Тонзиллярный синдром инфекционные болезни дифференциальный диагноз
Лектор – к.м.н., доцент Кравченко Ирина Эдуардовна
Стрептококковая ангина. Диагностика. Лечение. Особенности современной дифтерии
Ангина (angeo, греч. – сжимаю, удушаю) – острое инфекционное заболевание преимущественно стрептококковой этиологии с ведущим воздушно-капельным путем заражения и характеризующееся двумя синдромами:
· Синдром локальных поражений в лимфатических образованиях глотки и регионарных лимфатических узлах
В 51% случаях (данные ВМА) диагноз ангина выставляется неправильно. Это связано с тем, что с синдромом тонзиллита протекает много инфекционных и неинфекционных заболеваний.
1. Высокая заболеваемость населения (8-15% в структуре инфекционной патологии и занимает II место после гриппа и ОРВИ)
2. Наличие осложнений: паратонзиллит, паратонзиллярный абсцесс, заглоточный абсцесс, медиастинит и самое грозное осложнение – тонзилогенный сепсис
3. Возможность развития метатонзиллярных заболеваний: ревматизм, миокардит и другие кардиты, гломерулонефрит, холангиохолецистит и др. заболевания соединительной ткани
4. Возможность перехода в хроническую рецидивирующую форму
Источник инфекции: больной или носитель. Механизм передачи: аэрозольный, контактный. Пути передачи: воздушно-капельный, контактно-бытовой, алиментарный (редко). Сезонность: времена года с низкой температурой и высокой влажностью – поздняя осень и ранняя весна. Имеет значение скученность населения, например, начало учебного года. Восприимчивость: высокая, 70-100% – лица 17-30 лет, после 50 лет люди болеют достаточно редко, это связано с тем, что с возрастом происходит инволюция иммунной системы, в частности, небных миндалин, они перестают быть барьером на пути инфекции и микроорганизмы могут проникать глубже в организм, например, в дыхательные пути, вызывая бронхиты и пневмонии. Иммунитет напряженный (1-5 лет), но типоспецифический (по М-протеину известно 80 различных сероваров стрептококка).
β-гемолитический стрептококк группы А (Streptococcus pyogenes, БГСА) – 70%, S. aureus – 18-20% (чаще происходит хронизация), нередко встречаются ассоциации стрептококков и стафилококков. У больных ангиной количество условно патогенной микрофлоры на миндалинах гораздо больше, чем у здоровых лиц (состав флоры примерно одинаков). Это объясняется снижением защитных функций иммунитета и обуславливает неблагоприятное течение. Стрептококк имеет множество поверхностный антигенов, наиболее патогенные из них обуславливают течение патологического процесса: М-протеин обездвиживает фагоциты, лишает их способности к фагоцитозу; липотейхоевая кислота является рецептором к лимфоидным тканям глотки и обеспечивает адгезию к ней стрептококка; глюкуроновая кислота маскирует чужеродность микроорганизма от человеческого организма и позволяет ускользать от иммунного ответа; А-полисахарид. Стрептококк – комбинированный экзо-, эндотоксиновый микроб. Токсические ферменты стрептококка: стрептолизин О оказывает кардиотоксическое действие, блокирует тканевое дыхание и проведение сердечных импульсов; гиалуронидаза увеличивает тканевую проницаемость, ломкость капилляров и приводит к развитию отека; протеиназа вызывает мукоидное набухание соединительно-тканных структур; эритрогенный токсин Дика, при его наличии развивает скарлатина, при отсутствии – ангина. Микроб может превращаться в L-формы – неактивное состояние, в котором может длительно существовать в организме и быть неузнаваем иммунной системой (причина развития хронического тонзиллита).
Патогенез стрептококковой ангины
1. Первая фаза – внедрение БГСА в лимфоидную ткань глотки; фиксация его на поверхности миндалин, размножение; мобилизация неспецифических и специфических факторов защиты. Соответствует инкубационному периоду – 1-2 дня.
2. Вторая фаза – специфическая интоксикация за счет бактериемии, токсемии. Соответствует началу болезни с развитием инфекционно-токсического синдрома.
3. Третья фаза – местный воспалительный процесс на миндалинах за счет действия БГСА и его токсинов. Соответствует развитию тонзиллярного синдрома.
4. Четвертая фаза – проникновение токсинов в лимфатические узлы с развитием регионарного лимфаденита. Возможно развитие органической патологии со стороны ЦНС, сердечно-сосудистой системы, почек.
5. Пятая фаза – формирование специфического иммунного ответа. Возможно формирование аутоиммунного процесса, причины:
· Массивная продукция антител к различным штаммам стрептококка, образование ЦИК в большом количестве
· Антигенное сродство стрептококка к тканям миокарда, тимуса, почек; выработка аутоантител
Клиническая (рабочая) классификация ангины
| Ангина (острый тонзиллит) | |
| По кратности | Первичная, повторная |
| По характеру местного процесса | Катаральная, фолликулярная, лакунарная, язвенно-некротическая (фибринозно-некротическая) – этапы одного процесса |
| По тяжести | Легкая, средней тяжести, тяжелая |
| Хронический тонзиллит (часто рецидивирующая ангина) | |
| По форме | Компенсированная, декомпенсированная |
Первичная ангина – ангина, возникшая впервые в жизни или через 2 года после ранее перенесенной. Повторная ангина – ангина, возникшая менее чем через 2 года после ранее перенесенной, считается, что иммунные реакции сохраняются в течение двух лет. Частые рецидивы – рецидивы ангины 3 и более раз в год.
Основные диагностические критерии ангины
1. Острое начало
2. Синдром интоксикации (повышение температуры, головная боль, слабость, недомогание, в тяжелых случаях тошнота и рвота)
3. Тонзиллярный синдром (боли в горле при глотании, гиперемия миндалин и небных дужек, увеличение миндалин; гнойные наложения на миндалинах)
4. Регионарный лимфаденит (увеличение и болезненность тонзиллярных [подчелюстных] лимфатических узлов)
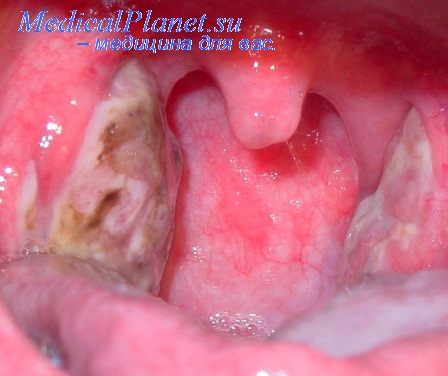
Паренхима миндалин состоит из лимфатических фолликулов, особенно их много в лакунах. Стрептококк поражает лимфатический фолликул и вызывает катаральное воспаление. Катаральная ангина характеризуется умеренно выраженным синдромом интоксикации и тонзиллярным синдромом (умеренные боли в горле при глотании, гиперемия миндалин, слизистые наложения на миндалинах), протекает под маской ОРВИ, заболевание может на этом закончиться. Следующий этап – нагноение лимфоидных фолликулов, формирование микроабсцессов – фолликулярная ангина, для которой характерны выраженный синдром интоксикации (фебрильная лихорадка, недомогание, головная боль) и тонзиллярный синдром (сильные боли в горле, гиперемия и увеличение миндалин, нагноившиеся фолликулы на поверхности и в лакунах миндалин – на фоне гиперемии отмечаются белые гнойники). Расплавление лимфатических фолликулов и выход гноя в лакуны, прежде всего, и на поверхность миндалин – лакунарная ангина. Диагностические критерии: выраженный синдром интоксикации; тонзиллярный синдром – гиперемия и увеличение миндалин, гнойные наложения в глубине лакун и на поверхности миндалин. Процесс может поражать паренхиму миндалин – аденоиды некротизируются, на некротизированную поверхность выпадает фибрин – фибринозно-некротическая ангина. Характерен выраженный интоксикационный синдром; тонзилогенный синдром – гиперемия и увеличение миндалин, гнойные наложения в глубине лакун и на поверхности миндалин, участки некроза, покрытые фибрином (необходимо дифференцировать с дифтерией).
Основные диагностические критерии хронического тонзиллита:
1. Частые ангины в анамнезе
2. Местные признаки хронического тонзиллита:
· Рубцовые спайки между миндалинами и небными дужками
· Рубцово-измененные уплотненные миндалины
· Гнойные пробки в лакунах
Для компенсированного хронического тонзиллита характерны оба критерия; для декомпенсированного также оба критерия + патология со стороны внутренних органов (ССС, почки и др. болезни соединительной ткани). Компенсированный хронический тонзиллит необходимо лечить консервативно; показаниями к хирургическому лечению (тонзилэктомии) являются декомпенсированный хронический тонзиллит и безуспешное лечение компенсированного хронического тонзиллита.
Дифференциальный диагноз необходимо проводить с дифтерией, аденовирусной инфекцией, инфекционным мононуклеозом, герпетической инфекцией, брюшным тифом, иерсиниозом, туляремией, сифилисом, лейкозом, агранулоцитозом.
Дифтерия – инфекционное заболевание, протекающее с местным фибринозным воспалением преимущественно миндалин, интоксикацией, поражением нервной системы и сердца. Последняя плановая вакцинация проводится в 16 лет, затем каждые 10 лет необходима ревакцинация.
Особенности современной дифтерии
1. Преобладание среди заболевших взрослых людей (72% в последней вспышке)
2. Тяжелое течение и высокие показатели летальности у не вакцинированных и давно вакцинированных лиц
3. Дифтерия диагностируется с большим опозданием или, вообще, не распознается в связи с поздней обращаемостью больных
4. Часты осложнения со стороны сердца, нервной системы, почек в связи с несвоевременно начатым лечением
Дифференциальная диагностика дифтерии и ангины кокковой этиологии
Диагностические критерии, не характерные для ангины
1. Не характерна длительная лихорадка (осложнения)
2. Не характерна сыпь (скарлатина, аденовирусная инфекция, энтеровирусная инфекция, иерсиниоз, инфекционный мононуклеоз)
3. Не характерны полиадениты (инфекционный мононуклеоз)
4. Не характерно поражение бронхо-легочной системы (аденовирусная инфекция)
5. Не характерен гепатолиенальный синдром (брюшной тиф, аденовирусная инфекция, инфекционный мононуклеоз, заболевания крови)
6. Не характерны боли в животе (иерсиниоз, энтеровирусная инфекция, острый холецистит)
7. Налеты не выходят за пределы миндалин (дифтерия, ангина Симановского-Венсана, кандидоз, сифилис, болезни крови)
1. Общий анализ крови
2. Бактериологическое исследование возбудителя
3. Серологическое исследование: АТ к А-ПСХ, к стрептолизину О, дезоксирибонуклеазе, гиалуронидазе
1. Изоляция больного
2. Постельный режим
3. Диета щадящая, без специальных ограничений, стол №15
4. Этиотропная терапия. Препараты выбора:
· Тетрациклины и сульфаниламиды нежелательны
· Курсовая доза: при легкой форме не менее 5 дней, при средне тяжелой форме не менее 7 дней, при тяжелой форме не менее 10 дней
5. Патогенетическая терапия:
· Дезинтоксикационная терапия: обильное питье – до 2-2,5 л в сутки, при тяжелом состоянии внутривенное введение глюкозы, коллоидов, электролитов
· Десенсибилизирующая терапия – H1-блокаторы гистаминовых рецепторов 5 дней
· Витаминотерапия: витамин С, поливитамины
· Иммуно… (ИРА) – под контролем иммунного статуса: ксимедон, димефосфон, диаминодифенилсульфон (диуцифон), рибомунил, продигиозан
· По показаниям жаропонижающие и обезболивающие средства (НПВС)
· Физиотерапия – УВЧ на область шейных лимфатических узлов, УФО (тубус-кварц)
6. Местная терапия: полоскание зева раствором фурациллина (1:5000), 1-2% раствор соды, обработка миндалин 3% Н2О2, 15% водным раствором димефосфона.
Не нашли то, что искали? Воспользуйтесь поиском:
[youtube.player]В основе диагностики и выделения тонзиллярного синдрома лежат три клинических признака. Это боли в горле, увеличение и воспалительные изменения небных миндалин, устанавливаемые при осмотре зева, и воспалительная реакция со стороны регионарных тонзиллярных лимфатических узлов. Каждый из признаков может достигать разной степени выраженности.
Боли в горле от незначительных до интенсивных, существенно затрудняющих глотание. Миндалины большей частью лишь несколько превышают границы передних, небных дужек, при особенно значительном увеличении почти смыкаются, перекрывая глотку. Всегда важно оценить наличие и характер наложений на миндалинах (налеты). Наряду с измененными тонзиллами характерны гиперемия и отечность слизистой зева. Тонзиллярный лимфаденит характеризуется увеличением регионарных переднешейных узлов.
Наиболее типичен так называемый углочелюстной лимфаденит, соответствующий увеличению верхних переднешейных желез. Данный признак оценивают путем глубокой точечной пальпации на уровне углов нижней челюсти слева и справа. При остром тонзиллите лимфоузлы мягкой консистенции, болезненные. При инфекционных болезнях местные воспалительные изменения в тонзиллах чаще симметричны, двусторонни и, как правило, сочетаются с признаками генерализованного инфекционного процесса.
В клинической практике развитие у больного острого тонзиллита, сочетающегося с общетоксическим синдромом, при отсутствии каких-либо иных локальных проявлений инфекционного процесса принято обозначать ангиной. Чаще всего ангина имеет стрептококковую этиологию. Реже возбудителями ангины являются стафилококки, фузибактерии и спирохеты полости рта, аденовирусы, энтеровирусы (герпангина).
Тонзиллярный синдром характерен для некоторых других инфекционных болезней, например инфекционного мононуклеоза, туляремии, дифтерии зева, скарлатины, аденовирусной инфекции и др. При этих инфекциях симптомокомплекс острого тонзиллита сочетается с другими характерными для них клиническими проявлениями. Часто встречаются в клинической практике и хронический тонзиллит преимущественно стафилококковой этиологии, кандидоз ротоглотки.
Наконец, тонзиллярный синдром закономерно развивается при болезнях системы крови — острых лейкозах, агранулоцитозах, алиментарно-токсической алейкии.
Соответствует появлению у больных учащенного стула с выделением разжиженных масс. Для решения задачи диагноза необходима детализация признака. Учитываются частота стула, императивность позывов, наличие ложных позывов, объем (скудные или обильные выделения, профузный понос) и характеристика выделений (цвет, запах, консистенция, наличие патологических примесей — слизи, крови). В этих целях важно максимально полно собрать анамнез, а также визуально оценить характеристику испражнений.
Данная информация важна для предварительной оценки преимущественной локализации и распространенности воспалительного процесса в кишечнике (энтерит, энтероколит, колит, дистальный колит). Для острого энтерита характерны ноющие боли по всему животу без преимущественной локализации, урчание, стул каловый, жидкий, 5—10 раз в сутки, обильный, зловонный, пенистый. При остром колите боли схваткообразные, локализуются в подвздошных областях, стул более 10 раз в сутки, скудный, со слизью, прожилками крови.
В клинической практике гастроэнтеритический симптомокомплекс иногда противопоставляют синдрому диареи. Однако, по крайней мере в клинике инфекционных болезней, для этого нет никаких оснований. При острых кишечных инфекциях диарея чаще сочетается со рвотой. Наряду с оценкой диареи уточняются локализация и характер болей в животе (продолжительность, интенсивность, схваткообразный характер, иррадиация), наличие болезненпоста, метеоризма, урчания, состояние сигмы, картина языка и др.
При большей части острых кишечных инфекций синдром диареи сочетается с общетоксичеоким — высокой лихорадкой, признаками интоксикации. Учет наличия или отсутствия такого сочетания, кроме всего прочего, имеет первостепенное значение в первичной дифференциальной диагностике диареи инфекционного и неинфекционного генеза, столь важной на догоспитальном этапе.
В клинической практике из группы острых кишечных инфекций чаще других встречаются дизентерия, сальмонеллез, пищевые токсикоинфекции разной этиологии. Сохраняют свою актуальность единственная в данной группе особоопасная кишечная инфекция — холера, а также эшерихиозы, иерсиниозы, некоторые микозы, кампилобактериоз, криптоспоридиоз, балантидиаз, вирусные диареи. В некоторых южных регионах продолжает регистрироваться кишечный амебиаз.
[youtube.player]Острое воспаление небных миндалин чаще всего возникает при вирусных инфекциях (аденовирус, вирусы Эпштейна-Бара), особенно у детей первых лет жизни. Основной бактериальный возбудитель — БГСА, иногда стрептококки групп G и С, чаще вызывают тонзиллит у детей после 5 лет. Редкие возбудители — Neisseria gonorrhoeae, анаэробы, Franciscella tularensis, микоплазмы и хламидии.
Признаки острого тонзиллита
Острое начало, температура 39°С и выше, озноб, боль в горле, усиливающаяся при глотании, гиперемия, отечность миндалин, часто также язычка и слизистой глотки, гнойный детрит в лакунах, рыхлые налеты — не позволяют надежно дифференцировать вирусные и бактериальные тонзиллиты. Общие нарушения (артро- и миалгии, рвота, боли в животе), увеличение и болезненность лимфоузлов также не имеют специфичности. Отличительные признаки — см. ниже и в Табл. 2.4.
Стрептококковый тонзиллит (J03.3) отличается от вирусного отсутствием кашля и катарального синдрома, болезненностью лимфоузлов и падением температуры через 24-48 ч после назначения антибиотика (Рис. 2.1). Появление мелкоточечной сыпи при остром тонзиллите — скарлатина, делает диагноз БГСА-инфекции бесспорным.
Аденовирусный тонзиллит обычно сопровождается катаром — кашлем, ринитом, ринофарингитом со слизью на задней стенке глотки, покраснением конъюнктивы; последние 2 признака наиболее весомы в диагностике. Характерна высокая температура в течение 5-7 дней, после чего наступает выздоровление. Осложнения редки.
Инфекционный мононуклеоз (В27) по клиническим данным дифференцировать трудно; лимфаденопатия, гепатоспленомегалия наблюдаются далеко не всегда. Смотри Мононуклеоз — ангина, температура, отек лица, заложен нос, большие лимфоузлы, слабость.
Дифтерия зева — Раздел 2.1. Анаэробная ангина протекает чаще с односторонней некротической язвой миндалины, иногда также неба и слизистой рта; облегчает диагноз гнилостный запах. Чаще наблюдается у лиц с иммунными дефектами. Подробнее смотри Дифтерийная палочка.
Герпангина — энтеровирусная инфекция, протекает при высокой температуре с характерными высыпаниями мелких (просовидных) пузырьков на передних дужках, больше в верхней их части, на границе с язычком. Гнойный выпот на миндалинах не характерен. Окончание инфекции на 3-5-й день иногда сопровождается высыпанием необильной сыпи.
Синдром Маршалла — предположительно иммунопатологическое заболевание — сопровождается периодической высокой лихорадкой, тонзиллитом (часто с лакунарным выпотом), увеличением безболезненных шейных лимфоузлов (до 4-6 см), реже — появлением афт на слизистой рта. Начинается на 2-3-м году жизни и дает рецидивы с периодичностью 3-4 недели, реже 1-2 месяца. Большинству детей ставится диагноз хронического тонзиллита и проводятся повторные курсы антибиотиков, не оказывающих влияния ни на клинические проявления, ни на частоту рецидивирования. Подробнее смотри Синдром Маршала — это частые ангины у детей.
Обострение хронического тонзиллита (J35.0) могут быть связаны как с активацией микробной флоры (стрептококки групп А, С, G), так и с вирусной инфекцией, они обычно урежаются через год-два, особенно в пубертатном возрасте. Диагноз хронического тонзиллита оправдан лишь при наличии 3 из следующих 4 симптомов:
- гнойные фолликулы или детрит в ретротонзиллярных карманах вне обострения;
- рубцовое изменение миндалин, их сращение с дужками;
- стойкое увеличение регионарного лимфоузла вне обострения;
- частые обострения.
| БГСА | Аденовирус | Эпштейн-Бар | Дифтерия | Анаэробная ангина | Энтеровирус | Маршалла синдром | |
| Возраст, иммунитет | >5 лет | >6 мес | >1 года | Непривитые | Иммунный дефект | >6 мес | >1,5 лет |
| Налеты | +++ | +++ | +++ | +/- | язва | — | +++ |
| Гиперемия зева | +++ | +++ | +++ | тусклая | + | ++ | ++ |
| Назофарингит | — | +++ | ++ | — | — | — | — |
| Конъюнктивит | — | +++ | + | — | — | — | — |
| Увеличение лимфоузла | +++ Болезн. | ++ | +++ | ++ | + | — | +++ |
| Спленомегалия | — | +/- | ++ | — | — | — | — |
| Лейкоцитоз выше 15?10 9 /л | +++ | ++ | ++ | — | — | — | +++ |
| СРБ | +++ | ++ | ++ | — | — | — | +++ |
| Прокальцитонин | +++ | + | + | — | — | — | + |
| Другие признаки | Посев+ АСЛО | Аденовирус РНИФ+ | Антитела IgM + | Посев + | Гнилостный запах | Герпангина | Рецидивы, афты |
| БГСА | Аденовирус | Эпштейн-Бар | Дифтерия | Анаэробная ангина | Энтеровирус | Маршалла синдром |
Дополнительные исследования при остром тонзиллите
Без лабораторного уточнения во всем мире врачи имеют тенденцию к перестраховке, так что процент необоснованного применения антибиотиков при тонзиллитах весьма значителен (50-80%).
Посевы мазка из зева на БГСА является наиболее важным методом. К сожалению, далеко не везде производятся посевы на БГСА, а экспресс-тесты на стрептококковый антиген имеют чувствительность всего около 60-70%. Хотя выявление в посеве БГСА не всегда говорит о его этиологической роли — посев будет положительным у носителя БГСА и в случае его заболевания вирусной ангиной — лечение подобных случаев не сильно повысит процент необоснованного применения антибиотиков.
Выделение аденовируса с помощью РНИФ имеет диагностическое значение при наличии соответствующей клинической картины, выделение вируса Эпштейна-Бара с помощью ПЦР малонадежно ввиду частоты его носительства.
Антистрептолизин О (АСЛ-О) обычно повышается при БГСА — тонзиллите и ревматизме, так что 4-кратное повышение его титра в течение болезни делает диагноз стрептококкового тонзиллита бесспорным, -хотя и ретроспективным. Диагностическое значение имеет и выявление тигра ACЛ-O выше 166-250 Ед в остром периоде, однако, это наблюдается редко. Для диагностики инфекционного мононуклеоза тест Поля-Буннеля часто бывает отрицательным у детей 0-5 лет. Более надежно выявление антител против вирусного капсида (VCA) класса IgM, появляющихся рано, оно более специфично при отсутствии нуклеарных антител (EBNA) (Табл. 2.2).
Картина крови специфична для инфекционного мононуклеоза при обнаружении более 10% атипичных лимфомоноцитов, что выявляется далеко не у всех больных.
Лейкоцитоз в пределах 10-15 х 10 9 /л, часто с нейтрофилезом и сдвигом лейкоцитарной формулы влево наблюдается у 1/2 детей с бактериальным тонзиллитом, еще у 1/3 больных находят цифры 15-20 х 10 9 /л. Но и при аденовирусном тонзиллите цифры 10-15 х 10 9 /л наблюдаются у 40%, а 15-20 х 10 9 /л — у 23% больных, также нередко с нейтрофилезом и сдвигом влево. При инфекции вирусом Эпштейна-Бара число лейкоцитов поднимается выше 15 х 10 9 /л в половине случаев, обычно за счет лимфомоноцитов. При синдроме Маршалла лейкоцитоз выше 15 х 10 9 /л (до 30 х 10 9 /л) наблюдается постоянно.
Уровень СРБ при бактериальных тонзиллитах в 1/4 случаев находится в пределах 30-70 мг/л, в половине — выше 70 мг/л. При вирусных тонзиллитах в половине случаев уровень СРБ остается ниже 20 мг/л, а у 1/3 он превосходит 70 мг/л, так что положительное прогностическое значение уровня СРБ выше 30 и 70 мг/л для выявления бактериального тонзиллита не превышает 45%. При синдроме Маршалла уровень СРБ повышается практически во всех случаях, в половине до очень высоких цифр — параллельно с уровнем лейкоцитоза.
Уровень прокальцитонина выше 2 нг/мл наблюдается у 2/3 детей с бактериальным тонзиллитом и лишь у 1/4 детей с вирусными тонзиллитами и синдромом Маршалла. Этот уровень прокальцитонина имеет 67%-ное положительное и 84%-ное отрицательное предсказательное значение в отношении бактериального тонзиллита.
Когда надо назначить антибиотики при остром тонзиллите
Поскольку антибактериальная терапия показана, в основном, при стрептококковой этиологии, решение о ее проведении при острым тонзиллите следует базировать на следующих правилах:
- Стрептококковый тонзиллит вероятен у ребенка старше 4-5 лет, без катара и кашля, с увеличенным болезненным лимфоузлом, особенно в весенне-летний сезон — назначение антибиотика до получения результатов посева и АСЛ-О оправдано.
- Стрептококковый тонзиллит возможен у ребенка старше 4-5 лет, с незначительными катаральными явлениями, увеличенным безболезненным подчелюстным лимфоузлом — антибиотик может быть назначен при наличии в крови нейтрофильного лейкоцитоза выше 10 х 10 9 /л и отсутствии атипичных лимфоцитов. Если результаты посева и АСЛ-О отрицательные — антибиотик отменяют.
- Аденовирусный тонзиллит вероятен у ребенка 0-5 лет с катаром (кашель, назофарингит, слизь на задней стенке глотки, конъюнктивит), в т.ч. при высоком лейкоцитозе — антибиотик не назначают, если только не получат в посеве БГСА и/или высокие цифры АСЛО.
- Инфекционный мононуклеоз (вирус Эпштейна-Барра) возможен у ребенка с лимфаденопатией, гепатоспленомегалией. Назначение антибиотика не оправдано. Диагноз подтверждают характерная формула крови и/или данные серологии, при выявлении БГСА и/или повышенном АСЛО проводят антибактериальное лечение.
- Энтеровирусная инфекция вероятна у ребенка с картиной герпангины — антибиотик не назначают. Появление сыпи на 3-5 день при падении температуры наблюдается часто и подтверждает диагноз.
- Анаэробная ангина вероятна у ребенка с картиной язвенного тонзиллита, особенно с дефектами иммунитета — показаны антибиотики.
- Синдром Маршалла вероятен у больного с регулярно рецидивирующими эпизодами высокой лихорадки с картиной тонзиллита, особенно с афтами и резким увеличением регионарного лимфоузла — антибиотик не показан, уместно провести пробу с кортикостероидами (см. ниже).
- Дифтерия возможна у ребенка с пленчатыми серыми налетами — взять мазок на BL. При наличии контакта с дифтерией, не полностью проведенными прививками, признаков токсичности вводят противодифтерийную сыворотку до получения результатов посева.
В случае назначения антибиотика с последующим снятием диагноза БГСА-тонзиллита антибиотик отменяют.
Выбор антибактериального препарата при БГСА-тонзиллите имеет целью снятие острых проявлений, предотвращение нагноений и эрадикацию БГСА как условие профилактики ревматизма. Последнее достигается при начале лечения в первые 5 и даже 7 дней от начала болезни, так что ожидание результатов посева на БГСА до начала лечения риска развития ревматизма не увеличивает. Основу составляют пенициллины (Табл. 2.5), длительность лечения — 10 дней, 5-дневные курсы эффективны для азитромицина и цефуроксима аксетила. Амоксициллин в сомнительных случаях БГСА-тонзиллита не желателен из-за риска сыпи, если это окажется инфекционный мононуклеоз. Скарлатину лечат по тем же правилам. Биопарокс не заменяют антибиотики.
При рецидивирующем БГСА-тонзиллите (при высеве БГСА и нарастании АСЛ-О при рецидивах после отрицательных посевов в ремиссии) используют защищенные пенициллины (преодоление ко-резистентности), макролиды, клиндамицин.
Носительство БГСА лечения не требует, кроме групповых, в т.ч. семейных вспышек ревматизма, гломерулонефрита или БГСА-тонзиллита, ревматизме в семейном анамнез.
| Антибиотик | Режим дозирования | Курс | Принимать |
| Феноксиметилпенициллин (Оспен) | Вес менее 25 кг — 500 мг/сут, более 25 кг — 1 г/сут в 2 приёма | 10 дней | За 1 ч до еды 1 |
| Бензатина бензилпенициллина | В/м: вес до 25 кг — 600000 ЕД, более 25 кг —1200000 ЕД | Однократно | |
| Цефалексин | 45 мг/кг/сут в 3 приёма | 10 дней | Независимо от еды |
| Цефуроксим | 30 мг/кг/сут в 2 приёма | 5 дней | Во время еды |
| Эритромицин | 40 мг/кг/сут в 3 приёма | 10 дней | За 1 час до еды |
| Азитромицин | 12 мг/кг/сут в 1 приём | 5 дней | За 1 час до еды |
| Кларитромицин | 15 мг/кг/сут в 2 приёма | 10 дней | Независимо от еды |
| Рокситромицин | 5 мг/кг/сут в 2 приёма | 10 дней | До еды |
| Джозамицин | 50 мг/кг/сут в 2-3 приема | 10 дней | Независимо от еды |
| Мидекамицин | 50 мг/кг/сут в 2 приёма | 10 дней | За 15 мин до еды |
| Спирамицин | 3 000 000 ЕД/сут в 2 приёма | 10 дней | Независимо от еды |
| Клиндамицин | 20 мг/кг/сут в 3 приёма | 10 дней | Запивать водой |
Аденовирусный тонзиллит, инфекционный мононуклеоз, герпангина не отвечают на антибактериальное лечение. Данных об эффективности интерферонов нет. Эффективность ацикловира при мононуклеозе не доказана, его используют у детей на фоне иммуносупрессии; в тяжелых случаях (резкие боли в горле, нарушение глотания и дыхания из-за увеличения миндалин) показан преднизолон (1 мг/кг/сут, макс. 30 мг/сут) 5-7 дней. Анаэробную ангину лечат защищенными пенициллинами, клиндамицином. Динамика лихорадки при вирусных тонзиллитах не зависит от назначения антибиотиков.
При синдроме Маршалла неэффективность антибиотика имеет диагностическое значение. Температуру обрывают системные стероиды (преднизолон 1 мг/кг 1-3 дозы), но они не предотвращают рецидивы в обычные сроки. Тонзиллэктомия, по данным ретроспективных наблюдений, в 75% прекращает приступы.
Обострение хронического тонзиллита требуют повторных курсов антибиотиков (лучше по данным посева), полоскания содой, марганцевокислым калием 1:10000. Используют Имудон, пидотимод (Имунорикс). Тонзиллэктомию проводят, согласно международным стандартам, при минимум 7 острых эпизодах в течение 1 года, 5 эпизодах в год последние 2 года или 3 эпизодах в год последние 3 года, но не ранее, чем через 6-12 мес. энергичного лечения.
[youtube.player]Читайте также:


