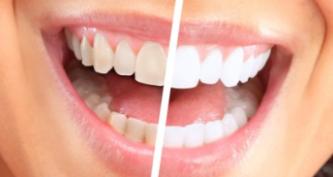
Стрептококковая инфекция в кисте зуба
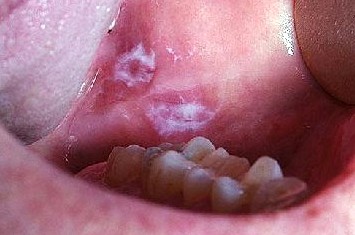
Язвы в полости рта обычно возникают в результате нескольких причин, среди которых травма является наиболее частой. Травматические язвы могут появляться у пациентов в любом возрасте независимо.
[Читать полностью]
Было время, когда имплантация зубов была недоступным методом протезирования. В настоящее время много поменялось и этот метод стал выгоден с функциональной, эстетической и экономической. Если.
[Читать полностью]
Стоматологи не случайно взяли на вооружение нейлон-материал, применяемый общей хирургии при создании искусственных сосудов, клапанов и артерий). Нейлоновые протезы очень легки, удобны, не вызывают.
[Читать полностью]
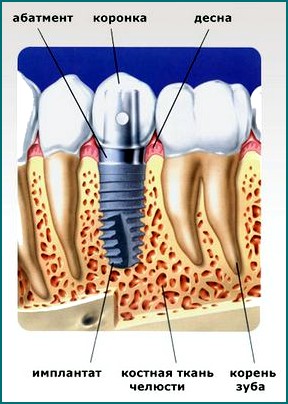
Имплантация зубов-самый современный способ зубопротезирования. Имплантат — искусственный металлический корнень и служащий опорой для коронки. Процесс имплантации зуба происходит, как правило.
[Читать полностью]
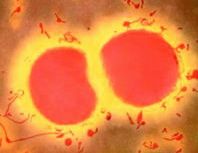
Представители рода Neisseriae — это грамнегативные диплококки, обнаруживаемые в различных нишах полости рта, особенно, на поверхностях, которые.
[Читать полностью]
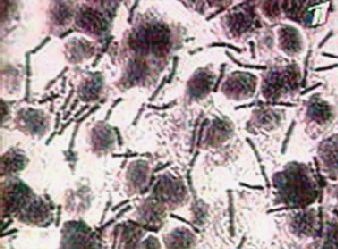
Анаэробные спириллы (роды Wolinella, Campylobacter, Selenomonas) относятся к грам-отицательным бактериям, которые активно перемещаются благодаря жгутикам.
[Читать полностью]
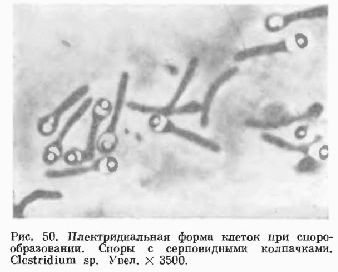
Род Clostridium — грампозитивные спорообразующие палочки. Некоторые виды подвижны благодаря наличию жгутиков. Биохимически активны. В норме.
[Читать полностью]
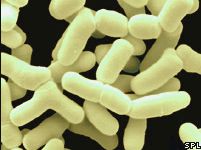
Бактероиды представляют группу коккоподобных, овоидных или полиморфных палочковидных грам-негативных бактерий, которые с 1990 года по определителю.
[Читать полностью]
Стрептококки полости рта
Поскольку количественно около половины всех резидентов полости рта — стрептококки, то их выявляют во всех пробах материала, взятого из любого участка полости рта. Тем не менее, в пробах слюны их примерно в 2 раза больше, чем в материале из бляшки или десневого желобка.
По своему действию на эритроциты и способность вызывать их Гемолиз при росте на кровяном агаре все стрептококки подразделяют на: бета-гемолитические, альфа-зеленящие и гамма-негемолитнческие.
В связи с различиями в адгезивных способностях разные виды стрептококков преобладают в различных биотопах. Так, S. mutans и S. sanguis обладают высокой способностью прилипать к эмали зуба и доминируют в зубной бляшке. S. salivarius заселяет преимущественно спинку языка, откуда смывается слюной, составляя значительную часть микрофлоры ротовой жидкости.
Стрептококки S. mitis, S. milleri и S. sanguis обладают высокими адгезивными свойствами по отношению к эпителиальным клеткам слизистой оболочки полости рта.
Особо следует подчеркнуть высокие способности микроаэрофильных стрептококков к агрегации с другими бактериями, в частности с актиномицета- ми, фузобактериями, пропионибактериями, лактобактериями. Всё это способствует обнаружению представителей данных видов в составе ассоциаций возбудителей при различных гнойно-воспалительных процессах челюстно-лицевой области. Но особенно значительна их роль в развитии кариеса. Ведущее место в этом плане занимают два вида стрептококков, активно продуцирующие из углеводов пищи молочную и другие кислоты непосредственно на эмали и фиссу-рах зуба — S. mutans и S. sanguis.
Все отмеченные виды (или группы) стрептококков обладают сходной способностью к ферментации либо маннита, либо сорбита (или их не ферментируют) и только S. mutans ферментируют оба углевода. Все стрептококки способны в той или иной степени синтезировать леваны и декстраны из сахарозы. Однако количество продуцируемого ими левана или декстрана существенно различается у разных видов. Так, S. sanguis образует большое количество декстрана, но не леван. S. salivarius, наоборот, синтезирует большое количество левана, а его способность производить декстран очень вариабельна. S. mitis не продуцирует ни левана, ни декстрана. S. mutans продуцирует большое количество декстрана, а синтез левана у него очень вариабелен.

Киста корня зуба – доброкачественное новообразование на верхушке зубного корня. Она отличается наличием гнойной капсулы, поэтому единственным эффективным средством ее лечения является цистэктомия (удаление). Антибиотики при кисте зуба назначаются для подавления воспалительного процесса и предотвращения инфекционных осложнений.
Для чего нужны антибиотики при кисте зуба?
Антибиотикотерапия при лечении кисты зуба чаще применяется на поздней стадии.
При наличии маленькой одонтогенной кисты, когда воспаление еще незначительно, антибиотики в большинстве случаев не нужны. Если диаметр образования не превышает 6 мм, а корневые каналы зуба свободны от пломбировочного материала, то применяется терапевтическое лечение:
- Врач проводит чистку и антисептическую обработку каналов, удаляет гной из кистозной полости.
- Полость заполняется специальной лечебной пастой, под воздействием которой происходит постепенное рассасывание патологической ткани и восстановление кости.

Каналы закрываются временной пломбой, через месяц пациент приглашается на контрольный осмотр.- В течение месяца происходит полный регресс кисты и регенерация кости.
- Когда ткани полностью восстановлены, производится постоянное пломбирование зубных каналов. Лечение закончено.
Развитие кисты обычно проходит бессимптомно. Пациенты зачастую обращаются в клинику уже в то время, когда образование достигло значительных размеров. В этом случае лекарственная терапия уже неэффективна. Применяется радикальное лечение — цистэктомия.
Запущенная киста корня зуба всегда представляет собой опасный очаг инфекции. Она активно прогрессирует, вовлекая в процесс значительную область слизистого и подслизистого слоя ротовой полости. В таких случаях необходимо дополнительное лечение кисты зуба антибиотиками. После цистэктомии нужно срочно купировать инфекционный процесс, поскольку велик риск развития вторичного воспаления и рецидива.
Препараты на время помогут уменьшить воспаление, но не устраняет его причину. Постепенно увеличиваясь в размерах, киста начнет сдавливать близлежащие ткани, провоцируя болевой синдром. А ее разрыв грозит опасными осложнениями. Устранить опасность можно только механическим путем.
Антибиотикотерапия без удаления кисты может применяться лишь в крайних случаях. Это является временной мерой, если срочное проведение операции по каким-то причинам невозможно. Она позволяет притушить воспалительный процесс, без осложнений прожить некоторое время и дождаться назначения цистэктомии.
Какие антибиотики применяются?

Проведение антибиотикотерапии при воспалении кисты должно осуществляться по особой схеме, под контролем лечащего врача. Только специалист знает, какой препарат будет эффективен в той или иной ситуации, проследит, как идет лечение и, при необходимости, внесет коррективы.
При назначении препаратов доктор учитывает особенности организма пациента, характер течения патологии, стадию развития и вид новообразования. Форма применения антибиотиков также варьируется в зависимости от ситуации.
На начальной стадии антибиотики могут применяться местно. В этом случае лекарство вводится в полость зуба и каналы, которые закрываются временной пломбой. В этом случае область действия антибиотических препаратов невелика, но и риск побочных эффектов существенно снижается.
При лечении кисты на корне зуба наиболее часто назначаются следующие препараты:
- Аугментин, Амоксиклав. Это препараты пенициллинового ряда. Имеют хороший антибактериальный эффект. Активны в отношении большинства грамположительных и грамотрицательных бактерий.
- Пефлоксацин, Ципрофлоксацин. Препараты фторхинолонового ряда. Особенно активны в отношении стрептококков, стафилококков, сальмонелл. Эффективно снимают воспаление. Обладают легким обезболивающим эффектом. Широко применяются для лечения осложнений корневых кист (свищевых отверстий).
- Азитромицин. Препарат группы макролидов. Обладает мягким действием, имеет умеренное количество побочных эффектов. При необходимости, разрешен к приему беременным женщинам.
- Тетрациклин. Препарат широкого спектра действия. Имеет хороший бактериостатический эффект. Отличается значительным количеством побочных действий.
Показания и противопоказания
Показаниями к применению антибиотиков при кисте на зубе являются все ситуации, когда существует угроза роста и распространения бактериальной инфекции. Антимикробная терапия проводится в следующих случаях:

Для лечения запущенных кист, если новообразование приняло большие размеры и стремительно прогрессирует.- В том случае, если произошел разрыв кистозной оболочки и разлитие гнойного содержимого.
- При развитии местных осложнений (абсцесс, флегмона) и общих (синдром системного воспалительного ответа).
- Если в условиях низкого иммунитета после удаления кисты существует опасность развития вторичного воспаления и рецидива.
- Как временная мера, при невозможности немедленного проведения операции по удалению кисты корня зуба.
Существует и ряд противопоказаний. Не рекомендуется назначать антибиотики, если ожидаемая польза не превышает потенциальный риск для пациента. В том случае, когда больной страдает тяжелыми хроническими патологиями, прием антибиотических средств может спровоцировать резкое обострение. Иногда альтернативой в такой ситуации может послужить местное применение антибиотиков непосредственно в полость больного зуба.
Основные противопоказания к применению антибиотиков при лечении кисты зуба таковы:
- беременность и лактация;
- младенческий и детский возраст;
- нарушение функции печени и почек;
- лейкопения (снижение количества лейкоцитов в крови);
- некоторые заболевания органов желудочно-кишечного тракта;
- аллергические реакции.
Бесконтрольный прием или самовольное сокращение курса приведет к тому, что болезнетворные микроорганизмы станут резистентными (невосприимчивыми) к лекарственному препарату. В результате его терапевтический эффект значительно снизится по отношению к данному пациенту.
Побочные эффекты

Каждый антибактериальный препарат имеет свой перечень побочных эффектов, который отображен в его инструкции по применению.
У всех антибиотиков имеется общее свойство: они оказывают губительное воздействие как на вредную, так и на полезную микрофлору сред человеческого организма. Это приводит к развитию дисбактериозов, синдрома раздраженного кишечника, кандидоза, других грибковых заболеваний. Чтобы исключить этот побочный эффект, параллельно с антибиотиками врач назначает препараты, содержащие бифидо- и лактобактерии, противогрибковые средства, антигистаминные препараты.
Вылечить кисту зуба антибиотиками невозможно. Но если используется современный метод (лазеротерапия), то применять противомикробные препараты, как правило, нет необходимости. При воздействии лазерного луча происходит полное обеззараживание тканей, отчего снижается риск повторного инфицирования. К тому же применение лазера обеспечивает полное сохранение зуба, ускоряет заживление тканей. Этот метод особенно подходит людям, которые не могут принимать антибиотики из-за большого количества противопоказаний и побочных эффектов.
Киста зуба — это доброкачественное новообразование, которое располагается внутри костной ткани челюсти, в верхней части корня зуба. Образуется киста путем изоляции патологических клеток от здоровых, плотной оболочкой. Она защищает корни соседних зубов и организм от дальнейшего распространения воспаления.
Диаметр кисты составляет от 0,5 до 3 см. Киста зуба опасна перерастанием в злокачественную опухоль. Также она провоцирует различные последствия в виде:
- поражения соседних зубов;
- выпадения зуба;
- разрушения костной ткани челюсти.
Виды зубных кист
Специалисты выделяют несколько видов кисты:
- фолликулярная, образуется на зачатках зубов, которые не прорезались;
- радикулярная, является следствием воспаления десен;
- резидуальная, следствие оставшейся инфекции после удаления зуба и его корня;
- ретромолярная или киста зуба мудрости;
- а также киста прорезывания, характерная для детей младенческого и младшего школьного возраста.
Образование кист: причины
Среди причин появления кисты корня можно выделить:
- кариес, в том числе и недолеченный;
- воспалительный процесс под коронкой с захватом прилегающих тканей;
- хронический периодонтит и пародонтоз;
- пульпит, когда воспаление затрагивает каналы и нервно-сосудистый пучок;
- переломы челюсти;
- ОРВИ и грипп с осложнениями;
- различные заболевания носа и горла, от тонзиллита до гайморита;
- неправильные манипуляции со стороны стоматолога во время лечения и удаления зубов.
В детском возрасте киста может образоваться в месте прорезывания молочного, а после постоянного зуба.
Нередки случаи, когда кисты возникают на фоне ослабленного иммунитета, вызванного стрессом, переутомлением и затяжными болезнями.
Заболевания носоглотки, также провоцирующие появление кист в челюсти, приводят к локализации их в области тканей передних зубов. Инфекция попадает к ним по кровяному току, образуя инфекционный очаг.
Симптомы кисты зуба
Опасность зубных кист заключается в том, что диагностируется заболевание, как правило, на последних стадиях, когда киста уже значительно увеличена в размерах и идет поражение каналов корня зуба.
На этапе формирования и роста кисты зуба процесс протекает бессимптомно. Классическая зубная боль, которая проявляется при других заболеваниях ротовой полости, в случае с кистой может быть выражена незначительно либо отсутствовать вовсе. Присоединяется она только в том случае, если инфекция, заключенная в оболочку, вызвала острое воспаление корня и флюс.
Классическая картина кисты зуба сопровождается целым рядом симптомов, но не явно выраженных:
- нелокализованные боли;
- отечность десны;
- дискомфорт при пережевывании пищи;
- образование небольшого бугорка на десне или небе.
Нередким осложнением кисты является флюс (периостит), его появление может сопровождаться выделением содержимого кисты по свищевому ходу.
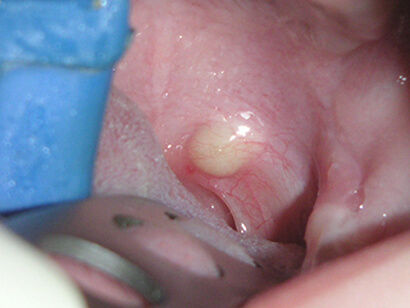
По мере роста кисты могут проявиться такие симптомы:
- общая слабость в организме;
- повышенная температура тела;
- увеличение лимфоузлов.
Если заболевание было вызвано инфекциями носоглотки, появление и рост кисты может сопровождаться периодическими либо постоянными головными болями.
Диагностика: основные методы
Заметить кисту при обычном осмотре возможно только на стадии проявления явных симптомов (отечность десны, бугорок и .
Окончательно диагностировать кисту и подтвердить подозрения специалиста способно только рентгеновское исследование. Как правило, снимок делается в области локализации кисты.
В ряде случаев дополнительно требуется панорамный снимок челюсти либо ортопантомограмма. ОПТГ необходима челюстно-лицевому хирургу в случае оперативного вмешательства и если рентгенологический снимок не позволяет полностью увидеть картину заболевания. Подобные случаи нередко происходят, когда киста зуба спровоцирована инфекциями носоглотки и гайморовых пазух.
Кисты, спровоцированные заболеваниями десен, требуют дальнейшей консультации и лечения у пародонтолога. При кисте, спровоцированной ЛОР-заболеваниями необходима консультация отоларинголога.
Методы лечения зубных кист
Лечение кисты зуба осуществляется двумя методами:
Если киста небольшого размера, и она не сопровождается серьезными симптомами в виде гнойных абсцессов и отеков, возможно консервативное лечение. При этом киста в диаметре не должна превышать 8 мм.
Лечение осуществляется через каналы зуба. После их вскрытия производится антисептическая обработка и через канал специалист вводит медно-кальциевую суспензию. Далее зуб пломбируется временными материалами. Спустя время, определенное стоматологом, делается повторный рентгенологический снимок, чтобы увидеть прогресс в лечении либо его отсутствие.
Медно-кальциевая суспензия позволяет восстановить разрушенную костно-челюстную ткань.
Дополнительно, по усмотрению специалиста и в случае серьезного воспаления, может быть назначено лечение антибиотиком. При данном заболевании это вспомогательная мера, и ни в коем случае не основное лечение.
При отсутствии прогресса или если киста большого размера, лечение осуществляется путем оперативного вмешательства. Проводится операция челюстно-лицевым хирургом под местным обезболиванием. В ходе хирургического вмешательства срезается верхушка корня зуба, после этого производится полное удаление кисты.
В некоторых случаях может удаляться только передняя стенка оболочки кисты. Период восстановления после подобной операции более длительный.
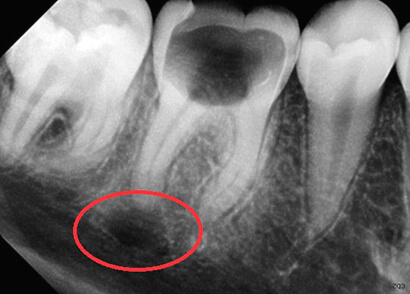
В числе современных способов лечения кисты применяются операции с использованием лазера. Боли и в этом случае практически, нет. Помимо удаления новообразования, в ходе манипуляций осуществляется дезинфекция каналов зуба и области поражения. Раны при таком методе заживают быстро, осложнения крайне редки.
Зуб, при лечении кисты специалисты стараются сохранить. После того как шов заживает, временная цементная пломба из каналов удаляется, и они пломбируются постоянными материалами. Если это невозможно, после операции удаляется сам зуб.
Профилактика появления зубных кист
Предупредить появление кисты зуба могут своевременно вылеченные заболевания пульпы и пародонта. Также следует следить за состоянием здоровья ЛОР-органов.
Соблюдение данных мер не является гарантией полного отсутствия кисты, но поможет предотвратить появление кист, образующихся в результате воспалительных процессов зубов, либо выявить заболевание на ранней стадии, когда еще возможно терапевтическое лечение.
Оральные стрептококки считаются главными кариесогенными микробами. Они участвуют в формировании зубной бляшки. Зубная бляшка – это скопление бактерий в матриксе органических веществ на поверхности зуба. Кариесогенные свойства стрептококков связаны: 1. Со способностью стрептококков прикрепляться к гладкой поверхности
зубной эмали. 2. Со способностью образовывать большое количество кислоты при ферментации углеводов , что ведет к деминерализации эмали.
В формировании зубной бляшки большую роль играет фермент глюкозилтрансфераза, выделяемый Streptococcus mutans. Глюкозилтранфераза способствует превращению глюкозы в полимеры, так называемые глюканы. Липкий глюкановый матрикс фиксируется на поверхности эмали и способствуетр адгезии микроорганизмов, формируется зубная бляшка. В синтезе глюканов, наряду со стрептококками, участвуют лактобациллы и актиномицеты.
Вейлонеллы– неподвижные грамотрицательные облигатно анаэробные кокки. В мазках располагаются в виде диплококков, или коротких цепочек, или беспорядочно. Не сбраживают углеводы, разлагают лактат, пируват, фумарат и другие органические кислоты – продукты ферментации углеводов, этим объясняется их антикариесогенное действие. Хорошо размножаются в присутствии СО2. В норме обитают в полости рта, кишечнике, дыхательных путях.
Вейлонеллы– неподвижные грамотрицательные облигатно анаэробные
кокки. В мазках располагаются в виде диплококков, или коротких цепочек, или беспорядочно. Не сбраживают углеводы, разлагают лактат, пируват, фумарат и другие органические кислоты – продукты ферментации углеводов, этим объясняется их антикариесогенное действие. Хорошо размножаются в присутствии СО2. В норме обитают в полости рта, кишечнике, дыхательных путях.
Виды, выделенные от человека:
Veillonella parvula
V. dispar
V. atipica
Иммунология кариеса.
При активно развивающемся кариесе существенно снижается количество лизоцима, лактопероксидазы, сиалина в слюне, а также понижается концентрация Ig A и других иммуноглобулинов в полости рта. Уменьшение концентрации лизоцима предшествует развитию кариеса и может служить прогностическим признаком.__
12.Вейлонеллы– неподвижные грамотрицательные облигатно анаэробные кокки. В мазках располагаются в виде диплококков, или коротких цепочек, или беспорядочно. Не сбраживают углеводы, разлагают лактат, пируват, фумарат и другие органические кислоты –продукты ферментации углеводов, этим объясняется их антикариесогенное действие. Хорошо размножаются в присутствии СО2. В норме обитают в полости рта, кишечнике, дыхательных путях.
13. Вакцины против кариеса.1. Вакцины из Str. Mutans: испытываются две разновидности вакцин –а/ убитая из целых клеток стрептококка ; б/ вакцина из отдельных антиенов стрептококка мутанс. Такие вакцины имеют существенный недостаток – дают перекрестные реакции с тканями организма,способствуют возникновению аутоиммунных заболеваний.2. Вакцина из фермента глюкозилтрансферазы 3.Вакцины из липотейхоевых кислот клеточной стенки стрептококков.
14.Гингивиты-это воспаление десен без нарушения целостности зубодесневого соединения. При отсутствии лечения гингивит может прогрессировать в деструктивную форму заболевания периодонта - периодонтит. Гингивит, как правило, возникает из-за скопления микробного налёта на зубах, в результате несоблюдении гигиены полости рта. Гингивит также может обусловить неправильное ортодонтическое лечение, которое в комплексе с плохим уходом за зубами и полостью рта провоцирует интенсивное развитие патогенных микроорганизмов. Бактерии (реже — вирусы, грибы) являются непосредственной причиной воспаления дёсен (Streptococcus oralis, Bacteroides gingivalis, Porphyromonas gingivalis, Actinomycetes comitans, Prevotella intermedia, Actinomyces israelii).
15. Род Porphyromonas образуют короткие неподвижные палочки.На средах с кровью образуют коричнево-чёрный пигмент (на 6-14-е сутки). Для роста нуждаются в гемине и витамине К. Порфиромонады инертны к углеводам, образуют индол, рост стимулирует внесение в среду глюкозы, цистеина и др. Все три вида — Porphyromonas asaccharolytica (типовой вид), Porphyromonas endodontalis и Porphyromonas gingivalis— выделяют из полости рта. Патогенез поражений во многом аналогичен таковому при бактероидных инфекциях; кроме того, Porphyromonas gingivalis связывает и разрушает фибриноген, секретирует коллагеназу, участвующую в повреждении дентина, а также агглютинирует эритроциты (дифференциальный признак). У человека порфиромонады вызывают гингивиты, периодонтиты, поражения мягких тканей головы и шеи, аспирационные пневмонии.
16.Одонтогенные воспалительные заболевания - это большая группа специфических и неспецифических заболеваний инфекционно-воспалительной природы, затрагивающих кости челюстей, прилежащие к ним мягкие ткани и клетчаточные пространства, регионарные лимфатические узлы, причиной которых являются заболевания зуба либо тканей, непосредственно прилегающих к нему. Воротами инфекции в данном случае являются либо дефекты твердых тканей зуба, либо эпителиального покрова десны
¨ Этиология одонтогенных воспалительных заболеваний
Возбудителями являются представители микрофлоры полости рта: стафилококки, стрептококки, энтерококки, диплококки, грамположительные и грамотрицательные палочки, грибы рода кандида. В возникновении и развитии одонтогенной инфекции играют не только культуральные свойства микроорганизмов, но и состояние резистентности макроорганизма, определяемое неспецифическими и специфическими факторами защиты, иммунологической реактивностью
В развитии хронических одонтогенных заболеваний характерна полиэтиологичность, эробно-анаэробные ассоциации из 3-4 видов микроорганизмов, что объясняет тяжелое течение заболевания при микст-инфекциях.
Абсцессы и флегмоныв практике хирургической стоматологии встречаются достаточно часто, поскольку они могут возникнуть при любом одонтогенном инфекционном заболевании (периодонтите, периостите, остеомиелите, при ретенции и дистопии зубов, нагноившихся кистах, альвеолитах)
Абсцессы и флегмоны – это гнойные воспаления жировой клетчатки; при этом абсцессом называют ограниченное, афлегмоной – разлитое гнойное воспаление.
Абсцессы и флегмоны челюстно-лицевой области могут быть одонтогенными (если инфекция проникает через дефекты твердых и мягких тканей зубов и периодонта), остеогенными (остеофлегмоны) (если они сопутствуют одонтогенному остеомиелиту), неодонтогенными (если они возникают при проникновении инфекции через поврежденные кожные покровы лица или слизистой полости рта, или являются осложнениями язвенного стоматита, фурункулеза лица, экземы)стрептококк, стафилококк, пневмококк, диплококк,кишечная палочка, анаэробные бактерии.
Периодонт часть тканевого комплекса пародонта, возглавляющего морфофункциональное единство тканей, окружающих зуб, - представлен высокодифференцированной соединительной тканью, которая расположена в замкнутом пространстве между компактной пластинкой альвеолы и цементом корня зуба. По происхождению верхушечный периодонтит может быть:1) инфекционный2) травматический3) медикаментозный. Инфекционный верхушечный периодонтит чаще возникает при попадании в периодонт микроорганизмов, их токсинов, продуктов распада пульпы и дентина в периодонт из корневого канала или пародонтального кармана (золотистый и белый стафилококк,негемолитический стрептококк и гемолитический стрептококк, фузобактерии, спирохеты, грибы) По способу проникновения бактерий:1 интрадентальный (поступлением из кариозной полости или корневого канала самостоятельно или насильственно при выполнении эндодонтических манипуляций.)2экстрадентальный (инфекционный периодонтит, развивающийся в результате перехода воспалительного процесса из окружающих тканей при остеомиелите, остите, периостите, гайморите, рините, пародонтите
Острый одонтогенный остеомиелит это инфекционно-аллергическое воспалительное заболевание, развивающееся в челюстных костях, в основе которого лежит воспалительный процесс, вызывающий расплавление и рассасывание костного вещества. Одонтогенный остеомиелит вызывается бактериальной флорой, присутствующей в очагах воспаления пульпы и периодонта стрептококки, белый и золотистый стафилококки, ассоциации палочковидных бактерий, нередко в сочетании с другими гноеродными микроорганизмами; облигатно-ана-эробная флора. Микробный состав в целом характеризуется как изменением флоры, так и адаптацией ее к множеству антибактериальных препаратов. Это приводит к изменению типичной клинической картины заболевания за счет снижения иммунологического статуса, развития вторичного иммунодефицита, неадекватной реакции на комплексное медикаментозное и другие виды лечения.
18.Стоматиты — это ряд заболеваний воспалительного характера слизистой оболочки полости рта.
В основу классификации стоматита положены различные признаки: 1) по клиническому течению различают острые и хронические стоматиты; 2) по характеру морфологических изменений - первичные (катаральное, фибринозное, альтеративное и пролиферативное воспаление) и вторичные (эрозии, афты, язвы, пятна, рубцы); 3) по причине возникновения: а) повреждения, возникающие вследствие механической, физической и химической травмы (ссадина,химические и термические ожоги); б) заболевания, возникающие вследствие вирусных инфекций (герпетический, коревой, ветряночный стоматит), бактериальных инфекций (стрептококковый, скарлатинозный, туберкулезный, гонорейный стоматит), грибковых инфекций (молочница, хронический кандидозный стоматит), спирохет и фузоспириллезной флоры (сифилис, язвенно-некротический стоматит Венсана); в) заболевания, возникающие вследствие аллергических реакций при контактной, микробной и лекарственной аллергии;
Бактериальные стоматиты вызывают различные бактерии, в большинстве случаев — виды,обитающие в полости рта. Возможен и экзогенный занос возбудителей.
Слизистая оболочка полости рта устойчива к действию микроорганизмов, и лишь нарушение её целостности (обычно после микротравм) предрасполагает к развитию инфекционного процесса.
Стоматиты, вызываемые стафилококками и стрептококками, составляют основную группу поражений. Для заболевания характерно появление на слизистой оболочке губ, щёк, дёсен, твёрдого нёба и языка поверхностных эрозий, часто сливающихся вместе. Эрозии покрыты желтовато-серым налётом, при его соскабливании возникает кровотечение. Поражения не распространяются на миндалины и глотку. Дёсны, особенно на свободном крае, нередко изъязвляются. Первоначально из очагов поражения выделяют стрептококки, а на более поздних сроках — стафилококки. Streptococcus pyogenes также способен вызывать рожистое воспаление слизистой оболочки полости рта.
Поражения могут быть продолжением воспаления на коже лица либо начинаться с мелких трещин и ссадин на слизистых оболочках полости рта и носа. Нередко входными воротами могут быть кариозные зубы и гнойное воспаление десневых карманов. Иногда рожистое воспаление развивается после хирургических и ортопедических вмешательств в полости рта. На слизистой оболочке рта развивается ссрозно-геморрагическое воспаление с выраженным отёком.
В глубоких слоях слизистой оболочки развивается лейкоцитарная инфильтрация. Слизистая оболочка приобретает тёмно-малиновый цвет. В тяжёлых случаях на ней появляются пузыри и участки некроза. Местные проявления сопровождаются симптомами общей интоксикации. У ослабленных лиц возможна генерализация процесса с развитием сепсиса.
19.Гонококковое поражение слизистой оболочки полости рта — гонококковый стоматит встречается редко. Заболевание возникает у новорожденных при попадании гонококков в полость рта ребенка во время родов при прохождении через инфицированные родовые пути матери. Возможно занесение инфекции от ухаживающего персонала и других больных. Обычно наблюдается одновременное поражение гонококком слизистой оболочки рта, носа и конъюнктивы.
Течение гонореи слизистой оболочки полости рта и глотки, как правило, асимптомное. У детей акт сосания при этом не нарушен. У взрослых больных в редких случаях отмечается боль в горле, повышается температура тела. Первые симптомы гонококкового стоматита — гиперемия, отек, небольшие эрозии на слизистой оболочке и вязкий слизисто-гнойный более или менее обильный секрет. В более тяжелых случаях при отсутствии лечения процесс может распространяться, появляется большое количество эрозий и язв на слизистой оболочке щек, языка, десен. Язвочки поверхностные, небольших размеров, с неправильными, неподрытыми или мало подрытыми краями, мягкие, малоболезненные, с необильным желто-серым отделяемым, в котором обнаруживают гонококки, что подтверждает диагноз.
Лечение гонорейного стоматита проводят антибиотиками. Местно назначают полоскания 0,01—0,1 % раствором перманганата калия.
Профилактика гонорейного стоматита у новорожденных, родившихся от матерей, больных гонореей, состоит в обработке слизистой оболочки рта новорожденных тотчас после рождения 2% раствором нитрата серебра. У взрослых больных, страдающих гонореей мочеполовых органов, следует осматривать слизистые оболочки полости рта и глотки, при показаниях проводят исследование отделяемого на гонококк.
20. Язвенно-некротический стоматит (стоматит Венсана) - это инфекционно-воспалительное заболевание слизистой оболочки полости рта.Развитие язвенно-некротического стоматита Венсана связано с резким снижением сопротивляемости организма к инфекции,что может произойти вследствии перенесенных вирусных заболеваний,авитаминозов(гиповитаминозС),стрессов,переутомления,неплноуенногопитания, несанированной полости рта, плохой гигиеной, иммунодефицитом (в том числе ВИЧ). Возбудитель заболевания - анаэробная фузоспириллярная микрофлора полости рта— симбиоз спирохеты Венсана и веретенообразной палочки.Спирохеты-Бактерии с длинными и тонкими спирально закрученными клетками.Грамотрицательны
Читайте также:


