Стрептококковая инфекция при сахарном диабете
Все дело в поджелудочной железе, которая утрачивает (полностью или частично) свою способность синтезировать транспортный гормон инсулин в должном объеме. Без него выработанная из поступившей пищи глюкоза не расходуется клетками и тканями внутренних органов.
В связи с этим, уровень сахара начинает расти. Повышенная его концентрация постепенно начинает разрушать тело изнутри, так как кровь становится токсичной и отравляет весь организм.
Так нарастающая гипергликемия становится причиной многочисленных поздних диабетических осложнений.
Кроме того, из-за замедленного метаболизма так же происходит нарушение и иммунных, защитных функций тела. В связи с ослабленным иммунитетом диабетики чаще других страдают разными инфекционными заболеваниями включая и пиодермию.
Что такое пиодермия
В медицине оно является собирательным понятием, ибо заключает в себе сразу несколько видов кожных инфекционных заболеваний, возбудителями которых являются какие-либо кокки. В большинстве своем это стафилококки и стрептококки. Проявляют они себя преимущественно в виде гнойных высыпаний на разных частях тела: ногах, ступнях, руках, плечах, спине, под носом, губах, возле колен, под ногтями и т.д.

Такие возбудители болезни как пиококки отлично чувствуют себя во внешней среде и размножаются в пыли, воде, на различных предметах мебели и бытовых приборах, которые редко используются и, как правило, пылятся на самых дальних кухонных полках.
Стафилококки предпочитают более уединенные места и быстро размножаются на поверхности кожи (в большинстве своем на складках, которые украшают тела тучных людей), на свободном крае ногтевой пластины, возле носа и зева.
Все эти микроорганизмы есть буквально у всех людей и животных (у собак, кошек и т.д., которые могут стать переносчиками инфекции). Но их пагубное воздействие возможно лишь в те моменты, когда наше тело оказывается уязвимым.
Например, если мы не соблюдаем элементарные правила гигиены или при заниженном, ослабленном иммунитете.
Поэтому, пиодермия чаще поражает маленьких детей, новорожденных или людей с многочисленными проблемами со здоровьем.
Кроме того, чтобы инфекция начала прогрессировать необходимо, чтобы балы нарушена целость кожного покрова. Возбудители проникают внутрь в местах царапин, ссадин, порезов, если кожа сильно рассечена или расчесана до крови в местах укуса насекомых и т.д.
Причины
Причин развития дерматозов, вызванных гнойными кокками, довольно много и помимо вышеописанного в их список включаются:
- функциональные нарушения в ЦНС (центральной нервной системе)
- чрезмерный стресс, который также ослабляет наш иммунитет
- сахарный диабет и другие эндокринные заболевания
- болезни ЖКТ (желудочно-кишечного тракта)
- различные интоксикации
- гиповитаминоз
- нарушение кровообращения
- иммунодефицит
- длительный прием кортикостероидов, цитостатиков и иммунодепрессантов
- ВИЧ-инфекции и прочее
Стрептодермия и ее классификация
Наиболее уязвимы диабетики перед стрептодермиями, возбудители которых являются стрептококки.
Существует несколько видов данных дерматозов, которые разливают по месту их локализации:
- поверхностные (импетиго стрептококковое Тильбери Фокса)
- глубокие (эктима)
- атипичные (простой лишай, пеленочный дерматит и т.д.)
Поверхностные дерматиты часто поражают лицо, руки, ноги пациентов и возникают в ряде случаев: в детском возрасте, при несоблюдении личной гигиены, высокой температуре, повышенной влажности, антисанитарных условиях, после укусов насекомых, алкоголизме и диабете.
Представляют собой плоские пузыри, которые называют фликтенами. Внутри плоский волдырь заполнен мутным содержимым иногда с примесью крови. 
При расчесывании и вскрытии они быстро покрываются корочкой. После их отпадения на пораженном месте остается красноватое пятно, которое постепенно исчезает. При все при этом место локализации может сильно чесаться. Зуд является одним из основных симптомов болезни. При расчесывании ситуация лишь усугубляется и поврежденных участков кожи становится еще больше.
У диабетиков наиболее уязвимыми местами являются стопы ног особенно, если прогрессирует диабетическая нейропатия.
Такие гнойные образования часто становятся причиной развития синдрома диабетической стопы.
Глубокие виды пиодермии связаны в пагубным действием стрептококковых инфекций и чаще всего возникают при авитаминозе. Эктима может появиться на любом участке тела, но чаще ее замечают на ногах. В дерме образуется небольшой узел, который венчает пузырек, который в дальнейшем приобретает ярко-красное или синюшное основание. Внутри заполнен гнойным содержимым. Со временем на поврежденной коже остается рубец.
В отличии от поверхностных дерматитов человек испытывает не зуд, а скорее болевые ощущения.
К атипичной форме относят наиболее вероятное заболевание кожи у детей — пеленочный дерматит. Это сухая стрептодермия. Если не соблюдать гигиену и неправильно ухаживать за малышом, то на месте его ягодиц появляются красноватые высыпания (много красно-розовых пятен).
Некоторые виды пиодермии являются заразными, поэтому, стоит несколько оградиться от окружающих и не использовать чужие средства гигиены (полотенца, мочалку и т.д.).
Больному личные вещи стоит держать поодаль от остальных.
Диагностика
Если на коже появились какие-то непонятные зудящие или болезненные покраснения, то стоит обратиться за консультацие к специализированным врачам: дерматологу, кож-венерологу, микологу.
При визуальном осмотре и микологическом исследовании врач может определить конкретный вид дерматита. Для этого возьмется образец для анализа с места поражения.

Однако стоит помнить о том, что при самолечении с применением антибактериальных или противогрибковых средств образец, взятый с обработанного участка, даст ложный результат, так как дезинфицирующие средства уничтожают большую часть инфекционных возбудителей.
При странных высыпаниях на коже не стоит тянуть время, а незамедлительно отправляйтесь к дерматологу. При должном лечении избавиться от неприятных гнойников и раздражения можно в течение нескольких дней комплексной терапии.
Лечение
Так как пиодермию вызывают инфекционные возбудители, то лечение строиться в несколько этапов, первый из которых предполагает прием антибиотиков.
Непосредственно пораженные участки обрабатываются антибактериальными средствами, на рану накладываются примочки, пропитанные подсушивающими дезинфицирующими растворами. Это могут быть этакридина лактат 1:1000, раствор нитрата серебра 0.25% или резорцина 1-2%.
Так же стоит обработать и неповрежденные инфекцией участки, чтобы предупредить развитие кожных воспаленный. Для этого кожу протирают спиртовым раствором салициловой или бороной кислоты.
Чтобы быстрее поправить здоровье и повысить иммунитет назначают инъекции витаминов B1, B6, A, C, P. Также могут прописать прием тактивина, тималина и других средств.
Наиболее часто выписываемые препараты это:
детям: 50 — 100 мг/кг массы тела в сутки. Вводят внутримышечно за 2 — 3 приема.
взрослым: по 1 — 2 грамма в течение 12 часов. Способ введения лекарства аналогичный или внутривенный. Курс длится не дольше 2 недель.
Выпускается в таблетках. Допустим только для взрослых. Принимают по 0.5 гр. 4 раза в сутки за 1 — 1.5 часа до еды. Курс 7 — 14 дней.
Минимальный курс длится в течение 1 недели.
детям: 30 — 40 мг/кг массы тела внутрь 4 раза за день.
взрослым: принимать внутрь по 0.25 — 0.5 гр 4 раза в сутки до еды. Могут ввести внутривенно под капельницей 0.5 — 1.0 гр. 4 раза за день.
Помимо вышеописанных антибиотиков могут прописать также и альтернативные лекарства:
- амоксициллин (клавуланат) 0.25 — 0.75 гр через каждые 8 часов
- азитромицин 1 раз в сутки по 0.5 гр в течение 3 дней
- цефуроксим парентерально прием 3 раза в сутки по 0.75 — 1.5 гр.
- цефуроксим аксетил 0.25 — 0.5 гр. каждые 12 часов во время еды
- цефаклор 0.25 — 0.5 гр. через 8 часов
- цефтизоксим от 3 до 12 гр./сутки за 2 — 3 введения
- цефоперазон от 4 до 12 гр./сутки за 2 — 4 введения
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
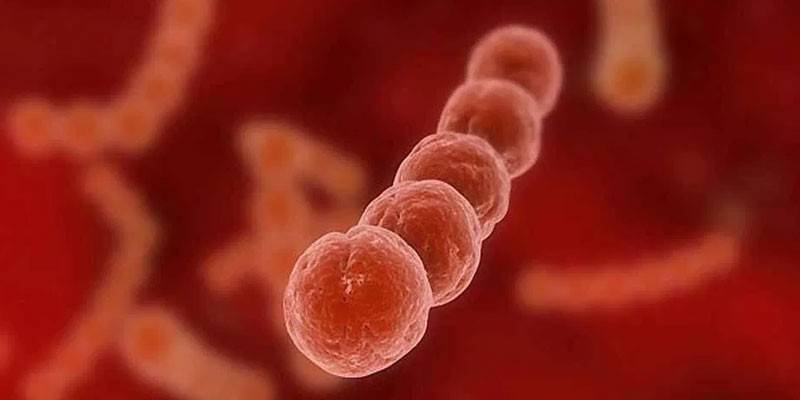
Основная классификация стрептококков делит их на 20 типов, названных латинскими буквами. Иногда допускаются и русские обозначения. Для человека опасны стрептококки групп A, B и D (А, Б и Д). Каждая может вызывать серьезные осложнения. Стрептококк группы В является частью микрофлоры организма, но при определенных условиях тоже приводит к тяжелым заболеваниям.
Что такое стрептококк группы Б
Английское название этого микроорганизма выглядит как Group B Streptococcus (сокращенно – GBS). Микроорганизм относится к категории грамположительных (сохраняющих цвет при окраске по методу Грама) стрептококковых бактерий – Streptococcus agalactiae. Этот стрептококк является бета-гемолитическим. Гамма-гемолитический GBS не причиняет кровяным клеткам вреда, альфа-гемолитический – приводит к частичному их разрушению. Бета-гемолитический стрептококк считается самым опасным, поскольку вызывает полный гемолиз эритроцитов – разрушение с выделением гемоглобина.
Streptococcus agalactiae – это аэробные бактерии, представляющие собой недлинные ленты синего цвета. Они неподвижны и не образуют споры. У некоторых из таких бактерий есть капсула, из-за чего могут возникнуть трудности при лечении инфекции. Сложности бывают связаны и со следующими факторами агрессии этих бактерий:
- Эритрогенин. Это стрептококковый экзотоксин, который провоцирует шок при одноименной инфекции.
- Гемолизин. Данное вещество и вызывает разрушение эритроцитов. Также оно токсически действует на лейкоциты, нарушает функцию тромбоцитов.
- Стрептокиназа. Этот фактор агрессии вызывает дисбаланс между свертывающей и противосвертывающей системами организма.
- Белок типа М. Угнетает иммунитет, повреждает клетки организма.
В организме человека эти бактерии встречаются на слизистой поверхности влагалища у женщин (обсеменение чаще происходит путем загрязнения из прямой кишки) и в нижних отделах кишечника у всех взрослых людей. Своему биологическому хозяину микроорганизм не доставляет дискомфорта при нормальном иммунитете. В случае его снижения, например, при хронических заболеваниях, развивается стрептококковая инфекция группы Б (Б-стрептококковая болезнь, БСБ).
Особенно опасна ситуация носительства GBS у женщины детородного возраста, поскольку она способна заразить ребенка во время беременности или родов. Эти бактерии могут вызывать и следующие заболевания:
- вульвовагинит;
- уретрит;
- цистит;
- послеродовой эндометрит;
- менингит и менингоэнцефалит;
- остеомиелит длинных костей и артрит;
- сепсис новорожденных;
- пневмонию;
- внутрибольничные инфекции.
Пути передачи
Существует несколько способов заражения этой бактерией. Отдельно стоит отметить носительство GBS. Инфекция в этом случае отсутствует, поскольку бактерия никак себя не проявляет из-за крепкого иммунитета, но передаваться другим людям она может. Возможные пути заражения:
- Вертикальный. Заражение ребенка происходит в процессе беременности или родов от матери из-за колонизации прямой кишки или влагалища стрептококками группы В. По статистике стрептококковая инфекция развивается только у одного такого новорожденного из 200.
- Горизонтальный. Это более распространенный (классический) путь передачи возбудителя, связанный с его выходом во внешнюю среду. Инфицирование может происходить во время полового акта с носителем или больным, использования общих бытовых предметов, через слюну, при чихании или кашле зараженного.
Симптомы
У большинства мужчин и женщин стрептококки никак себя не проявляют. Инфекции начинают развиваться только при ослаблении иммунных сил организма. Возможные формы протекания заболевания:
- послеродовой сепсис;
- диабетическая стопа (присоединение инфекции и развитие гнойного воспаления ступни при сахарном диабете);
- гнойный артрит;
- инфекции крови, кожи и мягких тканей;
- перитонит;
- пневмония;
- инфекции мочевых путей, костей, суставов;
- абсцессы;
- перитонит;
- менингит;
- эндокардит.
Существует два варианта стрептококковой инфекции группы Б у новорожденных: ранняя и поздняя. Первая развивается в течение 24 ч. после рождения. Вероятность летального исхода составляет 30–50%. БСБ проявляется в виде:
- бактериемии;
- пневмонии;
- респираторного дистресс-синдрома;
- сепсиса;
- сердечно-сосудистой недостаточности.
Поздние стрептококковые инфекции группы В проявляются у новорожденных на 2–14 сутки, а иногда в течение первых 3 месяцев. Такие дети при рождении выглядят здоровыми. Симптомы формируются в течение первой недели жизни. Чаще болезнь протекает в форме менингита. Риск смерти составляет 15–25%. Симптомы поздней инфекции группы В:
- плохое питание;
- ворчащие звуки;
- проблемы с дыханием;
- голубоватая кожа – цианоз из-за недостатка кислорода;
- судороги;
- диарея;
- рвота;
- аномалии сердечного ритма и артериального давления;
- повышение температуры тела.
Стрептококк группы Б при беременности
У сотен десятков женщин, являющихся носителями GBS, ежегодно рождаются здоровые дети. Факторы риска заражения ребенка В-стрептококком со стороны матери:
- возраст менее 20 лет;
- разрыв мембраны за 18 ч. до родов;
- хирургические или гормональные вмешательства во время беременности;
- стрептококковая инфекция у предыдущего ребенка;
- положительный результат анализа на БСБ;
- разрыв оболочек или схватки на сроке менее 37 недель;
- лихорадка во время родов;
- стрептококки группы Б в моче.
Заражение большинства новорожденных происходит во время родов. Бактерии могут проникнуть в матку и при преждевременном разрыве амниотической оболочки. То же происходит при переходе стрептококков из влагалища в маточную полость. Младенец заражается и при заглатывании околоплодных вод, в которые попали микробы. Это опасно мертворождением, выкидышами, преждевременными родами. Возможные осложнения для рожденного ребенка:
- сепсис;
- менингит;
- пневмония;
- краснуха;
- сифилис;
- потеря слуха или зрения;
- эпилептические припадки;
- умственная отсталость;
- церебральный паралич;
- инвалидизация на всю оставшуюся жизнь.
Беременные должны регулярно обследоваться на стрептококк группы В. Анализ делают несколько раз на протяжении всего периода вынашивания ребенка:
- Первый раз исследование проводится в первом триместре. Особенно это касается женщин, у которых в анамнезе есть выкидыши или преждевременные роды.
- Повторно анализ делают на 35–37 неделе вынашивания плода.
При положительном результате врач спланирует дальнейшее ведение беременности. Метод профилактики инфекции у ребенка – введение женщине антибиотиков не позднее 4–6 часов до родоразрешения. Такая процедура обязательно назначается пациенткам, чьи роды начинаются ранее 37 недели и у которых был выявление стрептококк группы В. Если родоразрешение будет осуществляться посредством кесарева сечения, то введение антибиотиков не требуется до момента отхождения вод и начала родов.

Осложнения
У взрослых стрептококковая инфекция группы Б вызывает различные заболевания, каждое из которых имеет свои последствия. Список возможных осложнений для беременных женщин включает:
- инфекции матки или плаценты;
- выкидыш;
- гибель плода;
- эндометрит;
- инфекции мочевых путей;
- боль в животе, кровотечение, гнойные выделения из влагалища и лихорадка спустя несколько дней после рождения ребенка.
Диагностика
Лабораторная диагностика GBS имеет сложности, поскольку бактерии, которые ее вызывают, культивируются в особых условиях. Для их обнаружения в крови применяют специальные питательные среды, такие как кровяной агар и сахарный бульон. Используемые методы диагностики:
- окраска мазка по методу Грама;
- мазок женской вагинальной и ректальной области на 35–37 неделе у беременных женщин;
- люмбальная пункция при подозрении на менингит;
- рентген грудной клетки для оценки наличия пневмонии;
- анализ мочи (в случае дизурии или учащенного мочеиспускания);
- серологическое исследование на выявление в крови антител к GBS.
Лечение
Основой терапии выступает внутривенное введение антибиотиков. Стоит отметить, что они неэффективны для профилактики ранней начальной стрептококковой инфекции перед родовым процессом, поскольку стрептококки могут быстро расти. По этой причине женщины, у которых эта бактерия была обнаружена в моче, антибактериальные препараты получают во время самих родов. Введение антибиотиков беременным, не знающим о статусе стрептококков группы В, показано и в следующих случаях:
- если с момента отхождения вод прошло 18 и более часов;
- при преждевременных родах (ранее 37 недели);
- на фоне лихорадки во время родоразрешения.
Выбор определенного антибиотика осуществляют после получения результатов анализа на выявление возбудителя инфекции. До этого момента врач назначает препараты широкого спектра действия, чаще – пенициллины. При ранней стрептококковой инфекции группы Б у новорожденных начинают срочное лечение антибиотиками. Курс длится 10–14 дней. Такая терапия эффективна, но некоторым детям требуется реанимация. Взрослым в зависимости от тяжести состояния и индивидуальных симптомов дополнительно могут назначить:
- Иммуномодуляторы: Лизобакт, Иммунал, Имунорикс. Используются с целью повышения защитных сил организма.
- Стрептококковый бактериофаг. Назначается в более тяжелых случаях. Это иммунобиологический препарат, который приводит к лизису (разрушению) бактериальных клеток.
В отношении стрептококка группы В эффективны цефалоспорины, оксациллины и пенициллины. Последние назначаются чаще и являются препаратами первой линии выбора при стрептококковой инфекции. Только пенициллин как антибиотик против стрептококка действительно эффективен, поскольку к нему не выработалась устойчивость этой бактерии. Кроме того, такой препарат имеет низкую вероятность развития побочных эффектов даже при использовании высокой дозы.
При лечении сепсиса новорожденных часто используют сочетание Гентамицина (антибактериальный препарат из группы аминогликозидов) и Ампициллина. Показания к применению Ампициллина:
- менингит;
- септицемия;
- перитонит;
- сальмонеллез;
- скарлатина;
- хламидиоз у беременных;
- пиелонефрит;
- гонорея;
- цервицит;
- инфекции мочевыводящих путей.
Преимущество Ампициллина – разрешен с месячного возраста, но только в форме суспензии. Кроме того, по показаниям его можно применять и во время беременности. Недостаток – нельзя использовать этот антибиотик во время лактации. При лечении пенициллинами чаще удается избежать побочных эффектов, но для небольшой части пациентов они являются аллергенными. В таком случае используют другие антибактериальные средства:
Последний препарат относится к группе цефалоспоринов. Активное вещество антибиотика блокирует биосинтез клеточных стенок микробов, приводя к их гибели. Недостаток Цефазолина – плохо всасывается из желудочно-кишечного тракта. По этой причине антибиотик применяется внутривенно или внутримышечно. Концентрация активного компонента Цефазолина выше в желчи, чем в крови. Это является преимуществом препарата при лечении острых холециститов. Другие показания к использованию Цефазолина:
- сепсис;
- перитонит;
- заражение крови;
- воспаление оболочки сердца;
- инфекции суставов и костей;
- инфекции мочевыводящих или дыхательных путей.
Еще один риск при лечении антибиотиками – появление диареи и тошноты. Кроме того, такие препараты негативно влияют на микрофлору кишечника. По этой причине врачи не назначают антибактериальные средства без серьезной необходимости, что особенно касается новорожденных. Некоторые специалисты ждут 12 ч. после рождения, чтобы посмотреть, как будет меняться состояние ребенка. Только потом окончательно принимают решение о назначении антибиотиков.
Прогноз
При определении прогноза учитываются возраст пациента и наличие у него других заболевания. Здесь можно привести некоторые данные статистики:
- Смертность среди беременных с инфекцией стрептококков группы В имеет низкие показатели. Если женщина является носителем этих бактерий, то она может заразить ими ребенка.
- Вероятность инфицирования новорожденного без введения беременной антибиотиков перед или во время родов составляет 1:200. При проведении антибиотикотерапии риск инфицирования понижается до 1:4000.
- Смертность среди взрослых с инвазивной стрептококковой инфекций группы Б составляет 5–47% в зависимости от общего состояния. Вероятность летального исхода выше у пожилых, поскольку большинство из них имеют первичные заболевания.
Профилактика
Для предотвращения заражения ребенка беременные должны регулярно проходить скрининг, в том числе и анализ на стрептококк группы В. Тестирование позволяет снизить количество летальных исходов среди новорожденных. К мерам предупреждения GBS относят и следующее:
- соблюдение личной гигиены;
- введение женщине антибиотиков во время родов при положительном результате анализа на Streptococcus agalactiae;
- использование антибактериальных препаратов у детей, рожденных от матерей-носителей;
- взятие мазка из входа во влагалище у беременных на 35–37 неделе беременности;
- проведение через каждые 4 часа на протяжении 2 дней клинического мониторинга детей, у которых типичные симптомы Б-стрептококковой болезни отсутствуют сразу после рождения.
Стрептококковая инфекция группы B вызывается бактериями Streptococcus agalactiae. Они относятся к общей флоре желудочно-кишечного тракта, гениталиям у мужчин и женщин, а иногда и к горлу. Стрептококковая инфекция передается, в частности, через половой акт. Носителями этой бактерии являются 35% беременных женщин, что приводит к частым заражениям новорожденных (до 40%).

Источником инфекции новорожденного ребенка обычно является мать-носитель, чьи мочеполовые органы колонизированы бактериями. Иногда причиной могут стать внутрибольничные инфекции вызванные несоблюдением санитарно-эпидемиологических правил, таких как заражение от других новорожденных или персонала. Вот почему так важна гигиена, прежде всего рук медперсонала в акушерских и неонатальных отделениях.
Информация в данной статье носит исключительно ознакомительный характер. Редакция не гарантирует какие-либо результаты и не призывает полагаться на информацию, изложенную здесь. При любых признаках стрептококковой инфекции следует немедленно обратиться к специализированному врачу и производить лечение исключительно по рекомендации и под строгим надзором врача!
Как часто встречается инфекция стрептококка у новорожденных?
Стрептококковая инфекция встречается внутри половых органов, примерно у 35% беременных женщин. Заражение новорожденных чаще всего происходит во время прохождения через родовой канал. Риск передачи инфекции от матери, у которой присутствует инфекция во влагалище, составляет 70%. В свою очередь, передача инфекции путем прямого контакта с инфицированными колеблется между 17-45%. Основываясь на исследовании, в среднем 10-20% новорожденных являются носителями стрептококка, а риск инвазивного заболевания составляет 1-4%.
Каковы симптомы инфекции стрептококка у новорожденных?

В результате заражения инфекция может проявляться в виде бессимптомного или острого заболевания. Как правило, симптоматическая инфекция обычно проявляется при ослабленной иммунной системе. К факторам риска при инфицировании плода и новорожденного относятся:
- Преждевременные роды,
- Малый вес новорожденных,
- повышенная температура тела во время родов,
- инфекции мочевых путей, сахарный диабет у матери.
Возможными путями передачи бактерий от матери к плоду является плацента, или прохождение бактерий из половых путей через эмбриональные мембраны. Стрептококковые инфекции у новорожденных типа B можно разделить на ранние и поздние.
Streptococcus agalactiae в мазке у женщин
Ранняя инфекция имеет внутриутробное происхождение и проявляется до 7 дней после рождения — происходит как сепсис (наличие бактерий в крови, вызывающих генерализованное воспаление тела). Это прямая угроза жизни новорожденного. Может произойти септический шок, во время которого возникает лихорадка, артериальное давление значительно падает. Иногда в ходе этой инфекции возникает врожденная пневмония. В тяжелых случаях она проявляется, как тяжелая респираторная недостаточность (RDS). Ранняя инфекция связана с самой высокой смертностью (15%) и очень серьезным клиническим течением. Пневмония встречается приблизительно у 35-55% новорожденных с септицемией, вызванной бактерией Streptococcus agalactiae. Часто симптомы появляются в первые часы после рождения.
Поздняя постнатальная стрептококковая инфекция обычно возникает после первого месяца жизни ребенка, иногда до 3-месячного возраста. Она проявляется в генерализованном воспалении, вызванном наличием бактерий в крови, менингитом, остеоартритом (чаще всего изменения локализуются в бедренной или плечевой кости).
Что делать, если у вас есть симптомы неонатальной инфекции стрептококка группы B?
Диагностика стрептококковой инфекции обычно проводится в акушерском и неонатальном отделении во время постнатального наблюдения за матерью и ребенком. Матери, у которых были обнаружены положительные культуры стрептококковой агалактии(Streptococcus agalactiae), и которые получили перинатальные профилактические антибиотики, требуют только 24-часового наблюдения. То же самое касается их новорожденных детей.
Однако, если возникнут какие-либо жалобы или тревожные симптомы, рекомендуется длительная госпитализация с целью проведения дополнительных исследований. Наиболее важным исследованием является анализ крови новорожденного, который исключит или подтвердит развивающийся сепсис. Также понадобится взять мазок из пупка, уха, сделать морфологию крови.
При изменении слуха во время физического обследовании новорожденного, рекомендуется провести рентгенограмму легких для диагностики пневмонии. Иногда необходимо сделать анализы спинномозговой жидкости. Нарушения, наблюдаемые в этом исследовании, указывают на менингит.
Если ваш ребенок имеет симптомы стрептококковой инфекции, требуется госпитализация, внутривенные антибиотики и тщательный надзор за ребенком. Обычно такое лечение предотвращает дальнейшее прогрессирование заболевания и осложнений.
Возникновение лихорадки и сопутствующих симптомов (например, похожих на воспаление дыхательных путей) или без них, у новорожденных и детей в возрасте до 3 месяцев, всегда должно вызывать подозрение на инвазивную бактериальную инфекцию (сепсис/септицемия). Это указывает на очень срочную медицинскую консультацию в отделении неотложной помощи, где ребенок должен обследоваться педиатром. Подозрение на сепсис является показателем немедленного начала антибактериальной терапии.
Как врач определяет диагноз неонатального сепсиса стрептококков группы B?
Некоторые анализы неонатальной стрептококковой инфекции (Streptococcus agalactiae) основаны на выполнении мазка. В случае сепсиса — кровь, а в случае менингита — спинномозговая жидкость, полученная во время поясничной пункции. Также возможно проведение экспресс-тестов на присутствие антигена Streptococcus agalactiae в любом биологическом материале, таком как: кровь, моча, спинномозговая жидкость.
Ваш врач может подозревать заражение стрептококками на основании симптомов и аномалий, обнаруженных в тесте. Обнаружение инфекции основано на культуре и идентификации бактериальных мазков из влагалища и ануса, взятых у пациентов.
Лечение стрептококковой инфекции у детей
Каждая симптоматическая неонатальная стрептококковая инфекция опасна для жизни, и поэтому должна всегда лечиться в больничных условиях. В процессе лечения используется внутривенная антибактериальная терапия. Также доступно поддерживающее лечение, в зависимости от симптомов. Сепсис и тяжелый менингит необходимо лечить в отделении интенсивной терапии.
Можно ли полностью вылечить инфекцию стрептококка у новорожденных группы B?
Неонатальная стрептококковая инфекция характеризуется высокой смертностью и очень серьезным клиническим течением. Раннее использование антибиотиков и поддерживающая терапия существенно улучшают прогноз. Осложнения стрептококковых инфекций очень опасны.
Что нужно делать после окончания лечения стрептококковой инфекции группы B?
Наличие симптоматической неонатальной инфекции требует более детального исследования осложнений, которое обычно выполняется во время пребывания пациента в больнице. Больной ребенок будет нуждаться в регулярной педиатрической консультации во время выздоровления и после выписки из больницы.
Что делать, чтобы не заразиться стрептококком группы B?

Стрептококк при беременности
Риск заражения новорожденных Streptococcus agalactiae можно значительно минимизировать, выполнив скрининг беременной женщин на наличие этой бактерии. Это исследование проводится между 35-й и 37-й неделями беременности. Для будущей матери оно безболезненно и совершенно безопасно, и может помочь предотвратить серьезные осложнения у новорожденного.
Тест включает мазок влагалища и ануса. За короткое время (обычно несколько дней) беременная женщина получает результат. Положительный результат указывает на наличие бактерий в половых путях, в то время как отрицательный — отсутствие стрептококков.
Колонизация влагалища бактерией стрептококк, не всегда означает, что ребенок может заразится. Однако у матерей с положительными результатами посевов отмечается, что риск сепсиса у новорожденных во много раз выше, чем у матерей с отрицательными результатами.
Если результаты мазка, сделанные на 35-37 неделе беременности, будут положительными, врач может назначить профилактическое применение антибиотиков, чтобы предотвратить заражение будущего ребенка.
Профилактическая антибактериальная терапия также применяется у беременных женщин, которые начали рожать преждевременно — до 35-37 недели беременности, то есть, до даты проведения скрининга на стрептококк. Антибиотики применяются за несколько часов до родов.
Профилактика также рекомендуется в тех случаях, когда результаты неизвестны, а у беременной высокая температура тела. Профилактическую антибиотикотерапию можно также использовать у женщин с отрицательными результатами, но в прошлом родивших ребенка с неонатальной стрептококковой инфекцией. В этой ситуации безопаснее применять антибиотики, а не рисковать тяжелыми осложнениями у новорожденных.
Важно предотвратить передачу инфекции путем соблюдения гигиену рук и окружения для медперсонала. Для этого следует использовать одноразовые перчатки и фартуки. Чтобы предотвратить инфекционные заболевания, больные новорожденные должны быть изолированы.
Стрептококк — Школа доктора Комаровского (Видео)
Читайте также:


