Страшные инфекционные заболевания у детей
Детские инфекционные заболевания - это большая группа болезней инфекционной природы, которые возникают в детском возрасте человека, характеризующиеся возможностью эпидемического распространения преимущественно аэрогенным способом.
Детские инфекционные заболевания выделяются в отдельную группу, так как особенности детского организма предопределяют и особенности их лечения.
Детские инфекционные заболевания: классификация
Существует несколько классификаций инфекционных заболеваний у детей, но мы выбрали одну из самых понятных и простых. Эта группа патологий делится на:
1. Инфекционные болезни кишечника у детей.
Характеризуется локализацией чужеродных агентов в кишечнике ребенка. К этому виду патологий относятся: полиомиелит, эшерихиоз, дизентерия, сальмонеллез, ботулизм.
2. Инфекционные заболевания дыхательных путей у детей.
Характеризуются локализацией чужеродных агентов в органах дыхания (бронхах, трахеи, гортани, легких. ). Это такие заболевания, как скарлатина, ангина, грипп, ОРВИ.
3. Инфекционные заболевания крови у детей.
Эти болезни передаются с помощью насекомых (трансмиссионным путем) и возбудители в этом случае находятся в крови. К таким болезням относятся: арбовирусные энцефалиты, риккетсиозы, туляремия.
4. Инфекционные заболевания наружных покровов у детей.
К ним относятся: бешенство, столбняк, трахома.
Детские инфекционные заболевания: причины
Самой основной причиной инфекционных заболеваний у детей является их контакт с инфицированным человеком. Путь заражения, как правило, воздушно-капельный. Причем заразно все: слюна, распространяющая при кашле и даже при разговоре, бронхиальная и носоглоточная слизь - все это является угрозой заражения ребенка.
Нужно сказать, что иммунитет ребенка формируется в 5 этапов. Самыми серьезными являются 1 и 2 этапы, которые длятся до 1.5 лет. Именно в этот момент ребенка "защищают" только материнские антитела, которые потом исчезают. Именно в этот момент необходимо особое внимание уделять гигиене ребенка.
Начиная с 2-ух лет, у детей начинается бурное формирование механизмов иммунитета, которое продолжается, практически, до 16-тилетнего возраста.
Исходя из сказанного можно сделать простой вывод: причины детских инфекционных заболеваний в заключаются в еще слабой иммунной системе ребенка, в том, что она только формирует свои механизмы действия.
С другой стороны, нужно понимать, что если ребенок будет расти в стерильных условиях, то у него никогда не будет сильного иммунитета, ведь иммунная система формируется только под воздействием внешних факторов, она "учится" давать отпор внешним чужеродным элементам только при столкновении с ними - таковы неписаные законы природы, и именно на этом факте базируется основная цель вакцинации - выработка искусственного иммунитета при введении в организм какого-либо возбудителя.
Детские инфекционные заболевания: особенности течения
В развитии всех детских патологий было выявлено четыре периода:
1. Инкубационный период (ИП).
Это период времени с момента первого контакта ребенка с источником инфекции до проявления первых симптомов болезни. Продолжительность инкубационного периода зависит от вида инфекции и от состояния иммунной системы ребенка.
Приведем примеры детских инфекционных заболеваний с инкубационными периодами:
- Ветрянка имеет ИП 11-24 суток
- Гепатит А имеет ИП от 7 до 45 суток
- Дизентерия - 1-7 суток
- Дифтерия - 1-10 суток
- Коклюш - 3-20 суток
- Корь - от 9 до 21 суток
- Краснуха - 11-24 суток
- Скарлатина имеет ИП от нескольких часов до 12 суток
- Полиомиелит - 3-35 суток
2. Продромальный период.
Этот период можно назвать началом болезни: он длится с момента проявления первого симптома и до "разгара" собственно самой болезни.
3. Период "разгара" детского инфекционного заболевания.
В принципе, это и есть "кульминация". В этот период проявляется весь симптоматический комплекс детской патологии. К примеру, коклюш проявляется спастическим кашлем при котором идет выделение слизистой мокроты, при этом лицо ребенка краснеет, а иногда возникает кровоизлияние по слизистую.
Это период затухания болезни - выздоровления.
Самые распространенные инфекционные заболевания у детей
Конечно же, когда мы говорим о детских болезнях, то тут же возникают ассоциации с эпидемиологическими периодами, которые приходятся на осенне-зимнюю пору и характеризуются, в первую очередь, заболеваниями органов дыхания у детей. Детские инфекционные заболевания разнообразны: это и заболевания ЖКТ, и аллергические заболевания, имеющие аутоиммунную природу, и кожные патологии, но заболевания органов дыхания у детей являются самыми распространенными - это вам подтвердит любой педиатр.
- Бронхиты различной этиологии.
Характеризуются воспалительными процессами в слизистой бронхов.
Характеризуются воспалительными процессами в слизистой трахеи.
Характеризуются воспалительными процессами в слизистой оболочке голосовых связок и гортани.
Характеризуется воспалительными процессами в носовых пазухах.
- Риниты различной этиологии.
Эти детские инфекционные заболевания являются, попросту говоря, насморком разной интенсивности: от легкой формы до полной заложенности носа.
Эта болезнь характеризуется воспалениями небных миндалин и соседних с ними лимфатических узлов.
Это ни что иное, как инфекционное заболевание легких.
- Гриппы различной природы.
Эти детские инфекционные заболевания, пожалуй, одни из самых распространенных и опасных, потому что чужеродные агенты, вызывающие эти патологии, постоянно мутируют и необходимо все время изобретать новые препараты для борьбы с ними.
Это, конечно, не все заболевания органов дыхания у детей, но основные из них.
Детские инфекционные заболевания: симптомы
Признаки патологии ребенка, конечно же, зависят от многих факторов: в первую очередь, от вида возбудителя, от состояния иммунной системы ребенка, от условий его жизни, и.т.д. Но все же есть общие симптомы детских инфекционных заболеваний:
1. Основным симптомом является фебрильная температура (38° и выше). У ребенка повышение температуры происходит, практически, при любых патологических процессах, потому что это является его единственным защитным механизмом - при таких температурах большинство чужеродных тел гибнут.
2. Постоянная сонливость и вялость так же являются характерными симптомами детских инфекционных заболеваний - сказывается нехватка энергии (она уходит на борьбу с антигенами).
4. Появление сыпи.
Диагностика инфекционных заболеваний у детей
Первоначальную диагностику болезни у ребенка проводит врач-педиатр. Он обязательно проводит внешний осмотр малыша, прослушивает его, выявляет характерную симптоматику, выясняет у родителей: были ли контакты ребенка с инфицированными людьми.
Детские инфекционные заболевания диагностируются после обязательных анализов крови, мочи, кала ребенка. Так же, при необходимости, прибегают к инструментальным методам: МРТ, УЗИ, рентгенография.
Детские инфекционные заболевания: лечение
Комплексная терапия инфекционных заболеваний у детей должна решать четыре задачи:
1. Нейтрализацию возбудителя заболевания.
2. Поддержание нормальной функциональности основных систем детского организма.
3. Сохранение нормальных условий формирования детского иммунитета и его укрепление.
4. Предупреждение различных осложнений детских инфекционных заболеваний.
Именно поэтому назначение лекарственных препаратов должно быть осторожным. Антибиотики должны применяться только в особых случаях (при тяжелых и затяжных патологических процессах). Важно знать, что само по себе повышение температуры - это нормальный процесс борьбы организма с инфекционными возбудителями и нет нужды сразу же давать ребенку жаропонижающие и сбивать температуру, достаточно просто помочь организму хорошей дозой витамина С.
Применение антибиотиков имеет весьма негативные последствия, тем более для ребенка, у которого иммунная система находится в стадии формирования, и ни один врач не сможет сказать, как бездумная антибиотическая терапия может сказаться в будущем.
Весьма спорным (особенно в последнее время) является вопрос вакцинации. "Усредненная" доза введенных чужеродных агентов (для выработки иммунитета) по-разному сказывается на детях: в большинстве случаев помогает (это факт), но нередко возникают случаи, когда вакцинация делает из ребенка инвалида.
Так что же делать, как лечить заболевшего ребенка?
Первое, что следует уяснить: организм ребенка, в большинстве случаев, сам может справится с инфекционным заболеванием, ему в этом необходимо только помочь, и чем раньше это начинать делать, тем лучше. Помогать необходимо препаратами только на натуральной основе, включая в эту комплексную терапию иммуномодуляторы, антивирусные препараты, антибактериальные средства. Не спешите "сбивать" ребенку температуру, лучше чаще поите его чаем с лимоном.
Если у ребенка инфекционное заболевание тяжелой формы, то применяйте антибиотики с препаратами, нейтрализующими их негативный эффект. Лучшим таким препаратом является Трансфер фактор. Попадая в организм, он выполняет сразу несколько функций:
- восстанавливает функциональность иммунной системы, вследствие чего повышается иммунологическая реактивность (сопротивляемость инфекциям) детского организма;
- усиливает оздоровительное воздействие препаратов, в комплексе с которыми он принимался;
- являясь носителем иммунной памяти, этот иммунный препарат, "запоминает" все чужеродные микроорганизмы, вызвавшие то или иное инфекционное заболевание, и при их повторном появлении, дает сигнал иммунной системе на их нейтрализацию.
Обязательно в комплексной терапии детских инфекционных заболеваний применяйте пробиотики и пребиотики - препараты, которые восстановят и сохранят микрофлору ЖКТ ребенка - основного звена его иммунной системы. Для этого наиболее эффективными являются:
Детские инфекционные заболевания: профилактика
После перенесенного заболевания, детский организм выходит более крепким. Во всяком случае так должно быть - это путь формирования иммунитета человека. Но это не значит, что к здоровью своего ребенка нужно относиться с пренебрежением.
Профилактика детских инфекционных заболеваний должна заключаться в следующем:
- новорожденных обязательно надо кормить первым молоком - молозивом, потому что оно содержит в огромном количестве материнские антитела - первую "защиту" ребенка от чужеродных элементов;
- ни в коем случае нельзя отказываться от грудного вскармливания, пока есть молоко - кормите;
- огромное значение для ребенка имеет правильное питание, в его рационе должно быть как можно больше свежих фруктов и овощей;
- активный образ жизни - гарантия здоровья ребенка;
- для укрепления иммунитета необходимо заниматься закалкой с самого детства (контрастный душ и баня - прекрасные средства для этого);
- детские инфекционные заболевания не будут страшны, если ребенок будет в полном объеме получать все, необходимые для его организма, полезные вещества: витамины, минеральные комплексы, аминокислоты. поэтому обязательно регулярно давайте своему малышу соответствующие препараты.
Эта статья написана для вас дорогие родители, для того чтобы вы были в курсе какие существуют опасные детские заболевания, причины их появления, и симптомы, зная эту информацию, вам возможно удастся избежать этих недугов, или хотя бы быстро их диагностировать и вылечить, надеемся что данная информация хоть немного вам поможет.
Мы собрали десять опасных детских заболеваний, это не значит, что они самые опасные из существующих недугов, мы их выбирали по нескольким критериям – это распространенность, сложность лечения, возможные последствия и опасность для будущей жизни ребёнка. Что же, приступим.
Сальмонеллез — опасная кишечная инфекция
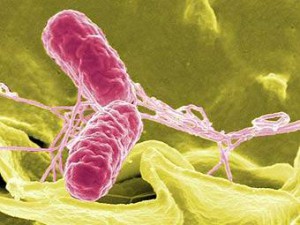
Сальмонеллез – кишечная инфекция, которая вызывается различными микробами рода сальмонелл. Бактерии сальмонеллы достаточно хорошо выживают во внешней среде, переносят низкую температуру, а вот от высокой погибают. Размножаются эти бактерии в мясе, яйцах, молоке и смежных продуктах, и могут выделять токсины, способные повредить слизистую оболочку кишечника.
Основной путь заболевания сальмонеллезом – пищевой. Сальмонеллы попадают в организм ребёнка с пищей, которая не подвергается кулинарной обработке непосредственно перед едой (сырки, пирожные). Попадая в организм, сальмонеллы выделяют токсины, которые приводят к нарушению многих органов, а также повреждают слизистую кишечника.
Начало заболевания начинается с тошноты и рвоты, далее повышается температура до 38-39 градусов, характерно отсутствие аппетита и боли в животе. Частота стула зависит от степени заражённости, вскоре у ребёнка наступает обезвоживание.
Стафилококковая инфекция опасна осложнениями
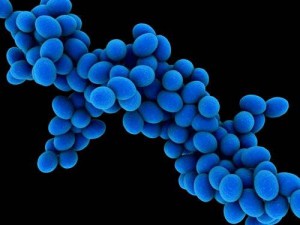
Стафилококковая инфекция – это группа заболеваний, которая вызвана стафилококком, имеющая различные клинические проявления, общую интоксикацию организма, гнойно-воспалительные очаги по всему телу. Стафилококки – это целый род микроорганизмов, 14 из них живут на нашем теле и слизистых оболочках, и только 3 представляют угрозы для здоровья человека. Самый опасный золотистый стафилококк, он может стать причиной более 100 заболеваний. Далее идёт эпидермальный стафилококк – он менее опасен, чем золотистый, и появляется у ослабленных детей (после операций, тяжело перенесённых заболеваний). Ну а последний – это сапрофитный стафилококк, случаи заражения с его участием очень редки.
Заражение стафилококком у детей чаще всего происходит от человека (медперсонал, родственники, друзья), а также через грязные руки. Кроме того эта инфекция быстро распространяется в продуктах питания (кондитерских и молочных изделиях, свежих салатах).
Симптомы и последствия после заражения стафилококком могут быть различными, смотря какая область организма повреждена, и какое заболевание было вызвано, вот некоторые примеры заболеваний: фурункулы, остеомиелит, артрит, ангина, отит, синусит, пневмония, отравление, менингит и много других заболеваний.
Гепатит А или как её ещё называют болезнь Боткина – это инфекционное заболевание, которое поражает печень. Этот вирус передаётся через продукты питания, воду, от другого человека заболевшим гепатитом А, а также грязные руки вымазанные в фекалиях. Именно поэтому очень важно мыть руки после туалета и прогулки, а продукты перед едой. Коварство этой болезни в том, что её сразу не обнаружить, если здоровый ребёнок пообщался с больным на гепатит, и заразился инфекцией, то симптомы могут появиться только через 2-4 недели после этого общения.
Симптомы гепатита А начинаются с повышения температуры с 37,5 до 39 градусов, параллельно появляется слабость, тошнота, рвота, боль в животе в области правого подреберья. Затем перед возникновением самой желтухи, появляются два явных симптомы: моча становиться тёмной (цвет пива), а кал наоборот белеет. Ну а далее наступает пожелтение кожи.
Потница – маленькие розовые точечки на коже малыша, появляются они внезапно, и, как правило, после прогулки или сна, это основной симптом потницы. Эта болезнь, если её вовремя лечить ведёт себя пассивно, ребёнка ничего не беспокоит, никакой температуры или неприятных ощущений. Но если её не лечить то раздражённая кожа может воспалиться, и начнутся гнойниковые заболевания кожи.
Дело в том, что у младенцев организм первое время привыкает к окружающей среде. Поэтому функционирует немного по-другому, не как у взрослого человека. Как только ребенку становиться жарко, потовые железы, дабы защитить малыша от перегревания вырабатывают некую жидкость, и если что-то нарушает нормальное потоотделение (кожа покрыта толстым слоем крема, или ребёнок слишком тепло одет), то эта жидкость скапливается в жёлезах. И как следствие кожа становиться раздражённой ярко-розового цвета, и на ней возникает мелкая красноватая сыпь.
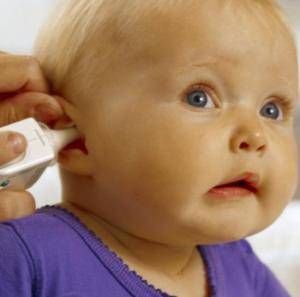
Распознать эту болезнь не так легко, потому что её больше подвергаются младенцы, и дети раннего возраста, а в этом возрасте ваш ребёнок не может объяснить, что с ним не так. Если у малыша появился насморк и кашель, а через 3-5 дней ко всему прибавилась и высокая температура, всему виной может быть ушная инфекция, ребёнок может оттягивать больное ухо, быть в очень плохом настроении, а если малыш уже умеет ходить, то может возникнуть проблема с равновесием.
Что же вызывает ушную инфекцию? Дело всё в евстахиевой трубе, которая соединяет среднее ухо с носоглоткой, и отводит жидкость от среднего уха. Обычно жидкость выводится без проблем, но у детей в отличие от взрослых трубка расположена более горизонтально и работает не вполне эффективно, а ещё она может опухнуть от простуды, аллергии или насморка, что будет мешать выводу жидкости и она будет скапливаться в среднем ухе. Любые бактерии, которые находятся в это время в жидкости, начинают быстро размножаться в тёплой среде, от чего образуется гной, воспаляется и увеличивается в размере барабанная перепонка. А дальше это состояние называется гнойный острый отит среднего уха.

Свинка – инфекционная болезнь, которая больше всего поражает около ушные жёлезы, и после перенесённого заболевания остаётся стойкий иммунитет к этой болезни на всю жизнь. Преимущественно болеют свинкой дети в 3-15 лет, взрослые тоже могут заболеть, но это единичные случаи. Так как это вирусная инфекция, то заражение чаще всего происходит от больного свинкой (воздушно-капельным путём), то есть при разговоре, чихании, кашле вирус от больного ребёнка через полость рта или слизистую носа здорового малыша проникает в кровь, а затем попадает в половые, слюнную и поджелудочную железы, где происходит размножение, бактерии накапливаются, и вновь в большом количестве поступает в кровь.
У болезни есть инкубационный период от 11-ти до 23-х дней, после чего начинается повышение температуры, потеря аппетита, как следствие недомогание, головная боль. Через пару дней возникает напряжение в около ушной области, возникают тянущие боли, появляется боль при жевании. После этого спереди, сзади и ниже уха появляется опухлость, что означает воспалительное увеличение околоушной слюнной железы. Заболевание может иметь крайне неприятное осложнение в виде орхита (воспаление яичек у мальчиков), оофорита (воспаление яичников у девочек), что в будущем может сказаться на репродуктивную функцию вашего чада.

Полиомиелит – это детский спинномозговой паралич, инфекционное заболевание, поражающее серое вещество спинного мозга так называемым полиовирусом. В основном болеют дети в возрасте до 10-ти лет, передаётся эта инфекция воздушно-капельным путём, через заражённые вещи, воду и продукты. Вызывает различные формы паралича, которые в 50-ти процентах случаев излечиваются полностью, а остальные 50% остаются с нарушениями средней и тяжёлой тяжести. Кроме того существует ряд осложнений: атрофия мышц, интерстициальный миокардит, ателектазы легких, деформация конечностей т.д.
Инкубационный период этой болезни длится 3-14 дней, после чего начинаются основные симптомы заболевания, которые очень схожи с простудными (кашель, боли в горле, насморк, головные боли), но ко всему этому присоединяется тошнота, рвота, напряжение в мышцах шеи и головы.

Коклюш – инфекционное заболевание поражающее дыхательные пути, и проявляющее себя приступами судорожного кашля. Чаще всего этой болезнью болеют дети до 5-ти лет. Заражение коклюшной палочкой бывает только воздушно-капельным путём, так как этот возбудитель крайне не устойчив во внешней среде, поэтому через обычные предметы заражение не возможно.
Итак, инфекция через дыхательные пути попадает в кровь, после чего разносится по всему организму. После этого начинается инкубационный период, длящийся от 3-х дней до 2-х недель. Симптомами заболевания является общее недомогание, потеря аппетита, чуть позже появляется кашель, насморк, повышение температуры до 40 градусов (обычно под вечер). Позже кашель нападает приступами, часто во время сна, появляется боль в груди, жжение. Дыхание становиться шумным, вязкая мокрота трудно отходит. Во время приступов лицо ребёнка может посинеть. При правильном лечении кашель проходит через пару недель, в тяжёлых случаях пару месяцев, а если что-то пошло не так, то может развиться пневмония.

Пупочная грыжа – это следствие дефекта передней брюшной стенки малыша, вызванная слабостью пупочного кольца. Как показывает статистика, чаще всего это болезнь возникает у новорождённых мужского пола, причины этого до сих пор не выяснены. Кроме наследственной предрасположенности, врачи считают, что появление пупочной грыжи зависит от многих физических, химических и биологических факторов которые воздействуют на плод ещё во внутриутробном развитии.
Пупочная грыжа бывает двух видов:
- Приобретённая. То есть пупочная грыжа возникает при нарушении желудочно-кишечного тракта ребёнка, в результате пупок закрывается очень медленно, тем самым создавая предпосылки к образованию грыжи.
- Врождённая. Как правило, это результат особого анатомического строения организма новорождённого.
Из симптомов можно выделить, пожалуй, только один, это выпуклое уплотнение около пупка, внешне очень напоминающее горошинку.
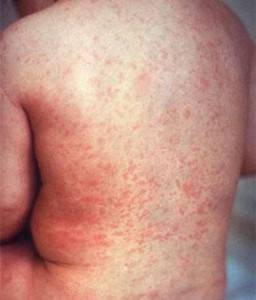
Скарлатина – инфекционное заболевание, причиной которой является стрептококк. Чаще этой болезнью болеют дети от 2-х до 7-ми лет, и в основном в осенне-зимний период. Этот вирус передаётся воздушно-капельным путём (при чихании, разговоре, кашле), так как возбудитель скарлатины находится в слюне, мокроте больного, который опасен для окружающих во время течения всей болезни. Ещё вирус имеет свойство некоторое время сохраняться на предметах, к которым прикасался больной ребёнок, и соответственно они также являются очагом инфекции.
Как только стрептококк попадает на слизистую оболочку, он начинает размножаться, и на их месте возникают воспаления. При этом стрептококк выделяет токсин, который попадая в кровь, вызывает недомогание, сыпь, поражение нервов.
Симптомы, как и у многих других болезней, сразу не появляются, существует инкубационный период 2-11 дней, после чего начинается повышение температуры, боль в горле, недомогание, иногда рвота. Позже появляется сыпь, но не сразу везде, сначала на шее, верхней части спины, а потом быстро по всему телу. Сыпь имеет ярко розовый цвет, размером с маковое зёрнышко. Также язык на первые 2-3 дня покроется белым налётом, после чего налёт исчезнет, и он станет ярко красным. Все симптомы сохраняются в среднем 5-ть дней, после чего потихоньку начнут исчезать.
На этом данная общеознакомительная статья заканчивается, главное помните дорогие родители, не шутите со здоровьем ребёнка, прочтение этого, или подобного материала не делает из вас экспертов в области медицины, лучше довериться профессионалам, ведь речь идёт о здоровье вашего малыша. Подобный материал несёт только ознакомительный характер, в целях общего развития, что бы вы могли следить за течением болезни вашего ребёнка, а не стоять в стороне, ничего не зная. Надеемся, что мы хоть немного вам помогли, удачи и здоровья вам и вашим детям!

Ребята, мы вкладываем душу в AdMe.ru. Cпасибо за то,
что открываете эту красоту. Спасибо за вдохновение и мурашки.
Присоединяйтесь к нам в Facebook и ВКонтакте
Любой врач скажет, что нет ничего страшного в том, что ребенок болеет. Организму очень важно встречаться с разными вирусами и бактериями, чтобы сформировать крепкий иммунитет во взрослой жизни. Самое главное — своевременное и адекватное лечение. Но существует несколько заболеваний, симптомы которых настолько похожи на другие болезни, что различить их между собой способен только опытный врач или подготовленный родитель.

Мононуклеоз — заразная и очень опасная болезнь, которая чаще всего диагностируется у детей раннего возраста и у подростков.
Заражение ребенка обычно происходит:
- воздушно-капельным путем;
- через совместное использование посуды или игрушек.
При этом ребенок может чувствовать себя хорошо благодаря надежной работе иммунной системы. Но стоит только организму ослабнуть, как вирус переходит в активное наступление.
Обычно мононуклеоз начинается так же, как и большинство вирусных инфекций. Болезнь легко перепутать с ангиной из-за схожих симптомов:
-
общая слабость, мышечная боль;
заложенность носа, боль и покраснение в горле, увеличение миндалин;
на миндалинах может появиться бело-желтый налет, похожий на гнойный;
повышение температуры тела (иногда незначительное).
Однако мононуклеоз всегда сопровождается еще несколькими симптомами, которые характерны именно для этой болезни:
увеличение лимфатических узлов на шее и затылке;

При обычном течении болезни ребенок может находиться дома, при этом необходимо соблюдать следующие рекомендации:
- постельный режим;
- диетическое питание (для снижения нагрузки на печень);
- использование жаропонижающих средств в случае необходимости;
- полоскание горла противовоспалительными средствами.
Лучшее, что может сделать родитель при обнаружении данных симптомов, — немедленно обратиться к врачу, чтобы подтвердить диагноз и избежать опасных последствий, таких как серьезные поражения печени, разрыв селезенки или присоединение бактериальной инфекции.
В течение нескольких месяцев после исчезновения симптомов необходимо обеспечить ребенку щадящий режим питания и физической активности: это поспособствует восстановлению внутренних органов и улучшению общего состояния организма.

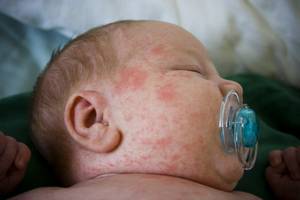
Розеола — это острое инфекционное заболевание, вызываемое двумя штаммами вируса герпеса. Чаще всего болезнь поражает детей в возрасте от 4 месяцев до 2 лет. По некоторым данным, почти 100 % детей старше этого возраста имеют антитела к его возбудителю, то есть переболели данной инфекцией.
Малыш может заразиться во время непосредственного контакта с больным, а также через использование общих игрушек или посуды. Пик заболеваемости обычно приходится на осенний и весенний период.
Розеолу диагностируют по следующим симптомам:
- резкое повышение температуры до 39–40 ⁰C, которое длится несколько суток;
- тошнота, рвота, потеря аппетита, слабость;
- иногда судороги с потерей сознания;
- отекание век;
- после нормализации температуры на теле (в первую очередь на спине) появляются пятна размером от 3 до 5 мм бледно-розового цвета с белой каймой.
Розеола не требует спецального лечения. Обычно ребенку прописывают только жаропонижающие препараты и обильное питье.
Важно помнить, что часто большую опасность представляет не само заболевание, а его неправильное лечение, когда ребенку назначают серьезные препараты, которые могут плохо сказаться на здоровье. Также всегда следует держать в уме, что схожие симптомы имеют и некоторые другие болезни, например краснуха и скарлатина. Поэтому при первых же признаках недомогания необходимо обратиться к врачу для постановки правильного диагноза.

Внимательный родитель может заподозрить отит по таким признакам:
- повышенное беспокойство малыша, частый плач;
- частое прикосновение к ушам, кручение головой;
- потеря аппетита, тошнота, рвота;
- заложенность носа;
- повышение температуры;
- болезненность при нажатии на козелок уха.
После осмотра врач назначит соответствующее лечение в зависимости от тяжести заболевания.
Важно помнить, что в случае неправильного или несвоевременного обращения к педиатру отит может иметь серьезные последствия, вплоть до частичной или полной потери слуха.
Читайте также:


