Стафилококковая инфекция кожи везикулопустулез лечение

Везикулопустулез у новорожденных
Инфицирование ребенка происходит в течение первых двух недель жизни. Возбудителем чаще всего является стафилококковая инфекция, реже грибы рода Candida, кишечная палочка и стрептококки, которые попадают в организм малыша через царапины, опрелости.
Причины возникновения болезни:
- неправильный уход за кожей младенца;
- инфицированные пеленки;
- использование грязной одежды;
- сильно или недостаточно увлажненное помещение;
- заболевание в анамнезе родителей;
- ослабленный иммунитет ребенка;
- отказ от кормления грудью.
Везикулопустулез у новорожденных проявляется вялостью, сонливостью младенца, отказом от пищи. После этого одновременно повышается температура тела и появляется красная мелкая сыпь. Чаще всего местами высыпаний являются подмышечные впадины, локтевые сгибы, ягодицы, шея, волосистая часть головы. Пятна маленьких размеров постепенно превращаются в пузырьки, которые наполняются сначала прозрачной жидкостью, а вскоре воспалительный экссудат приобретает гнойный характер. Везикулопустулез у новорожденного имеет свойство самостоятельно вскрываться, образуя эрозии с корочками.
Врожденный везикулопустулез
Нередко при рождении ребенка или в течение первых 3 дней обнаруживаются везикулярная сыпь с гнойным содержимым, что называется врожденным везикулопустулезом. В этом случае источник инфекции – инфицированная мать, у которой в анамнезе был непролеченный очаг с вредоносными бактериями. То есть дети еще до рождения заражаются микроорганизмами, вызывающими к моменту рождения врожденный везикулопустулез.
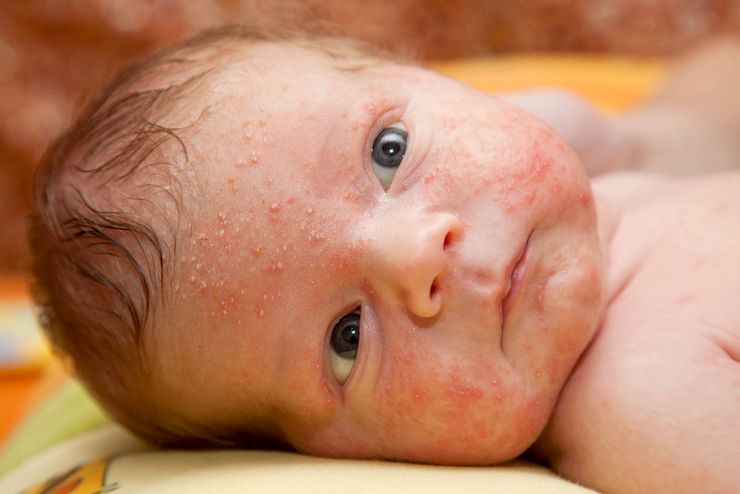
Везикулопустулез у новорожденных требует лечения для предупреждения осложнений и остаточных явлений
Диагностика
Для точного диагноза и правильно назначенного лечения доктор сопоставляет клинические и анамнестические данные родителей и ребенка, оценивает эпидемическую обстановку, причины, по которым могла развиться болезнь, а также питание младенца и уход за ним.
Учитывая клинические рекомендации, требуется оценить изменения в анализе крови и выполнить посев жидкости, взятой из пузырьков, для последующего выявления возбудителя.
При своевременном обращении к врачу-педиатру или неонатологу везикулопустулез успешно вылечивается, не оставляя никаких следов, обычных после гнойничковых образований. Однако при запущенной форме могут развиться тяжелые осложнения:
- пузырчатка – инфекционное заболевание, которое характеризуется появлением пузырей с воспалительной жидкостью и мгновенным распространением на коже и слизистых оболочках;
- псевдофурункулез – гнойное поражение потовых желез кожи с образованием узлов в подкожно-жировой клетчатке. Симптоматика очень схожа с фурункулезом;
- омфалит – гнойно-воспалительный процесс в пупочной ране и околопупочной области. Выделяют несколько форм: катаральный, флегмонозный, гангренозный;
- флегмона – воспаление подкожно-жировой клетчатки с последующим образованием большого количества гноя. Отличительная особенность флегмоны у новорожденных – это преобладание некротических изменений над воспалительно-экссудативными;
- эксфолиативный дерматит, или болезнь Риттера, – тяжелый процесс, протекающий в несколько этапов. Приводит к отслоению кожи. Чаще развивается у недоношенных детей или у детей с ослабленным иммунитетом;
- сепсис – возникает при попадании микроорганизмов и их токсинов в кровь. Это вызывает резко выраженный интоксикационный синдром. Развивается быстро, с дальнейшим развитием сердечно-сосудистой недостаточности.
Лечение
Прежде всего требуется обратиться к участковому педиатру, так как самостоятельно начатое лечение ухудшает течение болезни.
Для начала важно уделить особое внимание гигиеническому уходу за младенцем, а также не забывать о профилактике опрелостей.
При неосложненной форме везикулопустулеза используют местную терапию, которая включает в себя следующие манипуляции:
- обработку естественных кожных складок антисептическими растворами: бледно-розовым раствором калия перманганата, фурацилином;
- удаление пузырьков с помощью стерильной иглы и 70% раствора этанола;
- смазывание эрозий и корочек спиртовым раствором 1–2% бриллиантового зелёного или эвкалипта, анилиновым красителем, фукорцином. Также присыпают гнойнички банеоцином, неомицином;
- для восстановления кожных покровов и потовых желез также применяют немедикаментозные методы лечения: постоянные гигиенические ванны с отварами цветков ромашки, чистотела, раствором перманганата калия, а также ультрафиолетовое облучение.
При высокой и длительной температуре или развитии осложнений начинают применять антибактериальную терапию с учетом выявленного возбудителя. Чаще лечение проводят препаратами группы цефалоспоринов 1 или 2 поколения. Дезинтоксикационная терапия – необходимая часть запущенных форм везикулопустулеза, которая проводится в отделении интенсивной терапии для контроля за жизненными показателями новорожденного.

Раствор бриллиантового зеленого часто применяется для лечения везикулопустулеза у новорожденных
Прогноз и профилактика
При правильных лечебном уходе, обработке кожных покровов и кормлении ребенок быстро выздоравливает, а болезнь не оставляет никаких следов. Лечение контролирует участковый педиатр ежедневно, для того чтобы состояние малыша не усугубилось. Молодым мамам рекомендуется не пренебрегать советами врача.
При несвоевременном лечении возникают не только остаточные явления, но и тяжелые осложнения, которые ведут к неблагоприятному исходу.
Профилактика кожных высыпаний предусматривает соблюдение правил ухода за новорожденным и санитарно-эпидемиологического режима, а также выявление инфицированных беременных женщин. Будущим роженицам рекомендовано регулярно проходить медицинский осмотр, правильно и своевременно выполнять все гигиенические процедуры, использовать термически обработанное белье.
[youtube.player]Везикулопустулез относится к пиодермиям, то есть к гнойничковым поражениям кожи.
Как правило, заболевание развивается у детей грудного возраста, чаще в первые дни жизни.
При везикулопустулезе воспаляются эккриновые потовые железы. Обычно болезнь развивается вследствие не леченой потницы у ребенка.
Причины
Везикулопустулез вызывается как грамположительными (стафилококк, стрептококк), так и грамотрицательными (клебсиелла, протей, кишечная палочка) бактериями.
В последнее время стали известны случаи грибкового везикулопустулеза.
Почти в 80% случаев виновниками заболевания являются стафилококки. Носительство стафилококковой инфекции широко распространено как среди родильниц, так и среди медицинского персонала.
К предрасполагающим факторам развития везикулопустулеза относятся:
- недоношенность (ослабленный иммунитет);
- искусственное вскармливание (через материнское молоко ребенок получает антитела, защищающие от инфекций);
- чрезмерное укутывание ребенка;
- неправильный уход за ребенком (неглаженные пеленки, неправильная обработка кожи);
- перегрев и повышенная влажность.
Кожные покровы новорожденного ребенка слишком нежные и тонкие, любой из перечисленных факторов приводит к их повреждению с последующим присоединением инфекции, и, как следствие, к развитию везикулопустулеза.
В зависимости от времени возникновения заболевания выделяют 2 вида везикулопустулеза:
Врожденная форма
Проявления везикулопустулеза возникают на первые-вторые сутки после родов. Соответственно, заражение ребенка произошло от матери, имеющей хронические или не леченые инфекции, внутриутробно либо в процессе родов.
Приобретенная форма
Приобретенный везикулопустулез развивается на 5-7 день жизни малыша в силу наличия предрасполагающих факторов.
Симптомы везикулопустулеза
Первыми проявлениями везикулопустулеза является розовато-красная сыпь, которую сначала расценивают как потницу.
При отсутствии лечения в районе устьев потовых желез появляются пузырьки, размером от просяного зернышка до горошины, которые заполнены прозрачной жидкостью.
Пузырьки окантованы гиперимированным (покрасневшим) валиком и через 1-2 дня их содержимое становится мутным (гнойным) – это стадия возникновения пустул, или гнойничков.
По истечению еще нескольких дней пустулы либо самопроизвольно вскрываются, и на их месте образуются язвочки, либо подсыхают и покрываются корочкой.
При соответствующем лечении после отхождения корочек и заживления язв рубцы или депигментные пятна не образуются.
Как правило, пустулы локализуются в местах, где практически отсутствует естественная вентиляция (в подмышечных впадинах, в паховых и ягодичных складках, на волосистой части головы в затылочной области). Пустулы имеют тенденцию к быстрому распространению и слиянию.
Общее состояние ребенка практически не страдает.
Возможно незначительное, до субфебрильных цифр (37,2-37,3°C), повышение температуры.
При адекватном лечении везикулопустулез проходит через 7-10 дней.
Диагностика
Диагностика везикулопустулеза не представляет сложностей (характерная клиническая картина и анамнез).
Но с целью выяснения вида микроорганизмов, которые явились причиной везикулопустулеза, проводят посев на питательные среды биологического материала (кровь, кал, содержимое пустул, материнское молоко). После идентификации возбудителя определяют его чувствительность к антибиотикам.
Допускается серологическое исследование крови и проведение метода ПЦР (полимеразной цепной реакции). Но данные анализы не всегда достоверны и дороги.
Лечение везикулопустулеза
Лечением везикулопустулеза у детей занимается врач-педиатр.
При развитии осложнений ребенок госпитализируется в бокс инфекционного отделения, где терапию проводит уже врач-инфекционист.
Неосложненное течение везикулопустулеза проводится амбулаторно.
Строго запрещается купание ребенка с целью предотвращения распространения инфекции на здоровые участки кожи. Невовлеченные в патологический процесс кожные покровы обрабатывают слабыми растворами антисептиков (раствор перманганата калия, фурациллин).
Пустулы и язвочки прижигают анилиновыми красителями (бриллиантовым зеленым или метиленовым синим) и смазывают антибактериальными мазями (линкомициновой, гелиомициновой).
При распространенном процессе назначаются антибиотики пенициллинового ряда в возрастных дозировках, стимуляторы иммунитета, витамины группы В, С, А. Весь период лечения занимает 7-10 дней.
При неподдающемуся лечению везикулопустулезе показаны специфические иммунномодуляторы (антистафилококковый анатоксин, гамма-глобулин, антистафилококковая плазма).
Хорошим эффектом обладает и физиотерапевтическое лечение (ультрафиолетовое облучение, УВЧ-терапия).
Осложнения и прогноз
Возможные осложнения заболевания:
- омфалит (воспаление пупочной ранки);
- отит (воспаление среднего уха);
- пневмония;
- флегмона (распространение процесса в подкожно-жировую клетчатку);
- псевдофурункулез (гнойное воспаление потовых желез);
- септикопиемия и сепсис.
Прогноз при везикулопустулезе благоприятный и практически в 100% случаев больные выздоравливают.
Профилактика
Для предупреждения развития заболевания необходимо соблюдать следующие меры:
- проглаживать пеленки с обеих сторон;
- уход за кожей малыша и ежедневный туалет ребенка (купание);
- придерживаться естественного вскармливания;
- не кутать ребенка для предупреждения его повышенной потливости.
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
[youtube.player]Стафилококк у новорожденных может вызывать ряд заболеваний кожи и подкожной клетчатки.
К стафилодермиям у новорожденных относят: везикулопустулез, пузырчатку новорожденных, эксфолиативный дерматит Риттера, стафилококковый синдром обожженной кожи, псевдофурункулез Фигнера, мастит новорожденных, некротическую флегмону новорожденных.
Рассмотрим наиболее часто встречаем заболевания из этой группы — это везикулопустулез и пузырчатка новорожденного.
Везикулопустулез
Пожалуй, одно из самых частых заболеваний, вызываемых стафилококками в периоде новорожденности — это везикулопустулез.
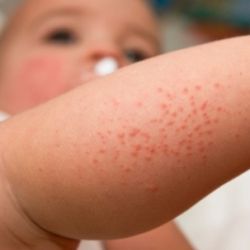
Стафилококковый перипорит (везикулопустулез) довольно распространенное заболевание среди новорожденных, оно характеризуется появлением воспалительных изменений в области устьев потовых желез.
Предрасполагающими факторами могут быть: наличие инфекционных заболеваний у матери (внутриутробное инфицирование плода), нарушение санитарно-эпидемического режима в отделении для новорожденных, дефекты ухода за ребенком, перегревание, охлаждение, иммунодефицитные состояния.
Заболевание может начаться уже в середине раннего неонательного периода (на 3-5 день жизни).
К наиболее характерным клиническим проявлениям везикулопустулеза относятся:
- Появление на коже мелких поверхностно расположенных пузырьков, размером до нескольких миллиметров. Чаще всего элементы появляются на коже ягодиц, бедер, в естественных складках, на волосистой части головы;
- Элементы могут быть единичные, но чаще всего отмечается большое их количество;
- Содержимое пузырьков сначала прозрачное, затем становиться мутным;
- Через 2-3 дня от начала появления пузырьки лопаются и на их месте появляются маленькие эрозии, которые покрываются сухими корочками;
- После отпадения корочки не оставляют после себя ни пигментации, ни рубцов;
- В тяжелых случаях отмечается синдром интоксикации.
Для постановки диагноза важное значение имеет бактериологическое исследование содержимого пузырьков и определение чувствительности к антибиотикам.
Цель лечения — санация кожи малыша. В лечение используют как медикаментозные, так и немедикаментозные методы.
К немедикаментозным методам относятся:
- Ультрафиолетовое облучение;
- Гигиенические ванны с отварами трав (чистотел, ромашка) или раствором калия перманганата (в разведении 1:10000). Следует помнить, что перед проведением гигиенической ванны, гнойнички необходимо удалить. Делают это стерильным материалом, смоченным в 70% спирте.
Медикаментозное лечение
Удаление элементов 70% спиртом.
Обработка элементов 2 раза в день 1-2% раствором бриллиантового зеленого, фукарцином, бактробаном.
При тяжелом течении и наличии признаков интоксикации показано: дезинтоксикационная терапия и назначение антибактериальных препаратов.
Пузырчатка новорожденных
Пузырчатку новорожденных также называют пемфигус или пиококковый пемфигоид. Заболевание очень заразное. Основную роль в инфицирование ребенка играют: медицинский персонал, мать ребенка, которые болеют или недавно перенесли пиодермию, либо бактерионосители.
При наличии клинических признаков пузырчатки новорожденного малыша изолируют в отдельную палату или бокс.
Выделяют две формы — доброкачественную и злокачественную.
Доброкачественная форма пузырчатки
Для данной формы характерно появление на фоне эритематозных (красных) пятен пузырьков и пузырей небольшого размера — до 1 см в диаметре. Пузыри наполнены серозно-гнойным содержимым. Локализуются они, чаще всего, на нижней половине живота, около пупка, на конечностях, в естественных складках. Вокруг пузыря отмечается венчик гиперемии, сам пузырь располагается на инфильтрированном основании.
Появление новых пузырей может продолжаться в течение нескольких дней.
Возможно распространение пузырей на слизистые оболочки рта, носа, гениталий. На слизистых пузыри быстро вскрываются с образованием эрозии.
Заболевание может сопровождаться незначительными симптомами интоксикации, повышением температуры тела до субфебрильных цифр.
Состояние ребенка расценивается как средней степени тяжести.
Злокачественная форма пузырчатки
Для этой формы характерно более тяжелое течение, на коже новорожденного появляются в большом количестве вялые пузыри. При этом, преимущественно это пузыри большого размера (до 3 см в диаметре).
Кожа между отдельными пузырями может слущиваться.
Состояние детей при этой форме тяжелое, отмечаются выраженные симптомы интоксикации и повышение температуры до фебрильных цифр (38 градусов и выше).
Диагностика пузырчатки
Бактериологическое исследование содержимого пузырей и определение чувствительности к антибиотикам;
Клинический анализ крови — лейкоцитоз (повышение количества лейкоцитов) с нейтрофилезом, повышенная СОЭ, анемия, эозинофелия.
- Гигиенические ванны с отварами трав или раствором калия перманганата — ежедневно;
- Ультрафиолетовое облучение кожи;
- Прокалывание пузырей — пузырь прокалывают стерильной иглой. Необходимо следить, чтобы содержимое пузыря не попало на здоровые участки кожи (содержимое пузыря следует отправить на бактериологическое исследование);
- После прокалывания производят обработку одним из препаратов — мупипроциновой мазью, 1-2% раствором бриллиантового зеленого, фукорцином.
- При пузырчатке новорожденных показано назначение антибактериальных препаратов — применяют оксациллин, цефалоспорины 1-2 поколения. При получении данных о чувствительности возбудителя к антибиотикам — руководствоваться полученными результатами.
- В тяжелых случаях может понадобиться дезинтоксикационная и инфузионная терапия.
При доброкачественной форме, прогноз, как правило, благоприятный. Выздоровление наступает в течение 2-3 недель.
При злокачественной форме, прогноз всегда серьезный, так как заболевание может перейти в сепсис.
Профилактика везикулопустулеза и пузырчатки новорожденных должна складываться из соблюдения санитарно-эпидемического режима в больнице и родильном доме, правильного ухода за новорожденным. Также, не мало важно, выделение групп риска среди беременных по инфекционной патологии и своевременное их лечение.
[youtube.player]. или: Стафилококковый перипорит
Симптомы везикулопустулеза
Общие проявления заболевания (более характерны для осложненных форм заболевания либо для ослабленных детей):
- повышение температуры тела (до 38-39 ̊С);
- ребенок становится беспокойным, плаксивым;
- плохой аппетит;
- пересохшие губы и ротовая полость (при выраженной интоксикации).
- появление пузырьков небольшого размера (величиной с горошину и мельче) в местах наибольшего расположения потовых желез (волосистая часть головы, естественные кожные складки на туловище и конечностях, верхняя часть спины, ягодицы);
- пузырьки заполнены жидкостью: в начале заболевания она прозрачная, позже становится мутной;
- через некоторое время (различное — от 1-го до нескольких дней) пузырьки превращаются в гнойнички; гнойнички покрываются корочкой, которая затем отпадает;
- покраснение кожи (гиперемия) вокруг пузырьков;
- количество пузырьков может быть различным;
- время появления высыпаний на коже зависит от момента инфицирования:
- заражение в период внутриутробного развития чаще сопровождается появлением пузырьков в первые дни после рождения;
- попадание бактерий в организм ребенка во время родов – на 3-5-й день после рождения;
- после рождения – симптомы заболевания появляются к концу 1-ой недели жизни новорожденного (самый распространенный вариант);
- на месте пузырьков образуются эрозии (покрасневшие, мокнущие участки кожи), после которых рубцов не остается.
Формы
- Врожденный: возникает при инфицировании ребенка от матери во время родов или внутриутробно. В этом случае ребенок появляется на свет с симптомами везикулопустулеза или они появляются в течение первых трех суток жизни ребенка.
- Приобретенный: возникает при заражении ребенка от людей, ухаживающих за ним (в том числе от матери) после рождения.
Причины
Врач педиатр поможет при лечении заболевания
Диагностика
- Диагностика заболевания основывается на совокупности данных, полученных с помощью осмотра врача, и лабораторных методах исследования.
- Сбор анамнеза и жалоб заболевания (врач при опросе уточняет у матери время появления пузырьков, характер их изменений с течением времени, температуру тела за данный период времени).
- Общий осмотр (врач уточняет локализацию пузырьков, их распространенность, склонность к слиянию, оценивает общее состояние ребенка).
- Лабораторные признаки воспаления в общем анализе крови (повышение числа лейкоцитов, значения СОЭ).
- Для выявления возбудителя и подтверждения диагноза используют посев содержимого пузырьков и крови новорожденного, который в дальнейшем может быть использован для подбора максимально эффективного лечения (тест на чувствительность к различным антибактериальным препаратам).
- При осложненном течении заболевания могут потребоваться дополнительные методы исследования и консультации:
- общий анализ мочи и посев мочи на питательные среды для выявления конкретного возбудителя (при осложнении пиелонефритом – инфекционно-воспалительным заболеванием почек);
- консультация отоларинголога (при осложнении отитом – воспалением структур органа слуха);
- консультация и лечение у хирурга (при осложненном течении заболевания с образованием на месте пузырьков абсцессов – отграниченных капсулой гнойных очагов – и флегмон – скопления гноя в подкожной клетчатке).
- Возможна также консультация инфекциониста, детского дерматолога.
Лечение везикулопустулеза
- Лечение необходимо проводить в стационаре при наличии признаков осложненного течения заболевания (например, повышение температуры тела, большое количества пузырьков); в случае легкого течения ребенка лечат в домашних условиях.
- Необходимо изолировать больного новорожденного.
- Купать ребенка следует в воде с добавлением отваров ромашки, чистотела, череды (обладают противовоспалительным эффектом).
- Пузырьки удаляют с помощью стерильных тампонов, смоченных в 70% спирте.
- Несколько раз в день обрабатывают пораженные участки кожи 1-2% раствором бриллиантовой зелени (зеленка) или 5 % раствором калия перманганата.
- Антибиотикотерапия – при благоприятном течении ограничиваются антибактериальными мазями (например, эритромициновая, линкомициновая), при осложненном течении используют таблетированные и инъекционные формы (наиболее часто цефалоспорины).
- Решение об объеме лечебных мероприятий и выборе конкретного метода лечения принимает врач индивидуально, исходя из особенностей течения заболевания в каждом конкретном случае.
- Симптоматическое лечение (используют жаропонижающие препараты, в качестве уменьшения выраженности интоксикации – введение растворов глюкозы).
- Хирургическое лечение при возникновении соответствующих осложнений (абсцесс — скопление гноя в ограниченном пространстве, флегмона — скопление гноя в подкожно-жировой клетчатке).
Осложнения и последствия
Осложнения (возникают вследствие распространения инфекции в другие органы и ткани):
- воспаление ткани легкого (пневмония);
- воспаление почки (пиелонефрит);
- воспалительное заболевание уха (отит);
- скопление гноя в подкожно-жировой клетчатке (флегмона), скопление гноя в ограниченном пространстве (абсцесс);
- размножение бактерий в кровеносном русле (сепсис).
- при несвоевременном начале лечения и развитии осложнений (например, сепсиса, пиелонефрита) возможен летальный исход;
- в настоящее время заболевание в большинстве случаев протекает с благоприятным исходом (наступает выздоровление).
Профилактика везикулопустулеза
- Специфических методов профилактики заболевания не существует.
- Своевременное выявление и лечение инфекционных заболеваний у беременных женщин.
- Соблюдение санитарно-эпидемиологического режима (палаты с новорожденными должны регулярно проветриваться и кварцеваться, необходимо поддерживать оптимальный температурный режим в них 22-24 ̊С, проводить регулярную влажную уборку палат с растворами антисептиков) в лечебном учреждении.
- Соблюдение гигиенических правил по уходу за новорожденными (медицинская сестра, осуществляющая ежедневный туалет новорожденного, должна быть в стерильных перчатках, медицинском халате, который меняется ежедневно, в клеенчатом фартуке, ногти должны быть коротко острижены, перед каждым контактом с новорожденным снимаются все украшения, осуществляется мытье рук под проточной водой, обработка растворами антисептиков – 70% спиртовым раствором).
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Выбрать подходящего врача педиатр
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
При обращении за медицинской помощью пациент с, казалось бы, обычными прыщами может услышать от врача, что у него стафилококковая инфекция. Попробуем разобраться, что это за проблема? Что собой представляет стафилококк, и нужно ли с ним бороться?
Что это такое?
Стафилококки — это целый род бактерий. Их название в переводе с греческого языка обозначает грозди зернышек, и под микроскопом скопления таких микроорганизмов действительно похожи на виноградные гроздья, состоящие из микроорганизмов овальной либо сферической формы. Некоторые из таких бактерий абсолютно безопасны для человека, другие могут вызывать проблемы со здоровьем при наличии определенных предрасполагающих факторов, а третьи — отличаются высокой патогенностью.
Где гнездится бактерия, которая вызывает сыпь?
Патогенные стафилококки, которые могут вызывать различные высыпания на коже, обитают исключительно на поверхности тела. Они могут атаковать кожу при наличии на ней разных травм — микроповреждений.
Даже при наличии стафилококковых заболеваний кожи, такие бактерии обычно не попадают в кровь. Наличие их в кровотоке является очень серьезной проблемой, так как патогенные микроорганизмы в такой ситуации могут с легкостью распространиться по всем уголкам организма и спровоцировать обширные повреждения многих органов и даже заражение крови и воспаление головного мозга.
Медики утверждают, что стафилококк в крови обнаруживают весьма редко. Подобная ситуация возможна при наличии иммунодефицита, перенесенных тяжелых недугах и отсутствии адекватного лечения первичного заболевания.
Причины стафилококковой инфекции на коже
Основной причиной появления симптомов стафилококковой инфекции является активация стафилококка. Если эта бактерия начинает активно размножаться, начинается воспалительный процесс и происходит накопление гноя. Но далеко не все стафилококки могут привести к кожным болезням.
Всего ученым известно 27 разновидностей стафилококков, из них 14 могут находиться на коже и слизистых оболочках человека, и только 3 вида бактерий способны нанести людям вред:
- Золотистый стафилококк.
- Эпидермальный стафилококк.
- Сапрофитный стафилококк.
Именно золотистый стафилококк считается наиболее патогенным из всех известных бактерий такого вида. Как утверждают данные статистики, подавляющее количество недугов, спровоцированных микроорганизмами стафилококка, являются результатом агрессии именно этой разновидности. Однако в подавляющем большинстве случаев эта бактерия является частью микрофлоры абсолютно здоровых людей (считается условно-патогенным микроорганизмом).
Такой стафилококк может жить на слизистых оболочках либо эпидермисе. Но он чаще всего не вредит человеку, и основную опасность представляет при выполнении оперативных вмешательствах — является наиболее частой причиной гнойных осложнений после операции. Как правило, такой стафилококк не требует лечения, а инфекции, вызванные им, проходят сами после устранения протеза либо замены катетера, а также очистки раны.
Такой стафилококк считается наименее опасным. Он в основном живет в районе мочеиспускательного канала, а также на гениталиях. При наличии определенных предрасполагающих обстоятельств может стать причиной цистита и уретрита.
Заразиться стафилококком достаточно легко, так как эта бактерия проявляет устойчивость к воздействию факторов внешней среды и может с легкостью переносить длительную жару и холод. Чаще всего такой микроорганизм постоянно находится на поверхности кожных покровов человека, однако при наличии микроповреждений он может проникнуть в кожу и вызвать болезнь.
Среди основных путей передачи инфекции медики выделяют:
- Контактно-бытовой. Стафилококки могут легко передаваться от человека к человеку при касании зараженных предметов, причем не только средств личной гигиены, но и дверных ручек и пр.
- Воздушно-капельным. Бактерия может перемещаться по воздуху во время банальной беседы, а также при поцелуях, чихании и кашле.
- Фекально-оральным. Такой путь передачи напрямую связан с недостаточным соблюдением элементарной гигиены. Бактерии могут попадать в организм через недостаточно вымытые руки, плохо очищенные овощи и фрукты и пр.
- Вертикальным. В подобной ситуации бактерии достаются новорожденному ребенку от матери — еще во время беременности либо непосредственно при родах.
Стафилококки весьма коварны. Они могут сохранять свою жизнеспособность в пыли на протяжении нескольких месяцев, и удалить их с ворсистых поверхностей очень и очень непросто.
Как мы уже говорили выше, стафилококки (даже золотистый) могут находиться на коже абсолютно здоровых людей. Иммунитет человека способен контролировать активность таких микроорганизмов, удерживая их количество в рамках безопасной нормы. Стафилококки способны проявить собственную патогенность тогда, когда защитные силы организма дают сбой. А это возможно при:
- Наличии серьезных проблем с иммунитетом (в том числе при ВИЧ).
- Эндокринных недугах, в том числе при сахарном диабете.
- Хронических недугах разного типа.
- Раннем детском и пожилом возрасте.
- Беременности.
- Наличии вредных привычек.
Стафилококки могут проснуться на фоне частых простуд и различных ОРВИ, ослабляющих организм. Также их активации может поспособствовать недостаточное соблюдение элементарных гигиенических правил и норм. В кожные покровы бактерии легко проникают сквозь микроповреждения. Поэтому девушки, пытающиеся избавиться от небольших прыщиков и черных точек путем механического выдавливания, автоматически попадают в зону риска.
Признаки у взрослых

Стафилококковая инфекция может поселяться в различных органах и тканях, и среди заболеваний, вызываемых ней, особенно выделяются кожные формы:
- Пиодермия.
- Фурункулез.
- Карбункулез.
- Панариций.
- Флегмона.
- Рожистое воспаление (рожа) и пр.
У взрослых признаки стафилококковой инфекции могут отличаться в зависимости от места локализации инфекции. Болезнь не всегда приводит к ухудшению общего самочувствия и появлению признаков интоксикации. Такие признаки возникают лишь при серьезном гнойном процессе.
Проникновение инфекции в кожные покровы на лице обычно приводит к появлению быстро распространяющейся гнойной сыпи. Пациент сталкивается со значительным количеством угрей — глубоких подкожных воспалений, которые доставляют ощутимую боль. Такие элементы высыпаний имеют ярко-красную окраску, а окружающие их ткани выглядят отечными. По мере развития гнойного и воспалительного процесса, в центральной части прыщика формируется белая головка — так поднимается вверх гной. Она со временем меняет свою окраску на более желтую и лопается (вскрывается). В месте воспаления могут остаться рубцовые изменения — ямки на коже.
У мужчин стафилококковая инфекция может проявляться в районе бороды и усов и протекать в форме стафилококкового сикоза. Такой недуг можно заподозрить по:
- Образованию поверхностных фолликулов. Гнойнички при этом появляются группами, захватывая участки здоровой кожи.
- Возникновению красноты и отечности.
- Появлению болезненных ощущений.
- Образованию корок зеленоватого либо желтоватого цвета.
- Шелушению и мокнутию травмированных участков.
Появление болезненных гнойных новообразований на лице — это повод для немедленного обращения за медицинской помощью. Нельзя бороться с болезнью народными средствами, выдавливать прыщи и игнорировать их — это может быть опасно.

Стафилококк вполне может приводить и к появлению гнойничков на коже рук. Но куда более типичным симптомом при поражении такой локализации является развитие панариция — поражения пальцев и околоногтевых валиков. При этом человека беспокоит:
- Выраженное покраснение пораженных участков.
- Существенная болезненность.
- Ощущение подергивания.
- Заметный отек и припухлость.
- Накопление гноя под кожей. Может просматриваться волдырь с гнойным содержимым
- Изменение окраски ногтя.
При отсутствии скорейшего лечения воспаление может с легкостью распространиться на здоровые пальцы и также привести к воспалению ногтевых пластин.
Подобная симптоматика также требует обязательного обращения за медицинской помощью. Если гнойная инфекция будет прогрессировать, можно как минимум потерять ноготь, а как максимум — столкнуться с серьезнейшими осложнениями.
Чаще всего стафилококк на теле имеет вид гнойной сыпи. Подобный симптом может появляться на различных участках, но чаще всего местом его локализации становится верхняя половина туловища, к примеру, грудь, спина либо живот. Стафилококковая сыпь может иметь вид скопления глубоких красных прыщей, которые имеют белые головки в центральной части. Подобные высыпания могут болеть сами по себе, но при нажатии болезненность на порядок увеличивается.
Стафилококковая инфекция может приводить и к появлению других поражений, например:
- Фурункула. Это воспалительный процесс в сальном либо волосяном фолликуле. При такой патологии глубоко под кожей формируется болезненное уплотнение, кожа над ним становится горячей и покрасневшей. Со временем нарыв формируется, гной поднимается вверх и становится заметным, как белая головка на прыще.
- Флегмоны. Это достаточно серьезное гнойное подкожное воспаление, которое проявляется сильным отеком кожных покровов. Пораженный участок краснеет и становится горячим на ощупь. Температура тела растет, возникает повышенная слабость. Появление описанных признаков — повод для немедленного обращения за медицинской помощью.
Стафилококковая инфекция на теле успешно поддается лечению. Но для эффективной терапии важна правильная диагностика у врача.

- Покраснением кожи. Чаще всего страдают нижние конечности.
- Появлением плотного отека пораженного участка.
- Появлением на месте поражения мелких высыпаний.
- Повышением температурных показателей вплоть до 40 °С.
- Яркими признаками интоксикации, в частности, тошнотой и рвотой.
Рожистое воспаление существенно ухудшает общее самочувствие человека. Это серьезное заболевание требует немедленного обращения к медикам — вызова скорой помощи.
Как выявить в организме человека?
Диагностика стафилококковой инфекции обычно не составляет для врача особенного труда. Исследования проводят во время активной фазы заболевания, когда человека беспокоят явные проблемы со здоровьем. При дерматологических проблемах обычно выполняется соскоб с кожных покровов, который впоследствии исследуют под микроскопом и высеивают на питательную среду (проводят бакпосев). Это позволяет определить чувствительность обнаруженного возбудителя к антибактериальным препаратам и сделать лечение максимально эффективным.
Дополнительно пациентам с признаками стафилококковой инфекции врач может назначить прочие исследования, призванные выявить сопутствующие проблемы в деятельности организма.
Врачи подчеркивают, что сдавать любые анализы на стафилококк есть смысл только при наличии реальных признаков болезни. В противном случае исследование может показать носительство бактерий, которое само по себе является неопасным и совершенно не требует лечения.
Анализы на стафилококк взрослому можно сдать в любой лаборатории — частной либо государственной. Отправляясь в госучреждение, стоит иметь с собой направление от лечащего врача.
Какой врач лечит?

Терапией кожных заболеваний, вызванных стафилококком, занимается обычно специалист-дерматолог. Однако ему на помощь могут приходить врачи других специальностей, в частности:
Обнаружив проявления стафилококковой инфекции на коже, стоит сразу отправляться на прием к дерматологу. При отсутствии такого специалиста в шаговой доступности, можно начать с визита к терапевту.
Как вылечить кожную болезнь?
Стафилококки, вызывающие заболевания кожи, являются патогенными бактериями, соответственно, в основе терапии таких недугов находится местное и/или системное применение антибактериальных препаратов. Но лечение все равно должно носить комплексный характер и включать в себя:
- Соблюдение общих рекомендаций по гигиене и образу жизни.
- Применение местных лекарств.
- Прием системных препаратов.
- Дополнительные меры воздействия в зависимости от рекомендаций лечащего врача.
Важно помнить, что при лечении стафилококковой инфекции необходимо не только сражаться с патогенными микробами, но и всеми силами укреплять иммунитет. Если организм будет работать правильно, такие бактерии будут ему не страшны.

Стафилококковая инфекция может с легкостью распространяться по коже и доставлять массу дискомфорта. Чтобы поскорее справиться с болезнью, врачи рекомендуют:
- Ограничить водные процедуры. Большинство врачей советует отказаться от мытья пораженных участков во время острой стадии недуга, чтобы избежать распространения бактерий. Уже вскоре после начала антибактериальной терапии такое ограничение более не актуально.
- Регулярно протирать пораженные участки антисептиками. Лучшим вариантом для этого станет зеленка. Хоть она и оставляет на теле зеленые несмываемые пятна, но действительно уничтожает бактерии стафилококка. В качестве альтернативы зеленке можно использовать слабый раствор марганцовки, перекись водорода, Хлоргексидин или Мирамистин, но чуда от них ждать не стоит.
- Придерживаться диетического питания. Меню должно базироваться на употреблении здоровой пищи, которая хорошо усваивается и покрывает потребности организма в минералах и витаминах. На пользу пойдут свежие овощи, фрукты, ягоды и зелень. От откровенно вредных продуктов лучше отказаться, как и от спиртного.
- Принимать достаточное количество обычной чистой жидкости. Соблюдение питьевого режима поможет поскорее вывести токсины из организма.
- Соблюдать элементарные правила гигиены. Руки нужно регулярно мыть с мылом и избегать касания ними пораженных участков.
- Принимать поливитаминные препараты и лекарства, способствующие укреплению иммунитета в соответствии с рекомендациями врача.
Соблюдение общих рекомендаций поможет поскорее справиться со стафилококковой инфекцией, избежать осложнений и рецидивов.

Для борьбы со стафилококком на коже можно использовать местные антибактериальные препараты:
- Мази с мупироцином. Это антибиотик широкого спектра действия, который является основным активным компонентом нескольких лекарств — мазей Бондерм, Супироцин и Бактробан. Такие препараты отлично уничтожают патогенные бактерии и крайне редко вызывают нежелательные побочные эффекты.
- Мазь Банеоцин. Такое лекарство имеет в своем составе два антибиотика широкого спектра действия — неомицин и бацитрацин. Считается, что при местном нанесении такие вещества практически не всасываются в кровь, однако отлично накапливаются в месте нанесения, выполняя поставленную перед ними задачу. Однако, стоит отметить, что мазь Банеоцин можно использовать лишь для нанесения на ограниченные участки кожи (площадью не более ладони), в противном случае препарат может спровоцировать серьезные побочные эффекты.
- Крем Фузидин. Такое лекарство имеет в своем составе натрия фузидат либо фузидовую кислоту. Оно отлично уничтожает патогенные бактерии и может использоваться для лечения высыпаний на лице. Фузидин практически не проникает в кровь, поэтому не может вызвать опасных побочных эффектов.
- Эритромициновая мазь. Это доступное и эффективное лекарство, которое можно приобрести в каждой аптеке. Препарат отлично подавляет активность бактерий и помогает избавиться от инфекций кожи.
- Левомеколь. Эта мазь пользуется популярностью среди населения, и она действительно может пригодиться при лечении заболеваний, вызванных стафилококком. Препарат имеет в своем составе антибиотик левомицетин, который борется с бактериями, а также метилурацил, активирующий процессы клеточной регенерации и оказывающий противовоспалительное воздействие.
Подобрать наиболее эффективное лекарство в каждом конкретном случае поможет врач. Иногда местных препаратов оказывается достаточно, чтобы справиться со стафилококком на коже.

Системные препараты при лечении стафилококка необходимы, если инфекция распространяется на большие участки кожи либо приводит к тяжелому воспалительному процессу. Для достижения терапевтического эффекта обычно используют таблетки:
- Из группы пенициллинов. Чаще всего отдают предпочтение комбинации амоксициллина с клавулановой кислотой.
- Из группы цефалоспоринов. Из таких препаратов могут применять цефуроксим, цефазолин и пр.
- Тетрациклины. Такие медикаменты используются довольно редко. Возможно применение доксициклина либо миноциклина.
Подобрать наиболее эффективный антибиотик в каждом конкретном случае помогает исследование соскоба с кожи, выявляющее тип возбудителя и его чувствительность к препарату.
Стафилококковый анатоксин — это токсин (отравляющие продукты жизнедеятельности) патогенных стафилококков, полученных в лабораторных условиях. Такой токсин тщательно очищают и подвергают обезвреживанию, а затем используют для лечения взрослых людей. Цель такой терапии — активировать иммунитет, чтобы он мог самостоятельно справиться с острой либо хронической (на этапе обострения) стафилококковой инфекцией. Анатоксин часто рекомендуют применять при кожных заболеваниях, вызванных стафилококками. Считается, что введение в организм одной части анатоксина стимулирует выработку такого объема собственного антитоксина, которому под силу справиться с дозой токсинов, в миллион раз превышающую введенный объем. Другими словами, организм сам начинает бороться с патогенными бактериями и их негативным влиянием.
Анатоксин используют для подкожного введения. Препарат вводится под лопатку — то под правую, то под левую. Курс лечения состоит из 7 уколов, которые выполняют с интервалом в 2 дня в определенной дозировке. В некоторых случаях длительность лечения сокращается до 5 инъекций.
На сегодняшний день анатоксин может использоваться лишь для лечения взрослых людей. Препарат не дает пожизненного результата — эффект от его введения длится не более 1 года, но зачастую, превышает все ожидания.
[youtube.player]Читайте также:


