Скарлатина предупреждение внутрибольничный инфекций

СКАРЛАТИНА – острое, широко распространенное инфекционное заболевание, вызываемая бета-гемолитическим токсигенным стрептококком группы А, характеризующаяся лихорадочным состоянием, общей интоксикацией, ангиной и мелкоточечной сыпью.
Это заболевание, известно с давних времен, однако, до XVI века скарлатину не выделяли как отдельное инфекционное заболевание, а объединяли с другими болезнями, признаками которых является сыпь.
Вплоть до середины ХХ века возбудитель скарлатины не был достоверно известен, и только в результате многочисленных иммунологических и микробиологических исследований, проводимых при скарлатине, была доказана бактериальная природа заболевания.
Источником заражения при скарлатине является больной человек, часто со стертыми, слабовыраженными формами, или бактерионоситель. Возбудители инфекции попадают в окружающую среду с секретом слизистой оболочки зева и носоглотки при кашле, чихании, разговоре, они могут содержаться в отделяемом различных открытых гнойных очагов (при отите, синусите, гнойном лимфадените и др.). Возможно заражение скарлатиной и через предметы, с которыми контактировал больной – посуда, мебель, игрушки, на которые попали капельки слюны и слизи из зева и носа больного.
Описаны редкие вспышки болезни при заражении через молоко и молочные продукты.
Скарлатина - болезнь преимущественного детского возраста. Чаще всего ей болеют дети в возрасте от 1 года и до 8-9 лет. У взрослых заболевание встречается реже, что объясняется приобретением специфического иммунитета после перенесенного заболевания в клинически выраженной или стертой форме, а также после бактерионосительства.
Заболеваемость скарлатиной встречается повсеместно, но в странах с умеренно холодным и влажным климатом, чаще. Также замечена сезонность заболевания – число заболевших больше осенью, зимой и весной, летом же количество больных скарлатиной заметно снижается.
Отмечается волнообразное течение эпидемий: периодические подъемы заболеваемости повторяются через 4—6 лет.
Инкубационный период при скарлатине составляет от 1 до 12 дней, чаще 2—7 дней. В большинстве случаев скарлатина начинается внезапно. Утром ребенок чувствовал себя хорошо, пошел в школу или детский сад, а к обеду у него внезапно поднялась температура, появились головной боли и боли в горле при глотании. В тяжелых случаях могут развиться судороги или появиться рвота.
Родители обыкновенно точно указывают не только день заболевания, но и час когда у ребенка появились первые признаки болезни.
Наблюдаются изменения в зеве в виде ангины, зев становится ярко-красным, небные дужки увеличены, на миндалинах возможен бело-желтый налет.
Язык вначале обложен, но со 2—3-го дня он начинает очищаться с кончика и к 4-му дню становится ярко-красным, с выступающими сосочками— так называемый малиновый язык.

Обычно через сутки после начала заболевания на коже больного возникает сыпь характерного вида: на розовом фоне видны мельчайшие точки, ярко - розовые или красные, нередко сопровождающаяся зудом. Она особенно обильна в нижней части живота, паховой области, на ягодицах, внутренней поверхности конечностей.

Сыпь держится от 2-х до 6 дней, затем бледнеет и покрывается мелкими чешуйками, а на конечностях, особенно в области кистей и стоп, более или менее крупными пластами. Чем ярче и обильнее была сыпь, тем более выражен и симптом шелушения. В среднем период шелушения продолжается 2—3 нед.

При общем покраснении лица подбородок и кожа над верхней губой остаются бледными, образуя так называемый носогубный треугольник Филатова.

Область суставного сгиба приобретает ярко-красный цвет, нередко, с небольшими кровоизлияниями.
Если по коже провести палочкой, либо каким-либо другим предметом, образуется, белый дермографизм - белые полоски на коже, выступающие на 1—2 мм по обе стороны места раздражения через 10—20 секунд после легкого воздействия и исчезающие через несколько минут.

Скарлатина может протекать в легкой, среднетяжелой и тяжелой форме.
Легкая форма, наиболее часто встречающаяся в настоящее время, симптомы интоксикации организма слабо выражены, рвота отсутствует, ангина незначительная. Ангина носит катаральный характер. Сыпь типичная, иногда бледная и скудная.
При среднетяжелой форме все описанные симптомы скарлатины выражены более ярко. Температура повышается до 39°. Осложнения встречаются чаще, чем при легкой форме.
При тяжелой токсической форме начало болезни бурное, с высокой температурой, многократной рвотой, иногда поносом, выражены симптомы поражения центральной нервной системы. При глубокой интоксикации возможны потеря сознания, отек мозга, может развиться кома. Лечение тяжелой формы скарлатины проводится исключительно в стационаре.
Помимо основных форм, выделяют атипичные формы скарлатины – незначительное ухудшение общего состояние, отсутствие температуры и сыпи.
Крайне редко входными воротами инфекции является не зев, а поврежденные кожа или слизистая оболочка. Например, при ожогах или травмах с обширной раневой поверхностью. Такие больные практически не заразны, в связи с отсутствием воздушно-капельного механизма передачи.
Осложнения при скарлатине - гнойный лимфаденит, отит, мастоидит, синусит, септикопиемия, осложнения аллергического характера, гломерулонефрит, синовит - возникают обычно во втором периоде заболевания, при отсутствии лечения и встречаются довольно редко.
Чаще наблюдается простой лимфаденит, катаральный отит, вторичная катаральная ангина.
Иммунитет при скарлатине, как правило, стойкий, пожизненный. Случаи повторного заражения крайне редки.
Следует отличать скарлатину от других заболеваний, сопровождающихся сыпью (различные аллергические реакции, корь, краснуха, стафилококковая инфекция).
Поставить точный диагноз и назначить необходимое лечение может только врач, поэтому при первых признаках недомогания необходимо обратиться за медицинской помощью.
Заболевание чаще всего заканчивается полным выздоровлением благодаря высокой эффективности лечения скарлатины и применению антибиотиков.
До применения антибиотиков при лечении, смерть от скарлатины, преимущественно у детей до одного года, была не редка.
В настоящее время вакцина против скарлатины находится в стадии разработки.
- Отсутствие контакта с больными скарлатиной;
- Рациональное и сбалансированное питание;
- Проветривание и влажная уборка помещения, в котором проживают дети и взрослые;
- Соблюдение личной гигиены, мытье рук;
- Закаливание и занятия спортом;
- Своевременное лечение всех хронических заболеваний: отитов, синуситов, тонзиллитов и других.
Профилактика в детском саду, где выявлен больной скарлатиной:
- В группе детского сада, где выявлен больной скарлатиной, вводится карантин на неделю
- Игрушки, посуда, мебель подвергается дезинфекции, помещения обрабатываю кварцевой лампой
- Проводится наблюдение в течение недели за детьми, контактировавшие с больным скарлатиной (ежедневный осмотр зева, термометрия).
Профилактика дома, где выявлен больной:
- Изоляция больного
- Ежедневная уборка и проветривание всех помещений
- Дезинфекция посуды, игрушек и других предметов с которыми контактировал больной
- Стирка белья больного отдельно от одежды членов семьи
- Уход за больным исключительно в маске, плотно прилегающей к лицу.
Любые заболевания, которые возникли у человека в связи с его пребыванием в лечебном учреждении, в медицине классифицируются как внутрибольничные инфекции. Но такой диагноз будет поставлен только в том случае, если ярко выраженная клиническая картина была отмечена не ранее, чем через 48 часов после попадания больного в лечебное учреждение.
Вообще, внутрибольничные инфекции считаются достаточно распространенным явлением, но чаще всего подобная проблема появляется в акушерских и хирургических стационарах. Внутрибольничные инфекции – это огромная проблема, так как они ухудшают состояние больного, способствуют более тяжелому протеканию основного заболевания, автоматически продлевают период лечения и даже повышают уровень летальных исходов по отделениям.
Основные внутрибольничные инфекции: возбудители
Рассматриваемая патология очень хорошо изучена врачами и учеными, они точно выделили те условно-патогенные микроорганизмы, которые относятся к группе основных возбудителей:
Достаточно большую роль в возникновении и распространении внутрибольничных инфекций играют вирусные возбудители:
В некоторых случаях участие в возникновении и распространении инфекций рассматриваемой категории принимают патогенные грибы.
Обратите внимание: отличительной особенностью всех условно-патогенных микроорганизмов, которые участвуют в возникновении и распространении рассматриваемой категории инфекций является устойчивость к различным воздействиям (например, ультрафиолетовые лучи, лекарственные препараты, мощные дезинфицирующие растворы).
Источниками рассматриваемых инфекций чаще всего являются медицинский персонал, либо сами больные, у которых имеются не диагностированные патологии – такое возможно, если симптоматика их скрытая. Распространение внутрибольничных инфекций происходит контактным, воздушно-капельным, трансмиссивным или фекально-оральным путем. В некоторых случаях патогенные микроорганизмы распространяются и парентеральным путем, то есть во время проведения различных медицинских манипуляций – введение вакцин больным, инъекции, забор крови, искусственная вентиляция воздуха, хирургические вмешательства. Таким вот парентеральным путем вполне реально заразиться гепатитами, ВИЧ-инфекцией, заболеваниями воспалительного характера с присутствием гнойного очага, сифилисом.
Существует ряд факторов, которые активно участвуют в распространении внутрибольничных инфекций – медицинские инструменты, спецодежда медицинского персонала, постельные принадлежности, медицинская аппаратура, инструменты многоразового использования, перевязочный материал и вообще все, любой предмет, что находится в конкретном стационаре.
- урологические отделения – синегнойная или кишечная палочка;
- ожоговые отделения – синегнойная палочка;
- родовые отделения – стафилококковая инфекция;
- педиатрические отделения – краснуха, эпидемический паротит, корь, ветряная оспа и другие детские инфекции.
Виды внутрибольничных инфекций
Существует достаточно сложная классификация внутрибольничных инфекций. Во-первых, они могут быть острыми, подострыми и хроническими – такая классификация проводится только по длительности течения. Во-вторых, принято различать генерализованные и локализованные формы рассматриваемых патологий и так классифицировать их получится только с учетом степени распространенности.
Генерализованные внутрибольничные инфекции – это бактериальный шок, бактериемии и септицемии. А вот локализованные формы рассматриваемых патологий будут следующими:
- Пиодермия, омфалит, инфекции кожных покровов грибкового происхождения, маститы, парапроктиты и другие. Эти инфекции чаще всего возникают в послеоперационных, травматических и ожоговых ранах.
- Стоматит, ларингит, мастоидит, ангина, ринит, фарингит и другие инфекционные заболевания ЛОР-органов.
- Гангрена легкого, медиастинит, пневмония, эмпиема плевры, абсцесс легкого и другие инфекционные заболевания, которые поражают бронхолегочную систему.
- Вирусные гепатиты, энтериты, гастриты и другие заболевания инфекционной этиологии, которые протекают в органах пищеварительной системы.
Кроме этого, к локализованным формам рассматриваемых патологий относятся:
Диагностические мероприятия
О том, что имеет место внутрибольничная инфекция, медицинский персонал может думать только при наличии следующих критериев:
- Клиническая картина заболевания у больного возникла не ранее, чем через 48 часов после поступления в лечебное учреждение стационарного типа.
- Прослеживается четкая связь между симптомами инфекции и проведением вмешательства инвазивного типа – например, пациент с признаками бронхита после поступления в больницу прошел процедуру ингаляции, а через 2-3 дня у него появились выраженные симптомы ангины. Вот в этом случае персонал стационара будет говорить о внутрибольничной инфекции.
- Четко устанавливается источник инфекции и фактор ее распространения.
Обязательно, для точной диагностики и выявления конкретного штамма микроорганизма-возбудителя инфекции, проводятся лабораторные/бактериологические исследования биоматериалов (кровь, кал, мазок из зева, моча, мокрота, отделяемое из ран и так далее).
Основные принципы лечения внутрибольничных инфекций
Лечение внутрибольничной инфекции всегда сложное и длительное, потому что она развивается в уже заранее ослабленном организме больного. Ведь у пациента стационарного отделения уже имеется основное заболевание, плюс на него накладывается инфекция – иммунитет не работает совсем, а учитывая высокую устойчивость внутрибольничных инфекций к лекарственным препаратам, процесс выздоровления может растянуться на длительное время.
Обратите внимание: как только будет выявлен пациент с внутрибольничной инфекцией, его немедленно изолируют, по отделению объявляют строгий карантин (выход/вход больных и их родственников, медицинского персонала с других отделений категорически запрещен) и проводят полную дезинфекцию.
При выявлении рассматриваемых патологий сначала необходимо выделить конкретного возбудителя инфекции, так как только это поможет грамотно выбрать эффективный противомикробный лекарственный препарат. Например, если внутрибольничная инфекция спровоцирована грамположительными штаммами бактерий (стафилококки, пневмококки, стрептококки и другие), то уместно будет в лечении использовать Ванкомицин. А вот если виновниками рассматриваемых патологий являются грамотрицательные микроорганизмы (эшерихии, песвдомонады и другие), то в назначениях врачей будут преобладать цефалоспорины, карбапенемы и аминогликозиды. В качестве дополнительной терапии применяют:
- иммуностимуляторы;
- бактериофаги специфического характера;
- интерферон;
- витаминные и минеральные комплексы;
- лейкоцитарную массу.
В обязательном порядке проводят симптоматическую терапию и обеспечивают больных полноценным, но диетическим питанием. По поводу симптоматической терапии что-то конкретно сказать не получится, так как все назначения лекарственных препаратов в данном случае проводятся в индивидуальном порядке. Единственное, что назначают практически всем пациентам – жаропонижающие средства, так как любые инфекционные заболевания сопровождаются повышением температуры тела.
Профилактика внутрибольничных инфекций
Рассматриваемые патологии невозможно спрогнозировать, да и распространение внутрибольничных инфекций по отделению остановить не удастся. А вот предпринять некоторые меры по предотвращению даже их возникновения вполне реально.
Во-первых, медицинский персонал должен четко соблюдать противоэпидемические и санитарно-гигиенические требования. Это касается следующих направлений:
- применение качественных и эффективных антисептиков;
- регулярность проведения дезинфекционных мероприятий в помещении;
- четкое соблюдение правил антисептики и асептики;
- обеспечение высокого качества стерилизации и предстерилизационной обработки всего инструментария.
Во-вторых, медицинский персонал обязан соблюдать правила проведения любых инвазивных процедур/манипуляций. Подразумевается, что медицинские работники все манипуляции с больными проводят только в резиновых перчатках, защитных очках и маске. Должно быть предельно аккуратное обращение и с медицинским инструментом.
В-третьих, медицинские работники должны быть обязательно привиты, то есть быть участниками программы вакцинации населения от гепатита В, дифтерии, гриппа и других инфекций. Все работники лечебного учреждения должны регулярно проходить диспансеризацию, что позволит своевременно диагностировать инфекцию и предотвратит ее распространение по стационару.
Внутрибольничные инфекции – проблема и для лечебного учреждения, и для пациентов. Профилактические мероприятия, ели они четко соблюдаются, в большинстве случаев помогают предотвратить их возникновение и распространение. Но несмотря на применение современных, высококачественных и эффективных дезинфицирующих средств, антисептиков и асептиков, проблема инфекций рассматриваемой категории остается актуальной.
Цыганкова Яна Александровна, медицинский обозреватель, терапевт высшей квалификационной категории
14,724 просмотров всего, 8 просмотров сегодня
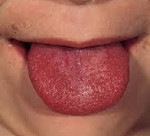
Скарлатина представляет собой острую инфекцию с преимущественным поражением ротоглотки, выраженной интоксикацией и характерной экзантемой. Возбудителем скарлатины является стрептококк группы А, который передается от больного контактным или воздушно-капельным путем. Клиника скарлатины включает общую интоксикацию и лихорадку, скарлатинозную ангину, регионарный лимфаденит, малиновый язык, мелкоточечную сыпь с последующим мелкочешуйчатым шелушением на коже. Диагностика скарлатины осуществляется на основании наличия типичных клинических симптомов.
МКБ-10
Общие сведения
Скарлатина представляет собой острую инфекцию с преимущественным поражением ротоглотки, выраженной интоксикацией и характерной экзантемой.
Характеристика возбудителя
Скарлатину вызывает бета-гемолитический стрептококк группы А, относящийся к роду грамположительных, факультативно-аэробных, овоидной формы бактерий Streptococcus. Резервуаром и источником возбудителя скарлатины, как и в случае всех стрептококковых инфекций, является человек: больной или носитель. Больные скарлатиной представляют наибольшую опасность в первые несколько дней заболевания, вероятность передачи инфекции полностью исчезает спустя три недели после развертывания клинической симптоматики. Значительный процент населения (15-20%) относится к бессимптомным носителям инфекции, иногда люди являются источником инфекции на протяжении месяцев и лет.
Стрептококк передается по аэрозольному механизму (больной выделяет возбудителя при кашле, чихании, при разговоре) воздушно-капельным или контактным путем. При попадании возбудителя на пищевые продукты, возможна реализация алиментарного пути передачи. Заражение наиболее вероятно при близком общении с больным человеком.
Естественная восприимчивость человека к скарлатине довольно высокая, заболевание развивается у лиц, инфицированных бета-гемолитическим стрептококком (выделяющим эритрогенный токсин) при отсутствии антитоксического иммунитета. Формирующийся после перенесенной инфекции иммунитет является типоспецифическим и не препятствует заражению другим видом стрептококка. Существует некоторая сезонная зависимость: заболеваемость повышается в осенне-зимний период; а также связь с другими респираторными стрептококковыми инфекциями (ангина, стрептококковая пневмония).
Патогенез скарлатины
Входными воротами для возбудителя скарлатины служит слизистая оболочка зева, носоглотки, иногда (крайне редко) половых органов. Бывает, что бактерии проникают в организм через повреждения кожного покрова. В области внедрения возбудителя формируется местный очаг инфекции с характерными некротическими явлениями. Размножающиеся в очаге микроорганизмы выделяют в кровь токсины, способствующие развитию инфекционной интоксикации. Присутствие токсина в общем кровотоке стимулирует расширение мелких сосудов в различных органах и, в частности, кожных покровов, что проявляется в виде специфической сыпи.
Постепенно формируется антитоксический иммунитет, что способствует стиханию признаков интоксикации и исчезновению сыпи. Иногда происходит попадание в кровь непосредственно возбудителей, что приводит к поражению микроорганизмами других органов и тканей (лимфоузлов, мозговых оболочек, тканей височной кости, слухового аппарата и др.), вызывая гнойно-некротическое воспаление.
Симптомы скарлатины
Инкубационный период может длиться от суток и до десяти дней. Заболевание начинается остро, происходит резкое повышение температуры, сопровождающееся признаками нарастающей интоксикации: головная боль, ломота в мышцах, слабость, тахикардия. Высокая лихорадка первых дней нередко сопровождается повышенной подвижностью, эйфорией, либо наоборот: апатией, сонливостью и вялостью. Значительная интоксикация может провоцировать рвоту. В последнее время все чаще отмечают течение скарлатины с умеренной гипертермией, не достигающей высоких цифр.
В тоже время развивается воспаление регионарных (переднешейных) лимфатических узлов: они несколько увеличиваются в размере, становятся плотными на ощупь и болезненными. Язык, первоначально покрытый серовато-белым налетом, в последующем (на 4-5 сутки заболевания) приобретает насыщенную ало-малиновую окраску, имеет место гипертрофия сосочков. При тяжелом течении в такой же цвет окрашиваются губы. Как правило, в это время начинается стихание симптомов ангины. Налеты некротического характера регрессируют заметно медленнее.
Характерная мелкоточечная сыпь возникает в первый-второй день заболевания. На фоне общей гиперемии, на кожных покровах лица и верхней части туловища (а в последующем и на сгибательных поверхностях рук, боках, внутренней поверхности бедер) возникают более темные точки, сгущаясь на кожных складках и в местах естественных сгибов (локтевой сгиб, пах, подмышечная ямка) и образуя темно-красные полосы (симптом Пастиа).
В некоторых случаях отмечается сливание точечных элементов сыпи в одну большую эритему. Для сыпи на лице характерна локализация на щеках, висках, лбу. В носогубном треугольнике высыпания отсутствуют, здесь отмечается побледнение кожных покровов (симптом Филатова). Высыпания при надавливании на них временно исчезают. В связи с хрупкостью сосудов, на коже, в местах, подвергающихся трению или сдавливанию, могут отмечаться мелкие кровоизлияния. Иногда помимо скарлатинозной сыпи отмечаются мелкие папулы, макулы и везикулы. Кроме того бывает позднее проявление сыпи (на 3-4 день заболевания) или ее отсутствие.
Как правило, на 3-5 сутки от начала заболевания происходит улучшение состояния больного, и симптоматика постепенно стихает, сыпь бледнеет и, к концу первой-началу второй недели, полностью исчезает, оставляя мелкочешуйчатое шелушение на коже (на ладонях и стопах – крупночешуйчатое). Выраженность сыпи и скорость ее исчезновения различаются в зависимости от тяжести течения заболевания. Интенсивность шелушения напрямую зависит от обилия и продолжительности существования сыпи.
Экстрабуккальная форма скарлатины возникает тогда, когда внедрение возбудителя произошло через поврежденные кожные покровы (в местах ссадин, ранений, операционной раны). При этом в области повреждения формируется гнойно-некротический очаг, сыпь распространяется от места внедрения, поражений в области зева не наблюдается.
У взрослых иногда отмечается стертая форма течения скарлатины, характеризующаяся незначительной интоксикацией, умеренным катаральным воспалением зева и скудной, бледной, кратковременной сыпью. В редких случаях (также у взрослых) скарлатина протекает крайне тяжело с вероятностью развития токсико-септического шока: молниеносное прогрессирование интоксикации, выраженная лихорадка, развитие сердечно-сосудистой недостаточности. На коже часто появляются геморрагии. Такая форма скарлатины чревата опасными осложнениями.
Осложнения скарлатины
Чаще всего встречаются гнойно-воспалительные осложнения скарлатины (лимфаденит, отит) и поздние осложнения, связанные с инфекционно-алергическими механизмами (кардиты, артриты, нефриты аутоиммунного генеза).
Диагностика скарлатины
Высокая степень специфичности клинической картины позволяет произвести уверенную диагностику при опросе и физикальном осмотре. Лабораторная диагностика: общий анализ крови - отмечает признаки бактериальной инфекции: нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. В качестве специфической экспресс-диагностики делают РКА, выделение возбудителя не производят ввиду нерациональности.
При развитии осложнений со стороны сердечно-сосудистой системы пациент нуждается в консультации кардиолога, проведении ЭКГ и УЗИ сердца. При возникновении отита необходим осмотр отоларинголога и отоскопия. Для оценки состояния мочевыделительной системы проводят УЗИ почек.
Лечение скарлатины
Лечение скарлатины обычно производится на дому, помещению в стационар подлежат больные с тяжелыми формами течения. Пациентам назначают постельный режим на 7-10 дней, рекомендуют щадящую диету (пища полужидкой консистенции) на период выраженных ангинозных симптомов, не забывая о сбалансированном витаминном составе рациона.
Препаратом выбора для этиотропного лечения скарлатины является пенициллин, который назначают курсом в течение 10 дней. В качестве препаратов резерва применяют макролиды и цефалоспорины первого поколения (в частности: эритромицин и цефазолин). В случае имеющихся противопоказаний к применению вышеуказанных препаратов возможно назначение синтетических пенициллинов либо линкозамидов. В комплексной терапии успешно применяется сочетание антибиотика с антитоксической сывороткой.
Для санации очага инфекции производят полоскания горла с раствором фурацилина в разведении 1:5000, настоями лекарственных трав (ромашка, эвкалипт, календула). При тяжелой интоксикации производят инфузию растворов глюкозы или солей, нарушения сердечной деятельности корректируют соответствующими кардиологическими препаратами ( никетамид, эфедрин, камфара).
Прогноз при скарлатине
Современная медицина позволяет успешно подавлять стрептококковые инфекции, в том числе и скарлатину, благодаря применению антибиотиков на ранних сроках заболевания. В подавляющем большинстве случаев заболевание имеет благоприятный прогноз. Редкие случаи тяжелого течения с развитием токсико-септической формы заболевания могут вызывать осложнения. В настоящее время болезнь, как правило, протекает благоприятно, хотя изредка можно встретиться со случаями токсической или септической скарлатины, протекающими обычно тяжело. Повторное заболевание встречается в 2-3% случаев.
Профилактика скарлатины
Общие меры профилактики скарлатины подразумевают своевременное выявление больных и носителей инфекции, их должная изоляция (на дому или в стационаре), осуществление карантинных мероприятий (в особенности при выявлении скарлатины в детских садах, школах, медицинских учреждениях). Выписку больных из стационаров производят не ранее чем на 10й день после начала заболевания, после чего они находятся на домашнем лечении еще 12 дней. Пациенты могут возвращаться в коллектив не ранее чем на 22 сутки при условии отрицательного бактериологического исследования на наличие возбудителя.
Детей, не болевших ранее скарлатиной и вступавших в контакт с больными, не пускают в детский сад или школу 7 дней после контакта, взрослые контактные лица находятся в течение 7 дней под наблюдением, но без ограничений в работе.
- Что такое Скарлатина
- Что провоцирует Скарлатина
- Патогенез (что происходит?) во время Скарлатины
- Симптомы Скарлатины
- Диагностика Скарлатины
- Лечение Скарлатины
- Профилактика Скарлатины
- К каким докторам следует обращаться если у Вас Скарлатина
Что такое Скарлатина
Возбудитель - стрептококк группы A (S. pyogenes), также вызывающий другие стрептококковые инфекции - ангины, хронические тонзиллиты, ревматизм, острый гломерулонефрит, стрептодермии, рожу и др.
Бета-гемолитический токсигенный стрептококк группы А заселяет носоглотку, реже кожу, вызывая местные воспалительные изменения (ангина, регионарный лимфаденит). Продуцируемый им экзотоксин вызывает симптомы общей интоксикации и экзантему. Стрептококк при условиях, благоприятствующих микробной инвазии, вызывает септический компонент, проявляющийся лимфаденитом, отитом, септицемией. В развитии патологического процесса большую роль играют аллергические механизмы, участвующие в возникновении и патогенезе осложнений в позднем периоде болезни. Развитие осложнений нередко связано со стрептококковой суперинфекцией или реинфекцией.
Механизм передачи - аэрозольный, путь передачи - воздушно-капельный. Обычно заражение происходит при длительном тесном общении с больным или носителем. Возможны алиментарный (пищевой) и контактный (через загрязнённые руки и предметы обихода) пути инфицирования.
Естественная восприимчивость людей высокая. Скарлатина возникает у лиц, не имеющих антитоксического иммунитета, при их инфицировании токсигенными штаммами бактерий, выделяющих эритрогенные токсины типов А, В и С. Постинфекционный иммунитет типоспецифический; при инфицировании стрептококками группы А другого серовара возможно повторное заболевание.
Характерна связь скарлатины с предшествующими заболеваниями ангиной и другими респираторными проявлениями стрептококковой инфекции, возникающими в детских дошкольных учреждениях, особенно вскоре после их формирования. Заболеваемость в осенне-зимне-весенний период наиболее высокая.
В силу несовершенства системы регистрации, слабо развитой и не всегда доступной населению медицинской помощи, данные официальной статистики царской России не отражают истинного уровня заболеваемости скарлатиной. В отличие от прошлых веков за XX век мы располагаем достаточно обширной информацией.
В столетнем интервале можно выделить три больших цикла заболеваемости.
- Первый цикл характеризуется постепенным подъёмом заболеваемости с 1891 г. (115 на 100 000 населения) примерно в течение 10 лет. В последующем приблизительно 10 лет заболеваемость держалась на высоком уровне (в пределах 220-280 на 100 000 населения), затем произошло выраженное снижение заболеваемости к 1917-1918 гг. (до 50-60 на 100 000 населения). Сколько-нибудь достоверных данных об уровне заболеваемости скарлатиной в годы гражданской войны и интервенции не сохранилось.
- Второй цикл пришёлся на интервал между 1918-1942 гг. с пиком заболеваемости в 1930 г. (462 на 100 000 населения). В последующие 4 года зарегистрировано столь же интенсивное её снижение до 46,0 на 100 000 населения в 1933 г. По заболеваемости в эти годы скарлатина занимала второе или третье место среди остальных детских капельных инфекций, сохраняя без существенных изменений свои основные эпидемиологические черты (периодические и сезонные колебания, очаговость и др.). Начавшееся снижение уровня заболеваемости несколько приостановилось в годы войны. Однако несмотря на тяжёлую обстановку в стране эта инфекция не приобрела эпидемического распространения. После нарастания заболеваемости в 1935-1936 гг. началось её очередное снижение, продолжавшееся и в период Великой Отечественной войны, и в 1943 г. показатель заболеваемости скарлатиной в СССР был ниже довоенного более чем в 2 раза.
- Наиболее продолжительным был третий цикл, начавшийся сразу после Второй Мировой войны. Заболеваемость достигла максимума в 1955 г. (531,8 на 100 000 населения). Поскольку в 1956 г. был отменён комплекс противоскарлатинозных мероприятий в очагах, можно было ожидать в последующие годы интенсификации эпидемического процесса вследствие увеличения возможностей заражения при контакте с больными, оставленными на дому, и сокращения сроков их изоляции. Данные литературы, относящейся к концу 50-60-х годов, свидетельствуют о том, что этого не произошло. И наоборот, 60-70-е годы характеризовались снижением заболеваемости с её минимумом в 1979-80 гг. С 1950 по 1970 гг. в СССР были трижды зарегистрированы периодические подъёмы заболеваемости скарлатиной (1955, 1960 и 1966 гг.); каждый последующий из них был ниже предыдущего. Одновременно со снижением общего уровня заболеваемости скарлатиной зарегистрированы изменения в характере эпидемиологических особенностей: уменьшилась интенсивность очередных периодических подъёмов, стали менее резко выраженными ежегодные сезонные нарастания заболеваемости, увеличились удельный вес и показатели заболеваемости скарлатиной в группе детей старшего школьного возраста.
Возбудитель проникает в организм человека через слизистые оболочки зева и носоглотки, в редких случаях возможно заражение через слизистые оболочки половых органов или повреждённую кожу. В месте адгезии бактерий формируется местный воспалительно-некротический очаг. Развитие инфекционно-токсического синдрома обусловлен в первую очередь поступлением в кровоток эритрогенного токсина стрептококков (токсина Дика), а также действием пептидогликана клеточной стенки. Токсинемия приводит к генерализованному расширению мелких сосудов во всех органах, в том числе в кожных покровах и слизистых оболочках, и появлению характерной сыпи. Синтез и накопление антитоксических антител в динамике инфекционного процесса, связывание ими токсинов в последующем обусловливают уменьшение и ликвидацию проявлений токсикоза и постепенное исчезновение сыпи. Одновременно развиваются умеренные явления периваскулярной инфильтрации и отёка дермы. Эпидермис пропитывается экссудатом, его клетки подвергаются ороговению, что в дальнейшем приводит к шелушению кожи после угасания скарлатинозной сыпи. Сохранение прочной связи между ороговевшими клетками в толстых слоях эпидермиса на ладонях и подошвах объясняет крупнопластинчатый характер шелушения в этих местах.
Компоненты клеточной стенки стрептококка (групповой А-полисахарид, пептидогликан, белок М) и внеклеточные продукты (стрептолизины, гиалуронидаза, ДНК-аза и др.) обусловливают развитие реакций гиперчувствительности замедленного типа, аутоиммунных реакций, формирование и фиксацию иммунных комплексов, нарушения системы гемостаза. Во многих случаях их можно считать причиной развития гломерулонефрита, артериитов, эндокардитов и других осложнений иммунопатологического характера.
Из лимфатических образований слизистой оболочки ротоглотки возбудители по лимфатическим сосудам попадают в регионарные лимфатические узлы, где происходит их накопление, сопровождающееся развитием воспалительных реакций с очагами некроза и лейкоцитарной инфильтрации. Последующая бактериемия в некоторых случаях может привести к проникновению микроорганизмов в различные органы и системы, формированию гнойно-некротических процессов в них (гнойного лимфаденита, отита, поражений костной ткани височной области, твёрдой мозговой оболочки, височных синусов и т.д.).
Инкубационный период колеблется от 1 до 10 дней. Типичным считают острое начало заболевания; в некоторых случаях уже в первые часы болезни температура тела повышается до высоких цифр, что сопровождается недомоганием, головной болью, слабостью, тахикардией, иногда болями в животе. При высокой лихорадке в первые дни заболевания больные возбуждены, эйфоричны и подвижны или, наоборот, вялы, апатичны и сонливы. Вследствие выраженной интоксикации часто бывает рвота. Вместе с тем следует подчеркнуть, что при современном течении скарлатины температура тела может быть невысокой.
В некоторых случаях наряду с типичной скарлатинозной сыпью могут появляться мелкие везикулы и макуло-папулёзные элементы. Сыпь может появляться поздно, лишь на 3-4-й день болезни, или вообще отсутствовать.
К 3-5-м суткам заболевания самочувствие больного улучшается, температура тела начинает постепенно снижаться. Сыпь бледнеет, постепенно исчезает и к концу первой или началу 2-й недели сменяется мелкочешуйчатым шелушением кожи (на ладонях и подошвах оно носит крупнопластинчатый характер).
Интенсивность экзантемы и сроки её исчезновения могут быть различными. Иногда при лёгком течении скарлатины скудная сыпь может исчезнуть через несколько часов после появления. Выраженность шелушения кожи и его длительность прямо пропорциональны обилию предшествовавшей сыпи.
Экстрабуккальная скарлатина. Воротами инфекции становятся места поражения кожи - ожоги, ранения, очаги стрептодермии и т.д. Сыпь имеет тенденцию распространяться от места внедрения возбудителя. При этой редкой в настоящее время форме заболевания воспалительные изменения со стороны ротоглотки и шейных лимфатических узлов отсутствуют.
Стёртые формы скарлатины. Часто встречают у взрослых. Протекают со слабо выраженными общетоксическими симптомами, изменениями в ротоглотке катарального характера, скудной, бледной и быстро исчезающей сыпью. Вместе с тем у взрослых заболевание может иногда проходить и в тяжёлой, так называемой токсико-септической форме.
Токсико-септическая форма развивается редко и, как правило, у взрослых лиц. Характерны бурное начало с гипертермией, быстрое развитие сосудистой недостаточности (глухие тоны сердца, падение артериального давления, нитевидный пульс, холодные конечности), нередко возникают геморрагии на коже. В последующие дни присоединяются осложнения инфекционно-аллергического генеза (поражения сердца, суставов, почек) или септического характера (лимфадениты, некротическая ангина, отиты и др.).
Осложнения
К наиболее частым осложнениям скарлатины относят гнойный и некротический лимфаденит, гнойный отит, а также осложнения инфекционно-аллергического генеза, чаще возникающие у взрослых больных - диффузный гломерулонефрит, миокардит.
Скарлатину следует отличать от кори, краснухи, псевдотуберкулёза, лекарственных дерматитов. В редких случаях развития фибринозных налётов и особенно при их выходе за пределы миндалин заболевание необходимо дифференцировать от дифтерии.
Лабораторная диагностика
Отмечают изменения гемограммы, типичные для бактериальной инфекции: лейкоцитоз, нейтрофилию со сдвигом лейкоцитарной формулы влево, повышение СОЭ. Выделение возбудителя практически не проводят в связи с характерной клинической картиной заболевания и широким распространением бактерий у здоровых лиц и больных другими формами стрептококковой инфекции. Для экспресс-диагностики применяют РКА, выявляющую антигены стрептококков.
В настоящее время лечение скарлатины осуществляют на дому, за исключением тяжёлых и осложнённых случаев. Необходимо соблюдать постельный режим в течение 7-10 дней. Этиотропным препаратом выбора остаётся пенициллин в суточной дозе 6 млн ЕД (для взрослых) курсом 10 сут. Альтернативные препараты - макролиды (эритромицин в дозе 250 мг 4 раза в сутки или 500 мг 2 раза в сутки) и цефалоспорины I поколения (цефазолин по 2-4 г/сут). Курс лечения также составляет 10 дней. При наличии противопоказаний к указанным препаратам можно применять полусинтетические пенициллины, линкозамиды. Назначают полоскания горла раствором фурацилина (1:5000), настоями ромашки, календулы, эвкалипта. Показаны витамины и антигистаминные средства в обычных терапевтических дозах.
Мероприятия в эпидемическом очаге
При скарлатине обязательной госпитализации подлежат следующие лица:
- больные с тяжёлыми и среднетяжёлыми формами инфекции;
- больные из детских учреждений с круглосуточным пребыванием детей (домов ребёнка, детских домов, школ-интернатов, санаториев и т.д.);
- больные из семей, где есть дети в возрасте до 10 лет, не болевшие скарлатиной;
- любые больные при невозможности надлежащего ухода на дому;
- больные из семей, где есть лица, работающие в детских дошкольных учреждениях, хирургических и родильных отделениях, детских больницах и поликлиниках, молочных кухнях, при невозможности их изоляции от заболевшего.
Выписку больного скарлатиной из стационара осуществляют после клинического выздоровления, но не ранее 10 дней от начала заболевания.
Порядок допуска переболевших скарлатиной и ангиной в детские учреждения:
- реконвалесцентов из числа детей, посещающих детские дошкольные учреждения и первые два класса школ, допускают в эти учреждения через 12 дней после клинического выздоровления;
- для больных скарлатиной детей из закрытых детских учреждений после выписки из стационара дополнительная 12-дневная изоляция допустима в том же закрытом детском учреждении при наличии в нём условий для надёжной изоляции реконвалесцентов;
- взрослых реконвалесцентов из группы декретированных профессий с момента клинического выздоровления на 12 дней переводят на другую работу (где они эпидемиологически не будут опасны);
- больных ангинами из очага скарлатины (детей и взрослых), выявленных на протяжении 7 дней с момента регистрации последнего случая скарлатины, не допускают в перечисленные выше учреждения в течение 22 дней со дня их заболевания (так же, как и больных скарлатиной).
При регистрации заболеваний скарлатиной в детских дошкольных учреждениях на группу, где выявлен больной, накладывают карантин сроком на 7 дней с момента изоляции последнего больного скарлатиной. В группе в обязательном порядке проводят термометрию, осмотр зева и кожных покровов детей и персонала. При появлении у кого-либо из детей повышенной температуры тела или симптомов острого заболевания верхних дыхательных путей следует провести немедленную их изоляцию от окружающих с обязательным осмотром кожных покровов.
Всех контактировавших с больными, а также лиц с хроническими воспалительными поражениями носоглотки подвергают санации томицидом в течение 5 сут (полоскание или орошение зева 4 раза в день после еды). В помещении, где находится больной стрептококковой инфекцией, проводят регулярную текущую дезинфекцию 0,5% раствором хлорамина, посуду и бельё регулярно кипятят. Заключительную дезинфекцию не проводят.
Детей, посещающих детские дошкольные учреждения и первые два класса школы, не болевших скарлатиной и общавшихся с больным скарлатиной на дому, не допускают в детское учреждение в течение 7 сут с момента последнего общения с больным. Взрослых декретированных профессий, общавшихся с больным, к работе допускают, но за ними устанавливают медицинское наблюдение в течение 7 дней для своевременного выявления возможных скарлатины и ангины.
Лиц с выявленными острыми респираторными поражениями (ангиной, фарингитом и др.) следует осмотреть на наличие сыпи и отстранить от занятий, сообщив участковому врачу. Допуск их в детские учреждения осуществляют после выздоровления и предоставления справки о проведении лечения антибиотиками.
Диспансерное наблюдение за переболевшими скарлатиной и ангиной проводят в течение 1 мес после выписки из стационара. Через 7-10 дней проводят клиническое обследование и контрольные анализы мочи и крови, по показаниям - ЭКГ. При отсутствии отклонений от нормы проводят повторное обследование через 3 нед, после чего снимают с диспансерного учёта. При наличии патологии в зависимости от локализации переболевшего необходимо передать под наблюдение ревматолога или нефролога.
Читайте также:


