Синдром острой лихорадки с тромбоцитопенией
Тромбоцитопения это группа заболеваний или синдромов, при которых отмечается снижение количества тромбоцитов в крови ниже 150*109 в одном литре.
Данному заболеванию присвоен код D69 по МКБ 10. Тромбоциты или кровяные пластинки, это плоские клетки, которые не имеют ядер. У них неправильная округлая форму.
Диаметр клетки составляет до 4 мкм, а ее толщина до 0,5 мкм.
Что это такое?
Тромбоцитопения – патологическое состояние, характеризующееся снижением количества тромбоцитов, циркулирующих в периферической крови, менее 150 000 в одном микролитре. Это сопровождается повышенной кровоточивостью и замедленной остановкой кровотечения из мелких сосудов. Тромбоцитопения может являться самостоятельным заболеванием крови, а также может быть симптомом при различных патологиях других органов и систем.
Свойства тромбоцитов
Тромбоциты, клетки крови, продуцируются в костном мозге, живут чуть больше недели, распадаются в селезенке (большая часть) и в печени. Они имеют округлую форму, по виду напоминают линзы. Чем больше размер тромбоцита, тем он моложе. Ученые давно заметили под микроскопом, что при любом действии раздражителей они раздуваются, выпускают ворсинчатые отростки, сцепляются друг с другом.
Главные задачи тромбоцитов в организме:
- защита от кровотечений — склеиваясь клетки образуют тромбы, которыми перекрывается раненый сосуд;
- синтез факторов роста, влияющих на процессы восстановления тканей (эпителия оболочек разных органов, эндотелия сосудистой стенки, костных клеток-фибробластов).
Уровень тромбоцитов колеблется: уменьшается ночью, в весенний период, у женщин при менструациях, беременности. Известно, что недостаток витамина В12 и фолиевой кислоты в продуктах питания снижает количество тромбоцитов. Такие колебания носят временный, физиологический характер.
Нормальным уровнем тромбоцитов крови считается 150 тыс. в одном микролитре (150 х109/л). Количество ниже этой цифры относят к тромбоцитопениям, патологическим состояниям.
Классификация
Тромбоцитопении принято классифицировать на основании ряда признаков: причин, характера синдрома, патогенетического фактора, тяжести геморрагических проявлений. По этиологическому критерию различают первичные (идиопатические) и вторичные (приобретенные) тромбоцитопении. В первом случае синдром является самостоятельным заболеванием; во втором – развивается вторично, при ряде других патологических процессов.
Тромбоцитопения может иметь острое течение (длительностью до 6 месяцев, с внезапным началом и быстрым снижением количества тромбоцитов) и хроническое (длительностью более 6 месяцев, с постепенным нарастанием проявлений и снижением уровня тромбоцитов).
С учетом ведущего патогенетического фактора выделяют:
- тромбоцитопении разведения
- тромбоцитопении распределения
- тромбоцитопении потребления
- тромбоцитопении, обусловленные недостаточным образованием тромбоцитов
- тромбоцитопении, обусловленные повышенным разрушением тромбоцитов: неиммунные и иммунные (аллоиммунные, аутоиммунные, трансиммунные, гетероиммунные)
Критерием тяжести тромбоцитопении служит уровень тромбоцитов крови и степень нарушения гемостаза:
- I — количество тромбоцитов 150-50х109/л – гемостаз удовлетворительный
- II — количество тромбоцитов 50-20 х109/л – при незначительной травме возникают внутрикожные кровоизлияния, петехии, длительные кровотечения из ран
- III — количество тромбоцитов 20х109/л и ниже – развиваются спонтанные внутренние кровотечения.
Причины развития патологии
Зачастую причиной заболевания является аллергическая реакция организма на различные медицинские препараты в итоге чего и наблюдается лекарственная тромбоцитопения. При таком недомогании наблюдается выработка организмом антител, направленных против лекарственного препарата. К лекарственным препаратам, влияющим на появление кровеносной недостаточности телец, относятся седативные, алкалоидные и антибактериальные средства.
Причинами возникновения недостаточности могут быть и проблемы с иммунитетом, вызванные последствиями переливаний крови.
Особенно часто заболевание проявляется при несовпадении групп крови. Чаще всего наблюдается в организме человека аутоиммунная тромбоцитопения. В таком случае иммунитет неспособен к распознаванию своих тромбоцитов и отторгает их из организма. В результате отторжения происходит выработка антител по удалению чужеродных клеток. Причинами такой тромбоцитопении являются:
- Патологические недостаточности почек и хронические гепатиты.
- Волчанка, дерматомиозит и склеродермия.
- Лейкозные заболевания.
Если же недуг имеет выраженную форму изолированной болезни, то он именуется идиопатической тромбоцитопенией или заболеванием Верльгофа (код по МКБ-10:D69.3). Этиология идиопатической тромбоцитопенической пурпуры (МКБ-10:D63.6) остаётся не выясненной окончательно, но медицинские учёные склонны к такому мнению, что причиной этого является наследственная предрасположенность.
Также свойственно проявление заболевания при наличии врождённого иммунодефицита. Такие люди наиболее подвержены факторам возникновения недуга, а причинами этого являются:
- повреждение красного костного мозга от воздействия лекарственных препаратов;
- иммунодефицит приводит к поражению мегакариоцитов.
Встречается продуктивный характер заболевания, который обусловлен недостаточной выработкой тромбоцитов костным мозгом. В таком случае возникает их недостаточность, а в итоге перетекающая в недомогание. Причинами возникновения считаются миелосклерозы, метастазы, анемии и т. п.
Недостаток тромбоцитов в организме наблюдается у людей, с пониженным составом витамина В12 и фолиевой кислоты. Не исключается и чрезмерное радиоактивное или лучевое воздействие для появления недостаточности кровяных телец.
Таким образом, можно выделить два вида причин, влияющих на возникновение тромбоцитопении:
- Приводящие к разрушению кровяных телец: идиопатическая тромбоцитопеническая пурпура, аутоиммунные отклонения, хирургические вмешательства на сердце, клиническое нарушение кровообращения у беременных женщин и побочные влияния лекарств.
- Способствующие понижению выработки костным мозгом антител: вирусные влияния, метастазные проявления, химиотерапия и облучения, а также превышение употребления алкоголя.
Первые признаки
Тромбоцитопения обычно проявляется такими симптомами:
- склонность к внутрикожным кровоизлияниям (пурпура);
- кровоточивость десен;
- обильные менструации у женщин;
- носовые кровотечения;
- желудочно-кишечные кровотечения;
- кровоизлияния во внутренние органы.
Следует отметить, что перечисленные симптомы неспецифичны, и могут проявляться также при других патологиях.
Симптомы тромбоцитопении
Независимо от причины возникновения тромбоцитопении у взрослых, снижение количества кровяных пластинок в крови проявляется следующими симптомами:
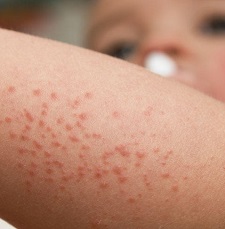
- На теле человека обнаруживаются множественные подкожные кровоизлияния, которые могут быть представлены как в виде небольших точек, так и в виде крупных гематом. Причем образуются они даже при незначительном ударе или ином физическом воздействии.
- Высыпания могут иметь синий, бурый, зеленый или желтоватый цвет. Это указывает на то, что они появились не одновременно, а в разное время (одни проходят, другие совсем свежие).
- Кровоизлияния часто случаются также и в глазное яблоко.
- Могут развиваться кровотечения внутренних органов, в том числе, головного мозга.
- Иногда симптомом тромбоцитопении является увеличение в размерах селезенки.
- Кровоизлияния располагаются на руках и ногах, на животе, на лице, в ротовой полости, на груди.
- Человек замечает усиленную кровоточивость десен, его беспокоят носовые кровотечения, которые случаются довольно часто.
- У женщин наблюдаются длительные менструации, причем выделения крови из влагалища возникают и в перерывах между циклами.
- На фоне тромбоцитопении опасность для жизни человека представляют кровотечения после перенесенных операций. Причем не обязательно, что вмешательство будет глобальным. Речь идет даже об удалении зубов, либо разросшейся ткани миндалин.
Симптомы тромбоцитопении объясняются не только тем, что кровь утрачивает свою способность к свертыванию, но и тем, что повышается проницаемость стенки сосудов. Кровь не может сворачиваться из-за того, что нарушена выработка фермента, который отвечает за склеивание тромбоцитов с сосудистой стенкой, а также за их нормальные размеры. Сосуды теряют нормальную проницаемость из-за того, что нарушаются процессы их питания, за которые отвечают тромбоциты. Влияние оказывает низкий уровень серотонина, который также продуцируется тромбоцитами и регулирует нормальные сокращения сосудистой стенки.
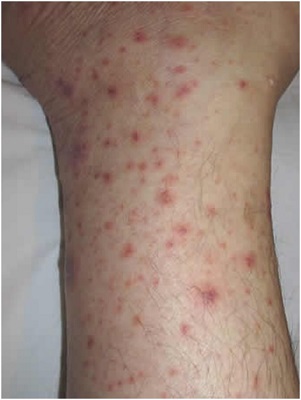
Тромбоцитопения при беременности
Замечено, что число тромбоцитов за беременность изменяется неравномерно, ведь большое значение здесь имеет индивидуальное состояние организма женщины. Если беременная здорова, может наблюдаться незначительное снижение тромбоцитов. Это объясняется уменьшением периода их жизни и повышенным участием их в процессе периферического кровообращения.
При низких показателях тромбоцитов появляются предпосылки к развитию тромбоцитопении. Причиной этого служит снижение образования кровяных пластинок, высокая степень их гибели или потребления. Клинически болезнь выражена кровоточивостью и подкожными кровоизлияниями. Факторами тромбоцитарной недостаточности служат недостаточное питание беременной женщины, нарушения иммунной этиологии или хронические кровопотери. Таким образом, тромбоциты не вырабатываются, либо приобретают неправильную форму.
Для постановки диагноза тромбоцитопения проводят исследование на свертываемость крови в виде коагулограммы. Это очень информативный и точный метод. Важность получения информации по содержанию тромбоцитов в крови заключается в том, что это делает возможным избежать серьезных осложнений в родах. Так у малыша с тромбоцитопенией иммунного характера в родах велико развитие внутренних кровотечений, самым опасных из которых является мозговое кровоизлияние. При таком сценарии лечащий врач принимает решение о родоразрешении хирургическим путем. В большинстве же случаев данная болезнь не угрожает здоровью младенца.
Диагностика
Самым первым методом выявления тромбоцитопении является клинический анализ крови. В нем обнаруживают дефицит клеток, оценивают зрелость остальных элементов. Это важно для определения причины заболевания. При подозрении на нарушение образования и созревания кровяных пластинок назначается пункция костного мозга.
Для того, чтобы исключить дефицит факторов свертывания, исследуют коагулограмму, а при признаках аутоиммунного характера болезни определяют антитела к тромбоцитам. В дополнение к этим методам рекомендуется УЗИ печени и селезенки, рентгенография органов грудной клетки, иммунологические анализы крови.
Лечение тромбоцитопении
Лечение симптоматических тромбоцитопений, связанных с другими болезнями, требует основной терапии базового заболевания.
Лечить тромбоцитопению в остром периоде следует в стационаре, куда больной и госпитализируется. Строгий постельный режим назначается до достижения физиологического уровня (150тыс в мкл) тромбоцитов.
На первом этапе лечения пациенту назначают кортикостероидные препараты, которые он принимает до 3 месяцев, удаление селезенки, если нет выбора, планируется на втором этапе и третий этап лечения предусмотрен для больных после спленэктомии. Он состоит из употребления малых доз преднизолона и проведения лечебного плазмафереза.
Избегают, как правило, внутривенных вливаний донорских тромбоцитов, особенно в случаях иммунных тромбоцитопений из-за опасности усугубления процесса.
Трансфузии тромбоцитов дают замечательный лечебный эффект, если они специально подобраны (именно для этого больного) по системе HLA, однако эта процедура весьма трудоемкая и малодоступная, поэтому при глубокой анемизации предпочтительнее переливать размороженную отмытую эритроцитарную массу.
Следует помнить, что препараты, нарушающие агрегационные способности кровяных телец (аспирин, кофеин, барбитураты и др.) находятся под запретом для больного тромбоцитопенией, о чем, как правило, его предупреждает врач при выписке из стационара.
Пациенты с тромбоцитопенией требуют дальнейшего наблюдения у гематолога и после выписки из больницы. Больному, нуждающемуся в санации всех очагов инфекции и дегельминтизации, проводят их, информируют его о том, что ОРВИ и обострение сопутствующих заболеваний провоцируют соответствующую реакцию тромбоцитов, поэтому закаливание, лечебная физкультура, хотя и должны быть обязательными, но вводятся постепенно и осторожно.
Кроме того, предусмотрено ведение пациентом пищевого дневника, где тщательно расписано питание при тромбоцитопении. Травмы, перегрузки, неконтролируемый прием безобидных на первый взгляд лекарственных средств и пищевых продуктов, могут спровоцировать рецидив заболевания, хотя прогноз при нем, как правило, благоприятный.
Диета при тромбоцитопении направлена на устранение аллергогенных продуктов и насыщение рациона витаминами группы В (В12), фолиевой кислотой, витамином К, который принимает участие в процессе свертывания крови.
Диета и правила питания
Специфическая диета для больных, в анамнезе которых имеется тромбоцитопения, включает группу продуктов, содержащих компоненты, участвующие в построении опорной структуры форменных элементов крови, в разделении и образовании кровяных клеток. Очень важным является отказ от веществ, тормозящих степень влияния на стадии кроветворения.
Пищевой рацион должен быть богат белком в большей степени растительной природы, цианокобаломином, или витамином В 12, а также продукты обязаны содержать фолиевую и аскорбиновую кислоты. Причина этого заключается в том, что при данной патологии происходит нарушение пуринового обмена. Это приводит к снижению потребления продуктов животного происхождения. Восполняется белок за счет растительной пищи, содержащей сою: бобы, горох и другие. Питание при тромбоцитопении должно быть диетическим, включать в себя разнообразные овощи, фрукты, ягоды и зелень. Животные жиры следует ограничить и лучше заменить их подсолнечным, оливковым или каким-либо другим видом масел.
Примерный перечень блюд, входящих в меню больных тромбоцитопенией:
- бульон куриный, приводящий к усилению аппетита;
- хлебобулочные изделия из ржаной или пшеничной муки;
- первым блюдом должен быть суп;
- салаты на растительном масле с зеленью;
- рыбные блюда из нежирных сортов рыбы;
- мясные продукты из мяса птиц, подверженные различной термической обработке;
- гарниры готовят из круп, макарон;
- к напиткам ограничений нет.
Чтобы лечебное питание приносило пользу и помогало при проведении терапии тромбоцитопении, важно соблюдать некоторые правила. Первое, для контроля за выходом новых кровяных клеток из селезенки необходим тиамин и азотсодержащие продукты. Второе, опорная структура форменных элементов крови нуждается в достаточном поступлении в организм лизина, метионина, триптофана, тирозина, лецитина и холина, относящихся к группе незаменимых аминокислот. Третье, разделение клеток крови невозможно без таких микроэлементов, как кобальт, витамины группы В, веществ, содержащих кислоту аскорбиновую и фолиевую. И четвертое, качество кроветворения зависит от присутствия в крови свинца, алюминия, селена и золота. Они оказывают токсическое действие на организм.
Последствия и осложнения
Основными проявлениями тромбоцитопении являются кровоизлияния и кровотечения. В зависимости от их локализации и интенсивности могут развиваться различные осложнения, иногда угрожающие жизни.
Наиболее грозными осложнениями тромбоцитопении являются:
- Кровоизлияние в мозг. Является относительно редким, но самым грозным проявлением тромбоцитопении. Может возникать спонтанно либо при травмах головы. Возникновению данного состояния предшествуют, как правило, другие симптомы заболевания (кровоизлияния в слизистую рта и в кожу лица, носовые кровотечения). Проявления зависят от места кровоизлияния и объема излившейся крови. Прогноз неблагоприятный – примерно четверть случаев заканчивается смертельным исходом.
- Кровоизлияние в сетчатку глаза. Является одним из наиболее опасных проявлений тромбоцитопении и характеризуется пропитыванием сетчатки глаза кровью, вышедшей из поврежденных капилляров. Первым признаком кровоизлияния в сетчатку является ухудшение остроты зрения, после чего может появляться ощущение пятна в глазу. Данное состояние требует срочной квалифицированной медицинской помощи, так как может привести к полной и безвозвратной утрате зрения.
- Постгеморрагическая анемия. Чаще всего развивается при обильных кровотечениях в желудочно-кишечной системе. Диагностировать их сразу не всегда удается, а из-за повышенной ломкости капилляров и сниженного количества тромбоцитов кровотечения могут продолжаться в течение нескольких часов и часто рецидивируют (повторяются). Клинически анемия проявляется бледностью кожных покровов, общей слабостью, головокружением, а при потере более 2 литров крови может наступить смерть.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
В статье представлен клинический случай тяжелого течения геморрагической лихорадки денге, сопровождающейся суставным синдромом, осложненной вторичной тромбоцитопенией, у молодого мужчины 26 лет, вернувшегося из поездки по Таиланду. Приведенный клинический случай представляет профессиональный интерес для врачей различных специальностей, поскольку лихорадка денге является нехарактерным заболеванием для жителей Российской Федерации, особенно Сибирского региона. Течение болезни было осложнено вторичной тромбоцитопенией и суставным синдромом. Следует отметить, что суставной синдром у больного протекал с выраженным симметричным болевым синдромом, припухлостью и скованностью в течение 15 мин в утреннее время на фоне выраженного интоксикационного синдрома, при этом данные ультразвукового исследования суставов патологии не выявили. Трудности в диагностике лихорадки денге обусловлены отсутствием каких-либо патогномоничных симптомов заболевания в начальном периоде болезни. Своевременная лабораторная диагностика, основанная на выявлении иммуноглобулинов классов M и G к вирусу денге, не только помогает провести дифференциальный диагноз с другими геморрагическими лихорадками, но и спасти жизнь пациенту. Врачи поликлинической службы и стационаров должны с настороженностью относиться к пациентам с лихорадочным синдромом и большее внимание уделять данным эпидемиологического анамнеза.
Ключевые слова: лихорадка денге, туристы, Юго-Восточная Азия, тромбоцитопения, клиника, осложнение, диагностика, лечение.
Для цитирования: Сергеева И.В. Клинический случай лихорадки денге, осложненной вторичной тромбоцитопенией. РМЖ. 2018;12(II):110-112.
Clinical case of dengue fever, complicated by secondary thrombocytopenia
I.V. Sergeeva
Voyno-Yasenetsk Krasnoyarsk State Medical University, Krasnoyarsk
The article presents a clinical case of severe dengue hemorrhagic fever, accompanied by articular syndrome, complicated by secondary thrombocytopenia in a 26-year-old young man who returned from a holiday in Thailand. The above clinical case is of professional interest for physicians of various specialties, since dengue fever is not a typical disease for residents of the Russian Federation, especially the Siberian region. The course of the disease was complicated by secondary thrombocytopenia and articular syndrome. It should be noted that the patient’s articular syndrome had a pronounced symmetric pain syndrome, swelling and stiffness for 15 minutes in the morning, against the background of a pronounced intoxication syndrome, however, an ultrasound examination of the joints did not reveal any pathology. The absence of any pathognomonic symptoms of the disease in the initial period creates difficulties in the diagnosis of dengue fever. Timely laboratory diagnosis, based on identifying immunoglobulins of classes M and G to the dengue virus, not only helps to make a differential diagnosis with other hemorrhagic fevers, but also to save the patient’s life. Clinicians and physicians of hospitals should be wary of patients with febrile syndrome and pay more attention to the epidemiological history.
Key words: dengue fever, tourists, Southeast Asia, thrombocytopenia, clinic, complication, diagnosis, treatment.
For citation: Sergeeva I.V. Clinical case of dengue fever, complicated by secondary thrombocytopenia // RMJ. 2018. № 12(II).
P. 110–112.
В статье представлен клинический случай тяжелого течения геморрагической лихорадки денге, сопровождающейся суставным синдромом, осложненной вторичной тромбоцитопенией, у молодого мужчины.
Проведен анализ завозного случая лихорадки денге с тяжелым течением, осложненной вторичной тромбоцитопенией, у жителя Красноярска.
Больной Ч., 26 лет, госпитализирован в 3-е инфекционное отделение больницы скорой медицинской помощи Красноярска 15.12.2017 с жалобами на слабость, недомогание, повышение температуры тела до 39,5 °C, сопровождающееся ознобами, заложенностью носа, першением в горле, кашлем со слизистой мокротой.
Анамнез заболевания: заболел 03.12.2017, когда начали беспокоить слабость, недомогание, умеренные слизистые выделения из носа, першение в горле, сухой кашель. Самостоятельно принимал кагоцел и местные антисептики, но самочувствие не улучшилось. 06.12.2017 обратился за медицинской помощью к врачу в отеле Пхукета, выставлен диагноз гриппа. Больной самостоятельно стал принимать ципрофлоксацин по 1 таблетке (0,5 г) 2 р./сут и парацетамол при повышении температуры выше 38 °C. На фоне проводимой терапии самочувствие улучшилось: температура тела нормализовалась, купировались проявления слабости и недомогания, сохранялся кашель со скудной мокротой слизистого характера. Повторно самочувствие ухудшилось 14.12.2017, когда вновь повысилась температура тела до 39,5 °C с ознобами, появились ноющие боли в мелких суставах кистей и стоп, самостоятельно принимал парацетамол, но с кратковременным улучшением. На следующий день (15.12.2017) вызвал бригаду скорой медицинской помощи и был доставлен в приемный покой инфекционного корпуса БСМП, осмотрен врачом-инфекционистом, проведена рентгенография органов грудной клетки и придаточных пазух носа — патологии не выявлено. Госпитализирован в 3-е инфекционное отделение БСМП с диагнозом: острая инфекция верхних дыхательных путей, дифференцировать с геморрагической лихорадкой денге.
Эпидемиологический анамнез: с 24.11.2017 по 08.12.2017 находился на отдыхе в Таиланде (о. Пхукет). Жил в отеле, питался в ресторане отеля, купался в море, укусы комаров отрицает.
Анамнез жизни: бронхиальная астма с детства, терапию не получает, последний приступ был в 2013 г.
Объективные данные
осмотра при поступлении в стационар: состояние средней тяжести. Температура тела 39,0 °C. Кожа смуглая (загар), лицо, конъюнктивы гиперемированы. В зеве гиперемия, гипертрофии миндалин нет. Сыпи нет. Периферические лимфатические узлы не пальпируются. Отмечается припухлость и скованность мелких суставов кистей и стоп, которая носит симметричный характер. Скованность в суставах продолжается, со слов больного, 2 сут, до 15 мин в утреннее время. Дыхание жесткое, хрипов нет, частота дыхательных движений (ЧДД) 19 в минуту. Тоны сердца ясные, ритмичные, артериальное давление (АД) 110/70 мм рт. ст., пульс 110 в минуту. Язык влажный, обложен белым налетом. Живот не вздут, мягкий, безболезненный при пальпации. Печень по краю реберной дуги. Селезенка не увеличена. Дизурии нет.
Общий анализ крови (ОАК) при поступлении: гемоглобин 121 г/л, лейкоциты 12,2×10 9 /л; нейтрофилы: палочкоядерные 12%, сегментоядерные 53%; эозинофилы 2%, лимфоциты 23%, моноциты 10%, тромбоциты 167×10 9 /л, скорость оседания эритроцитов (СОЭ) 7 мм/ч.
Биохимический анализ крови и общий анализ мочи при поступлении — без изменений. С-реактивный белок, ревматоидный фактор — отрицательный результат.
По данным ультразвукового исследования (УЗИ) суставов кистей и стоп патологии не выявлено.
Лечение: антибактериальная терапия с первого дня поступления в стационар: цефтриаксон по 2,0 внутривенно капельно, противовирусная терапия: умифеновир по 400 мг 4 р./сут, дезинтоксикационная терапия глюкозо-солевыми растворами и симптоматическая терапия. Для купирования суставного синдрома назначались нестероидные противовоспалительные препараты: диклофенак по 3 мл в/м 1 р./сут.
На 4-е сут (19.12.2017) стационарного лечения, несмотря на проводимую терапию, состояние не улучшилось: сохранялась температура тела до 39 °C, болевой синдром в мелких суставах кистей и стоп на фоне лихорадки усилился, появился дискомфорт в правой ягодичной области. При пальпации определялось плотноватой консистенции болезненное образование размером 3×3 см. По данным УЗИ мягких тканей от 19.12.2017 диагностировано объемное образование правой ягодичной области (вероятнее всего, абсцедирующий инфильтрат).
Больной был осмотрен хирургом (19.12.2017 в 13:30), под местной анестезией проведены вскрытие и дренирование инфильтрата, получено 5 мл гемолизированной крови.
В 14:00 19.12.2017 (через 30 мин после вскрытия инфильтрата) началось массивное кровотечение из послеоперационной раны, что потребовало повторной консультации хирурга и ушивания раны с удалением дренажей. Больному назначена гемостатическая терапия (этамзилат 12,5% 2 мл на 200 мл 0,9% р-ра натрия хлорида), местно — холод.
В 19:00 19.12.2017 (через 5 ч после первого оперативного вмешательства) кровотечение из послеоперационной раны продолжилось. Больному проведена электрокоагуляция сосудов.
В ОАК от 19.12.2017: отмечается выраженная тромбоцитопения (14×10 9 /л), при отсутствии других изменений (гемоглобин 123 г/л, лейкоциты 8,0×10 9 /л, нейтрофилы: палочкоядерные 6%, сегментоядерные 63%; эозинофилы 1%, лимфоциты 26%, моноциты 4%, СОЭ 4 мм/ч).
В связи с неостановившимся кровотечением больному были перелиты одногруппная плазма крови, тромбомасса, эритровзвесь. Проведен короткий курс парентерального введения глюкокортикостероидов (ГКС) (дексаметазон 12 мг/сут на 200 мл 0,9% р-ра натрия хлорида № 5), произведена смена противовирусной терапии на йодофеназон по схеме: в первые 2 дня — по 0,3 г (3 таблетки) 3 р./сут, в 3-й и 4-й дни — по 0,2 г (2 таблетки) 3 р./сут, в последующие 5 дней — по 0,1 г (1 таблетка) 3 р./сут.
19.12.2017 в связи с тяжелым состоянием больной был переведен в палату реанимации и интенсивной терапии инфекционного корпуса, где провел 3 сут (с 19.12.2017 по 22.12.2017).
На 5-е сут стационарного лечения (20.12.2017) температура нормализовалась, кровотечение остановилось, по всей поверхности кожи появилась петехиальная сыпь.
В ОАК от 22.12.2017: гемоглобин 95 г/л, лейкоциты 10,7×10 9 /л, тромбоциты 94×10 9 /л, СОЭ 10 мм/ч.
Коагулограмма от 22.12.2017: общий фибриноген 2,16 г/л (N 2–4 г/л); международное нормализованное отношение 1,11 (N 0,7–1,2); активированное частичное тромбопластиновое время 41,6 с (N 30–40 с); тромбиновое время 31,1 с (N 14–21 с); протромбиновый индекс 82% (N 85–110%); антитромбин III (АТ III) 120% (N 75,8–125,6%); растворимые фибрин-мономерные комплексы 4,0 мг/% (N 3,55–4,79 ЕД мг/%). Заключение: коагуляционный гемостаз смещен в сторону гипокоагуляции. IgE 1534 Ед/мл (N 2000–10000 Ед/л).
Эхокардиография от 22.12.2017: патологии нет.
УЗИ внутренних органов от 22.12.2017: патологии нет.
Посевы крови на стерильность, гемокультуру от 15.12.2017 и 19.12.2017 роста не дали.
В ОАК от 27.12.2017: гемоглобин 107 г/л, эритроциты 3,43×10 12 /л, цветовой показатель 0,94, лейкоциты 12,9×10 9 /л, миелоциты 4%, метамиелоциты 1%, палочкоядерные 2%, сегментоядерные 45%, эозинофилы 6%, лимфоциты 33%, моноциты 6%, атипичные мононуклеары 3%, тромбоциты 175×10 9 /л, СОЭ 30 мм/ч. Примечание: анизоцитоз эритроцитов +, полихромазия эритроцитов +, токсическая зернистость нейтрофилов +.
Серологические исследования крови методом иммуноферментного анализа (ИФА) на лихорадку денге от 15.12.2017: отрицательно, от 20.12.2017 выявлены антитела класса IgM к вирусу денге. Таким образом, диагноз лихорадки денге подтвержден методом ИФА от 20.12.2017.
На фоне проводимой терапии состояние больного нормализовалось, болевой синдром в мелких суставах кистей и стоп купировался, припухлость и скованность суставов не беспокоили.
Диагноз при выписке (29.12.2017): Лихорадка денге, тяжелое течение. Осложнение: вторичная тромбоцитопения. Сопутствующие заболевания: гематома правой ягодичной области постинъекционная. Вскрытие гематомы. Кровотечение из послеоперационной раны, постгеморрагическая анемия.
Сроки стационарного лечения — 14 койко-дней, больной выписан в удовлетворительном состоянии.
Тромбоцитопения – количественное нарушение тромбоцитарного звена гемостаза, характеризующееся снижением количества тромбоцитов в единице объема крови. Клинические признаки тромбоцитопении включают повышенную кровоточивость из поврежденной кожи и слизистых, склонность к образованию синяков и геморрагической сыпи, спонтанные кровотечения различных локализаций (носовые, десневые, желудочные, маточные и др.). Гематологическая диагностика основывается на изучении общего анализа крови с подсчетом тромбоцитов, иммунологическом обследовании, исследовании пунктата костного мозга. Возможными методами лечения тромбоцитопении являются медикаментозная терапия, спленэктомия, экстракорпоральное очищение крови.
Общие сведения
Тромбоцитопении – различные по этиологии, патогенезу и течению геморрагические диатезы, характеризующиеся склонностью к повышенной кровоточивости вследствие уменьшения количества кровяных пластинок. Пороговым критерием тромбоцитопении в гематологии принято считать уровень тромбоцитов ниже 150х109/л. Однако развернутая клиническая картина тромбоцитопении обычно развивается при снижении тромбоцитов до 50х109/л, а уровень 30х109/л и ниже является критическим. Физиологическая тромбоцитопения, возникающая у женщин в период менструации или беременности (гестационная тромбоцитопения), обычно не достигает выраженной степени. Патологические тромбоцитопении, обусловленные различными причинами, встречаются у 50-100 человек из 1 млн.
Тромбоциты (бляшки Биццоцеро) представляют собой мелкие кровяные пластинки размером 1-4 мкм. Они образуются из мегакариоцитов костного мозга при непосредственном стимулирующем воздействии полипептидного гормона тромбопоэтина. Нормальный уровень тромбоцитов составляет 150-400х109/л; примерно 70% тромбоцитов непрерывно циркулирует в периферической крови, а 1/3 часть находится в селезеночном депо. Средняя продолжительность жизни тромбоцитов составляет 7-10 дней, после чего происходит их разрушение в селезенке.
Классификация
Тромбоцитопении принято классифицировать на основании ряда признаков: причин, характера синдрома, патогенетического фактора, тяжести геморрагических проявлений. По этиологическому критерию различают первичные (идиопатические) и вторичные (приобретенные) тромбоцитопении. В первом случае синдром является самостоятельным заболеванием; во втором – развивается вторично, при ряде других патологических процессов.
Тромбоцитопения может иметь острое течение (длительностью до 6 месяцев, с внезапным началом и быстрым снижением количества тромбоцитов) и хроническое (длительностью более 6 месяцев, с постепенным нарастанием проявлений и снижением уровня тромбоцитов).
С учетом ведущего патогенетического фактора выделяют:
- тромбоцитопении разведения
- тромбоцитопении распределения
- тромбоцитопении потребления
- тромбоцитопении, обусловленные недостаточным образованием тромбоцитов
- тромбоцитопении, обусловленные повышенным разрушением тромбоцитов: неиммунные и иммунные (аллоиммунные, аутоиммунные, трансиммунные, гетероиммунные)
Критерием тяжести тромбоцитопении служит уровень тромбоцитов крови и степень нарушения гемостаза:
- I - количество тромбоцитов 150-50х109/л – гемостаз удовлетворительный
- II - количество тромбоцитов 50-20 х109/л – при незначительной травме возникают внутрикожные кровоизлияния, петехии, длительные кровотечения из ран
- III - количество тромбоцитов 20х109/л и ниже – развиваются спонтанные внутренние кровотечения.
Причины тромбоцитопении
Врожденные тромбоцитопении в большинстве своем являются частью наследственных синдромов, таких как синдром Вискота-Олдрича, анемия Фанкони, синдром Бернара-Сулье, аномалия Мея-Хегглина и др. Поскольку при наследственных тромбоцитопениях, как правило, наблюдаются также качественные изменения тромбоцитов, их принято относить к тромбоцитопатиям.
Причины приобретенных тромбоцитопений крайне разнообразны. Так, возмещение кровопотери инфузионными средами, плазмой, эритроцитарной массой может привести к уменьшению концентрации тромбоцитов на 20-25% и возникновению, так называемой, тромбоцитопении разведения. В основе тромбоцитопении распределения лежит секвестрация тромбоцитов в селезенке или сосудистых опухолях – гемангиомах с выключением значительного количества тромбоцитарной массы из общего кровотока. Тромбоцитопении распределения могут развиваться при заболеваниях, сопровождающихся массивной спленомегалией: лимфомах, саркоидозе, портальной гипертензии, туберкулезе селезенки, алкоголизме, болезни Гоше, синдроме Фелти и др.
Наиболее многочисленную группу составляют тромбоцитопении, обусловленные повышенным разрушением тромбоцитов. Они могут развиваться как в связи с механическим разрушением тромбоцитов (например, при протезировании сердечных клапанов, искусственном кровообращении, пароксизмальной ночной гемоглобинурии), так и при наличии иммунного компонента.
Аллоиммунные тромбоцитопении могут являться следствием трансфузии иногруппной крови; трансиммунные – проникновения материнских антител к тромбоцитам через плаценту к плоду. Аутоиммунные тромбоцитопении связаны с выработкой антител к собственным неизмененным антигенам тромбоцитов, что встречается при идиопатической тромбоцитопенической пурпуре, системной красной волчанке, аутоиммунном тиреоидите, миеломной болезни, хроническом гепатите, ВИЧ-инфекции и др.
Гетероиммунные тромбоцитопении обусловлены образованием антител против чужеродных антигенов, фиксирующихся на поверхности тромбоцитов (лекарственных, вирусных и др.). Лекарственно-индуцированная патология возникает при приеме седативных, антибактериальных, сульфаниламидных препаратов, алкалоидов, соединений золота, висмута, инъекциях гепарина и др. Обратимое умеренное снижении числа тромбоцитов наблюдается после перенесенных вирусных инфекций (аденовирусной инфекции, гриппа, ветряной оспы, краснухи, кори, инфекционного мононуклеоза), вакцинации.
Тромбоцитопении, обусловленные недостаточным образованием тромбоцитов (продуктивные), развиваются при дефиците стволовых гемопоэтических клеток. Такое состояние характерно для апластической анемии, острого лейкоза, миелофиброза и миелосклероза, опухолевых метастазов в костный мозг, дефицита железа, фолиевой кислоты и витамина B12, эффектов лучевой терапии и цитостатической химиотерапии.
Наконец, тромбоцитопения потребления возникает в связи с повышенной потребностью в тромбоцитах для обеспечения свертываемости крови, например, при ДВС-синдроме, тромбозах и т. д.
Симптомы тромбоцитопении
Обычно первым сигналом снижения уровня тромбоцитов служит появление кожных кровоизлияний при незначительном травмировании (ударе, сдавлении) мягких тканей. Больные отмечают частое возникновение синяков, специфической мелкоточечной сыпи (петехий) на теле и конечностях, кровоизлияний в слизистые оболочки, повышенную кровоточивость десен и т. п. В этот период тромбоцитопения выявляется лишь на основании изменений гемограммы, чаще исследуемой по другому поводу.
На следующем этапе отмечается увеличение времени кровотечения при незначительных порезах, длительные и обильные менструальные кровотечения у женщин (меноррагии), появление экхимозов в местах инъекций. Кровотечение, вызванное травмой или медицинской манипуляцией (например, экстракцией зуба) может продолжаться от нескольких часов до нескольких суток. Спленомегалия при тромбоцитопении обычно развивается только на фоне сопутствующей патологии (аутоиммунной гемолитической анемии, хронического гепатита, лимфолейкоза и пр.); увеличение печени не характерно. В случае присоединения артралгии следует думать о наличии у пациента коллагеноза и вторичном характере тромбоцитопении; при склонности к образованию глубоких висцеральных гематом или гемартрозов – о гемофилии.
При значительном снижении количества тромбоцитов возникают спонтанные кровотечения (носовые, маточные, легочные, почечные, желудочно-кишечные), выраженный геморрагический синдром после хирургических вмешательств. Профузные некупируемые кровотечения и кровоизлияния в мозг могут стать фатальными.
Диагностика
При любых состояниях, сопровождающихся повышенной кровоточивостью, следует обратиться к гематологу. Первым тестом на пути диагностики тромбоцитопении служит исследование общего анализа крови с подсчетом количества тромбоцитов. Мазок периферической крови может указывать на возможную причину тромбоцитопении: присутствие ядросодержащих эритроцитов или незрелых лейкоцитов скорее всего свидетельствует в пользу гемобластоза и требует более углубленного обследования (проведения стернальной пункции, трепанобиопсии).
Для исключения коагулопатии исследуется гемостазиограмма; при подозрении на аутоиммунный характер тромбоцитопении производится определение антитромбоцитарных антител. Возможную причину тромбоцитопении позволяет выявить УЗИ селезенки, рентгенография грудной клетки, иммуноферментный анализ крови. Дифференциальная диагностика проводится между различными формами тромбоцитопений, а также с болезнью Виллебранда, гемофилией, пернициозной анемией, тромбоцитопатиями и др.
Лечение тромбоцитопении
При установлении вторичного характера тромбоцитопении основное лечение заключается в терапии основного заболевания. Вместе с тем, наличие выраженного геморрагического синдрома требует госпитализации пациента и оказания неотложной медицинской помощи. При активных кровотечениях показаны трансфузии тромбоцитов, назначение ангиопротекторов ( этамзилаа), ингибиторов фибринолиза (аминокапроновой кислоты). Исключается прием ацетилсалициловой кислоты, антикоагулянтов, НПВС.
Пациентам с идиопатической тромбоцитопенической пурпурой проводится глюкокортикоидная терапия, внутривенное введение иммуноглобулина, плазмаферез, химиотерапия цитостатиками. В отдельных случаях (при неэффективности медикаментозной терапии, повторных кровотечениях) показана спленэктомия. При тромбоцитопениях неиммунного характера проводится симптоматическая гемостатическая терапия.
Читайте также:


