Розацеа кератит у кого был
В статье приводятся данные о розацеа, характеризующимся поражением кожи распространенном воспалительном дерматозе, поражающем преимущественно кожу лица. В статье раскрываются патогенетические механизмы, неблагоприятные триггерные факторы риска заболевания
The article presents data on rosacea, a widespread inflammatory dermatosis characterized by skin lesions, affecting mainly the skin of the face. The article reveals the pathogenic mechanisms, unfavorable trigger risk factors of the disease, features of the clinic, management and methods of treatment of patients with rosacea.
Несмотря на большое количество работ, посвященных исследованию данного заболевания, отсутствует единая концепция этиологии и патогенеза розацеа [14]. Развитие и течение заболевания могут быть обусловлены различными факторами: сосудистой патологией, иммунологическими расстройствами, болезнями желудочно-кишечного тракта, изменениями в гормональном гомеостазе организма, деятельностью клещей рода Demodex и рядом экзогенных факторов [15].
Структурные и функциональные изменения в сосудах могут возникать вследствие различных факторов: конституциональных особенностей, нарушения их вегетативной иннервации, эндокринных дисфункций, активного воздействия на эндотелий сосудов вазоактивных пептидов желудочно-кишечного тракта, активации калликреин-кининовой системы [15].
У больных розацеа начинает замедляться перераспределение кровотока и возникает венозный стаз в области оттока venae facialis sive angularis. Клинически это выражается появлением эритемы и телеангиоэктазиями. В область оттока лицевой вены включается также конъюнктива, что объясняет частое вовлечение глаз при этом заболевании [15].
При розацеа установлено достоверное увеличение в 3 раза основных классов иммуноглобулинов (IgA, IgM, IgG) в крови у пациентов, что доказывает вовлечение иммунной системы в процесс. Однако при этом не выявлено зависимости между уровнем иммуноглобулинов, длительностью и тяжестью течения заболевания. Рядом авторов при изучении клеточного иммунитета было представлено достоверное снижение количества Т-супрессоров [13].
Расстройства деятельности желудочно-кишечного тракта, по мнению большинства авторов, не являются ведущими в развитии дерматоза. Однако при обследовании больных розацеа довольно часто встречается сопутствующая патология: гипо- и анацидные гастриты, реже гиперацидные гастриты, язвенная болезнь желудка и двенадцатиперстной кишки, хронические воспалительные заболевания кишечника, хронические гепатиты. Обращается внимание на высокую частоту обнаружения бактерий Helicobacter pylori у больных розацеа. Считается, что эти бактерии индуцируют выработку вазоактивных пептидов, которые способствуют возникновению приливов [7].
В патогенезе заболевания несомненное значение принадлежит половым гормонам, их влиянию на состояние микроциркуляции в коже, на развитие иммунного воспаления. Доказано, что имеется взаимосвязь между показателями гемодинамики в экстракраниальных сосудах каротидного бассейна и содержанием в крови отдельных половых и гипофизарных гормонов [11, 12, 15].
Дискутируется роль клещей рода Demodex (Demodex folliculorum, Demodex brevis) в появлении и развитии розацеа. Demodex folliculorum — сапрофит на коже здорового человека, и заселение им фолликулов значительно увеличивается с возрастом. Вместе с тем нельзя не отметить достоверное увеличение частоты обнаружения клещей у больных папулопустулезной и гранулематозной формой розацеа по сравнению со здоровыми людьми [15].
Агравации процесса способствуют гиперинсоляция, температурные колебания окружающей среды (чаще повышение), употребление горячих напитков, алкоголя, прием сосудорасширяющих препаратов, эмоциональное напряжение, физическая нагрузка [13].
Общепризнанной классификации розацеа в настоящее время нет. Принято выделять 4 подтипа розацеа и один вариант — гранулематозная розацеа [4].
Различают следующие подтипы розацеа: эритематозно-телеангиэктатический (I), папулопустулезный (II), фиматозный (III), глазной (IV).
Эритематозно-телеангиэктатический подтип — характеризуется возникновением сначала преходящей, а затем стойкой эритемы преимущественно в центральной зоне лица.
Заболевание начинается с появления эритемы в ответ на провоцирующие факторы (солнечное излучение, высокие температуры, прием алкогольных напитков, горячей пищи, стресс и т. д.). По мере развития заболевания эритема приобретает застойный характер, появляются отечность кожи и телеангиэктазии, возникают субъективные ощущения жара и покалывания. Цвет эритемы варьирует от ярко-красного до ливидного в зависимости от продолжительности заболевания [14].
Папулопустулезный подтип — характеризуется возникновением папул и пустул на фоне стойкой эритемы в центральной части лица. Этот подтип часто наблюдается после или в комбинации с подтипом I [14].
На фоне эритемы возникают ярко-розовые папулы воспалительного характера, размером 3–5 мм, элементы обособленные, расположены беспорядочно [10].
В дальнейшем формируются папулопустулы и пустулы со стерильным содержимым. Папулы и пустулы располагаются перифолликулярно. Возможно развитие выраженного отека.
Папулопустулезный подтип напоминает клиническую картину при вульгарных угрях, однако отличается отсутствием комедонов.
Субъективно больные отмечают чувство жжения и покалывания в области эритемы [14].
Фиматозный подтип — характеризуется утолщением кожи, неравномерной бугристостью и формированием шишковидных образований — фим.
На фоне стойкой эритемы наблюдаются множественные телеангиэктазии, папулы и пустулы. Гиперплазия сальных желез и фиброз соединительной ткани приводят к формированию шишковидных разрастаний на коже носа (ринофима), ушных раковин (отофима), лба (метафима), подбородка (гнатофима) [14].
В случае ринофимы, телеангиэктазии, папулы и пустулы особенно выражены в носовой области.
Окулярный подтип (офтальморозацеа). Поражение глаз может развиваться, по данным разных авторов, у 20–60% больных розацеа [14].
Диагноз глазной розацеа следует рассматривать, когда имеется один или несколько признаков и симптомов: конъюнктивальная гиперемия, телеангиэктазии конъюнктивы, ощущение инородного тела, жжение или покалывание, сухость, зуд, чувствительность к свету, затуманенное зрение.
Клинически офтальморозацеа преимущественно представлена блефаритом и конъюнктивитом, халазионом, кератитом. Часто диагностируется при наличии кожных симптомов, однако у некоторого процента больных глазные симптомы опережают кожную симптоматику [15].
При подозрении на офтальморозацеа необходима консультация офтальмолога, так как при тяжелом течении возможно резкое ухудшение зрения вплоть до полной его потери [14].
Гранулематозная розацеа — характеризуется появлением желтых, коричневых или красных папул, которые могут приводить к образованию рубцов.
При данном поражении воспалительная реакция выражена значительно меньше, чем при классической розацеа. Преимущественная локализация — щеки и периорифациальная область. Образования могут располагаться на внешне не измененной коже. Размеры папул могут варьировать у разных пациентов, однако будут одинаковы у одного больного [3, 4].
Для постановки диагноза гранулематозной розацеа не требуется наличие других признаков розацеа [3].
Гистологическая картина при розацеа зависит от клинического типа заболевания. [2]. При эритематозно-телеангиэктатическом подтипе преобладают изменения в сосудистом аппарате кожи — сосуды резко расширены, вокруг их стенок разрастается рыхлая волокнистая ткань, без выраженного воспалительного компонента [2]. Папулопустулезный подтип характеризуется воспалительной реакцией, выражающейся в массивной инфильтрации дермы лимфоцитами с примесью большого количества нейтрофильных гранулоцитов, с образованием пустул. Пустулы, как правило, фолликулярные, однако возможно обнаружение пустул, не связанных с фолликулом [16]. Гистологическая картина при фиматозном подтипе характеризуется резко выраженной гиперплазией сальных желез и фиброзом. При гранулематозном подтипе обнаруживаются крупные гранулемы, состоящие из нейтрофилов, гистиоцитов и лимфоцитов [2].
Розацеа следует дифференцировать с вульгарными угрями, стероид-индуцированным дерматитом, фотодерматозом полиморфным, дискоидной красной волчанкой, карциноидом, синдромом Рандю–Ослера–Вебера [8].
При вульгарных угрях, в отличие от розацеа, наблюдаются комедоны, узлы на фоне себореи, нередко поражается кожа спины и груди. Чаще регистрируется в пубертатном периоде [13].
Стероид-индуцированный дерматит — не является вариантом розацеа; может возникнуть у любого пациента в любом возрасте после долгого приема кортикостероидов [13].
Фотодерматоз полиморфный — рецидивирующее сезонное заболевание; патологический процесс локализуется на открытых участках лица, шеи, груди, рук, сопровождается зудом.
Карциноидный синдром — характеризуется эритемой лица и телеангиэктазиями; наблюдается при опухолях, чаще кишечника и желудка.
Синдром Рандю–Ослера–Вебера — генетическое аутосомно-доминантное заболевание. Проявляется у детей множественными телеангиэктазиями на коже и слизистых, сопровождающимися рецидивирующими кровотечениями [8].
Диагноз розацеа основывается на данных анамнеза и клиники. Различают следующие диагностические критерии розацеа.
- преходящая эритема;
- стойкая эритема;
- папулы, пустулы;
- телеангиэктазии.
- жжение или болезненность кожи;
- воспалительные папулы;
- сухость кожи;
- отек, пастозность лица;
- офтальморозацея;
- фиматозные изменения.
Для постановки диагноза розацеа необходимо наличие как минимум 2 критериев в течение не менее 3 месяцев [4].
Розацеа может поддаваться коррекции, но не является полностью излечимым заболеванием [4].
Лечение розацеа должно быть комплексным и направлено на:
- уменьшение выраженности симптомов заболевания;
- предотвращение прогрессии заболевания;
- профилактику обострений заболевания;
- улучшение качества жизни пациентов.
Признаки клинической прогрессии розацеа [4]:
Перед началом любой терапии пациенты с розацеа должны быть проинструктированы о триггерных факторах и о необходимости их максимально возможного уменьшения.
Триггерами обычно являются горячие или холодные температуры, резкие перепады температур, горячие напитки, алкоголь, физическая нагрузка, стресс, косметические средства. Исключение или уменьшение влияния этих факторов существенно влияет на течение болезни [4]. Обучение пациентов должно акцентировать внимание на мерах защиты от солнца, таких как использование нераздражающих солнцезащитных кремов, избегание полуденного солнца и использование защитной одежды.
Многие пациенты с розацеа имеют повышенную чувствительность к определенным компонентам, которые часто используются в косметических средствах. Пациентам с розацеа не рекомендуются для использования средства, содержащие поверхностно-активное вещество лаурилсульфат натрия, спирт, ароматические вещества (ментол, бензол, камфора). Пациентам должно быть рекомендовано использование мягких очищающих средств и силикон-содержащих увлажнителей [13].
Камуфляжная косметика является важным инструментом в лечении розацеа. Доказано, что применение маскирующих средств не ухудшает течение заболевания, но положительно влияет на качество жизни пациентов. Рекомендуются легкие по консистенции маскирующие средства для ежедневного применения, которые наносятся тонким слоем 1–2 раза в день [4].
Согласно наблюдениям многих авторов, есть несколько продуктов, которые усугубляют течение розацеа. Среди них такие продукты, как печень, молочные продукты (йогурт, сметана, сыр), овощи (баклажаны, помидоры, шпинат, горох, белая фасоль), фрукты (авокадо, бананы, сливы, виноград, инжир, цитрусовые), приправы и ароматизаторы (шоколад, ваниль, соевый соус, уксус). Рекомендация диеты с ограничением вышеназванных продуктов также будет целесообразной в лечении розацеа [14].
Медикаментозная терапия включает в себя системную и местную терапию [4]. Системная терапия: антибактериальные препараты тетрациклинового ряда, препараты группы 5-нитроимидазолов, ангиостабилизирующие средства. При тяжелой, резистентной к лечению розацеа назначаются системные ретиноиды: изотретиноин по 0,5 мг на кг массы тела перорально 1 раз в сутки после еды в течение 4–6 месяцев. Перед назначением препарата и на протяжении всего курса лечения обязателен ежемесячный контроль биохимических показателей крови: общий билирубин, АЛТ, АСТ, триглицериды, общий холестерин, глюкоза, креатинин, щелочная фосфатаза.
Наружное лечение является предпочтительным для всех типов розацеа, за исключением гипертрофического, при котором наиболее эффективными оказываются хирургическое лечение и системные синтетические ретиноиды [4].
Основные препараты, используемые при наружном лечении розацеа, — это метронидазол, азелаиновая кислота, клиндамицин, топические ингибиторы кальционеврина, бензоилпероксид, топические ретиноиды. Курс лечения — от 3 до 6 месяцев.
Для уменьшения выраженности эритемы и телеангиэктазий возможно применение лазеротерапии. Показано, что импульсный лазер (PDL 585–595 нм) эффективен для уменьшения эритемы и телеангиэктазий после 2–6 сеансов каждые 4–6 месяцев. Возможны побочные эффекты в виде подкожного кровоизлияния, поствоспалительной пигментации, атрофических рубцов. Также при лечении розацеа эффективны неодимовый и александритовый лазеры [14].
При фиматозной розацеа эффективны абляционные лазеры, такие как CO2 и эрбиевый, и хирургическое лечение. Хирургическое лечение направлено на восстановление нормальных анатомических контуров и состоит в иссечении пораженных участков [14].
Таким образом, розацеа остается актуальной проблемой современной дерматовенерологии. Важным в лечении пациентов с розацеа является объяснение о хроническом рецидивирующем характере заболевания, вероятности обострений и важности избегания выявленных триггеров. Подбор терапии в соответствии с типом розацеа является важной частью в лечении заболевания. Однако часто наблюдающееся перекрытие клинических признаков разных подтипов у одного пациента требует нескольких терапевтических стратегий для достижения оптимального результата.
Литература
- Альбанова В. И. Дифференциальный диагноз угрей // Косметика и медицина. 2017. № 2. С. 24–28.
- Григорьев Д. В. Розовые угри и родственные заболевания // РМЖ. 2016. № 10. С. 627–635.
- Кубанова А. А., Махакова Ю. Б. Розацеа: диагностика и лечение // Вестник дерматологии и венерологии. 2015. № 4. С. 27–35.
- Кубанова А. А., Кубанов А. А., Рахматулина М. Р., Малова И. О., Соколовский Е. В., Аполихина И. А., Мелкумян А. Г. Федеральные клинические рекомендации по дерматовенерологии. Дерматовенерология 2015: Болезни кожи. Инфекции, передаваемые половым путем. М.: Деловой экспресс, 2016. 768 с.
- Мельниченко Н. Е., Корнеева Л. С., Чехута Е. С. Опыт применения системных ретиноидов в лечении тяжелых форм розацеа // Дерматология в России. 2018. № 1. С. 106–109.
- Панкратов В. Г., Панкратов О. В., Савкина О. В. Роль наружной терапии в комплексном лечении больных с вульгарными и розовыми угрями // Здравоохранение (Минск). 2010. № 7. С. 66–70.
- Свирщевская Е. В., Матушевская Е. В., Матушевская Ю. И. Актуальные вопросы патогенеза и терапии розацеа // Клиническая дерматология и венерология. 2017. Т. 16. № 4. С. 4–13.
- Скрипкин Ю. К., Бутов Ю. С., Иванов О. Л. Дерматовенерология. Национальное руководство. М.: ГЭОТАР-Медиа, 2014. 1024 с.
- Труфанов С. В., Шахбазян Н. П. Офтальморозацеа: этиопатогенез и современные методы лечения // Вестник офтальмологии. 2018. № 3. С. 121–128.
- Шакирова А. Т. Особенности клинического течения розовых угрей (акне-розацеа) // Вестник КГМА им. И. К. Ахунбаева. 2011. № 1. С. 25–27.
- Юсупoвa Л. A., Юнусова Е. И., Гараева З. Ш., Мавлютова Г. И. Клинико-диагностические аспекты и варианты терапии больных розацеа // Лечащий Врач. 2017. №. 8. С. 64–68.
- Юсупoвa Л. A., Юнусова Е. И., Гараева З. Ш., Мавлютова Г. И. Особенности клиники терапии розацеа // Лечащий Врач. 2016. №. 9. С. 35–44.
- Rainer B. M., Kang S., Chien A. L. Rosacea: Epidemiology, pathogenesis, and treatment // Dermato-Endocrinology. 2017. Р. 1–10.
- Christian Diehl. Update on the management of rosacea // Clinical, Cosmetic and Investigational Dermatology. 2015. № 1. Р. 52–57.
- Vozianova S. Rosacea: pathogenesis, treatments and prospective studies // Актуальные проблемы транспортной медицины. 2008. № 2. Р. 127–132.
- Haritonova E. G. Еritema-papulosis form rosacea — results of immunohistochemical research of the condition of the lesions // Морфологiя. 2011. № 4. Р. 60–66.
Л. А. Юсупова 1 , доктор медицинских наук, профессор
Е. И. Юнусова, кандидат медицинских наук
З. Ш. Гараева, кандидат медицинских наук
Г. И. Мавлютова, кандидат медицинских наук
Э. М. Валеева
ГБОУ ДПО КГМА МЗ РФ, Казань
Клинические варианты и терапия больных розацеа/ Л. А. Юсупова, Е. И. Юнусова, З. Ш. Гараева, Г. И. Мавлютова, Э. М. Валеева
Для цитирования: Лечащий врач № 6/2019; Номера страниц в выпуске: 77-79
Теги: кожа лица, поражение кожи, воспалительный дерматоз
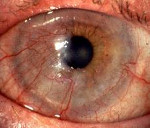
Розацеа-кератит – воспалительно-инфильтративное поражение роговицы, ассоциированное с розовыми угрями кожи лица. Розацеа-кератит сопровождается роговичным синдромом, явлениями слизисто-гнойного конъюнктивита и ирита, возникновением инфильтратов и язвочек на роговице, которые развиваются на фоне высыпаний на коже лица. Диагностика розацеа-кератита основана на данных биомикроскопии, визометрии, инстилляционной пробы с раствором флюоресцеина, обследования на демодекс. Лечение розацеа-кератита проводится офтальмологом и дерматологом; требует назначения кортикостероидов в виде капель, мазей, субконъюнктивальных инъекций; мидриатиков, витаминов группы В, физиолечения. В осложненных случаях проводится кератопластика.
Общие сведения
Розацеа-кератит, наряду с нитчатым кератитом и разъедающей язвой роговицы, относится в офтальмологии к эндогенным кератитам неясной этиологии. Данная форма заболевания патогенетически тесно связана с хроническим воспалительным заболеванием кожи лица - розовыми угрями (розацеа). При этом у 50% пациентов розацеа-кератит развивается после, а у 20% - до появления кожных высыпаний; в некоторых случаях кожа и глаза поражаются одновременно. Розацеа-кератит имеет рецидивирующее прогредиентное течение и в исходе может приводить к слепоте.

Причины розацеа-кератита
Причины развития розацеа-кератита, как и кожного заболевания акне розацеа, неизвестны. Предполагается, что определенную роль в этиопатогенезе розацеа-кератита играют заболевания ЖКТ (гастриты с пониженной или повышенной кислотностью, спастический колит, холецистит, хеликобактерная инфекция), эндокринопатии (сахарный диабет, гипофизарная недостаточность, гипотиреоз, надпочечниковая недостаточность, дисменорея), нейровегетативные расстройства (вегето-сосудистая дистония, гипертоническая болезнь), наследственность. В последние годы широко обсуждается этиологическая роль клещей демодекс в этиологии розовых угрей и розацеа-кератита. Доказана связь розацеа-кератита с витаминной недостаточностью – гиповитаминозом В6, В12.
Провоцирующими факторами могут выступать чрезмерная инсоляция, холод, стресс, особенности питания (злоупотребление алкоголем, острой и пряной пищей, горячими напитками), физические нагрузки, прием пероральных контрацептивов, менопауза и др.
Классификация розацеа-кератита
Клинически розацеа-кератита может протекать в форме поверхностного краевого инфильтрата, субэпителиального инфильтрата и прогрессирующей язвы роговицы. Поверхностная форма розацеа-кератита характеризуется образованием у лимба серовато-белых инфильтратов, которые слегка возвышаются над поверхностью роговицы и содержат пучок поверхностных сосудов. При распаде инфильтратов образуются язвочки, которые после эпителизации оставляют незначительные помутнения роговицы.
Субэпителиальные инфильтраты располагаются под роговичным эпителием в виде мелких выпуклых узелков серого цвета. Распад узелков сопровождается изъязвлением, васкуляризацией и отложением солей кальция, вследствие чего образуются помутнения мелового оттенка. Прогрессирующий розацеа-кератит протекает с формированием обширной язвы с валикообразно приподнятым краем. К другому, плоскому краю язвы роговицы тянутся грубые новообразованные сосуды.
Симптомы розацеа-кератита
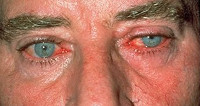
Розацеа-кератит характеризуется двусторонней локализацией и рецидивирующим прогрессирующим течением. Поражение роговицы всегда развивается на фоне высыпаний (розовых угрей) на коже лица.
Клинически розацеа-кератит проявляется выраженным роговичным синдромом: жжением и резью в глазах, гиперемией конъюнктивы, слезотечением и фотофобией. Отмечаются смешанная инъекция глазного яблока, легкий конъюнктивит со слизисто-гнойным отделяемым, телеангиэктазии на коже век. Нередко розаце-кератиту сопутствует хронический блефарит и халязионы. В тяжелых случаях развивается ирит, склерит, гипопион.
Розацеа-кератит сочетается с кожными проявлениями в области лица. Они включают в себя эритему щек, носа, лба; телеангиэктазии; шелушение, жжение и покалывание кожи; папуло-пустулезные высыпания ярко-красного цвета; гипертрофические изменения кожи отдельных частей лица (ринофиму, метофиму, блефарофиму, отофиму, гнатофиму).
Обострение высыпаний розовых угрей на лице вызывает новую атаку розацеа-кератита. Каждая последующая инфильтрация роговицы приводит к углублению язвенного дефекта, врастанию новых сосудов и более обширному рубцеванию. Прогрессирующая язва роговицы приводит к истончению или расплавлению роговой оболочки глаза. Каждое новое обострение розацеа-кератита сопровождается еще большим ухудшением зрения.
Диагностика розацеа-кератита
При диагностике розацеа-кератита всегда учитывается связь глазных проявлений с акне розацеа. Поэтому лечебно-диагностические мероприятия должны проводиться совместными усилиями офтальмолога и дерматолога.
Офтальмологическое обследование при розацеа-кератите заключается в проведении биомикроскопии глаза с помощью щелевой лампы, эндотелиальной и конфокальной микроскопии роговицы, пахиметрии, компьютерной кератометрии. Дефекты роговичного эпителия обнаруживаются в процессе проведения инстилляционной флюоресцеиновой пробы. Для оценки тяжести поражения и степени снижения остроты зрения проводится визометрия.
С целью дифференциальной диагностики этиологии кератита показано проведение соскоба эпителия роговицы с его последующим цитологическим исследованием. Для исключения демодекоза век прибегают к эпиляции ресниц и их исследованию на демодекс.
При необходимости к обследованию пациентов с розацеа-кератитом привлекаются гастроэнтеролог, эндокринолог, невролог.
Лечение розацеа-кератита
Топическая терапия розацеа-кератита включает применение кортикостероидных препаратов (гидрокортизона, дексаметазона, преднизолона) в виде инстилляций, мазевых аппликаций, субконъюнктивальных инъекций. Местно назначается закапывание в конъюнктивальную полость витаминов (цитраля, рибофлавина), закладывание за нижнее веко ускоряющих репарацию гелей, тиаминовой и инсулиновой мазей. С целью профилактики иридоциклита в глаза закапывают мидриатики.
При наслоении вторичной инфекции показано применение сульфаниламидов, антибиотиков (тетрациклина, левомицетина, пенициллина) в виде глазных мазей и капель. Хорошим лечебным эффектом при розацеа-кератите обладает электрофорез с дифенгидрами́ном и рибофлавином поочередно в течение месяца, затем электрофорез аскорбиновой кислоты и гидрокортизона. В рамках комплексного лечения розацеа-кератита проводятся перилимбальные или перивазальные новокаиновые блокады.
Общая терапия при розацеа-кератите включает прием антигистаминных средств, биогенных стимуляторов, поливитаминов. В периоды обострений рекомендуется безуглеводная, бессолевая диета.
С целью ускорения эпителизации дефектов производится выскабливание и туширование участков воспаления роговицы, прижигание расширенных сосудов. При осложненной язве роговицы показано проведение сквозной кератопластики.
Параллельно с офтальмологическими проявлениями проводится лечение кожных высыпаний (криотерапия, лазеротерапия, медикаментозные курсы), сопутствующей патологии ЖКТ, эндокринных органов, санация фокальной инфекции.
Прогноз и профилактика розацеа-кератита
Рецидивирующее течение розацеа-кератита приводит к помутнениям роговицы различной интенсивности, что неизбежно сказывается на остроте зрения. Ввиду того, что розацеа-кератит протекает в хронической форме, следует стараться избегать факторов, провоцирующих обострение: перегревания, переохлаждения, погрешностей в питании и т. д. Необходимо систематическое наблюдение пациентов с акне розацеа дерматологом и офтальмологом.

Розацеа-кератит представляет собой поражение роговицы воспалительно-инфильтративного характера, возникающее на фоне заболевания кожи лица розовыми угрями.
Розацеа-кератит, также как нитчатый кератит и разъедающая язва роговицы, относится к эндогенным кератитам неясной этиологии. Заболевание патогенетически тесно связано с хроническим заболеванием кожи - розовыми угрями. При этом, почти у половины больных, розацеа-кератит возникает после высыпания угрей (розацеа), а у 20% пациентов - до возникновения кожных высыпаний. В остальных случаях, поражение кожи и глаз происходит одновременно. Заболевание имеет прогредиентное рецидивирующее течение, которое нередко приводит к слепоте.
Причины возникновения
Причины, дающие толчок к развитию розацеа-кератита, как в случае с кожным заболеванием акне розацеа, неизвестны. Существует предположение, что определенную роль здесь играют заболевания ЖКТ (холецистит, гастриты, хеликобактерная инфекция), эндокринопатии (гипофизарная недостаточность, сахарный диабет, гипотиреоз, дисменорея, надпочечниковая недостаточность), нейровегетативные расстройства (гипертония. вегето-сосудистая дистония), наследственность. Широко обсуждается в последние годы и этиологическая роль демодекоза, который может становится причиной возникновения розовых угрей, а также розацеа-кератита. Сегодня уже доказана связь заболевания с дефицитом витаминов – гиповитаминозом В6, В12.
В качестве провоцирующих факторов могут выступать: солнечная радиация, холод, стресс, некоторые особенности питания (чрезмерное потребление алкоголя, острой или пряной пищи, горячих напитков), физические нагрузки, менопауза, прием пероральных контрацептивов и пр.
Классификация розацеа-кератита
Заболевание клинически может протекать как поверхностный краевой инфильтрат, субэпителиальный инфильтрат и прогрессирующая язва роговицы.
Его поверхностная форма характеризуется образованием серовато-белых инфильтратов у лимба, слегка возвышающихся над роговичной поверхностью и содержащих пучок поверхностных сосудов. Распад инфильтратов сопровождается образованием язвочек, оставляющих после эпителизации незначительные помутнения роговицы.
Для субэпителиальных инфильтратов характерно расположение под роговичным эпителием мелкими выпуклыми узелками серого цвета. Распад таких узелков сопровождается изъязвлениями, васкуляризацией, а также отложением солей кальция, что становится причиной образования помутнения роговицы мелового оттенка.
При прогрессирующем розацеа-кератите, формируется обширная язва, имеющая валикообразно приподнятый край. К противоположному, плоскому ее краю тянутся грубые новообразования сосудов.
Симптомы заболевания
Розацеа-кератит возникает одновременно на обоих глазах и характеризуется рецидивирующим прогрессирующим течением. Поражения роговицы всегда развиваются на фоне высыпаний акне розацеа на коже лица.
Для розацеа-кератита характерно проявление выраженного роговичного синдрома: жжения и рези в глазах, покраснения конъюнктивы, слезотечения и фотофобии. Могут отмечаться: смешанная инъекция глаза, легкий конъюнктивит сопровождающийся слизисто-гнойным отделяемым, а также телеангиэктазии на веках. Нередко заболеванию сопутствуют хронический блефарит или халязион. В тяжелых случаях могут развиваться ирит, склерит, гипопион.
Течение розацеа-кератита всегда сочетается с кожными проявлениями, которые локализуются в области лица. Как правило, это эритема щек, носа, лба; возможны телеангиэктазии или шелушение; также отмечаются ярко-красные папуло-пустулезные высыпания или гипертрофические изменения кожи определенных частей лица.
Обострение высыпаний на лице, обычно вызывает новый рецидив розацеа-кератита. С каждой последующей инфильтрацией роговицы, язвенный дефект углубляется, происходит врастание новых сосудов и все более обширное рубцевание. Прогрессирующая язва роговицы влечет за собой истончение или расплавление роговой оболочки глаза. При каждом новом обострении розацеа-кератита происходит еще большее ухудшение зрения.
Диагностика
Для диагностики розацеа-кератита необходимо выявить связь глазных проявлений и высыпаний акне розацеа. Поэтому диагностические мероприятия проводятся совместно офтальмологом и дерматологом.
Офтальмологическое обследование при этом заключается в выполнении биомикроскопии глаза с применением щелевой лампы, проведении конфокальной и эндотелиальной микроскопии роговицы, пахиметрии, а также компьютерной кератометрии. При проведении инстилляционной флюоресцеиновой пробы обнаруживаются дефекты роговичного эпителия. Оценку тяжести поражения роговицы и степень снижения остроты зрения показывает визометрия.
Дифференциальную диагностику розацеа-кератита проводят с кератитами другой этиологии, для чего проводят цитологические исследования соскоба эпителия роговицы. Для исключения демодекоза, исследуют экземпляры ресниц пациента.
При необходимости, в обследовании пациента с розацеа-кератитом принимают участие невролог, гастроэнтеролог, эндокринолог.
Лечение розацеа-кератита
Терапия розацеа-кератита обычно включает применение кортикостероидов (гидрокортизона, дексаметазона, преднизолона), назначаемых в виде капель, мазевых аппликаций или субконъюнктивальных инъекций. Также назначается закапывание витаминов (цитраля, рибофлавина), применение гелей актовегина и солкосерила. Для профилактики иридоциклита рекомендуются инстилляции мидриатиков.
При присоединении вторичной инфекции показаны сульфаниламиды (сульфацил-натрий), антибиотики (тетрациклин, левомицетин, пенициллин) в виде мазей и капель. Должен назначаться электрофорез с рибофлавином и димедролом длительно поочередно, затем электрофорез с аскорбиновой кислотой и гидрокортизоном. В рамках комплексной терапии рекомендуются новокаиновые блокады (перилимбальные или перивазальные).
Общая терапия розацеа-кератита включает прием антигистаминных препаратов, биогенных стимуляторов, поливитаминов. При обострении заболевания рекомендуется придерживаться безуглеводной, бессолевой диеты.
С целью ускорения эпителизации дефектов роговицы производят выскабливание и туширование фрагментов воспаления, прижигание расширенных сосудов. В случае осложненной язвы роговицы показана операция - сквозная кератопластика.
Параллельно с лечением офтальмологических проявлений, проводят терапию кожных высыпаний (лазеротерапия, криотерапия, медикаментозные курсы), сопутствующих патологий ЖКТ, заболеваний эндокринных органов, выполняют санацию фокальной инфекции.
Прогноз и профилактика
Рецидивирующий розацеа-кератит приводит к помутнениям роговой оболочки различной интенсивности, что неблагоприятно отражается на остроте зрения.
Так как, розацеа-кератит имеет хроническое течение, следует избегать факторов, способных спровоцировать обострение заболевания: перегревания, переохлаждения, нарушений сбалансированного питания и пр. кроме того, необходимо систематически наблюдаться у дерматолога и офтальмолога.

Уточнить стоимость той или иной процедуры, записаться на прием в "Московскую Глазную Клинику" Вы можете по многоканальному телефону 8 (800) 777-38-81 (ежедневно с 9:00 до 21:00, бесплатно для мобильных и регионов РФ) или воспользовавшись формой онлайн-записи.
Читайте также:


