Ротавирусная инфекция и пульс 122
Причиной этого заболевания является вирус, который передается от человека к человеку преимущественно фекально-оральным путем. Эта инфекция в основном распространена в детских коллективах, а от них уже вирус передается и взрослым, что чаще всего и происходит. Например, ребенок заразился в детском саду ротавирусной инфекцией, а потом дома переболели и все члены его семьи.
Заболеваемость увеличивается с наступлением холодов, обычно при температуре чуть ниже ноля она достигает своего максимума. Но как только температура на улице поднимается +5 и выше, то заболеваемость ротавирусной инфекции снижается.
Что происходит после заражения вирусом?
Ротавирус поражает ворсинки кишечного эпителия и площадь поражения может достигать до 2/3 всей тонкой кишки. В связи с этим нарушается процесс пищеварения, главным образом расщепление углеводов. Они накапливаются и вызывают повышение осмотического давления в толстой кишке, что нарушает процесс всасывания воды. Ко всему к этому кишечная микрофлора толстой кишки начинает расщеплять эти углеводы, что приводит к избыточному образования органических кислот, водорода и углекислого газа, снижая рН кишечного содержимого и повышая газообразование. Все вышеперечисленное вызывает ту самую водянистую диарею, которая может достигать до нескольких десятков раз в сутки. Диарея обусловлена ферментативной дисфункцией.
Кроме диареи при ротавирусной инфекции бывает сильная и частая рвота, которая возникает из-за развития воспалительного процесса в слизистой оболочке желудка и двенадцатиперстной кишки – ротавирусный гастроэнтерит.
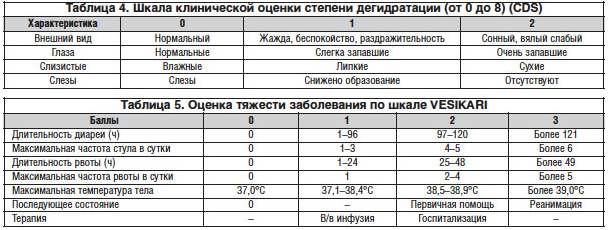
В связи с этим организм теряет огромное количество жидкости и электролитов, что ведет к развитию обезвоживания (дегидратации) разных степеней тяжести, оценить которое вам поможет ниже представленные таблицы.
Как проявляется ротавирусная инфекция?
Инкубационный период составляет от 12 часов до 3-5 дней. Но чаще всего он составляет 1-2 дня.

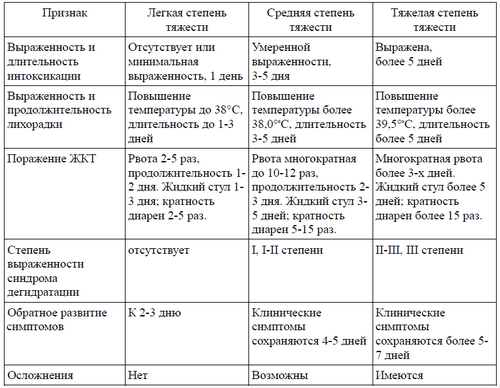
В большинстве случаев все начинается очень резко с повышения температура до 37,5-38,0 (при тяжелом течение может достигать 39,0 и более). Появляется диарея, которая потом становиться водянистой. Кроме этого может присутствовать небольшое количество прозрачной слизи и кислый запах. У большинства людей, особенно у взрослых диарея не сопровождается болями в животе, а сопровождается постоянным бурлением и урчанием. Частота стула может варьировать от 4 до 20 раз в сутки, а продолжительность обычно не превышает 3-х дней. В редких случаях может длиться и больше.
Повышенная температура тела обычно сохраняется до 2-4 дней, а симптомы общей инфекционной интоксикации (головная боль, сонливость, вялость, снижение аппетита) постепенно угасают до полного исчезновения.
Вместе с диареей может быть и рвота, также достигающая нескольких десятков раз в сутки. Но ротавирусная инфекция может протекать по-разному и сопровождаться только рвотой или диареей или все вместе, что утяжеляет само заболевания и ведет к прогрессированию потери жидкости.
Самым страшным осложнением ротавирусной инфекции является тяжелое обезвоживание ( дегидратация ) с развитием гиповолемического шока, что может привести к неблагоприятному исходу. Поэтому самым важным в лечении будет восполнение потерянной жидкости и нормализация объема циркулирующей крови.
Как уже говорилось это адекватное восполнение потери жидкости и электролитного баланса. Все будет зависеть от тяжести заболевания и силы клинических проявлений.
Если диарея без рвоты, то жидкостной дисбаланс можно восполнять обильным питьем, но маленькими порциями. Если же имеется частая неукротимая рвота (более 10 раз в стуки) в течение длительного времени, то в зависимости от степени тяжести надо проводить внутривенное вливание физиологического раствора с электролитными добавками – калием и магнием.
Восполнение жидкости лучше всего проводить двумя путями:
Пакетик регидрона растворить в 1 л воды и пить этот раствор в течении дня. Вместе с этим, обычную воду или некрепкий чай ещё 2-2,5 л в сутки – общий питьевой режим 3-3,5 л в сутки. Даже если пить не хочется, то через силу. Но это при условии того что рвоты нет или она очень редкая.

Если кроме частой диареи (более 10 раз) еще и частая рвота (более 10 раз), то в зависимости от степени обезвоживания нужно ставить капельницы с физраствором и восполнять потерю жидкости таким способом, чтобы избежать развития гиповолемического шока.
Кроме этого рвоту и понос можно попытаться купировать, но не всегда это удаётся.
Для борьбы с рвотой можно ввести внутримышечно раствор метоклопрамида (церукал, перинорм, церуглан) 2 мл до 4-х раз в сутки (максимальная доза).
Диосмектит (неосмектин, смекта) – используется для связывания и выведения эндогенных и экзогенных токсинов. Принимать 6-9 г в сутки (2-3 пакетика) разделив на 2-3 приема. Простыми словами 1 пакетик 2-3 раза в сутки. Активированный уголь тоже подходит, но действует более слабо.
Противдиарейные пробиотики с доказанной эффективностью можно использовать для снятия диареи при ротавирусной инфекции. Сахаромицеты Буларди (Saccharomyces boulardii), входящие в состав препарата Энтерол. Он выпускается в капсулах по 250 мг, порошках по 100 и 250 мг. Для взрослых применяют по 200- 500 мг 2 раза в стуки от 5 до 10 дней . Энтерол нельзя применять совместно с противогрибковыми препаратами. При ротавирусной инфекции лучше использовать порошки.
Можно использовать другие микробиотические препараты: Бациллюс субтилис, Бифидобактерии бифидум + Кишечные палочки, Линекс, Бифидобактерии лонгум + Энтерококкус фециум, но у всех у них доказанность эффекта слабее, чем у Сахаромицетов Буларди.
Кроме этого есть еще один метод, но который нельзя использовать как основу лечения при ротавирусной диареи, а является крайним и запасным вариантом. Лоперамид (имодиум) первая доза 4 мг, затем по 2 мг после каждого акта дефекации. Данный препарат можно использовать только на угасании синдрома диареи и ни в коем случае не в начале. Так как все каловые массы должны выйти полностью. Используется он в крайнем случае, когда в связи с какими-либо событиями нужно срочно затормозить понос, например, поездка в транспорте, пребывания в общественных местах и других социально значимых ситуациях. Он не лечит диарею, а только на время тормозит перистальтику кишечника.
При повышении температуры тела до 38,0 С° следует применить парацетамол 500 мг , если эффект недостаточный то можно добавить к парацетамолу пакетик нимесулида (немисил) или таблетку ибупрофена 200 мг .
Данные препараты назначаются только врачом. Не занимайтесь самолечением, так как есть противопоказания.
В период заболевания важно контролировать давление и пульс. Повышенный пульс, и тенденция артериального давления к снижению будут говорить о развитии обезвоживания, что требует принятия мер по его устранению. При сильном обезвоживании показано госпитализация и лечение в стационаре, так что вызывайте скорую и в больницу. При любом ухудшении состояния вызывайте врача или скорую помощь, так как могут быт осложнения, связанные с инфекционной интоксикаций и сильной дегидратацией.
Так как диарея при ротавирусной инфекции главным образом связана с нарушением работы ферментных систем необходимо соблюдать диету. Лучше в первые два дня вообще ничего не есть, чтобы не усугублять итак нарушенное пищеварение. Но если отказаться от пищи тяжело, то в первую очередь нужно отказаться от пищи, содержащей сложные углеводы (картофель, мучные, макаронные изделия, рис) и продукты богатые клетчаткой, усиливающие перистальтическу кишечника (овощи, фрукты). Про острое, соленое, копченое и жаренное вообще стоит забыть дней на 5.
Пищу во время болезни нужно употреблять с ферментативной поддержкой, принимая панкреатин, фестал или другие препараты содержащие ферменты.
Через несколько дней в организме будет достаточно антител, чтобы победить вирус, и заболевание пойдёт на убыль. Но выделение вирусов может сохранятся ещё 10-15 дней. Самое большое выделение вирусов происходит в первые 5 дней, что делает человека наиболее заразным в этот период.
В большинстве случаев при ротавирусной инфекции прогноз благоприятный, а тяжелый гиповолемический шок развивается редко, но при средне-тяжелом или тяжелом течении лучше лечиться в стационаре и под наблюдением врача специалиста, чтобы при необходимости могла быть адекватно оказана экстренная медицинская помощь.
Очень важно дифференцировать обычный ротавирус от других кишечных инфекций. Для этого необходимо сделать посев кала на дизгруппу, чтобы не пропустить наличие более опасных для жизни острых кишечных инфекций, способных вызывать целые эпидемии (дизентерия, брюшной тиф, сальмонеллезы, холера и др.).
Как понять, что вы уже выздоровели?
- Стойкая нормализация температуры тела (48 часов и более)
- Нормализация стула
- Отсутствие проявления интоксикации и ликвидация проявления воспалительных процессов в ЖКТ
Соблюдение правил личной гигиены. В период повышенной заболеваемости чаще мойте руки, обрабатывайте их специальным содержащим антисептик гелем. Особенно после пребывания в общественных местах или детских коллективах.
Ротавирус быстро погибает при кипячении, обработке любыми дезинфицирующими растворами, а также при действии кислоты в желудочном содержимом. Люди с повышенной кислотностью желудка редко болеют ротавирусной инфекции.
Вакцинация против ротавирусной инфекции. Показана детям и работникам общественного питания. Проводиться согласно национальному календарю прививок.

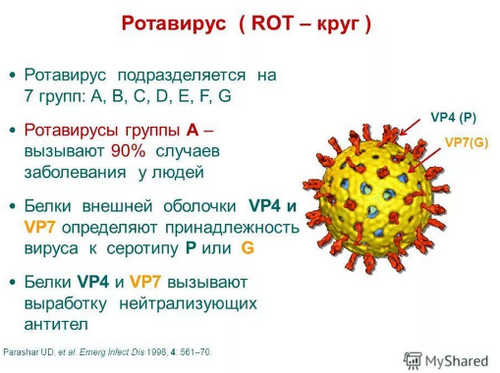
Возбудитель ротавирусной инфекции
О существовании РНК-ротавируса стало известно в 1973 году. Название вируса связано с тем, что внешне эти микроорганизмы напоминают небольшие колесики (в переводе с латыни Rota – колесо). Ротавирусы очень жизнеспособны – вне организма человека они могут оставаться живыми в течение нескольких месяцев. Животных и человека поражают разные штаммы (разновидности) ротавируса.
Симптомы ротавирусной инфекции
Взрослые люди обычно заражаются ротавирусом от детей. Различают несколько фаз развития заболевания: 
- инкубационный период;
- острая фаза (3 – 7 суток);
- выздоровление.
- высокая температура;
- понос;
- рвота;
- обезвоживание (не всегда);
- болезненные ощущения в животе.
Для начальной стадии заболевания характерно проявление и кишечных, и респираторных синдромов одновременно. Но, как правило, первый симптом ротавирусной инфекции − лихорадка. У людей с крепким здоровьем температура повышается незначительно, проходит без лечения и обычно остается незамеченной или списывается на усталость. Максимальное повышение температуры – до 37,7 градусов, выше – в исключительно редких случаях.
- вялость, медлительность, сонливость, слабость;
- головокружение;
- сухость и похолодание кожных покровов;
- высыхание слизистой рта;
- нарушение секреции слезных желез;
- ввалившиеся глаза;
- жажда.
Следует помнить, что даже если ротавирусный гастроэнтерит протекает не остро, человек становится заразным для окружающих на срок около недели.
Приобретенный иммунитет
Если на момент первого заболевания ротавирусной инфекцией организм человека ослаблен, иммунитет, формирующийся в ответ на болезнь, оказывается неустойчивым. Это приводит к тому, что при повторном заражении ротавирусом болезнь протекает более остро и может проявляться почти так же, как у детей, но только не со столь значительным повышением температуры.
Если же инфекцией переболел здоровый взрослый человек, он получает стабильный иммунитет к ротавирусу. В этом случае вероятность повторного заражения не велика, и происходит это только в редких случаях из-за снижения количества антител в крови. Но следует знать, что существует большое количество штаммов ротавируса, и приобретенный иммунитет распространяется только на тот штамм, которым человек переболел.
Как лечить
Ротавирусный гастроэнтерит невозможно вылечить, принимая лекарственные препараты, в том числе – антибиотики. В большинстве случаев симптомы инфекции проходят без лечения через несколько дней. Суть лечения состоит исключительно в снятии симптомов (рвоты, диареи и температуры) и предотвращении обезвоживания.
Если температура больного превысила 39 градусов, нужно предпринять меры для ее снижения. С этой целью обычно назначают Парацетамол или Аспирин. Если температура ниже, не следует ее сбивать, так как вирус становится неактивным при температуре выше 38 градусов. Для снятия проявлений желудочно-кишечного расстройства (например, диареи) рекомендуется 2 раза в день принимать Энтерофурил или Энтерол в дозировке, указанной в аннотации. 
Для вывода образовавшихся во время заболевания токсинов могут быть назначены энтеросорбенты, например, активированный уголь или Энтеросгель.
Сильные боли в животе облегчают Но-шпой или другими обезболивающими.
Во избежание сильного обезвоживания организма больной должен получать достаточное количество теплой жидкости. Если этого недостаточно, врач может назначить специальные глюкозно-солевые растворы, задачей которых является задержка жидкости в организме (Регидрон).
Важной частью лечения является специальная диета. В случае появления поноса больному не следует употреблять молочные продукты, сладкую и другую пищу, богатую углеводами, концентрированные соки. Рекомендуются к употреблению: куриный бульон, рис на воде, отварная капуста и картофель, бананы и запечённые яблоки. Кушать больной должен понемногу, во избежание возникновения рвоты. Из напитков рекомендовано употреблять: некрепкий чай без сахара, заваренный шиповник, настойку изюма, морс и кисель.
После того как ротавирусная инфекция проходит самостоятельно, аппетит больного приходит в норму, прекращается жидкий стул. В это время нужно приступить к нормализации микрофлоры кишечника. Для этого назначают пробиотики, такие как Линекс, Хилак-форте, Бактисубтил или Симбитер. Через неделю после возникновения начальных симптомов лечение ротавирусной инфекции приводит к полному выздоровлению больного.
Профилактика
Ротавирусная инфекция отличается сезонным характером. Сотни тысяч вспышек заболевания отмечаются в период с апреля по ноябрь. За год среднее количество заболевших по всему миру составляет около 25 миллионов, из них от 600 до 900 тысяч получают осложнения, вплоть до летального исхода.
- пожилые люди (старше 60 лет);
- беременные женщины и кормящие матери;
- люди, страдающие хроническими заболеваниями.
Для предотвращения ротавирусной инфекции применяется специфическая и неспецифическая профилактика. Специфическая профилактика предполагает оральную вакцинацию ослабленным живым вирусом. Вакцинация способствует появлению у человека иммунитета только к одному штамму микроорганизма, которым человек был привит. Таким образом, нет никакой гарантии, что привитый человек не заболеет ротавирусом. При этом сама по себе прививка является большим стрессом для организма и может приводить к негативным последствиям. Источниками распространения возбудителей ротавирусной инфекции являются:
- грязные руки (орально-фекальный путь заражения);
- сырая вода;
- кожура плохо промытых овощей и фруктов;
- пища, приготовленная с нарушением санитарно-гигиенических норм;
- больные люди.
- мытье и дезинфекцию рук мылом и специальными средствами после улицы и туалета, перед едой;
- обработку антибактериальными препаратами дверных ручек, сантехники, телефонов, пультов и других предметов быта, с которыми наиболее часто соприкасаются руки;
- использование одноразовых средств гигиены;
- отказ от употребления некипяченой воды,
- обработку овощей, фруктов и ягод кипяченой водой,
- регулярное проветривание помещений и влажную уборку.
Также рекомендуется использовать для сырых продуктов питания отдельные предметы кухонной утвари (ножи, разделочные доски и пр.). В сезон вспышки заболеваемости ротавирусными инфекциями не стоит находиться в местах массового скопления людей. Но если нахождения в толпе избежать не удается, главное – не есть и не пить, когда вокруг много людей.
Если в доме появился больной человек, во избежание заражения остальных членов семьи следует изолировать его при появлении первых симптомов. Для этого необходимо свести к минимуму контакты между здоровыми людьми и заболевшим, выделить для больного индивидуальные столовые приборы.
Если человек заболел ротавирусной инфекцией, важно грамотно и своевременно снять особо острые симптомы во избежание развития осложнений. Но заниматься профилактикой гораздо эффективнее, чем лечить заболевание, от которого нет лекарства.
Нам 4 года, болеем 6-й день.
В начале была частая рвота и понос, температура 35,
на следующий день 38,5. Пили смекту и соблюдали диету.
В течение 4 дней, через день небольшая рвота, если переставали давать смекту в этот день совсем. Температура 37 примерно держится. Вроде веселая была.
А сегодня уже 6-й день, перестали смекту давать вырвало немного, стул жидкий опять и вялая, бледная и самое главное тахикардия - сердечко стучит.
В первый день был врач из неотложки. Сейчас вот скорую вызвала. Сама тоже сильно переболела.
Очень пугает тахикардия.
сдали наутро мочу и кровь. в моче кетоны - 9 (при норме 1,15). педиатр сказала, что это от рвоты и поноса.
что за вирус сейчас?! сдали кал на дезгруппу, ротовирус А и С и энтеровирус - отрицательно.
сегодня вот свекр слег, рвота и понос часто очень, состояние жуть.
Какая разница какой вирус. У ребенка энтеровирусная инфекция. Максимально жидкость давайте.
Вот
Что НЕ нужно ни в коем разе
- антибиотики (антибиотики не влияют на вирусы. )
- про- и эубиотики (линекс, бактисубтил, эубикор, хилак и пр.)
- энтерофурил и фуразолидон
- ферменты
- иммуномодуляторы
- травки-муравки
- имодиум
Отсутствие мочи в течение 8-12 часов
Моча темная, с сильным запахом аммиака
Слюна густая, липкая.
все вышеперечисленные плюс:
Ребенок неактивен, сонлив, его сложно разбудить.
Ну вот.
Мы вызывали неотложку, советовались с нашим педиатром по телефону, так как она теперь живет в 60км от нас. Она сказала НЕ пить энтеросфурил.
Но так как у нас рвота и понос 6 дней, то вызвали скорую, когда дочка была сильно вялая и тахикардия была. Скорая сказала, что зря не давали энтеросфурил, ну мы сразу начали давать. Наутро сразу поехали мочу и кровь сдавать.
Я теперь совсем запуталась( Отменить энетросфурил?
Вот и верь после этого докторам из скорой помощи. Педиатр из местной поликлиники даже смотреть не стала ребенка, от дверей сказала, что я же вижу она уже нормальная на второй день.
Воду даем, 300-500мл чистой воды точно выпивает.
ОЧЕНЬ. МАЛО жидкости. Нужно минимум раза в 3 больше при таком обезвоживании.
С вашего позволения- влезу. У меня оба ребенка такие, но всегда на фоне болезни правда. С высокой температурой если особенно, когда мало пьет при этом и плохо кушает. Или если ротавирусы. Начинается запах ацетона и полуобморочное состояние особенно после сна (т.е. после длительного голода). Старшая переросла уже эти вещи (после 5-6 лет получше стало). Младшая вот так реагирует, весной даже судороги поимели на этом фоне с потерей сознания (кишечка была), потом тряпочкой в больнице под капельницами еще сутки лежала, никакая. сахар низкий был, критически. поэтому для меня болезни со рвотой- это самый страшный кошмар. Внизу вам дали ссылку с русмеда- там рекомендации что делать. Еще на форуме Комаровского есть прям тема - ацетонемическая гипогликемия (могу ошибаться с названием).
что делала и делаю я во время болезни (т.к. у нас такие вещи только при болезни):
-во время болезни обязательно пить в принципе много
-обязательно сладкое питье (очень сладкое- чай, компот, сок).
- углеводы в большом кол-ве и быстрые и медленные (хлеб, булочка, каши, макароны, выпечка- все что угодно, чтоб запасы углеводов были всегда)
- если утром просыпается никакая- вялая-вялая, не даем тратить энергию- даже ходить, на ручках отношу на кухню, сажаю, и сразу даю сладкий чай и кусочек молочной шоколадки (можно карамельку или леденец), но шоколадка быстрее съедается и ээфект быстрее. или завтрак в постель. главное- не дать тратить энергию, когда ее и так нет. После такого предзавтрака ребенок оживает на глазах. В обычном небольном состоянии может спокойно прыгать бегать и играть реально час до завтрака. а вот когда болеет- вот так.
- даже если плохо ест- даем каждые 3-4 часа сладкое питье. обязательно.
Вне болезни такие дети как правило чувствительны к голоду. Становятся очень капризными, истерики на ровном месте (я называю это "голодные истерики" ). В таком случае- не давать терпеть до обеда, не бояться перебить аппетит- быстро карамельку за щеку, или кусочек сахара (я всегда ношу с собой аскорбинку с глюкозой- такие большие таблетки- там сахара больше чем вит С). сок, булочку. УГЛЕВОДЫ. конфетка не перебьет аппетит у такого ребенка.
И да, частое дробное питание. с перекусами, вторым завтраком и полдником. и на ночь молоко или кефир.
Могу для вас найти рекомендации эндокринолога с русмеда, когда со старшей такие проблемы были. Мне тогда очень помогло.
Если что- спрашивайте. Сама помню- как было страшно, когда еще ничего не знала.
Эта болезнь уносит более 200 тысяч жизней в год. А заразиться — проще простого.
Что такое ротавирус
Так медики называют крайне заразный вирус Rotavirus — Symptoms and causes , который вызывает воспаление желудка, кишечника и диарею.
Чаще всего они атакуют детей младше 5 лет Rotavirus: Symptoms, Transmission, and Treatment . Причём делают это очень активно: ротавирусы — самая распространённая причина диареи у детей во всём мире, а количество смертей от ротавирусной инфекции превышает Rotavirus — Symptoms and causes 200 тысяч в год.
Взрослые тоже могут заразиться. Но у них болезнь протекает гораздо легче, чем у младенцев, с менее выраженными симптомами.
Сейчас читают 🔥
Каковы симптомы ротавирусной инфекции
Как правило, вирус даёт о себе знать в течение двух дней после заражения.
Первые симптомы — рвота и резкое повышение температуры, иногда до 40 ℃ и выше. Из‑за такой лихорадки ротавирусную инфекцию иногда называют кишечным гриппом. Но это не совсем корректно: ротавирус не имеет ни малейшего отношения к вирусам гриппа.
Далее присоединяются другие признаки:
- Водянистая диарея. Она может появляться в течение 3–8 дней, пока организм не справится с инфекцией.
- Крутящая боль в животе.
- Слабость.
- Иногда насморк и боль в горле.
Когда надо срочно обратиться к врачу
Позвоните педиатру или в зависимости от состояния ребёнка вызывайте Rotavirus — Symptoms and causes скорую, если:
- Сильная диарея продолжается более суток.
- Есть частая рвота.
- Стул имеет чёрный цвет или в нём присутствуют прожилки крови, гной.
- Температура превышает 40 ℃. Или если повышенная (даже минимально) температура наблюдается у детей младше полугода.
- Вы наблюдаете признаки обезвоживания: плач без слёз, редкое мочеиспускание или его отсутствие, сухость во рту, бледную кожу, запавшие глаза, вялость, крайнюю сонливость.
- мочеиспускания нет сутки и дольше;
- диарея продолжается более 48 часов;
- в стуле или рвоте присутствует кровь;
- температура повышается до 39,4 ℃ и более;
- есть отчётливые признаки обезвоживания: сильная жажда, сухость во рту, слабость, головокружение.
Как лечить ротавирусную инфекцию
Таблетки от этой инфекции нет Rotavirus — Diagnosis and treatment . Антибиотики и известные противовирусные средства бессильны. Поэтому всё, что предложит вам врач, — это симптоматическое и поддерживающее лечение. То есть такое, которое уменьшит проявления болезни и поддержит организм в его самостоятельной борьбе с заразой.
Самое важное — не допустить обезвоживания. Это основная рекомендация, которая касается и взрослых, и детей.
Из‑за рвоты, слабости и боли в горле дети часто отказываются пить. Поэтому задача родителей — убеждать и настаивать. Как вариант, предложите What Is Rotavirus ребёнку пососать кубики льда или ледяную стружку. Подойдут также напитки с имбирём и чистая газированная вода.
А вот от яблочного сока, молока, сладкой газировки, напитков‑энергетиков стоит отказаться. Они могут усугубить диарею и в итоге принести больше вреда, чем пользы.
Во время ротавирусной инфекции принимать противодиарейные препараты не рекомендуется.
Если у ребёнка сильный понос затянулся на несколько дней, попросите педиатра выписать вам средство для пероральной регидратации. Часто это порошок, который растворяют в воде. В нём содержатся вещества, которые помогают восстановить водно‑солевой баланс и компенсируют потерянные организмом микроэлементы.
Ещё раз повторим: если ничего не помогает, ребёнок отказывается пить и вы наблюдаете у него симптомы обезвоживания (они перечислены выше), вызывайте скорую. Такие состояния могут потребовать внутривенного введения жидкости в стационаре.
Как защититься от ротавирусной инфекции
Ротавирус присутствует в кале заражённого человека, причём появляется в нём за несколько дней до первых симптомов и остаётся до 10 дней после их исчезновения. Если плохо вымыть руки после похода в туалет, а затем коснуться ими дверной ручки, телефона, поручня в общественном транспорте, игрушек, посуды, продуктов питания, вирус будет жить Pediatric Infectious Disease: Part II, An Issue of Infectious Disease Clinics of North America на этих предметах от пары часов до нескольких дней.
Есть всего два способа снизить риск заражения ротавирусом.
Тщательно, по всем правилам — обязательно с мылом и не менее 15 секунд. Если мыла и воды рядом нет, используйте дезинфицирующие средства для рук на спиртовой основе.
И, конечно же, не тащите в рот немытые продукты.
В РФ используется Вакцинопрофилактика ротавирусной инфекции у детей пероральная вакцина. Она не требует укола, а принимается в виде капель. Чтобы выработался иммунитет, нужны три дозы. Причём все их рекомендуется получить в возрасте между 6 и 32 неделями: например, первую дозу — в 2 месяца, вторую и третью — в 3 и 4,5 (или 4,5 и 6) месяцев соответственно. Эффективность вакцинации в более младшем и старшем возрасте не доказана.
Здравствуйте. Помогите, пожалуйста.
Предыстория
35 лет, без в/п, рост средний, телосложение худощавое, за время болезни ещё похудел. Едой, особенно вредной, никогда не злоупотреблял, питаюсь дома, в экзотических странах и ресторанах не бывал. Аллергии, насколько мне известно, нет.
Лет 10 назад мне поставили диагноз: тахикардия, вегето-сосудистая дистония, гипертония. Тогда же делали эхокардиограмму, выявили пролапс митрального клапана, сказали, что ничего страшного, это разновидность нормы. Прописали "Анаприлин" и "Папазол". С тех пор временами принимал их и "Валокордин". Поначалу "Анаприлин" действовал хорошо, минут через тридцать после приёма таблетки (10 мг) сердцебиение замедлялось. Затем стал действовать слабее и медленнее.
Сколько себя помню, ежеутреннего стула у меня не было. Он был в промежуток со второй половины дня до первой половины ночи. Раз в 3 - 4 дня. Проблем это не доставляло.
Несколько лет назад начался хронический запор, стул стал всё реже и твёрже, официально диагноз не ставили. Я стал раз в три дня принимать слабительное: "Фитолакс" - таблетки, "Слабилен" - капли и "Кора крушины" - пакетики для заваривания. Четыре раза подряд одно, потом следующее. Днём принимаю, вечером результат. Приём на ночь результатов не дал. Ежедневный приём в течение двух недель к регулярному стулу не привёл.
Затем я заметил, что учащение сердцебиения связано с процессом испражнения. Перед, во время и некоторое время после сердце бьётся чаще. При этом я, как правило, не тужусь, физически не напрягаюсь. Тем более, после приёма слабительного. Также ЧСС увеличивается после еды.
Нередко появлялись признаки хронической усталости и депрессии.
2-го декабря начались сильный понос, рвота, слабость, головокружение, сильное потоотделение, озноб, учащённое сердцебиение. Температура поднялась до 38,4. Давление не измерял. Принимал: 3-го 2 таблетки акт. угля, 4-го днём и ночью по одной таблетке "Парацетамола" (по 500 мг), вечером порцию "Энтеросгеля".
Возможно, это был острый период ротавирусной инфекции. Здесь она недавно распространилась, некоторые родственники переболели за 2 - 3 дня без последствий.
5-го осталась только слабость, температура была 36 - 36,2. Есть я мог только часть от привычного объёма пищи. Поначалу ел только покупные белые сухари с изюмом, затем вернулся к обычной еде.
Стула не было с 5-го, поэтому 7-го я принял "Слабилен". Всё прошло как обычно. Часа в 3 - 4 ночи стало плоховато. Так бывало раньше. Помогало, если встать, немного поесть и попить. Я поел черного хлеба с сыром, попил воды. К 6 утра стало хуже, попил сладкого чёрного чая с овсяным печеньем, не помогло.
8-го рано утром начался приступ. Из середины живота чуть ниже рёбер (что называется "под ложечкой") волнами распространялось очень неприятное ощущение, участилось сердцебиение, резко повысилось давление (повышается независимо от частоты пульса), появились тошнота и головокружение, кисти рук и ступни ног похолодели и вспотели, возникло сильное чувство тревоги, всё тело начало трясти. (То есть началась сильная дрожь - мышцы очень часто напрягались и расслаблялись, даже когда я лежал и пытался расслабиться. На озноб не было похоже, укрывание тёплым одеялом не помогало.) Ничего не болело. Позже я заметил, что во время приступов интенсивно выделяются газы и моча. Температура поднялась до 37.
Такие приступы повторялись позже с той или иной интенсивностью. Как правило, после еды, при дефекации, или после того, как некоторое время полежу.
Я решил, что это приступ тахикардии, какой однажды уже был, и трясёт из-за давления. Принял с некоторыми промежутками во времени "Папазол", "Дибазол" и "Анаприлин" по две таблетки, 30 капель "Валокордина". Помогло слабо, меня продолжало трясти. Принял "Андипал" две таблетки. Через три часа после их приёма состояние стало сносным. Я лёг, неприятное ощущение в животе вернулось, и меня снова начало трясти. Со временем в мышцах появился зуд.
Промучился весь день. Если садился или ложился становилось хуже. Вечером вызвал "скорую". Приехавший фельдшер сказал, что раньше стоило пить "Левомецитин" и "Регидрон", раз температура повышена, вероятно, инфекция осталась в организме. Дал горсть таблеток под язык, сделал укол "Магнезии", пощупал живот - мягкий, велел лежать. Через полчаса меня опять затрясло. При этом давление и пульс были более или менее в норме. Приняв ещё две таблетки "Андипала", я кое-как заснул, стараясь расслабиться, чтобы не трясло. Ночью с 8-го на 9-е был стул, сопровождаемый приступом.
С 9-го Стал принимать "Левомицетин Актитаб", за три дня принял 6 таблеток по 500 мг. Несколько дней принимал таблетки пустырника, когда давление стало слишком низким, перестал. Влияние на психику не заметил. Продолжал принимать "Анаприлин". Начал питаться в соответствии с рекомендациями по питанию при ротавирусной инфекции, найденными в интернете.
С 10-го начал принимать "Но-шпу" - 3 таблетки по 40 мг в день. Только после этого приступы стали постепенно слабеть и прекратились.
13-го был у терапевта. Не вникая, она решила, что это лёгкое расстройство пищеварения. Рекомендовала: "Хилак Форте", "Линекс", "Бион 3", "Бисопролол", "Метопролол", "Дюфалак" и УЗИ щитовидной железы. О "Но-шпе" и диете ни слова.
С 14-го пью "Хилак Форте" по 50 капель три раза в день.
Перестал принимать "Но-шпу" с 16-го. 17-го во второй половине дня случился новый сильный приступ. Выпил таблетку "Но-шпы" и 30 капель "Валокордина", через 2 - 3 часа принял то же. К ночи полегчало.
Со временем появились побочные эффекты: боль в середине груди, покалывание в левой части груди, систолическое давление ниже 100, головокружение, сонливость. Поэтому стал стараться принимать как можно меньше лекарств. "Но-шпу" по две таблетки в день, "Анаприлин" постепенно совсем перестал принимать, с 22-го начал пить "Метопролол-акрихин" по 25 мг два раза в день.
24-го был у другого терапевта. Эта врач выслушала и осмотрела меня гораздо внимательнее. Назначила: "Омепразол" 2 капсулы по 20 мг два раза в день две недели, тот же "Дюфалак" по 15 мл в день неделю, анализ крови (фото результата прилагаю). Разрешила продолжать приём "Но-шпы", отсоветовала делать УЗИ щитовидной железы. Сказала не есть продукты, раздражающие слизистую оболочку желудка, в том числе жареное и колбасные изделия. Однако выдала бумагу, в которой указано: "Диета № 15". Судя по информации из интернета, при такой диете можно есть почти всё, включая жареное и колбасу.
Описание результата осмотра у терапевта:
Кожа суховата, бледно-розовая. Видимые слизистые бледно-розовые, чистые. Зев не отёчен, обычной окраски. Миндалины не увеличены, без воспаления. Периферические лимфоузлы не увеличены, безболезненные. Лёгкие: дыхание везикулярное, хрипов нет. Сердце: тоны ясные, ритмичные, систолический мягкий шум. Границы сердца в пределах нормы. Язык: чистый, не обложен, влажный. Живот мягкий, безболезненный, не вздут. Печень не увеличена. Селезёнка не пальпируется. Симптом Пастернацкого отрицательный с обеих сторон. Объём движений в позвоночнике, конечностях полный. Болезненности при движениях нет. Отёков нет.
С 25-го начал принимать "Омепразол". Перестал регулярно принимать "Метопролол", т. к. пульс стал более-менее нормальным. С 26-го принимал по одной таблетке "Но-шпы". Температура все эти дни была 36,2 - 37,1.
28-го выпил чуть меньше 15 мл "Дюфалака" за завтраком. Стул был примерно через час. Затем начался метеоризм и продолжался до середины ночи, газы выходили. Примерно в 00:30 начался приступ. Принял "Но-шпу" и "Валокордин". Пульс не учащался. Позже прочёл в инструкции "Дюфалака": "С осторожностью применяют у пациентов с гастрокардиальным синдромом". Почитал про сам синдром, симптомы похожи на те, что у меня. От дальнейшего приёма препарата отказался. Снова начал пить по две таблетки "Но-шпы" в сутки. 29-го днём был лёгкий приступ.
С 1-го перестал принимать "Омепразол", так как от него появляются тошнота, вздутие живота (при этом газы не выходят), головная боль, начинают потеть и немного трястись руки. Он как будто провоцирует приступы, а не наоборот.
В период с 8-го декабря нормальный стул без слабительного был только 19-го. Остальное время был раз в 3 - 4 дня после приёма "Фитолакса", кроме случаев, описанных отдельно. Иногда в разных местах живота и нижней части спины чувствуется лёгкая боль, покалывание. Чистая вода в организме не задерживается. Выпью полчашки, через полчаса уже хочется помочиться. Моча при этом на вид как вода. Часто чувствую слабость, особенно в ногах, головокружение. Температура теперь 36,2 - 36,7. Давление 100/60 - 119/70, иногда немного ниже. Пульс 75 - 90, изредка больше 100.
Принимаю:
"Но-шпа" таблетки по 40 мг 2 раза в сутки.
"Хилак Форте" по 50 капель 3 раза в день вместе с едой.
Иногда "Метопролол-акрихин" по 25 мг, если ЧСС несколько часов больше 90.
Ем:
Рис, картофельное пюре на воде, гречка. Всё подсоленное и с малым количеством сливочного масла. Сухари из батона. Каша овсяная на воде с небольшим количеством соли и сахара. Творог нежирный или обезжиренный. Варёная, подсоленная куриная грудка. Яйца куриные, варёные вкрутую. Сахарный песок 4 - 6 чайных ложек в день с едой и питьём. Пробую понемногу есть варёные овощи и сыр.
Ем небольшими порциями 4 раза в день. В целом меньше, чем раньше.
Пью:
Заваренные плоды шиповника или цветы ромашки в пакетиках из аптеки. Компот из свежих яблок или кураги с изюмом. Заваренную сушёную мяту. Воду.
Главный вопрос: Как избавиться от приступов и начать есть нормально?
Подвопросы:
Какой, по вашему мнению, диагноз?
Какие лекарства принимать?
Что можно есть и пить?
Можно ли и нужно ли принимать слабительное? Если да, то какое, когда и как?
Нужно ли сдать какие-то анализы, как-то обследоваться?
Нужно ли обратиться к какому-то врачу конкретной специальности?
Можно ли продолжать приём "Но-шпы", или нужно чем-то заменить?
Читайте также:


