Ревматическая лихорадка и ревматоидный артрит
Версия: Справочник заболеваний MedElement
Общая информация


Классификация
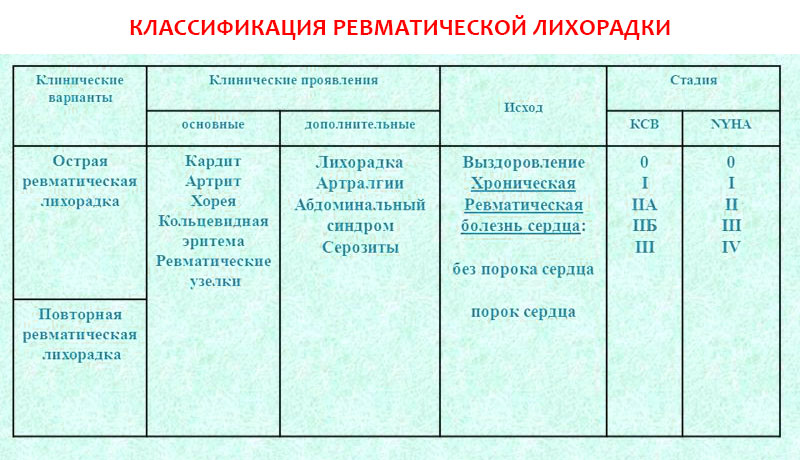
В настоящее время используется классификация Ассоциации ревматологов России, принятая в 2003 году.
| Клинические варианты | Клинические проявления | Исход | Стадия НК | ||
| основные | дополнительные | КСВ* | NYHA** | ||
| Острая ревматическая лихорадка | Кардит (вальвулит) | Лихорадка | Выздоровление | 0 | 0 |
| Артрит | Артралгии | Хроническая | I | I | |
| Повторная ревматическая лихорадка | Кольцевидная эритема | Абдоминальный синдром | ревматическая болезнь | IIА | II |
| Подкожные ревматические | Серозиты | сердца: | IIБ | III | |
| Узелки | - без порока сердца*** - порок сердца**** | III | IV | ||
Этиология и патогенез
Эпидемиология
Факторы и группы риска
Клиническая картина
Заболевание, как правило, развивается через 2-3 недели после перенесенной носоглоточной инфекции стрептококковой этиологии. Острота дебюта зависит от возраста больного. У детей младшего возраста и школьников начало заболевания острое, в подростковом и более старшем возрасте – постепенное.
Диагностика
В настоящее время в соответствии с рекомендациями ВОЗ для ОРЛ в качестве международных применяются следующие диагностические критерии Джонса, пересмотренные Американской ассоциацией кардиологов в 1992 году.
Большие критерии:
- кардит;
- полиартрит;
- хорея;
- кольцевидная эритема;
- подкожные ревматические узелки.
Малые критерии:
- клинические: артралгии, лихорадка;
- лабораторные: повышенные острофазовые показатели: СОЭ и С-реактивный белок;
- удлинение интервала Р-R на ЭКГ.
Данные, подтверждающие предшествовавшую А-стрептококковую инфекцию:
- позитивная А-стрептококковая культура, выделенная из зева или положительный тест быстрого определения А-стрептококкового антигена;
- повышенные или повышающиеся титры А-стрептококковых антител.
Наличие двух больших критериев или одного большого и двух малых в сочетании с данными, документировано подтверждающими предшествующую инфекцию стрептококками группы А, свидетельствует о высокой вероятности ОРЛ.
Инструментальные методы
2. Фонокардиография применяется с целью уточнения характера шума, выявленного при аускультации. При миокардите отмечается снижение амплитуды I тона, его деформация, патологический III и IV тоны, систолический шум, занимающий 1\2 систолы.
При наличии эндокардита регистрируется высокочастотный систолический шум, протодиастолический или пресистолический шум на верхушке при формировании митрального стеноза, протодиастолический шум на аорте при формировании недостаточности клапана аорты, ромбовидный систолический шум на аорте при формировании аортального стеноза.
3. Рентгенография органов грудной клетки дает возможность выявить наличие застойных явлений в малом круге кровообращения (признаки сердечной недостаточности) и кардиомегалию Кардиомегалия - значительное увеличение размеров сердца за счет его гипертрофии и дилатации
.
ЭхоКГ-признаки поражения митрального клапана:
- краевое утолщение, рыхлость, "лохматость" створок клапана;
- ограничение подвижности утолщенной задней створки;
- наличие митральной регургитации, степень которой зависит от тяжести поражения;
- небольшой концевой пролапс Пролапс - смещение вниз какого-либо органа или ткани от его нормального положения; причиной такого смещения обычно бывает ослабление окружающих и поддерживающих его тканей.
(2-4 мм) передней или задней створки.
ЭхоКГ-признаки поражения аортального клапана:
- утолщение, рыхлость эхо-сигнала аортальных створок, что хорошо видно в диастоле из парастернальной позиции и в поперечном сечении;
- чаще выражено утолщение правой коронарной створки;
- аортальная регургитация (направление струи к передней митральной створке);
- высокочастотное трепетание (флатер) передней митральной створки вследствие аортальной регургитации.
Лабораторная диагностика
Специфических лабораторных тестов, подтверждающих наличие ревматизма, нет. Однако на основании лабораторных анализов можно оценить активность ревматического процесса.
Определение титра стрептококковых антител - одно из важных лабораторных исследований, позволяющее подтвердить наличие стрептококковой инфекции. Уже на ранних стадиях острого ревматизма уровни таких антител возрастают. Однако повышенный титр антител сам по себе не отражает активность ревматического процесса.
Наиболее часто определяемые гематологические показатели острой фазы ревматизма - СОЭ и С-реактивный белок. У больных острой ревматической лихорадкой эти показатели всегда будут повышены, за исключением больных с хореей.
Следует иметь в виду, что все известные биохимические показатели активности ревматического процесса являются неспецифичными и непригодными для нозологической диагностики. Судить о степени активности болезни (но ни о ее наличии) при помощи комплекса этих показателей можно в том случае, когда диагноз ревматизма обоснован клинико-инструментальными данными.
Значимые для диагностики биохимические показатели:
- уровень фибриногена плазмы выше 4 г/л;
- альфа-глобулины - выше 10%;
- гамма-глобулины - выше 20%;
- гексозы - выше 1,25 гм;
- серомукоид - выше 0,16 гм;
- церулоплазмин - выше 9,25 гм;
- появление в крови С-реактивного белка.
Дифференциальный диагноз
Основные заболевания с которыми необходимо дифференцировать острую ревматическую лихорадку
- медленная динамика под влиянием противовоспалительной терапии.
2. Постстрептококковый артрит.
Может встречаться у лиц среднего возраста. Имеет относительно короткий латентный период (2-4 дня) от момента перенесенной БГСА-инфекции глотки (бета-гемолитический стрептококк группы А) и персистирует в течение более длительного времени (около 2 мес.). Заболевание не сопровождается кардитом, недостаточно оптимально реагирует на терапию противовоспалительными препаратами и полностью регрессирует без остаточных изменений.
3. Эндокардит при системной красной волчанке, ревматоидном артрите и некоторых других ревматических заболеваниях.
Данные заболевания отличаются характерными особенностями внесердечных проявлений. При системной красной волчанке выявляются специфичные иммунологические феномены - антитела к ДНК и другим ядерным субстанциям.
4. Идиопатический пролапс митрального клапана.
При данном заболевании большинство больных имеют астенический тип конституции и фенотипические признаки, указывающие на врожденную дисплазию соединительной ткани (воронкообразная деформация грудной клетки, сколиоз грудного отдела позвоночника, синдром гипермобильности суставов и др). Поставить правильный диагноз помогают тщательный анализ клинических особенностей внесердечных проявлений заболевания и данные допплерэхокардиографии. Для эндокардита характерна изменчивость аускультативной картины.
7. Синдром PANDAS.
Осложнения
Лечение
Всем больным назначают постельный режим в течение острого периода заболевания, диету, богатую витаминами и белком, с ограничением поваренной соли и углеводов.
Медикаментозное лечение
Этиотропная терапия
Направлена на эрадикацию b-гемолитического стрептококка группы А.
Применяется бензилпенициллин в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующим переходом на применение дюрантной формы препарата (бензатин бензилпенициллин).
При непереносимости препаратов пенициллина применяют макролиды:
- азитромицин по схеме взрослым 0,5 г однократно в первые сутки, затем по 0,25 г один раз в день в течение четырех дней;
- или кларитромицин по 250 мг 2 р. в день 10 дней;
- или рокситромицин по 150 мг 2 р. в день 10 дней).
При непереносимотсти пенициллинов и макролидов используется антибиотикик из группы линкозамидов:
- линкомицин по 500 мг 3 р. в день 10 дней;
- или клиндамицин по 150 мг 4 р в день 10 дней.
Патогенетическое лечение ОРЛ заключается в применении глюкокортикоидов и нестероидных противовоспалительных препаратов (НПВП).
В детской кардиоревматологии в настоящее время используется преимущественно преднизолон (особенно при ярко и умеренно выраженном ревмокардите и полисерозитах). Суточная доза препарата составляет 20-30 мг до достижения терапевтического эффекта (как правило, в течение 2 нед.). Далее доза снижается (2,5 мг каждые 5-7 дней) вплоть до полной отмены.
При лечении ОРЛ у взрослых препаратами выбора считаются индометацин и диклофенак (150 мг в сутки в течение 2 мес.).
Показания для назначения НПВП:
- низкая степень активности;
- изолированный суставной синдром;
- затяжное, латентное течение.
Показания для назначения глюкокортикоидов:
- ярко и умеренно выраженный кардит;
- максимальная или умеренная степень активности;
- острое, реже - подострое и рецидивирующее течение;
- малая хорея;
- наличие вальвулита.
При наличии симптомов недостаточности кровообращения в план лечения включают сердечные гликозиды и диуретики. Схема их назначения аналогична таковой при лечении сердечной недостаточности другой этиологии.
Назначение сердечных гликозидов и диуретиков в сочетании с противовоспалительными средствами оправдано при активном течении ревматического процесса только на фоне неревматического порока сердца.
Применение кардиотонических препаратов нецелесообразно при развитии сердечной декомпенсации как следствия первичного ревмокардита (в основном встречается только в детском возрасте). В данных случаях явный терапевтический эффект может быть достигнут при использовании высоких доз преднизолона (40-60 мг в сутки).
Поскольку глюкокортикоиды оказывают специфическое воздействие на минеральный обмен, а также в связи с достаточно высоким уровенем дистрофических процессов в миокарде (особенно у больных с повторной ОРЛ на фоне порока сердца), следует применять в терапии препараты калия (панангин, аспаркам), анаболические гормоны, рибоксин и поливитамины.
В случаях тяжелого течения заболевания, когда развиваются признаки выраженной сердечной недостаточности на фоне вальвулита, может быть рекомендовано хирургическое лечение – вальвулопластика либо протезирование клапана.
Прогноз
Поражение клапанного аппарата приводит к развитию порока сердца у 20-25% больных, перенесших первичный ревмокардит. Повторные атаки повышают риск формирования порока сердца до 60-70%. Также такие больные входят в группу риска по развитию инфекционного эндокардита.
Артрит в отличие от кардита полностью излечим и не приводит к патологическим или функциональным последствиям.
При адекватном лечении все симптомы хореи полностью купируются и не оставляют следа, хотя малые непроизвольные движения, незаметные при осмотре, могут сохраняться несколько лет.
Госпитализация
Профилактика
Первичная профилактика ОРЛ
В основе - своевременная диагностика и адекватная терапия активной А-стрептококковой инфекции верхних дыхательных путей (фарингит, тонзиллит).
Необходимое лечение в случае возникновения острого А-стрептококкового тонзиллофарингита у лиц молодого возраста, имеющих факторы риска развития ОРЛ (отягощенная наследственность, неблагоприятные социально-бытовые условия и др.): 5-дневное лечение бензилпенициллином в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующей однократной инъекцией бензатин бензилпенициллина.
В других ситуациях возможно применение оральных пенициллинов в течение 10 дней (амоксициллин). Рекомендуемая схема применения амоксициллина - 1-1,5 г (для взрослых и детей старше 12 лет) и 500-750 мг (для детей от 5 до 12 лет) в сутки.
Вторичная профилактика ОРЛ
Направлена на предотвращение рецидивов заболевания.
Применяют препараты пролонгированного действия: бициллин-1 (бензатинпенициллин, экстенциллин) и бициллин-5. Бициллин-1 менее аллергичен и дольше сохраняется в необходимой концентрации (21 день против 7-14 дней у бициллина-5).
Бициллин-1 вводят в/м:
- взрослым и подросткам - 2,4 млн ЕД;
- детям при массе тела менее 25 кг - 600 000 Ед;
- детям с массой тела более 25 кг -1,2 млн ЕД.
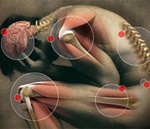
Ревматизм – воспалительное инфекционно-аллергическое системное поражение соединительной ткани различной локализации, преимущественно сердца и сосудов. Типичная ревматическая лихорадка характеризуется повышением температуры тела, множественными симметричными артралгиями летучего характера, полиартритом. В дальнейшем могут присоединяться кольцевидная эритема, ревматические узелки, ревматическая хорея, явления ревмокардита с поражением клапанов сердца. Из лабораторных критериев ревматизма наибольшее значение имеют положительный СРБ, повышение титра стрептококковых антител. В лечении ревматизма используются НПВС, кортикостероидные гормоны, иммунодепрессанты.
Общие сведения
Ревматизм (синонимы: ревматическая лихорадка, болезнь Сокольского — Буйо) протекает хронически, со склонностью к рецидивам, обострения наступают весной и осенью. На долю ревматического поражения сердца и сосудов приходится до 80% приобретенных пороков сердца. В ревматический процесс часто оказываются вовлеченными суставы, серозные оболочки, кожа, центральная нервная система. Частота заболеваемости ревматизмом составляет от 0,3% до 3%. Ревматизм обычно развивается в детском и подростковом возрасте (7-15 лет); дети дошкольного возраста и взрослые заболевают гораздо реже; в 3 раза чаще ревматизмом страдают лица женского пола.

Причины и механизм развития ревматизма
Ревматической атаке обычно предшествует стрептококковая инфекция, вызываемая β-гемолитическим стрептококком группы А: скарлатина, тонзиллит, родильная горячка, острый отит, фарингит, рожа. У 97% пациентов, перенесших стрептококковую инфекцию, формируется стойкий иммунный ответ. У остальных лиц стойкого иммунитета не вырабатывается, и при повторном инфицировании β-гемолитическим стрептококком развивается сложная аутоиммунная воспалительная реакция.
Развитию ревматизма способствуют сниженный иммунитет, молодой возраст, большие коллективы (школы, интернаты, общежития), неудовлетворительные социальные условия (питание, жилье), переохлаждение, отягощенный семейный анамнез.
В ответ на внедрение β-гемолитического стрептококка в организме вырабатываются антистрептококковые антитела (антистрептолизин-О, антистрептогиалуронидаза, антистрептокиназа, антидезоксирибонуклеаза В), которые вместе с антигенами стрептококка и компонентами системы комплемента образуют иммунные комплексы. Циркулируя в крови, они разносятся по организму и оседают в тканях и органах, преимущественно локализуясь в сердечно-сосудистой системе. В местах локализации иммунных комплексов развивается процесс асептического аутоиммунного воспаления соединительной ткани. Антигены стрептококка обладают выраженными кардиотоксическими свойствами, что приводит к образованию аутоантител к миокарду, еще более усугубляющих воспаление. При повторном инфицировании, охлаждении, стрессовых воздействиях патологическая реакция закрепляется, способствуя рецидивирующему прогрессирующему течению ревматизма.
Процессы дезорганизации соединительной ткани при ревматизме проходят несколько стадий: мукоидного набухания, фибриноидных изменений, гранулематоза и склероза. В ранней, обратимой стадии мукоидного набухания развивается отек, набухание и расщепление коллагеновых волокон. Если на этом этапе повреждения не устраняются, то наступают необратимые фибриноидные изменения, характеризующиеся фибриноидным некрозом волокон коллагена и клеточных элементов. В гарнулематозной стадии ревматического процесса вокруг зон некроза формируются специфические ревматические гранулемы. Заключительная стадия склероза является исходом гранулематозного воспаления.
Продолжительность каждой стадии ревматического процесса составляет от 1 до 2 месяцев, а всего цикла – около полугода. Рецидивы ревматизма способствуют возникновению повторных тканевых поражений в зоне уже имеющихся рубцов. Поражение ткани сердечных клапанов с исходом в склероз приводит к деформации створок, их сращению между собой и служит самой частой причиной приобретенных пороков сердца, а повторные ревматические атаки лишь усугубляют деструктивные изменения.
Классификация ревматизма
Клиническую классификацию ревматизма производят с учетом следующих характеристик:
- Фазы заболевания (активная, неактивная)
В активной фазе выделяется три степени: I – активность минимальная, II– активность умеренная, III – активность высокая. При отсутствии клинических и лабораторных признаков активности ревматизма, говорят о его неактивной фазе.
- Варианта течения (острая, подострая, затяжная, латентная, рецидивирующая ревматическая лихорадка)
При остром течении ревматизм атакует внезапно, протекает с резкой выраженностью симптомов, характеризуется полисиндромностью поражения и высокой степенью активности процесса, быстрым и эффективным лечением. При подостром течении ревматизма продолжительность атаки составляет 3-6 месяцев, симптоматика менее выражена, активность процесса умеренная, эффективность от лечения выражена в меньшей степени.
Затяжной вариант протекает с длительной, более чем полугодовой ревматической атакой, с вялой динамикой, моносиндромным проявлением и невысокой активностью процесса. Латентному течению свойственно отсутствие клинико-лабораторных и инструментальных данных, ревматизм диагностируется ретроспективно, по уже сформировавшемуся пороку сердца.
Непрерывно рецидивирующий вариант развития ревматизма характеризуется волнообразным, с яркими обострениями и неполными ремиссиями течением, полисинромностью проявлений и быстро прогрессирующим поражением внутренних органов.
- Клинико-анатомической характеристики поражений:
- с вовлеченностью сердца (ревмокардит, миокардиосклероз), с развитием порока сердца или без него;
- с вовлеченностью других систем (ревматическое поражение суставов, легких, почек, кожи и подкожной клетчатки, нейроревматизм)
- Клинических проявлений (кардит, полиартрит, кольцевидная эритема, хорея, подкожные узелки)
- Состояния кровообращения (смотри: степени хронической сердечной недостаточности).
Симптомы ревматизма
Симптомы ревматизма крайне полиморфны и зависят от степени остроты и активности процесса, а также вовлеченности в процесс различных органов. Типичная клиника ревматизма имеет прямую связь с перенесенной стрептококковой инфекцией (тонзиллитом, скарлатиной, фарингитом) и развивается спустя 1-2 недели после нее. Заболевание начинается остро с субфебрильной температуры (38—39 °С), слабости, утомляемости, головных болей, потливости. Одним из ранних проявлений ревматизма служат артралгии - боли в средних или крупных суставах (голеностопных, коленных, локтевых, плечевых, лучезапястных).
При ревматизме артралгии носят множественный, симметричный и летучий (боли исчезают в одних и появляются в других суставах) характер. Отмечается припухлость, отечность, локальное покраснение и повышение температуры, резкое ограничение движений пораженных суставов. Течение ревматического полиартрита обычно доброкачественно: через несколько дней острота явлений стихает, суставы не деформируются, хотя умеренная болезненность может сохраняться в течение длительного времени.
Спустя 1-3 недели присоединяется ревматический кардит: боли в сердце, сердцебиение, перебои, одышка; астенический синдром (недомогание, вялость, утомляемость). Поражение сердца при ревматизме отмечается у 70-85% пациентов. При ревмокардите воспаляются все или отдельные оболочки сердца. Чаще происходит одновременное поражение эндокарда и миокарда (эндомиокардит), иногда с вовлеченностью перикарда (панкардит), возможно развитие изолированного поражения миокарда (миокардит). Во всех случаях при ревматизме в патологический процесс вовлекается миокард.
При диффузном миокардите появляются одышка, сердцебиения, перебои и боли в сердце, кашель при физической нагрузке, в тяжелых случаях – недостаточность кровообращения, сердечная астма или отек легких. Пульс малый, тахиаритмичный. Благоприятным исходом диффузного миокардита считается миокардитический кардиосклероз.
При эндокардите и эндомиокардите в ревматический процесс чаще вовлекается митральный (левый предсердно-желудочковый) клапан, реже аортальный и трикуспидальный (правый предсердно-желудочковый) клапаны. Клиника ревматического перикардита аналогична перикардитам иной этиологии.
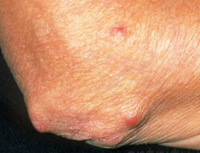
При ревматизме может поражаться центральная нервная система, специфическим признаком при этом служит, так называемая, ревматическая или малая хорея: появляются гиперкинезы – непроизвольные подергивания групп мышц, эмоциональная и мышечная слабость. Реже встречаются кожные проявления ревматизма: кольцевидная эритема (у 7–10% пациентов) и ревматические узелки. Кольцевидная эритема (аннулярная сыпь) представляет собой кольцевидные, бледно-розовые высыпания на туловище и голенях; ревматические подкожные узелки - плотные, округлые, безболезненные, малоподвижные, единичные или множественные узелки с локализацией в области средних и крупных суставов.
Поражение почек, брюшной полости, легких и др. органов встречается при тяжелом течении ревматизма, крайне редко в настоящее время. Ревматическое поражения легких протекает в форме ревматической пневмонии или плеврита (сухого или экссудативного). При ревматическом поражении почек в моче определяются эритроциты, белок, возникает клиника нефрита. Поражение органов брюшной полости при ревматизме характеризуется развитием абдоминального синдрома: болями в животе, рвотой, напряжением брюшных мышц. Повторные ревматические атаки развиваются под влиянием переохлаждения, инфекций, физического перенапряжения и протекают с преобладанием симптомов поражения сердца.
Осложнения ревматизма
Развитие осложнений ревматизма предопределяется тяжестью, затяжным и непрерывно рецидивирующим характером течения. В активной фазе ревматизма могут развиваться недостаточность кровообращения и мерцательная аритмия.
Исходом ревматического миокардита может являться миокардиосклероз, эндокардита – пороки сердца (митральная недостаточность, митральный стеноз и аортальная недостаточность). При эндокардите также возможны тромбоэмболические осложнения (инфаркт почек, селезенки, сетчатки, ишемия головного мозга и др.). При ревматическом поражении могут развиваться спаечные процессы плевральной, перикардиальной полостей. Смертельно опасными осложнениями ревматизма служат тромбоэмболии магистральных сосудов и декомпенсированные пороки сердца.
Диагностика ревматизма
Объективными диагностическими критериями ревматизма служат разработанные ВОЗ (1988 г.) большие и малые проявления, а также подтверждение предшествующей стрептококковой инфекции. К большим проявлениям (критериям) ревматизма относятся полиартрит, кардит, хорея, подкожные узелки и кольцевидная эритема. Малые критерии ревматизма делятся на: клинические (лихорадка, артралгии), лабораторные (повышение СОЭ, лейкоцитоз, положительный С-реактивный белок) и инструментальные (на ЭКГ - удлинение Р – Q интервала).
Доказательствами, подтверждающими предшествующую стрептококковую инфекцию, служат повышение титров стрептококковых антител (антистрептолизина, антистрептокиназы, антигиалуронидазы), бакпосев из зева β-гемолитического стрептококка группы А, недавняя скарлатина.
Диагностическое правило гласит, что наличие 2-х больших или 1-го большого и 2-х малых критериев и доказательства перенесенной стрептококковой инфекции подтверждает ревматизм. Дополнительно на рентгенограмме легких определяется увеличение сердца и снижение сократительной способности миокарда, изменение сердечной тени. По УЗИ сердца (ЭхоКГ) выявляются признаки приобретенных пороков.
Лечение ревматизма
Активная фаза ревматизма требует госпитализации пациента и соблюдения постельного режима. Лечение проводится ревматологом и кардиологом. Применяются гипосенсибилизирующие и противовоспалительные препараты, кортикостероидные гормоны (преднизолон, триамцинолон), нестероидные противовоспалительные препараты (диклофенак, индометацин, фенилбутазон, ибупрофен), иммунодепрессанты (гидроксихлорохин, хлорохин, азатиоприн, 6-меркаптопурин, хлорбутин).
Санация потенциальных очагов инфекции (тонзиллита, кариеса, гайморита) включает их инструментальное и антибактериальное лечение. Использование антибиотиков пенициллинового ряда при лечении ревматизма носит вспомогательный характер и показано при наличии инфекционного очага или явных признаков стрептококковой инфекции.
В стадии ремиссии проводится курортное лечение в санаториях Кисловодска или Южного берега Крыма. В дальнейшем для предупреждения рецидивов ревматизма в осеннее-весенний период проводят месячный профилактический курс НПВП.
Прогноз и профилактика ревматизма
Своевременное лечение ревматизма практически исключает непосредственную угрозу для жизни. Тяжесть прогноза при ревматизме определяется поражением сердца (наличием и тяжестью порока, степенью миокардиосклероза). Наиболее неблагоприятно с прогностической точки зрения непрерывно прогрессирующее течение ревмокардитов.
Опасность формирования пороков сердца повышается при раннем возникновении ревматизма у детей, поздно начатом лечении. При первичной ревматической атаке у лиц старше 25 лет течение более благоприятно, клапанные изменения обычно не развиваются.
Меры первичной профилактики ревматизма включают выявление и санацию стрептококковой инфекции, закаливание, улучшение социально-бытовых, гигиенических условий жизни и труда. Предупреждение рецидивов ревматизма (вторичная профилактика) проводится в условиях диспансерного контроля и включает профилактический прием противовоспалительных и противомикробных препаратов в осенне-весенний период.
Ревматический артрит является одним из проявлений ревматизма. Современное и более правильное название этого заболевания – ревматическая лихорадка.
Острая ревматическая лихорадка (ревматизм, болезнь Сокольского-Буйо) – это системное воспалительное заболевание с преимущественной локализацией поражения в сердечно-сосудистой системе (кардит, формирование клапанных пороков сердца), развитием суставного (артрит), кожного (ревматические узелки, кольцевидная эритема) и неврологического (хорея) синдромов, возникающее на фоне иммунного ответа организма на антигены β-гемолитического стрептококка группы А и перекрёстной реактивности со схожими тканями организма человека.
Ревматический артрит в настоящее время встречается значительно реже, 
чем раньше. Но учитывая то, что в 20-30 годах прошлого века смертность от ревматизма доходила до 40%, а пороки сердца формировались в 50-75% случаев, то врачи по-прежнему с настороженностью относятся к данной патологии.
Заболевание, как правило, развивается у лиц, имеющих предрасположенность к нему. Обычно возникает у детей и подростков в возрасте 7-15 лет, чаще у девочек.
Ни в коем случае не следует путать ревматический артрит с ревматоидным. Помимо схожих названий и ряда лабораторных показателей, у этих процессов нет ничего общего. Подробнее о ревматоидном артрите вы можете прочитать в соответствующем разделе сайта.
В настоящее время доказано, что ревматизм возникает после перенесенной организмом инфекции, вызванной β-гемолитическим стрептококком группы А. Этот микроорганизм может служить причиной целого ряда заболеваний: скарлатины (при первом контакте организма с возбудителем), ангины, обычной острой респираторной инфекции (тонзиллита, фарингита) и других.
К предрасполагающим факторам возникновения ревматизма относят молодой возраст, переохлаждение, отягощенную наследственность. Доказана роль определенных генов в возникновении этого заболевания (наследование определенных вариантов гаптоглобина, аллоантигена В-лимфоцитов, антигенов HLA А11, В35, DR5, DR7, HLA А3, B15 и ряда других).
Считается, что за развитие заболевания отвечают токсико-иммунологические реакции. Стрептококк вырабатывает токсины, которые вызывают воспаление в клетках соединительной ткани, в том числе, суставах и клетках оболочек сердца (токсический механизм – прямое повреждение факторами патогенности стрептококка). Помимо этого, антигены микроорганизма схожи с собственными антигенами организма человека.
В результате воспалительного процесса возникает дезорганизация соединительной ткани, которая включает следующие стадии:
- мукоидное набухание (обратимое разволокнение соединительной ткани),
- фибриноидный некроз (необратимый процесс, заканчивающийся распадом коллагеновых волокон),
- формирование специфических гранулем (гранулемы Ашоффа-Талалаева),
- склероз гранулем.

Начиная от мукоидного набухания до склероза гранулем проходит около 6 месяцев. Помимо описанного процесса, в тканях отмечается отек, пропитывание белками плазмы и фибрином, инфильтрация нейтрофилами, лимфоцитами и эозинофилами.
Морфологическим признаком активного ревматизма является обнаружение специфической гранулемы и неспецифического воспаления.
- наличие диффузных заболеваний соединительной ткани (ревматическая лихорадка, системная красная волчанка, склеродермия и другие) или дисплазии соединительной ткани (синдром Марфана, синдром Элерса-Данлоса, недифференцированные виды дисплазий) у ближайших родственников;
- наличие в ближайшем окружении (семье или коллективе) больного острым инфекционным заболеванием, вызванным β-гемолитическим стрептококком группы А (скарлатина, ангина и прочие), или носителя данного микроорганизма;
- возраст 7-15 лет;
- женский пол;
- недавно (обычно 1-3 недели назад) перенесенное острое инфекционное заболевание стрептококковой этиологии или обострение хронической патологии (например, тонзиллита);
- частые острые респираторные инфекционные заболевания (более 3-4 раз в год);
- носительство В-клеточного маркера D8/7 или наличие его у ближайших родственников, наличие определённых групп крови (А и В), фенотипы кислой эритроцитарной фосфатазы и локусами системы HLA (DR5–DR7, Cw2–Cw3);
- неблагоприятные социально-экономические условия (например, доказано, что частота встречаемости ревматической лихорадки выше в развивающихся странах, а в Российской Федерации подъем заболеваемости отмечался в начале 90-х гг.).
Классическими критериями для диагностики первичной ревматической атаки являются диагностические критерии ревматизма Киселя-Джонса-Нестерова. 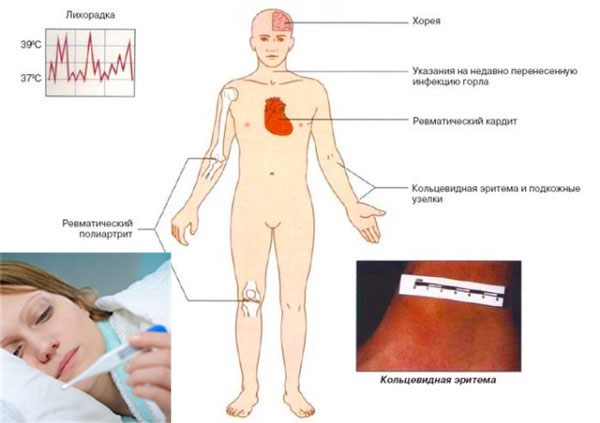
Несколько модифицированные, в соответствии с современными данными, они включают:
Помимо перечисленных признаков, необходимо установить наличие предшествующей стрептококковой инфекции группы А. Для этого делается мазок из зева и носа для выделения носительства стрептококка путем посева и определения антигена стрептококка, анализ крови на наличие противострептококковых антител. В ряде случаев подтверждение и не потребуется, например, после недавно перенесенной скарлатины.
Диагноз считается вероятным при наличии двух больших или одного большого и двух малых критериев с данными о предшествующей стрептококковой инфекции.
К дополнительным признакам, которые должны навести на мысль о наличии стрептококковой инфекции – улучшение на фоне противовревматической терапии в течение 3-5 дней. Также обращают внимание на общие симптомы: утомляемость, слабость, бледность кожи, потливость, носовые кровотечения, боли в животе.
Для диагностики повторных ревматических атак и определения активности ревматического процесса обычно ограничиваются лабораторными показателями и дополнительными исследованиями (например, эхокардиография для определения кардита).
Рентгенография пораженных суставов обычно не информативна, так как при ревматическом артрите она не выявляет изменений. Ее назначают лишь в спорных случаях (например, при стертом течении заболевания или изолированном суставном синдроме). Но обычно этого не требуется, и диагноз ставится на основании клинической картины и специфических изменений в лабораторных анализах. 
Для исключения ревмокардита проводятся:
- ЭКГ: нарушения ритма и проводимости, снижение амплитуды зубца Т и интервала S-T.
- Эхокардиография: утолщение и уменьшение экскурсии створок клапанов (при их воспалении), выявление приобретенного порока сердца.
- Рентгенография органов грудной клетки: при наличии кардита отмечается расширение границ сердца.
Для исключения нефрита: общий и биохимический анализ мочи (в пределах нормы или протеинурия, гематурия).
Симптомы острой ревматической лихорадки (ревматизма)
Клинико-диагностические критерии острой ревматической лихорадки Киселя-Джонса:

- Большие (ревматическая клиническая пентада):
- ревмокардит;
- полиартрит;
- малая хорея;
- ревматические узелки;
- анулярная (кольцевидная) эритема.
- Малые:
- клинические (лихорадка, артралгии);
- абдоминальный синдром;
- серозиты;
- лабораторно-инструментальные.
Первоначально возникает острое инфекционное заболевание стрептококковой этиологии или обострение хронического процесса. Спустя 2-3 недели после болезни или затянувшегося выздоровления возникают типичные проявления ревматической атаки, которая постепенно стихает. Затем может следовать латентный период продолжительностью 1-3 недели. В это время возможно полное отсутствие симптомов, легкое недомогание, артралгии, принимающиеся за обычную усталость, субфебрильная температура, изменение лабораторных показателей (повышение уровней СОЭ, АСЛ-О, антистрептокиназы, антистрептогиалуронидазы). Далее может идти период ревматической атаки, который проявляется полиартритом, кардитом, нейроревматизмом и другими симптомами, сдвигами в лабораторных анализах.
Для заболевания характерно чередование периодов обострений и ремиссий. Рецидивы возникают на фоне нового или обострения хронического инфекционного процесса стрептококковой этиологии.
- У детей заболевание часто начинается остро или подостро. Характерны полиартрит, кардит, хорея и кожные проявления (кольцевидная эритема и ревматические узелки).
- В подростковом возрасте болезнь чаще развивается постепенно. Ревмокардит обычно носит затяжной рецидивирующий характер с формированием пороков сердца. Хорея возникает реже.
- В молодом возрасте (18-21 год) характерно острое начало, классический полиартрит с высокой температурой (часто поражаются мелкие суставы стоп и кистей, грудинно-ключичные и крестцово-подвздошные суставы). Самочувствие значительно страдает.
Тем не менее, заболевание часто проходит без следа, пороки сердца формируются примерно в 20% случаев. - У взрослых болезнь проявляется в основном поражением сердца, примерно у половины из них формируется порок. При артрите часто поражаются крестцово-подвздошные суставы. Нередко и бессимптомное течение болезни.
- В пожилом возрасте болезнь практически не встречается, но возможны ее рецидивы.
За последние годы редко встречается тяжёлое течение ревмокардита, отмечается тенденция к моносиндромной форме заболевания, уменьшается частота и кратность повторных атак.
- острая ревматическая лихорадка (первая атака);
- повторная ревматическая лихорадка (рецидив).
- В зависимости от вовлеченности сердца:
- без поражения сердца;
- ревматическая болезнь сердца: без порока, с пороком, неактивная фаза).
В зависимости от наличия сердечной недостаточности:
- без сердечной недостаточности, сердечная недостаточность I, II A, II Б или III ст.;
- функциональный класс I, II, III, IV.
В зависимости от степени выраженности проявлений заболевания (соответственно, и выраженности системного воспаления), выделяют следующие степени активности:
- максимальная: соответствует выраженному экссудативному воспалению и характеризуется яркими симптомами с лихорадкой, острым полиартритом, диффузным миокардитом или панкардитом, серозитом, пневмонитом и другими проявлениями;
- умеренная: без выраженного экссудативного воспаления с субфебрильной лихорадкой или без нее, полиартралгией, хореей и кардитом;
- минимальная: слабо выраженные симптомы, часто без экссудативного воспаления.
Лечение острой ревматической лихорадки (ревматизма)
Лечение острой ревматической лихорадки складывается из следующих этапов:
- I – стационарное лечение острого периода,
- II – долечивание и реабилитация в местном ревматологическом санатории;
- III – наблюдение в кардиоревматологическом диспансере.
- Строгий постельный режим на 15-20 дней при тяжелом течении болезни, при легком течении – полупостельный режим на 7-10 дней.
- Диетическое питание с ограничением поваренной соли.
- Медикаментозная терапия (гормоны, нестероидные противовоспалительные средства, психотропные препараты – при хорее, антибактериальные препараты пенициллинового ряда и другие, сердечные гликозиды и мочегонные – при сердечной недостаточности, витамины и ряд других средств). Выбор того или иного лекарственного препарата и его дозы зависит от степени активности ревматического процесса и сопутствующих проявлений.
- Физиотерапевтические процедуры – применяются редко, так как многие из них противопоказаны. При правильном лечении процесс и так проходит без остаточных изменений.
- Санаторно-курортное лечение – применяется при переходе заболевания в неактивную фазу или для продолжения начатой в стационаре противоревматической терапии (Кисловодск, санатории Южного берега Крыма). Противопоказано при активности ревматизма II и III степени, тяжелых комбинированных или сочетанных пороках сердца с недостаточностью кровообращения II или III степени.
Прогноз зависит от степени выраженности проявлений заболевания и от наличия ревмокардита.
Ревматический кардит, по различным данным, приводит к формированию пороков сердца в 25-75% случаев. Также на его фоне могут возникать жизнеугрожающие нарушения ритма и сердечная недостаточность.
Остальные проявления – артрит, нейроревматизм, кожные изменения, серозиты – обычно протекают благоприятно и не оставляют после себя изменений.
Меры профилактики ревматизма следующие:

- Первичные: санация очагов хронической инфекции и своевременное лечение острых инфекционных заболеваний, мазки из зева и носа при ангинах, при хроническом тонзиллите (особенно, при гипертрофии миндалин III-IV степени), при обнаружении носительства стрептококка, при повышенных цифрах АСЛ-О, АСК, АСГ или других показателей активности стрептококкового процесса решается вопрос о профилактике препаратами пенициллинового ряда. Также проводится неспецифическая профилактика, например, закаливание.
- Вторичная: после перенесенной острой ревматической лихорадки назначаются антибиотики пенициллинового ряда (бициллин, экстенциллин и др.) 1 раз в 3 недели курсом на 5 лет. При повторной ревматической атаке до подросткового возраста или в подростковом возрасте, но без порока сердца – профилактика продлевается до 18 лет, а при наличии порока сердца – до 25 лет.
- Текущая: при возникновении на фоне острой ревматической лихорадки каких-либо инфекционных заболеваний обязательно назначение антибактериальных препаратов (преимущественно пенициллинового ряда) и нестероидных противовоспалительных средств.
Читайте также:


