Репродуктивная функция при инфекциях
Инфекция в акушерстве и гинекологии занимает особое место. Увеличение числа больных инфекциями, передающимися половым путем (ИППП), влияние инфекции на репродуктивную функцию определяют не только медицинское, но и социальное значе
Инфекция в акушерстве и гинекологии занимает особое место. Увеличение числа больных инфекциями, передающимися половым путем (ИППП), влияние инфекции на репродуктивную функцию определяют не только медицинское, но и социальное значение заболеваний. Проблема инфекции объясняется сменой возбудителей и изменением реакции макроорганизма. Общеизвестна роль антибиотиков в формировании устойчивых штаммов микроорганизмов и развитии резистентности к лечению. Хроническая инфекция в гинекологии — эндометрит, сальпингит рассматриваются как аутоиммунный процесс, индуцированный инфекцией, но протекающий как самоподдерживающаяся реакция.
Среди ИППП в настоящее время хламидиоз является наиболее распространенным заболеванием. Хламидийная инфекция у женщин связана с серьезными нарушениями репродуктивной функции и инфекционными осложнениями, в виде воспалительных заболеваний органов малого таза, трубного бесплодия и внематочной беременности. Следует отметить, что у 70% женщин с хламидийным воспалением шейки матки наблюдается либо стертая клиническая картина, либо бессимптомное течение инфекции. Хламидии влияют на внутриутробное развитие плода, исход родов и течение послеродового периода. Дети, рожденные от матерей, страдающих урогенитальным хламидиозом, в 40–60% имеют клинические проявления хламидийной инфекции.
Хламидии являются облигатными внутриклеточными паразитами, обладающими тропностью к цилиндрическому эпителию. Однако они могут поражать и многослойный плоский эпителий, моноциты. Хламидии могут быть обнаружены в очагах поражения прямой и даже сигмовидной кишки. Кроме того, в последнее время у больных урогенитальными инфекциями выявлены закономерные нарушения кишечного биоценоза.
Жизненный цикл хламидий представлен двумя клеточными формами: высокоинфекционными, не проявляющими метаболической активности элементарными тельцами и репродуктивными внутриклеточными ретикулярными тельцами. Каждый цикл размножения хламидий длится 48–72 часа. Следует отметить, что лечение антибиотиками эффективно только во время репродуктивной фазы хламидийной инфекции, т. е. на стадии ретикулярных телец. В случае воздействия неадекватных доз антибиотиков хламидии могут трансформироваться в L-формы, обладающие очень слабой способностью к антигенному раздражению иммунокомпетентных клеток, и могут длительно находиться внутри клеток. При делении клетки они передаются дочерним клеткам. Это приводит к длительной персистенции возбудителя и хроническому течению процесса. L-формы хламидий не чувствительны к действию антибиотиков.
Источником инфекции при урогенитальном хламидиозе является человек, болеющий острой или хронической формой болезни с манифестным или бессимптомным течением процесса. Основной путь передачи инфекции — половой, контактно-бытовой (редко), вертикальный. При локализации воспалительного процесса в области шейки матки — заражение плода происходит в родах. При поражении труб, эндометрия, децидуальной оболочки, хориона и плодных оболочек — внутриутробно в результате аспирации или заглатывания плодом инфицированных околоплодных вод и попадания возбудителя на слизистые оболочки дыхательных путей, конъюнктивы, уретры, вульвы. Частота инфицирования беременных колеблется от 10% до 40%, а при осложненном гинекологическом анамнезе (сальпингоофорит, бесплодие, невынашивание) до 63%.
Ввиду общности путей передачи возбудителей при ИППП, хламидии часто встречаются в ассоциации с другими микроорганизмами, такими как гонококки, трихомонады, микоплазмы, уреаплазмы и др.
Наряду с острой инфекцией возможно развитие хронического заболевания хламидиозом. При этом хламидии поглощаются периферическими фагоцитами. Моноциты оседают длительно в тканях, превращаясь в тканевые макрофаги, а находящиеся в них хламидии становятся антигенным стимулятором. Тип развития заболевания зависит от состояния иммунитета человека, массивности инфицирования, патогенности и вирулентности инфекционного агента и многих других причин. Осложнения урогенитального хламидиоза чаще всего сочетаются с выраженными нарушениями иммунорегуляции, в частности, с угнетением уровня Т-лимфоцитов, Т-хелперов, снижением уровня интерферонного статуса больного.
Клинические проявления урогенитального хламидиоза достаточно широки: от выраженных воспалительных явлений до бессимптомного носительства, при котором вообще неуместно говорить о клинических проявлениях. Выделяют заболевания нижнего отдела урогенитального тракта (эндоцервицит, уретрит, парауретрит, бартолинит, кольпит) и восходящую инфекцию (эндометрит, сальпингит, сальпингоофорит, пельвиоперитонит, перигепатит).
Первичные кольпиты при хламидийной инфекции встречаются редко, но возможно их развитие при патологической гормональной активности, в частности, у девочек, беременных и женщин постменопаузального периода. Наиболее частым проявлением урогенитального хламидиоза у женщин является цервицит с необильными слизисто-гнойными выделениями, появлением воспалительного ореола вокруг цервикального зева с образованием фолликулов (фолликулярный цервицит) и легкой ранимостью в этой области. Выделения из цервикального канала мацерируют многослойный плоский эпителий влагалищной части шейки матки, вызывая его частичную десквамацию. Шейка матки становится отечной, образуется так называемая гипертрофическая эктопия шейки матки.
Уретриты встречаются у женщин значительно реже, чем у мужчин, и в силу анатомических особенностей сопровождаются менее выраженной симптоматикой, в том числе и незначительным лейкоцитозом при бактериоскопии. Взятие материала из уретры в дополнение к мазкам из цервикального канала при установлении этиологии процесса позволяет увеличить вероятность выявления хламидий. Распространению хламидий из очагов, расположенных в нижних отделах урогенитального тракта, способствуют искусственное прерывание беременности и другие операции.
Восходящая хламидийная инфекция чаще всего распространяется каналикулярно, т. е. через цервикальный канал, полость матки, маточные трубы на брюшину и органы брюшной полости, возможны лимфогенный и гематогенный пути, через зараженные сперматозоиды.
При заболевании женщин хламидиозом, в ранние сроки беременности могут сформироваться инфекционные эмбриопатии, которые проявляются врожденными пороками развития плода, первичной плацентарной недостаточностью, что нередко заканчивается самопроизвольным выкидышем, неразвивающейся беременностью. Для более поздних сроков беременности, осложненной хламидиозом, характерна угроза прерывания, развитие вторичной плацентарной недостаточности, нарушения продукции околоплодных вод, преждевременные роды. Трансплацентарное инфицирование плодов подтверждается и морфологическим исследованием умерших новорожденных, при котором было установлено поражение хламидиями мозговых оболочек, сосудистых сплетений головного мозга и легких. При гематогенном заражении у плода возникают комплексные патологические изменения в виде отечно-геморрагического синдрома, кровоизлияний в желудочки мозга, пневмопатии, печеночно-почечной и надпочечниковой недостаточности, которые могут быть непосредственной причиной внутриутробной или ранней постнатальной гибели плода.
В большинстве случаев инфекционный процесс ограничивается поражением последа с развитием компенсаторно-приспособительных реакций в нем. Далее по мере прогрессирования инфекционного процесса барьерная функция плаценты нарушается, что ведет к развитию плацентарной недостаточности. Уменьшение диффузии питательных веществ неизбежно приводит к хронической гипоксии и гипотрофии плода, которая является основной формой проявления антенатальной хламидийной инфекции в акушерской клинике.
Цервикальная хламидийная инфекция способствует преждевременным родам или преждевременному разрыву плодных оболочек. Значительное влияние оказывает и заражение околоплодных вод хламидиями. Аспирация или заглатывание инфицированных околоплодных вод ведет к инфицированию легких, пищеварительного тракта плода с развитием инфекционного процесса еще до рождения ребенка. Эти данные подтверждают возможность инфицирования плода при интактных оболочках, например, при рождении ребенка путем операции кесарева сечения. Заражение детей хламидиозом происходит и при контакте с инфицированными родовыми путями.
Таким образом, последствия хламидиоза проявляются в виде хронических воспалительных заболеваний урогенитального тракта, шейки матки, патологии беременности с возможным инфицированием плода. Внутриклеточное паразитирование хламидий обуславливает применение антибиотиков, способных проникать и накапливаться в пораженных клетках и блокировать внутриклеточный синтез белка. Данные свойства среди антибиотиков в наибольшей степени отмечаются у макролидов. Длительное время основными средствами в лечении хламидиоза являлись препараты тетрациклинового ряда. Однако они требуют довольно длительного приема, что повышает риск появления тяжких побочных явлений.
В современных условиях лечения хламидийной инфекции американские и европейские рекомендации сводятся к назначению следующих препаратов:
При этом в группу альтернативных препаратов рекомендованы:
Во время беременности перечень препаратов ограничен. Единственным антибиотиком, который нашел широкое применение для лечения урогенитального хламидиоза во время беременности, был эритромицин. Согласно многолетнему опыту эритромицин является доступным, достаточно эффективным и, с точки зрения перинатологии, безопасным препаратом. Но низкий индекс плацентарной проницаемости, а также противопоказание приема в первом триместре беременности являются существенным недостатком при использовании его для лечения внутриутробной инфекции.
Поэтому современными схемами по лечению инфекций, передающихся половым путем (Американские рекомендации, CDC, 2006) являются рекомендуемые препараты:
Лечение восходящего урогенитального хламидиоза является более длительным, не менее 10–14 дней, желательно с определением чувствительности хламидий к антибиотикам в культуре клеток.
Перспективным препаратом группы макролидов является Сумамед (азитромицин). Сумамед — высокоэффективный препарат для лечения неосложненных и осложненных инфекций мочеполового тракта, вызванных хламидиями и уреаплазмами, который может применяться в качестве монотерапии и в составе комплексного лечения ИППП. Рекомендуемая схема применения препарата Сумамед при неосложненном урогенитальном хламидиозе 1 г однократно, при осложненном хламидийном цервиците/уретрите по 1 г 3 раза с интервалом в 7 дней.
При определении тактики лечения необходимо учитывать, что после приема антибиотиков пенициллинового ряда, дробных доз других антибиотиков, хламидии принимают L-форму и становятся нечувствительными к любому виду терапии.
Установление излеченности от урогенитального хламидиоза с учетом метода диагностики, культуральное исследование, проведенное ранее 10–14 дней после окончания антибиотикотерапии, может дать ложноположительные результаты из-за возможного сохранения нежизнеспособных микроорганизмов или их остатков. Обнаружение хламидий после указанных сроков контроля требует назначения повторного курса противохламидийной терапии препаратами других групп, который не должен превышать 7–10 дней. Лечение хронического (рецидивирующего) хламидиоза короткими курсами с перерывами более физиологично, чем длительный непрерывный прием антибиотиков, заметно угнетающий иммунную реактивность организма, способствующий развитию дисбактериоза, кандидоза и других осложнений.
При наличии дисбактериоза кишечника инфекционный процесс приобретает затяжное течение, что требует повторных курсов антибиотикотерапии и усугубляет дисбактериоз. Поэтому необходимо проводить коррекцию дисбиоза кишечника. Профилактика дисбактериоза кишечника проводится Бифидумбактерином, Лактобактерином и другими эубиотиками во время антибиотикотерапии и в течение 10 дней после ее окончания. Во время курса этиотропного лечения необходимо проводить местное воздействие в виде обработки влагалища дезинфицирующими средствами. После окончания приема антибиотиков целесообразно провести коррекцию состояния микробиоценоза влагалища.
Одновременно с антибиотикотерапией возможно применение энзимотерапии, адаптогенов (настойки элеутерококка, лимонника и женьшеня), поливитаминов, антигистаминных препаратов.
Несостоятельность иммунной системы может объясняться комплексом причин, среди которых — нарушения биоценоза кишечника и влагалища, хроническая инфекция мочевыводящих путей, анемия и др. С одной стороны, хроническая инфекция свидетельствует об ослаблении иммунной системы, с другой стороны — ряд неблагоприятных факторов ослабляют возможности иммунной системы.
Совершенно понятно, чтобы улучшить защитные возможности организма, следует уменьшить влияние стрессовых факторов, провести ликвидацию гиповитаминоза и лечение анемии (применение препарата Ферро-Фольгамма по 1 капсуле 3 раза в день 3–4 недели).
Профилактика хламидийной инфекции существенно не отличается от профилактики других заболеваний, передающихся половым путем. Это прежде всего полное и своевременное излечение больных, ликвидация инфекции у бессимптомных носителей возбудителя, выявление и качественное обследование половых партнеров, проведение профилактического лечения, использование презервативов, санитарное просвещение населения.
Обследованию должны подвергаться в первую очередь лица с высоким риском заражения инфекцией, передающейся половым путем. Это мужчины с гомо- и бисексуальным поведением, женщины с многочисленными половыми партнерами, перенесшие или имеющие различные гинекологические заболевания. Наибольший процент пациентов с урогенитальным хламидиозом отмечается среди молодых женщин. Однако бессимптомное носительство хламидий может достигать 50% как у мужчин, так и у женщин, поэтому особое значение приобретает обследование половых партнеров, даже при отсутствии у них клинических проявлений заболевания, с использованием серодиагностики, которая, в ряде случаев, позволяет определить начало болезни. В случаях подтвержденного заболевания необходимо проводить лечение партнеров по эпидпоказаниям. В сомнительных случаях, при невозможности поставить окончательный диагноз, все профилактические и лечебные мероприятия следует проводить в случае выявлении урогенитального хламидиоза.
Таким образом, тактика врача акушера-гинеколога, основанная на применении комплекса мероприятий по лечению и профилактике ИППП, позволяет снизить частоту осложнений и улучшить репродуктивную функцию у женщин.
Репродуктивная функция женщины – это комплекс органов и систем, обеспечивающие процессы оплодотворения и зачатия нового организма. Главным звеном в ее регуляции является гормональный фон. Кроме этого репродуктивная функция включает в себя половые органы, железы, которые вырабатывают половые клетки и выводные протоки желез.
Процесс оплодотворения и зачатия возможен только при наличии созревшей в яичнике яйцеклетки, что происходит под действием гормональной регуляции. Жизненный набор яйцеклеток в яичниках определяется с самого рождения. Каждый менструальный цикл происходит созревание одной яйцеклетки и при отсутствии оплодотворения она погибает, после чего наступает менструация.
Причины женского бесплодия
Репродуктивная функция женщины обеспечивается сложной цепочкой звеньев, и наличие патологии хоть в одном из них приводит к ее нарушению.
Проблемы с овуляцией – это самая распространенная причина женского бесплодия. Отсутствие овуляции в течение менструального цикла приводит к тому, что из яичника не выходит зрелая яйцеклетка, готовая к оплодотворению. Репродуктивная функция женщины в таком случае не возможна, потому что сперматозоидам нечего оплодотворять.
Дисфункция яичников в большинстве случаев развивается при нарушении в гипоталамо-гипофизарной системе, когда не совершается должная гормональная регуляция. Происходит недостаточная или чрезмерная выработка фолликулостимулирующего и лютеинизирующего гормона, поэтому в яичники женщины не поступают сигналы о созревании яйцеклетки.
Репродуктивная функция женщины регулируется не только гипоталамусом и гипофизом. Здесь играют роль и другие железы внутренней секреции, в частности щитовидная железа. Патология щитовидки так же приводит к женскому бесплодию.
Синдром истощения яичников развивается, когда в течение жизни произошло созревание всех яйцеклеток, заложенных при рождении. По этой причине у женщины наступает ранний климакс и репродуктивная функция отсутствует.
Существуют такие патологические состояния, когда шейка матки покрыта очень густой слизью. Сперматозоиды не могут ее преодолеть, поэтому гибнут, не достигая яйцеклетки. Эрозия шейки матки так же приводит к нарушениям слизистого барьера и репродуктивная функция женщины нарушается.
Яйцеклетка, выйдя из яичника, попадает в маточную трубу и при их патологии не может произойти оплодотворение. Дефекты маточных труб развиваются вследствие перенесенных заболеваний женской репродуктивной системы, в том числе инфекций, передающихся половым путем.
После оплодотворения яйцеклетка имплантируется в слизистую оболочку матки – эндометрий, где происходит дальнейшее созревание эмбриона. Эндометриоз приводит к разрастанию патологических клеток, препятствующих имплантации. Таким образом, даже при свершившемся оплодотворении дальнейшая репродуктивная функция не способна к дальнейшему развитию беременности.
Репродуктивная функция женщины, при определенных патологических состояниях, создает условия для выработки антиспермальных тел, которые появляются в слизи цервикального канала. Это препятствует проникновению сперматозоидов и приводит к их гибели.
Лечение женского бесплодия в клинике репродукции в Германии
Клиника репродукции VivaNeo в Германии проводит эффективное лечение всех форм женского бесплодия. В зависимости от причин, вызвавших патологию, бесплодие может быть генетическим, иммунологическим и гормональным.

Генетическое бесплодие является самым опасным и тяжелым вариантом нарушения репродуктивной функции женщины. Генетическая перестройка влияет как на процессы зачатия, так и на вынашивание плода. В клинике в Германии репродуктивная функция восстанавливается применением методов ЭКО и ИКСИ.
Иммунологическое бесплодие развивается при наличии антител против сперматозоидов. В клинике VivaNeo в Германии данная патология поддается лечению медикаментозными препаратами. Женщине назначается иммуносупресивная терапия, которая устраняет патологические компоненты слизи. Так же Германии применяется эфферентный метод лечения – плазмоферез, который назначается на ранних стадиях. Репродуктивная функция восстанавливается после очищения крови женщины, через специальный фильтр.
Репродуктивная функция женщины, нарушенная гормональным дисбалансом, в Германии лечится назначением гормональных препаратов по индивидуальной схеме. Проводится исследование гормонального баланса в разные фазы менструального цикла с последующим составлением плана терапии. Так же проводится стимуляция овуляционных процессов женщины, после чего восстанавливается репродуктивная функция.
В Германии лечение женского бесплодия проводится строго индивидуально. Грамотный подбор лечебных мероприятий с большим успехом позволяет восстановить процессы репродукции. В нашей клинике VivaNeo в Германии Вам помогут высококвалифицированные и опытные доктора. Обращайтесь к нам для лечения любых форм женского бесплодия.

Статья просмотрена: 3674 раза
Сохранение репродуктивной функции у женщин и мужчин является одной из приоритетных задач современной медицины. Одной из главных причин нарушения репродуктивного здоровья является поражение инфекциями, передающимися половым путем (ИППП).
Целью нашей работы является выявление характера влияния ИППП на репродуктивную функцию женщин, проживающих в г. Астрахань и Астраханской области.
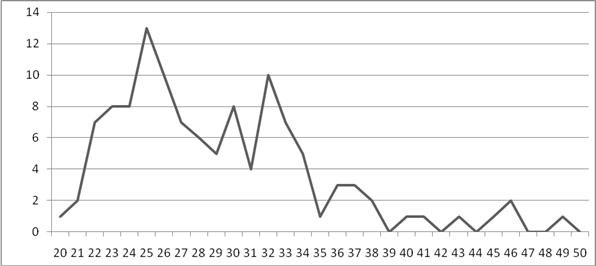
Большинство случаев ИППП пришлись на возраст от 22 до 34 лет. (Рисунок 1).
Рисунок 1. Возраст, исследуемых больных
Из сопутствующих заболеваний наиболее часто встречались хронический гастрит, вегето-сосудистая дистония, хронический пиелонефрит. Из вирусных заболеваний у 1 женщины обнаружен вирус краснухи в период беременности. В 2 случаях женщины были больны токсоплазмозом.
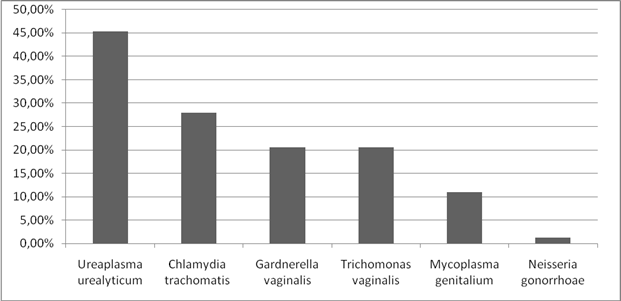
При анализе структуры заболеваемости ИППП у женщин, выявлено, что на I месте стоит заболеваемость уреаплазмозом, что составляет 45,3%. На II месте - заболеваемость хламидиозом 28%. III место разделили трихомониаз и гарднереллез, частота составила по 20,5%. Частота микоплазмоза составила 11 %. А так же был выявлен 1 случай гонореи. (Рисунок 2).
Рисунок 2. Анализ структуры заболеваемости ИППП.
Вирусные инфекции выявлялись реже - ЦМВ был обнаружен у 12 женщин, при чем в 5 случаях сочетался с вирусом простого герпеса 1 и 2 типа, вирусом папилломы человека были заражены 2,6% больных.
Нами было отмечено, что в 48% случаев наблюдалась микст-инфекция. Наиболее часто встречались такие сочетания как трихомониаз и хламидиоз, сочетание микоплазмоза и уреаплазмоза. В 12,8% уреаплазмоз протекал на фоне бактериального вагиноза.
ВПЧ встречался только в сочетании с другими ИППП, с наибольшей частотой у больных с микоплазмозом и уреаплазмозом, а так же у больных с гарднереллезом.
Вирус герпеса 1 и 2 типа в 65% случаев сочетался с ЦМВ.
Анализируя жалобы, предъявляемые больными, при обращении в клинику мы обнаружили следующую закономерность. При гарднереллезе и уреаплазмозе, в большинстве случаев, женщины предъявляли жалобы на обильные бели с неприятным запахом, зуд – 28,2% случаев. Либо инфекции были обнаружены при плановом обследовании у женщин при отсутствии каких-либо проявлений заболевания- 17% случаев.
Женщин, страдающих хламидиозом, трихомониазом и микоплазмозом, чаще беспокоили нарушения менструального цикла (альгодисменорея, гиперполименорея, метроррагия, пройоменорея) – 28,2%, бесплодие- 17%.
Последствия ИППП мы разделили на ранние и отдаленные. К ранним последствиям мы отнесли острые воспалительные заболевания женских половых органов, фоновые заболевания шейки матки, нарушения менструального цикла. К группе отдаленных последствий мы отнесли хронические воспалительные заболевания придатков матки, бесплодие, как первичное, так и вторичное.
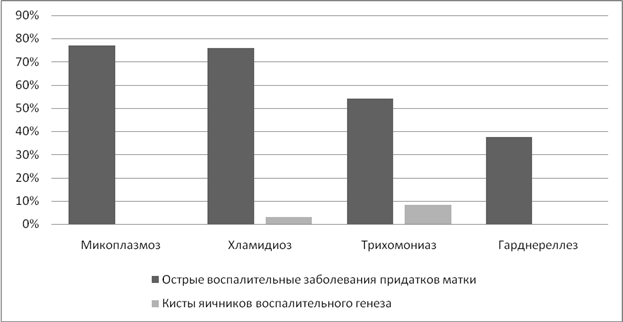
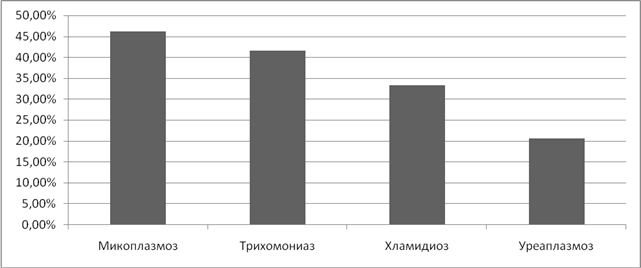
Итак, изучая показатели ранних последствий, получили следующие результаты. Воспалительные заболевания придатков матки наиболее часто выявлялись при микоплазмозе (77%) и хламидиозе (75,8%). При трихомониазе показатель составил 54,2%. (Рисунок 3).
Острые воспалительные заболевания придатков матки стали этиологическим фактором для образования кист яичников у 15,4% женщин при трихомониазе, а при хламидиозе у 4%.
Рисунок 3. Частота острых воспалительных заболеваний придатков матки на фоне ИППП
Хроническое течение воспалительных процессов на фоне ИППП чаще отмечалось при хламидиозе, в 39,4% случаев, в 30,8% случаев при микоплазмозе, и в 29,2% случаев после перенесенного трихомониаза. При уреаплазмозе хронизация воспалительного процесса придатков матки наблюдалась реже, в 17% случаев. (Рисунок 4)
Рисунок 4. Частота хронических воспалительных заболеваний придатков матки на фоне ИППП
У 31,6% женщин по результатам гинекологических мазков были выявлены дрожжевые клетки.
Частота возникновения дрожжевого кольпита на фоне микоплазмоза составила 46,2%, при трихомониазе 25%. При уреаплазмозе этот показатель составил 15% и при хламидиозе 12%. В 37,5% кандидоз сочетался с гарднереллезом. (Рисунок 5).
Рисунок 5. Частота дрожжевого кольпита на фоне ИППП
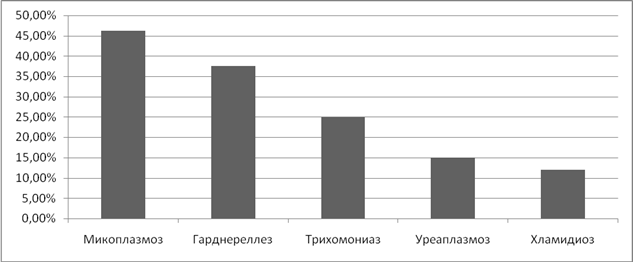
Изучая частоту возникновения фоновых заболеваний шейки матки у женщин, страдающих ИППП мы выявили, что эрозия и эктопия шейки матки встречались с частотой – от 21% при хламидиозе до 15,4% при микоплазмозе. (Рисунок 6)
Рисунок 6. Частота фоновых заболеваний шейки матки при ИППП
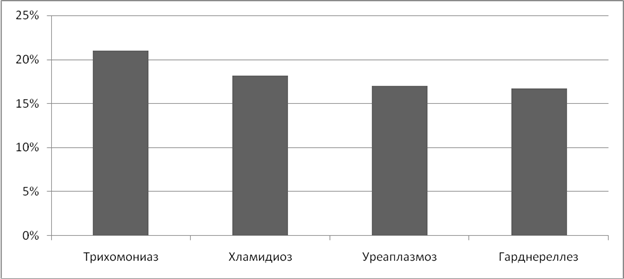
У 28,2% женщин, страдающих ИППП мы выявили нарушения менструального цикла. Чаще всего нарушения встречались при микоплазмозе - 30,8% и гарднереллезе- 25%.(Рисунок 7) С наибольшей частотой предъявлялись жалобы на альгодисменорею - 20,5%, метроррагию - 4,3%, гиперполименоррею - 17%, пройоменоррею - 3,4% случаев.
Рисунок 7. Частота нарушений менструального цикла при ИППП
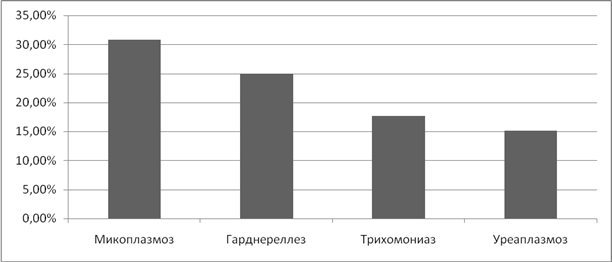
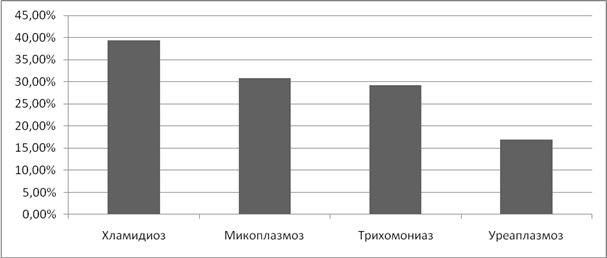
Анализируя частоту возникновения бесплодия, как первичного, так и вторичного, у женщин, которые перенесли ИППП, мы выявили, что самый большой процент пришелся на микоплазмоз- 46,2%, трихоманиаз-41,6% и хламидиоз-33,3%. В 20,7% бесплодие возникло после перенесенного уреаплазмоза. (Рисунок 8).
Рисунок 8. Частота бесплодия при ИППП
Изучая влияние ИППП на течение беременности, мы отметили, что наиболее часто встречаются угроза прерывания беременности, привычное невынашивание и в послеродовом периоде- послеродовый эндометрит.
При уреаплазмозе угроза прерывания наблюдалась в 17% случаев, при трихомониазе в 12,5%, при микоплазмозе в 7,7%. Самые низкие показатели угрозы прерывания были установлены при хламидиозе и гарднереллезе – 6% и 4,4% соответственно. (Рисунок 9).
Рисунок 9. Частота угрозы прерывания беременности при ИППП
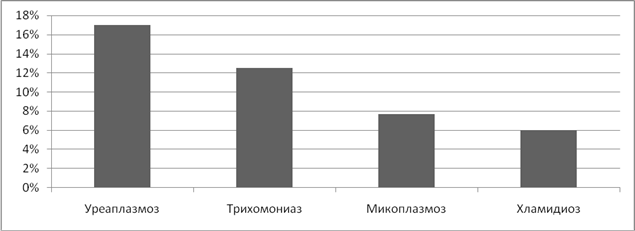
Анализируя частоту возникновения неразвивающейся беременности, было выявлено, что наиболее неблагоприятное влияние оказывает наличие вирусных инфекций, причем, чаще остановка развития беременности наблюдалась в первом триместре беременности. Вирус простого герпеса 1 и 2 типа стал причиной неразвивающейся беременности в 40% случаев. (Рисунок 10).
У одной из беременных женщины, при наличии хламидиоза, уреаплазмоза, микоплазмоза в сочетании с ЦМВ инфекцией мы наблюдали внутриутробное инфицирование плода, приведшее к антенатальной гибели.
Рисунок 10. Частота неразвивающейся беременности при ИППП
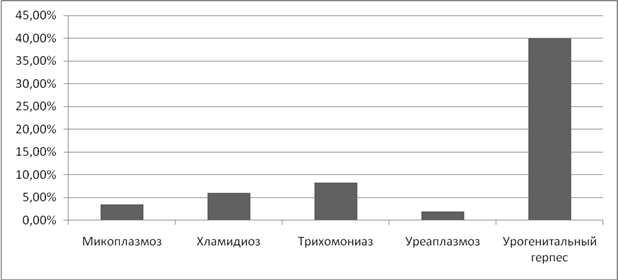
Привычное невынашивание так же оказалось прерогативой вирусных инфекций. Так, при ЦМВ невынашивание составило 33%, а при герпесной инфекции 20%. (Рисунок 11).
Рисунок 11. Частота привычного невынашивания беременности при ИППП
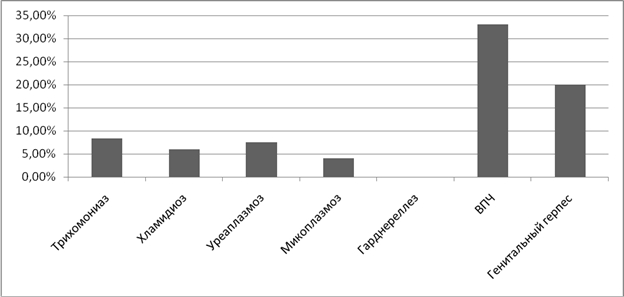
Осложнение в послеродовом периоде- послеродовый эндометрит наблюдался при уреаплазмозе в 1,9% случаев и при микоплазмозе в 7,7 % случаев.
Подводя итог, проведенной нами работы, можно сделать вывод, что, острые воспалительные заболевания придатков матки с достаточно высокой частотой вызывают все ИППП. Хронизация воспалительных процессов придатков матки чаще наблюдалась при микоплазмозе, трихомониазе и хламидиозе. Фоновые заболевания шейки матки встречались при всех ИППП. Нарушения менструального цикла наиболее часто встречались при инфицировании микоплазмозом и гарднереллезом.
Причиной бесплодия чаще становятся такие ИППП, как микоплазмоз, трихомониаз и хламидиоз. Причем, сочетание нескольких инфекций, резко повышает риск развития бесплодия.
Причиной угрозы прерывания чаще становились уреаплазмоз, трихомониаз и микоплазмоз. Неразвивающаяся беременность и привычное невынашивание являлись прерогативой вирусных инфекций.
На сегодняшний день тактика лечения больных с ИППП, остается весьма актуальной проблемой. В схему лечения обязательно входят иммуномодулирующие препараты (Лавомакс, Арбидол, Ликопид); антибактериальные средства (препаратами выбора являются макролиды – Доксициклин, Сумамед, Азитромицин, Юнидокс, Вельпрофен). В качестве препаратов для санации влагалища назначаются Бетадин, Гексикон, Йодоксид; Тержинан эффективен при гарднереллезе. Всем больным должна проводиться витаминотерапия, используются витамины группы Е и В - В1, В6. Немаловажным этапом лечения является назначение НПВС в/м или ректально, используются такие препараты как Диклофенак, Мовалис, Найс, свечи с индометацином. Для улучшения результатов лечения, учитывая частое сочетание ИППП с Г – флорой, назначается Метронидозол и/или Метрогил. При наличии кандидоза местно назначаются Клотримазол, Ливарон; для системного воздействия назначаются Микомакс, Микосист, Дифлюкан, Ирунин. Для повышения эффективности проводимой терапии назначается Генферон, Виферон вагинально. Так же рекомендовано назначение ферментных препаратов- Вобэнзим, Флогэнзим. По показаниям женщинам проводят физиотерапевтическое лечение – электрофорез с сернокислой медью, сернокислым цинком, с салицилатом натрия, переменное магнитное поле, УЗ. Контрольный бак посев на выявленные инфекции проводят через 30 дней. В случае получения отрицательного контрольного результата применяют грязелечение.
Нами было отмечено, что те женщины, которые прошли полноценное лечение с обязательным контрольным гинекологическим мазком, в большинстве случаев избежали отдаленных последствий и сохранили репродуктивную функцию. У женщин, которые по каким-либо причинам, отказались от лечения, в отдаленном периоде чаще наблюдались воспалительные изменения придатков матки, и самым грозным осложнением для них стало бесплодие.
В заключение несколько слов о профилактике. К методам профилактики относится отказ от случайных половых связей, наличие одного полового партнера, использование средств индивидуальной защиты, повышение информативности населения. Каждая женщина, в обязательном порядке должна проходить плановые осмотры гинеколога 1 раз в год. Если обнаружилось наличие ИППП, обязательным является полное обследование полового партнера с совместным лечением. Только при выполнении всех этих условий и своевременное лечение обоих партнеров позволит избежать всех грозных осложнений ИППП, а значит сохранить репродуктивную функцию.
1. Краснопольский В.И., Буянова С.Н., Щукина Н.А. Гнойная гинекология – М.: МЕДпресс, 2001 г.
2. Руководство CDC по лечению инфекций, передающихся половым путем, Издательство Медиа Сфера, Москва, 2007.
3. Охапкин М.Б., Хитров М.В., Ильяшенко И.Н. Инфекции передающиеся половым путем – Ярославская государственная медицинская академия, 2000г.
Читайте также:


