Редкие гематогенно генерализованные формы менингококковой инфекции
Первично-локализованные формы:
Генерализованные формы:
в)сочетанпая форма (менингококцемия + менингит, менингоэнцефалит)
Возможны: менингококковая пневмония, эндокардит, артрит, иридоцик-
Назофаригит- наиболее распространенная форма болезни. Основные симптомы - общая слабость, головная боль, боль в горле при глотании, сухой кашель, заложенность носа, у части больных - скудное слизисто-гнойное отделяемое из носа. Задняя стенка глотки отечна, гиперемирова-на, со 2-3 дня отмечается гиперплазия лимфоидных фолликулов. Заболевание обычно заканчивается выздоровлением в течение 3-7 дней. Гиперплазия лимфоидных фолликулов может сохраняться до 2-х недель. В отдельных случаях происходит генерализация инфекции. Менингококцемияначинается остро, но возможен продромальный период в виде назофарингита. Появляется озноб, сильная головная боль, боль в мышцах, суставах, резко повышается температура. Наиболее характерным симптомом является геморрагическая сыпь, появляющаяся через 6-18 часов, редко на 2-й недели болезни. Элементы сыпи неправильной звездчатой формы размером от мелких петехий до крупных экхимозов диаметром в несколько сантиметров. Элементы плотноваты на ощупь, слегка возвышаются над поверхностью кожи. В начальном периоде болезни сыпь может носить розеолезно-папулезный характер или сочетаться с геморрагической. Излюбленная локализация сыпи - дистальные отделы конечностей, ягодицы, боковая поверхность туловища. Розеолезные и папулезные элементы в течение 1-2 дней бесследно исчезают, мелкие геморрагии пигментируются, крупные элементы часто уже в первые дни болезни некро-тизируются, а затем покрываются корками, после отторжения которых остаются различной глубины дефекты тканей. Часто наблюдаются кровоизлияния в слизистые оболочки глаза, в тяжелых случаях - носовые, желудочно-кишечные, маточные, почечные кровотечения. Кровоизлияния в оболочки и вещество мозга, внутренние органы обуславливают соответствующую клиническую симптоматику. С первых дней болезней отмечается выраженная интоксикация. Нарушения деятельности сердца проявляется глухотой сердечных тонов, синусовой тахиаритмией, снижением артериального давления. Возможно развитие мио-, эндо-, перикардитов. При тяжелом течении менингококцемии почки чаще всего поражаются по типу токсического нефроза. Суставы поражаются у 5-8% больных менингокок-цемией. Наблюдаются моно- и полиартриты-как серозные, так и гнойные. Гемограмма характеризуется резко выраженным лейкоцитозом; нейтро-фильным сдвигом влево до юных, иногда и до миелоцитов, анэозинофи-лией, увеличением СОЭ.
Менингококцемия протекает в легкой, среднетяжелой и тяжелой формах. Особого внимания заслуживает молниеносная форма менингококцемии, протекающая с инфекционно-токсическим шоком (ИТШ). Первая фаза шока характеризуется эйфорией, чувством тревоги, двигательным беспокойством. У взрослых и детей старше 3-х лет сознание ясное. Нередко гиперестезия. Одновременно тахикардия, одышка, цианоз губ, ногтевых пластинок, температура тела начинается снижаться. АД нормальное, иногда повышенное, ЦВД снижено. Существенных нарушений КОС не выявляется. Возможна умеренная гипокапния, гииокалиемия, при исследовании гемостаза- гиперкоагуляция.
Во второй фазе шока больные становятся адинамичными, появляется ак-роцианоз, температура тела снижается до нормы, АД падает до 50% нормы. Снижается диурез. Выявляется дальнейшее снижение ЦВД, субком-пенсированный метаболический ацидоз, гипоксемия, тенденция к гигю-коагуляции, тромбоцитопения.
В третьей фазе шока больные резко заторможены, болевая чувствительность снижена, тотальный цианоз, гипотермия, АД ниже 50% нормы, часто не определяется. Тоны сердца глухие, выраженная тахикардия и одышка, клинические признаки повышенной кровоточивости, олигурия, анурия. Полиорганная недостаточность. Ранним прогностически неблагоприятными признаками являются лекоцитоз крови менее 8 тыс/мкл и тромбоцитопения менее 80 тыс/мкл.
Менингит В настоящее время, в связи с широким амбулаторным применением антибактериальных препаратов возросло количество атипичных форм. В этих случаях возможно подострое течение с субфебрильной или даже нормальной температурой, незначительной интоксикацией. Менин-геальные симптомы появляются поздно, головная боль умеренная, рвота бывает редко. У детей течение болезни волнообразное, в ряде случаев развивается менингоэнцефалит, вентрикулит, плохо поддоающиеся антибактериальной терапии.
При современных методах лечения менингококковый менингит, протекает благоприятно, но возможно развитие острого отека-набухания мозга, приводящего к сдавливанию ствола мозга с нарушением функции жизненно важных центров. Это осложнение развивается как в первые часы болезни, гак и более поздние сроки, чаще у детей 1-3 лет и у лиц старше 50 лег. Отек-набухание мозга может возникнуть как при повышенном, так и сниженном люмбальном давлении.
Отек-набухание мозга всегда сопровождает развитие менингита и ею клинические проявления входят в симптоматику менингита. Чаще первым признаком прогрессирования отека-набухания мозга является нарастающая спутанность сознания, психомоторное возбуждение, сопор, быстро переходящий в кому. У части больных - генерализованные судороги, которым могут предшествовать миофибрилляции. Появляется и быстро нарастает одышка. Дыхание становится поверхностным, аритмичным, шумным с участием вспомо-
гательных мышц, ограниченной подвижностью диафрагмы, что быстро приводит к гипоксемии и гипокапнии, возможны патологические типы дыхания. Гемодинамические расстройства - нарастающая тахикардия, тахиаритмия. АД с тенденцией к повышению, особенно систолическое. Характерен внешний вид больного: лицо багрово-винюшное, лоснящееся, потоотделение усилено.
Менингит с синдромом вентрикулита- проявляется сонливостью, расстройством психики, высоким мышечным тонусом, нарастанием белково-клеточной диссоциации. Наряду с этим возникают симптомы развивающейся гидроцефалии: сильная головная боль, рвота, застойные отеки зрительных нервов. Температура тела нормальная или пониженна.
Необходимым условием выбора антибиотика или антибактериальной схемы для лечения бактериального менингита является проницаемость ГЭБ и воздействие на те возбудители, которые наиболее вероятны в данном возрасте и клинической ситуации.
Не нашли то, что искали? Воспользуйтесь поиском:
[youtube.player]В настоящее время заболеваемость менингококковой инфекцией (МИ) распределяется по различным регионам России неравномерно. Средние показатели по стране находятся в интервале от 0,7 до 2 на 100000 населения с более высокими показателями у детей (до 6–8 на 1
Currently, the incidence of meningococcal infection (MI) is distributed in different regions of Russia unevenly. The average level for the country lies in the interval from 0,7 to 2 per 100,000 population with higher rates in children up to 6–8 per 100,000 children, which can be considered and does not exclude the possibility of transition from the sporadic incidence to the epidemic.
Заболеваемость менингококковой инфекцией (МИ) в России в течение последних 5 лет носила спорадический характер. Показатель заболеваемости генерализованными формами менингококковой инфекции (ГФМИ) снизился до 2 и ниже на 100 000 населения, характеризовался неравномерным распределением заболеваемости по регионам. Более высокие показатели заболеваемости (6–8 на 100 000 населения) отмечались в Дальневосточном и Сибирском федеральных округах. У детей до 14 лет показатель заболеваемости ГФМИ 2,6, а у детей до 1 года 12–18 на 100 000 детей [1]. На сегодняшний день заболеваемость МИ в различных регионах России находится в интервале от 0,7 до 2 и выше на 100 000 населения, что может рассматриваться и не исключает период перехода спорадической заболеваемости к эпидемической. ГФМИ характеризуются выраженной тяжестью течения, большой частотой развития неотложных состояний, высоким показателем летальности — 12 и более на 100 000 детей. Важным фактором риска неблагоприятного исхода является ранний возраст ребенка [2, 3]. Наибольшее этиологическое значение в развитии заболевания имеют менингококки серогрупп А, В, С. В последние годы фиксируется рост заболевания, вызванного менингококком серогруппы С с развитием молниеносных форм заболевания и высокой летальностью [4]. Несмотря на существенные различия уровня заболеваемости ГФМИ в различных регионах России менингококковая инфекция сохраняет свою актуальность повсеместно [5–8].
Цель исследования: установить клинико-эпидемиологические особенности ГФМИ у детей при спорадической заболеваемости.
Материал и методы: проведен анализ 180 историй болезни детей в возрасте до 14 лет, лечившихся в Областной инфекционной клинической больнице г. Астрахани в период с 2000 по 2016 г. с диагнозом ГФМИ. Диагноз заболевания устанавливался по наличию типичных клинических симптомов ГФМИ и подтверждался данными лабораторных исследований: методом бактериоскопии крови и ликвора (окраска метиленовым синим), культуральным методом при выделении N. meningitidis из крови и ликвора, реакцией латекс-агглютинации с использованием набора латекс-диагностикумов для определения специфических антигенов N. meningitidis серогрупп А, В, С, выделением ДНК менингококка в крови или ликворе методом ПЦР с гибридационной флюоресцентной детекцией, иммуноферментным анализом.
Статистическая обработка данных проведена с использованием программ SPSS Statistica 17.0 и Microsoft Exell 2003.
В Астраханской области подъем заболеваемости МИ, начавшийся в 70-х годах прошлого столетия, протекал волнообразно с максимальными пиками в 3 года, а показатель заболеваемости ГФМИ у детей в различные годы находился в интервале от 8 до 26,7 на 100 000 детского населения. С 2002 г. заболеваемость ГФМИ стала снижаться. В последние 5 лет ГФМИ у детей регистрируются в виде единичных случаев, а показатель заболеваемости находится в интервале от 1,28 до 1,73 на 100 000 детского населения. Среди лабораторно подтвержденных случаев ГФМИ у детей, у 126 (70%) больных этиологическим фактором являлся менингококк серогруппы А, а на долю серогрупп В и С приходилось только 30% случаев.
Среди больных ГФМИ дети в возрасте до 3 лет составляли 66,7%, из которых на долю детей до одного года приходилось 44,4% от общего количества больных. Существенной разницы заболеваемости в зависимости от пола ребенка не отмечалось (54,5% — мальчики, 45,5% — девочки). У 122 (67,8% от общего количества) заболевание развивалось на неблагоприятном преморбидном фоне. У 49 (27,2%) детей раннего возраста в анамнезе установлены сведения о перинатальном поражении центральной нервной системы, у 46 (25,5%) частые острые респираторные вирусные инфекции (ОРВИ). У 20 (11,1%) анемия различной степени выраженности, у 7 (3,9%) аномалии развития сердца (открытое овальное окно, дефект межжелудочковой, межпредсердной перегородки и др.).
При наличии типичных клинических симптомов МИ у 162 (90%) заболевших: острое, внезапное начало заболевания, гипертермия, головная боль, повторная рвота, не связанная с приемом пищи и не приносящая облегчения в первый день заболевания, госпитализировано 120 (66,7%) больных. Госпитализация остальных 60 (33,3%) пациентов приходилась на вторые-третьи сутки заболевания при появлении у больного судорог, геморрагической сыпи, менингеального синдрома. Направительный диагноз у 52 (28,9%) больных был ошибочным. У 34 (18,9%) имевшаяся неврологическая симптоматика расценивалась как нейротоксикоз, у 18 (10%) при наличии рвоты и учащении стула как гастроэнтерит. Из 180 больных ГФМИ у 82 (45,5%) диагностирован менингит, у 62 (34,4%) менингококцемия, у 30 (16,7%) менингит + менингококцемия, у 6 (3,3%) менингоэнцефалит.
Тяжелые формы заболевания отмечались у 144 (80%) больных, сопровождались развитием инфекционно-токсического шока у 46 (31,9%), основными симптомами которого являлись артериальная гипотензия, тахикардия, расстройства сознания, цианоз кожных покровов, олиго- или анурия, на фоне быстрого нарастания геморрагической сыпи и появления ее на лице и слизистых оболочках. Клиника отека головного мозга отмечалась у 34 (18,9%) пациентов от общего числа тяжелых форм заболевания. Первыми признаками отека головного мозга являлись: резкие головные боли, многократная рвота, психомоторное возбуждение, судороги тонико-клонического характера, потеря сознания, одышка с участием вспомогательной мускулатуры, сужение зрачков с вялой реакцией на свет.
У 12 (6,7%) пациентов заболевание началось с клиники назофарингита, основными симптомами которого являлись: яркая гиперемия, отечность и гиперплазия фолликулов задней стенки глотки, заложенность носа, субфебрильная температура тела с последующей генерализацией процесса на 2–3 день заболевания и развитием типичных признаков ГФМИ. У 6 (3,3%) больных на фоне острого начала гипертермии отмечался кишечный синдром в виде учащения стула, изменения его консистенции и наличия примеси крови с последующим появлением геморрагической сыпи через 12–17 часов от начала заболевания и развитием всего симптомокомплекса, присущего менингококцемии.
Менингококковый менингит в 100% случаев начинался остро. В первые сутки заболевания на первый план выступали симптомы токсикоза, общемозговой симптоматики (головная боль, повторная рвота), нарушение сознания до сопора, у 38 (46,3%) судороги клонико-тонического характера, у 39 (47,6%), менингеального синдрома, различной степени выраженности, в виде ригидности мышц затылка, симптомов Кернига и Брудзинского. Клинические симптомы токсикоза сохранялись у 76 (92,6%) больных менингитом в течение 4,6 ± 1,3 дня, нарушение сознания купировалось на 2,8 ± 0,7 дня, менингеальный синдром на 7,6 ± 1,9 дня от начала лечения. В общем анализе крови у 80 (97,6%) больных лейкоцитоз 15,8 ± 6,4 × 109/л, нейтрофилез 83,4 ± 5,2%, СОЭ 39,7 ± 12,3 мм/час. Цитоз ликвора от 980,0 ± 30,6 до 16000,0 ± 126,5 клеток в 1 мкл и более нейтрофильного характера (100%). Санация ликвора на фоне антибактериальной терапии у 48 (58,3%) больных менингитом наступала на 12,3 ± 1,6 дня, у 34 (41,5%) на 16,5 ± 2,8 дня заболевания.
В клинике смешанных форм (менингит + менингококцемия) превалировали общемозговая симптоматика, нарушение гемодинамики над геморрагическим и менингеальным синдромом у 26 (86,7%) от числа больных данной формой заболевания.
Фульминантные формы менингококцемии с клиникой полиорганной недостаточности, закончившиеся летально, диагностированы у 8 (8,7%) от числа больных менингококцемией и смешанными формами МИ. Заболевание начиналось внезапно с повышения температуры тела до 40 °C. В первые часы болезни появлялась обильная геморрагическая сыпь, имевшая тенденцию к слиянию с одновременным развитием клиники инфекционно-токсического шока, ДВС-синдрома (различные виды кровотечений), судорог, нарушений сознания, синдрома полиорганной недостаточности.
Приводим клинические наблюдения фульминантной менингококцемии.
Больная Р., 17 лет. Заболевание началось с катаральных явлений (насморк, кашель, умеренная головная боль, субфебрильная температура). На второй день заболевания состояние резко ухудшилось. Температура тела повысилась до 40,5 °C, появилась необильная розеолезная сыпь на туловище.
При поступлении состояние тяжелое. Больная без сознания. Геморрагическая сыпь на лице, туловище, конечностях, нарастающая в динамике, кровотечения из мест инъекций, судороги клонико-тонического характера. Тахикардия до 160 в 1 минуту, пульс слабого наполнения и напряжения, артериальное давление 60/20. Олигоанурия. Декомпенсированный ацидоз, гипоксемия. На фоне интенсивной этиотропной и патогенетической терапии (левомицетин сукцинат натрия, глюкокортикостероиды, ингибиторы протеаз, сердечные гликозиды, маннитол, растворы электролитов и др.) шок и клиника отека мозга нарастали. Через 12 часов после поступления в реанимационное отделение наступила смерть от остановки дыхания и сердечной деятельности.
При патологоанатомическом исследовании определялись множественные кровоизлияния в легких, плевре, сердце, почках, печени, надпочечниках, оболочках и веществе головного мозга.
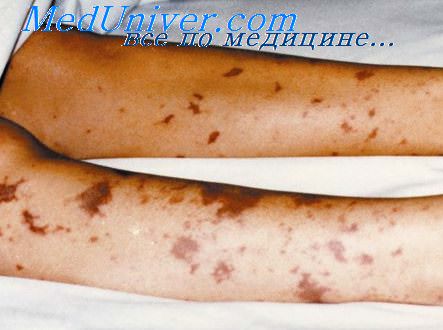
У данной больной заболевание началось с назофарингита с последующей генерализацией процесса на второй день заболевания и развитием типичной фульминантной формы заболевания с летальным исходом. Иллюстрация данного наблюдения представлена рис. 1 и 2.
_575.png)
Клиническое наблюдение фульминантной формы менингококцемии у ребенка раннего возраста.
Ребенок А., возраст 6 месяцев. Заболел остро, внезапно. Температура тела повысилась до 40 °C, стал беспокойным, появилась многократная рвота, не связанная с приемом пищи или жидкости. Госпитализирован через 4 часа от начала заболевания. Состояние при поступлении крайне тяжелое. Клиника септического шока в стадии декомпенсации. Кожные покровы бледные. Геморрагическая сыпь на лице, конечностях сливного характера (типа трупных пятен). Тахикардия до 170 сердечных сокращений в минуту. Тоны сердца глухие. Судороги тонико-клонического характера. В анализах крови лейкоцитоз, нейтрофиллез, палочкоядерный сдвиг, тромбоцитопения. Показатель креатинина 165 мкмоль/л. Гипокоагуляция. Проведенные лечебные мероприятия: искусственная вентиляция легких, кортикостероиды (преднизолон, Дексазон, гидрокортизон), допамин, трансфузии свежезамороженной плазмы, хлорамфеникол из расчета 100 мг/кг (суточная доза), иммуноглобулин внутривенно Пентаглобин, дезинтоксикационная терапия под контролем диуреза. На фоне проводимой терапии у больного прогрессировали симптомы полиорганной недостаточности, перестал мочиться (анурия). Ребенок умер через 26 часов от начала заболевания.
_575.png)
Учитывая быстрое развитие жизнеугрожающих состояний у больных ГФМИ, ранняя диагностика и начало терапии уже на догоспитальном этапе (преднизолон 5–10 мг/кг массы тела и более, в зависимости от степени шока, Лазикс 1% — 1–2 мг/кг массы тела, хлорамфеникол 25 мг/кг массы тела — разовая доза) могут повлиять на исход заболевания. С эпидемиологической точки зрения ранняя диагностика МИ прерывает распространение возбудителя больным в связи с его изоляцией.
В возрастной структуре генерализованных форм менингококковой инфекции превалируют дети в возрасте до 3 лет (66,7%) с неблагоприятным преморбидным фоном, из которых 44,4% приходится на детей до одного года.
У 70% заболевших ГФМИ детей Астраханской области этиологическим фактором болезни являлся менингококк серогруппы А.
В структуре клинических форм менингококковой инфекции менингит составил 45,5%, менингококцемия 28,9%, менингит и менингококцемия 22,2%. Фульминантная форма менингококцемии, закончившаяся летально, отмечалась у 8,7% больных (от общего числа больных менингококцемией и смешанными формами заболевания).
Основными причинами ошибок диагностики ГФМИ на догоспитальном этапе являлись:
Снижению заболеваемости менингококковой инфекцией может способствовать вакцинация, позволяющая прервать циркуляцию менингококка. С целью вакцинации по эпидемиологическим показаниям в России применяются: вакцина менингококковая группы А; А и С полисахаридная сухая (Россия); Менинго А и С (Франция, применяется с возраста 18 месяцев, а по показаниям с 3-месячного возраста); Менцевакс ACWY (Англия, применяется с возраста 24 месяца, а по показаниям с 3-месячного возраста), конъюгированная менингококковая вакцина С Menjugate. Эпидемиологическая эффективность менингококковых полисахаридных и конъюгированных вакцин от 60% до 80%.
Литература
- Королева И. С., Беложитский Г. В., Королева М. А. Менингококковая инфекция и бактериальные гнойные менингиты в Российской Федерации: десятилетнее эпидемиологическое наблюдение // Эпидемиология и инфекционные болезни. Актуальные вопросы. 2013. Т. 2. С. 15–20.
- Рычкова О. А., Кашуба Э. А., Орлов М. Д., Пряхина О. В., Некрасова К. С. Иммунный статус детей первого года жизни в зависимости от клинической формы менингококковой инфекции // Лечение и профилактика. 2012. Т. 3 (4). С. 25–30.
- Скрипченко Н. В., Вильниц А. А. Менингококковая инфекция у детей // Руководство для врачей. СПб: Тактик-Студио, 2015. 840 с.
- Лобзин Ю. В., Скрипченко Н. В., Вильниц А. А., Иванова М. В. Клинико-эпидемиологические аспекты генерализованных форм менингококковой инфекции у детей и подростков Санкт-Петербурга // Журнал инфектологии. 2012. Т. 8 (1). С. 19–25.
- Hart C. A., Tompson A. P. Meningococcal disease and management in children // BMJ. 2006. Т. 333 (30). Р. 685–690.
- Гульман Л. А., Крившиц Т. С., Мартынова Г. П. Менингококковая инфекция у детей: ошибки в диагностике и лечении, причины летальных исходов // Сибирское инфекционное обозрение. 2008. Т. 51 (3). С. 20–28.
- Мартынова Г. П., Кутищева И. А., Бочвиненс Я. А., Кузнецова Н. Ф. Клинико-эпидемиологические особенности менингококковой инфекции у детей в период спорадической заболеваемости // Инфектология. 2005. Т. 7 (2). С. 59–65.
- Харченко Г. А., Кимирилова О. Г., Кимирилов А. А. Диагностические трудности менингококцемии у детей в межэпидемический период // Эпидемиология и инфекционные болезни. Актуальные вопросы. 2015. Т. 6. С. 73–76.
Г. А. Харченко* , 1 , доктор медицинских наук, профессор
О. Г. Кимирилова*, кандидат медицинских наук
А. А. Кимирилов**
* ФГБОУ ВО АГМУ МЗ РФ, Астрахань
** ГБУЗ ОИКБ им. А. М. Ничоги, Астрахань
Инкубационный период в среднем 6-7 дней, минимальный -12 ч, максимальный -до 20 дней. Начало болезни обычно острое, внезапное. У части больных имеется продромальный период (продолжительностью от 1 до 5 дней), протекающий в форме назофарингита.
Для клинической практики удобна классификация менингококковой инфекции, предложенная В.И. Покровским и сотр.:
1. Первично-локализованные формы: а) менингококковое носительство; б) острый назофарингит; в) пневмония.
2. Гематогенно-генерализованные формы: а) менингококкцемия -типичная, молниеносная (острый менингококковый сепсис), хроническая; б) менингит; в) менингоэнцефалит; г) смешанная (менингококкцемия + менингит), д) редкие формы: эндокардит, артрит (полиартрит, синовит), иридоциклит. По течению менингококковая инфекция может быть легкой, средней тяжести, тяжелой, очень тяжелой, молниеносной.
Носительство менингококка не имеет клинических проявлений. У бактерионосителей на присутствие в ротоглотке и носоглотке менингококка возникает иммунный ответ.
При остром назофарингите задняя стенка глотки резко гиперемирована, отечна, с множественными лимфоидными фолликулами.
Слизистая оболочка носа набухшая; носовое дыхание затруднено, возможны явления бронхита. У некоторых лиц отмечается инъекция склер и конъюнктив, повышается температура тела до субфебрильных цифр. Продолжительность назофарингита 1-3, реже 5-7 дней. Гемограмма нормальная или с тенденцией к небольшому лейкоцитозу со сдвигом влево. РОЭ умеренно ускорена. Назофарингит предшествует нередко развитию генерализованных форм МИ. В этих случаях, помимо катаральных изменений в ротоглотке, на коже появляется розеолезно-папулезная или геморрагическая сыпь, герпес на губах и в носу.
Некоторые клиницисты допускают существование изолированной менингококковой пневмонии, но чаще пневмония - одно из проявлений генерализованной (септической) формы менингококковой инфекции.
Менингококкцемия характеризуется острым началом, высоким подъемом температуры, адинамией. Главный симптом ее- геморрагическая сыпь от мелкоточечных петехий до обширных звездчатых кровоизлияний, локализующихся на ягодицах, бедрах, руках, меньше на коже туловища, реже на лице, веках и склерах. Возможны кровоизлияния в конъюнктиву, слизистую оболочку ротоглотки, а также носовые, желудочные, почечные и маточные кровотечения. С первого дня нарушается функция ЦНС -замедленность корковых процессов, появляется церебральная микросимптоматика. Выражена общая интоксикация; тахикардия сменяется брадикардией. Появляются одышка, жажда, гипотония.
В крови гиперлейкоцитоз (20-40x109/л) с нейтрофилезом и сдвигом до юных форм и миелоцитов, анэозинофилия, ускоренная РОЭ.
Менингококковый менингит характеризуется острым началом с ознобом, высокой температурой, общей слабостью, головной болью, головокружением, рвотой, периодическим психомоторным возбуждением, эмоциональной лабильностью, заторможенностью, нарушением сна. Пульс замедляется, тахикардия сменяется брадикардией. Снижается АД. Увеличиваются размеры печени, возможна небольшая желтуха, особенно у детей. У маленьких детей и лиц пожилого возраста менингит протекает особенно тяжело. В периферической крови лейкоцитоз, ускорена РОЭ. При эндолюмбальной пункции СМЖ мутная, вытекает под давлением; в тяжелых случаях игла забивается густым гноем. Выражен плеоцитоз с преобладанием сегментоядерных нейтрофилов; содержание белка повышается до 1-3% (положительные реакции Панди и Нонне-Апельта), в СМЖ снижается количество хлоридов и сахара до 30-40% по отношению к сахару крови.
Менингоэнцефалит развивается остро. Повышается АД, появляются патологические изменения на ЭКГ; возможны в остром периоде миокардит, аспирационная пневмония. Сознание нарушено; определяется очаговая симптоматика со стороны ЦНС; нарушается функция почек вплоть до ОПН. Психические расстройства характеризуются эйфорией, амнезией, зрительными и слуховыми галлюцинациями.
Диагностика основана на клинических данных. Решающее значение имеет люмбальная пункция и результаты лабораторного исследования СМЖ. Проводят бактериологические исследования мазков из зева, крови и СМЖ. При серологических исследованиях возможно применение РПГА и ВИЭФ, но серореакции решающего значения для подтверждения диагноза МИ не имеют.
[youtube.player]В настоящее время заболеваемость менингококковой инфекцией (МИ) распределяется по различным регионам России неравномерно. Средние показатели по стране находятся в интервале от 0,7 до 2 на 100000 населения с более высокими показателями у детей (до 6–8 на 1
Currently, the incidence of meningococcal infection (MI) is distributed in different regions of Russia unevenly. The average level for the country lies in the interval from 0,7 to 2 per 100,000 population with higher rates in children up to 6–8 per 100,000 children, which can be considered and does not exclude the possibility of transition from the sporadic incidence to the epidemic.
Заболеваемость менингококковой инфекцией (МИ) в России в течение последних 5 лет носила спорадический характер. Показатель заболеваемости генерализованными формами менингококковой инфекции (ГФМИ) снизился до 2 и ниже на 100 000 населения, характеризовался неравномерным распределением заболеваемости по регионам. Более высокие показатели заболеваемости (6–8 на 100 000 населения) отмечались в Дальневосточном и Сибирском федеральных округах. У детей до 14 лет показатель заболеваемости ГФМИ 2,6, а у детей до 1 года 12–18 на 100 000 детей [1]. На сегодняшний день заболеваемость МИ в различных регионах России находится в интервале от 0,7 до 2 и выше на 100 000 населения, что может рассматриваться и не исключает период перехода спорадической заболеваемости к эпидемической. ГФМИ характеризуются выраженной тяжестью течения, большой частотой развития неотложных состояний, высоким показателем летальности — 12 и более на 100 000 детей. Важным фактором риска неблагоприятного исхода является ранний возраст ребенка [2, 3]. Наибольшее этиологическое значение в развитии заболевания имеют менингококки серогрупп А, В, С. В последние годы фиксируется рост заболевания, вызванного менингококком серогруппы С с развитием молниеносных форм заболевания и высокой летальностью [4]. Несмотря на существенные различия уровня заболеваемости ГФМИ в различных регионах России менингококковая инфекция сохраняет свою актуальность повсеместно [5–8].
Цель исследования: установить клинико-эпидемиологические особенности ГФМИ у детей при спорадической заболеваемости.
Материал и методы: проведен анализ 180 историй болезни детей в возрасте до 14 лет, лечившихся в Областной инфекционной клинической больнице г. Астрахани в период с 2000 по 2016 г. с диагнозом ГФМИ. Диагноз заболевания устанавливался по наличию типичных клинических симптомов ГФМИ и подтверждался данными лабораторных исследований: методом бактериоскопии крови и ликвора (окраска метиленовым синим), культуральным методом при выделении N. meningitidis из крови и ликвора, реакцией латекс-агглютинации с использованием набора латекс-диагностикумов для определения специфических антигенов N. meningitidis серогрупп А, В, С, выделением ДНК менингококка в крови или ликворе методом ПЦР с гибридационной флюоресцентной детекцией, иммуноферментным анализом.
Статистическая обработка данных проведена с использованием программ SPSS Statistica 17.0 и Microsoft Exell 2003.
В Астраханской области подъем заболеваемости МИ, начавшийся в 70-х годах прошлого столетия, протекал волнообразно с максимальными пиками в 3 года, а показатель заболеваемости ГФМИ у детей в различные годы находился в интервале от 8 до 26,7 на 100 000 детского населения. С 2002 г. заболеваемость ГФМИ стала снижаться. В последние 5 лет ГФМИ у детей регистрируются в виде единичных случаев, а показатель заболеваемости находится в интервале от 1,28 до 1,73 на 100 000 детского населения. Среди лабораторно подтвержденных случаев ГФМИ у детей, у 126 (70%) больных этиологическим фактором являлся менингококк серогруппы А, а на долю серогрупп В и С приходилось только 30% случаев.
Среди больных ГФМИ дети в возрасте до 3 лет составляли 66,7%, из которых на долю детей до одного года приходилось 44,4% от общего количества больных. Существенной разницы заболеваемости в зависимости от пола ребенка не отмечалось (54,5% — мальчики, 45,5% — девочки). У 122 (67,8% от общего количества) заболевание развивалось на неблагоприятном преморбидном фоне. У 49 (27,2%) детей раннего возраста в анамнезе установлены сведения о перинатальном поражении центральной нервной системы, у 46 (25,5%) частые острые респираторные вирусные инфекции (ОРВИ). У 20 (11,1%) анемия различной степени выраженности, у 7 (3,9%) аномалии развития сердца (открытое овальное окно, дефект межжелудочковой, межпредсердной перегородки и др.).
При наличии типичных клинических симптомов МИ у 162 (90%) заболевших: острое, внезапное начало заболевания, гипертермия, головная боль, повторная рвота, не связанная с приемом пищи и не приносящая облегчения в первый день заболевания, госпитализировано 120 (66,7%) больных. Госпитализация остальных 60 (33,3%) пациентов приходилась на вторые-третьи сутки заболевания при появлении у больного судорог, геморрагической сыпи, менингеального синдрома. Направительный диагноз у 52 (28,9%) больных был ошибочным. У 34 (18,9%) имевшаяся неврологическая симптоматика расценивалась как нейротоксикоз, у 18 (10%) при наличии рвоты и учащении стула как гастроэнтерит. Из 180 больных ГФМИ у 82 (45,5%) диагностирован менингит, у 62 (34,4%) менингококцемия, у 30 (16,7%) менингит + менингококцемия, у 6 (3,3%) менингоэнцефалит.
Тяжелые формы заболевания отмечались у 144 (80%) больных, сопровождались развитием инфекционно-токсического шока у 46 (31,9%), основными симптомами которого являлись артериальная гипотензия, тахикардия, расстройства сознания, цианоз кожных покровов, олиго- или анурия, на фоне быстрого нарастания геморрагической сыпи и появления ее на лице и слизистых оболочках. Клиника отека головного мозга отмечалась у 34 (18,9%) пациентов от общего числа тяжелых форм заболевания. Первыми признаками отека головного мозга являлись: резкие головные боли, многократная рвота, психомоторное возбуждение, судороги тонико-клонического характера, потеря сознания, одышка с участием вспомогательной мускулатуры, сужение зрачков с вялой реакцией на свет.
У 12 (6,7%) пациентов заболевание началось с клиники назофарингита, основными симптомами которого являлись: яркая гиперемия, отечность и гиперплазия фолликулов задней стенки глотки, заложенность носа, субфебрильная температура тела с последующей генерализацией процесса на 2–3 день заболевания и развитием типичных признаков ГФМИ. У 6 (3,3%) больных на фоне острого начала гипертермии отмечался кишечный синдром в виде учащения стула, изменения его консистенции и наличия примеси крови с последующим появлением геморрагической сыпи через 12–17 часов от начала заболевания и развитием всего симптомокомплекса, присущего менингококцемии.
Менингококковый менингит в 100% случаев начинался остро. В первые сутки заболевания на первый план выступали симптомы токсикоза, общемозговой симптоматики (головная боль, повторная рвота), нарушение сознания до сопора, у 38 (46,3%) судороги клонико-тонического характера, у 39 (47,6%), менингеального синдрома, различной степени выраженности, в виде ригидности мышц затылка, симптомов Кернига и Брудзинского. Клинические симптомы токсикоза сохранялись у 76 (92,6%) больных менингитом в течение 4,6 ± 1,3 дня, нарушение сознания купировалось на 2,8 ± 0,7 дня, менингеальный синдром на 7,6 ± 1,9 дня от начала лечения. В общем анализе крови у 80 (97,6%) больных лейкоцитоз 15,8 ± 6,4 × 109/л, нейтрофилез 83,4 ± 5,2%, СОЭ 39,7 ± 12,3 мм/час. Цитоз ликвора от 980,0 ± 30,6 до 16000,0 ± 126,5 клеток в 1 мкл и более нейтрофильного характера (100%). Санация ликвора на фоне антибактериальной терапии у 48 (58,3%) больных менингитом наступала на 12,3 ± 1,6 дня, у 34 (41,5%) на 16,5 ± 2,8 дня заболевания.
В клинике смешанных форм (менингит + менингококцемия) превалировали общемозговая симптоматика, нарушение гемодинамики над геморрагическим и менингеальным синдромом у 26 (86,7%) от числа больных данной формой заболевания.
Фульминантные формы менингококцемии с клиникой полиорганной недостаточности, закончившиеся летально, диагностированы у 8 (8,7%) от числа больных менингококцемией и смешанными формами МИ. Заболевание начиналось внезапно с повышения температуры тела до 40 °C. В первые часы болезни появлялась обильная геморрагическая сыпь, имевшая тенденцию к слиянию с одновременным развитием клиники инфекционно-токсического шока, ДВС-синдрома (различные виды кровотечений), судорог, нарушений сознания, синдрома полиорганной недостаточности.
Приводим клинические наблюдения фульминантной менингококцемии.
Больная Р., 17 лет. Заболевание началось с катаральных явлений (насморк, кашель, умеренная головная боль, субфебрильная температура). На второй день заболевания состояние резко ухудшилось. Температура тела повысилась до 40,5 °C, появилась необильная розеолезная сыпь на туловище.
При поступлении состояние тяжелое. Больная без сознания. Геморрагическая сыпь на лице, туловище, конечностях, нарастающая в динамике, кровотечения из мест инъекций, судороги клонико-тонического характера. Тахикардия до 160 в 1 минуту, пульс слабого наполнения и напряжения, артериальное давление 60/20. Олигоанурия. Декомпенсированный ацидоз, гипоксемия. На фоне интенсивной этиотропной и патогенетической терапии (левомицетин сукцинат натрия, глюкокортикостероиды, ингибиторы протеаз, сердечные гликозиды, маннитол, растворы электролитов и др.) шок и клиника отека мозга нарастали. Через 12 часов после поступления в реанимационное отделение наступила смерть от остановки дыхания и сердечной деятельности.
При патологоанатомическом исследовании определялись множественные кровоизлияния в легких, плевре, сердце, почках, печени, надпочечниках, оболочках и веществе головного мозга.
У данной больной заболевание началось с назофарингита с последующей генерализацией процесса на второй день заболевания и развитием типичной фульминантной формы заболевания с летальным исходом. Иллюстрация данного наблюдения представлена рис. 1 и 2.
_575.png)
Клиническое наблюдение фульминантной формы менингококцемии у ребенка раннего возраста.
Ребенок А., возраст 6 месяцев. Заболел остро, внезапно. Температура тела повысилась до 40 °C, стал беспокойным, появилась многократная рвота, не связанная с приемом пищи или жидкости. Госпитализирован через 4 часа от начала заболевания. Состояние при поступлении крайне тяжелое. Клиника септического шока в стадии декомпенсации. Кожные покровы бледные. Геморрагическая сыпь на лице, конечностях сливного характера (типа трупных пятен). Тахикардия до 170 сердечных сокращений в минуту. Тоны сердца глухие. Судороги тонико-клонического характера. В анализах крови лейкоцитоз, нейтрофиллез, палочкоядерный сдвиг, тромбоцитопения. Показатель креатинина 165 мкмоль/л. Гипокоагуляция. Проведенные лечебные мероприятия: искусственная вентиляция легких, кортикостероиды (преднизолон, Дексазон, гидрокортизон), допамин, трансфузии свежезамороженной плазмы, хлорамфеникол из расчета 100 мг/кг (суточная доза), иммуноглобулин внутривенно Пентаглобин, дезинтоксикационная терапия под контролем диуреза. На фоне проводимой терапии у больного прогрессировали симптомы полиорганной недостаточности, перестал мочиться (анурия). Ребенок умер через 26 часов от начала заболевания.
_575.png)
Учитывая быстрое развитие жизнеугрожающих состояний у больных ГФМИ, ранняя диагностика и начало терапии уже на догоспитальном этапе (преднизолон 5–10 мг/кг массы тела и более, в зависимости от степени шока, Лазикс 1% — 1–2 мг/кг массы тела, хлорамфеникол 25 мг/кг массы тела — разовая доза) могут повлиять на исход заболевания. С эпидемиологической точки зрения ранняя диагностика МИ прерывает распространение возбудителя больным в связи с его изоляцией.
В возрастной структуре генерализованных форм менингококковой инфекции превалируют дети в возрасте до 3 лет (66,7%) с неблагоприятным преморбидным фоном, из которых 44,4% приходится на детей до одного года.
У 70% заболевших ГФМИ детей Астраханской области этиологическим фактором болезни являлся менингококк серогруппы А.
В структуре клинических форм менингококковой инфекции менингит составил 45,5%, менингококцемия 28,9%, менингит и менингококцемия 22,2%. Фульминантная форма менингококцемии, закончившаяся летально, отмечалась у 8,7% больных (от общего числа больных менингококцемией и смешанными формами заболевания).
Основными причинами ошибок диагностики ГФМИ на догоспитальном этапе являлись:
Снижению заболеваемости менингококковой инфекцией может способствовать вакцинация, позволяющая прервать циркуляцию менингококка. С целью вакцинации по эпидемиологическим показаниям в России применяются: вакцина менингококковая группы А; А и С полисахаридная сухая (Россия); Менинго А и С (Франция, применяется с возраста 18 месяцев, а по показаниям с 3-месячного возраста); Менцевакс ACWY (Англия, применяется с возраста 24 месяца, а по показаниям с 3-месячного возраста), конъюгированная менингококковая вакцина С Menjugate. Эпидемиологическая эффективность менингококковых полисахаридных и конъюгированных вакцин от 60% до 80%.
Литература
- Королева И. С., Беложитский Г. В., Королева М. А. Менингококковая инфекция и бактериальные гнойные менингиты в Российской Федерации: десятилетнее эпидемиологическое наблюдение // Эпидемиология и инфекционные болезни. Актуальные вопросы. 2013. Т. 2. С. 15–20.
- Рычкова О. А., Кашуба Э. А., Орлов М. Д., Пряхина О. В., Некрасова К. С. Иммунный статус детей первого года жизни в зависимости от клинической формы менингококковой инфекции // Лечение и профилактика. 2012. Т. 3 (4). С. 25–30.
- Скрипченко Н. В., Вильниц А. А. Менингококковая инфекция у детей // Руководство для врачей. СПб: Тактик-Студио, 2015. 840 с.
- Лобзин Ю. В., Скрипченко Н. В., Вильниц А. А., Иванова М. В. Клинико-эпидемиологические аспекты генерализованных форм менингококковой инфекции у детей и подростков Санкт-Петербурга // Журнал инфектологии. 2012. Т. 8 (1). С. 19–25.
- Hart C. A., Tompson A. P. Meningococcal disease and management in children // BMJ. 2006. Т. 333 (30). Р. 685–690.
- Гульман Л. А., Крившиц Т. С., Мартынова Г. П. Менингококковая инфекция у детей: ошибки в диагностике и лечении, причины летальных исходов // Сибирское инфекционное обозрение. 2008. Т. 51 (3). С. 20–28.
- Мартынова Г. П., Кутищева И. А., Бочвиненс Я. А., Кузнецова Н. Ф. Клинико-эпидемиологические особенности менингококковой инфекции у детей в период спорадической заболеваемости // Инфектология. 2005. Т. 7 (2). С. 59–65.
- Харченко Г. А., Кимирилова О. Г., Кимирилов А. А. Диагностические трудности менингококцемии у детей в межэпидемический период // Эпидемиология и инфекционные болезни. Актуальные вопросы. 2015. Т. 6. С. 73–76.
Г. А. Харченко* , 1 , доктор медицинских наук, профессор
О. Г. Кимирилова*, кандидат медицинских наук
А. А. Кимирилов**
* ФГБОУ ВО АГМУ МЗ РФ, Астрахань
** ГБУЗ ОИКБ им. А. М. Ничоги, Астрахань
Читайте также:


