Реанимация для инфекционных больных
1. Больные в отделении интенсивной терапии подвергаются повышенному риску воздействия нозокомиальных (больничных) инфекций. Возникающий у них иммунный дефицит может быть следствием как самого заболевания, так и проводимых лечебных мероприятий. Кроме того, многочисленные инвазивные процедуры, выполняемые для мониторного наблюдения и лечения, нарушают нормальные механизмы защиты и делают возможным попадание микроорганизмов в недоступные для них в нормальных условиях участки организма. Возбудители нозокомиальных инфекций нередко обладают полирезистентностью к антибиотикам; при этом и бессимптомные носители, и заболевшие пациенты могут быть источником резистентных бактерий. Инфекционный процесс может развиться вследствие введения инородных тел на длительный срок, а также иммобилизации больного.
2. Высокий процент инфекционных осложнений в отделении интенсивной терапии может быть отнесен на счет действия нескольких факторов, в том числе тесного размещения больных, недостаточного пространства для оборудования, наличия большого количества персонала, а также открытых палат, что обеспечивает наилучшее наблюдение за больными, но в то же время увеличивает возможность взаимной контаминации. Процедуры, выполняемые якобы в стерильных условиях, нередко не обеспечивают защиты от инфицирования, так как проводятся в рамках неотложной помощи.
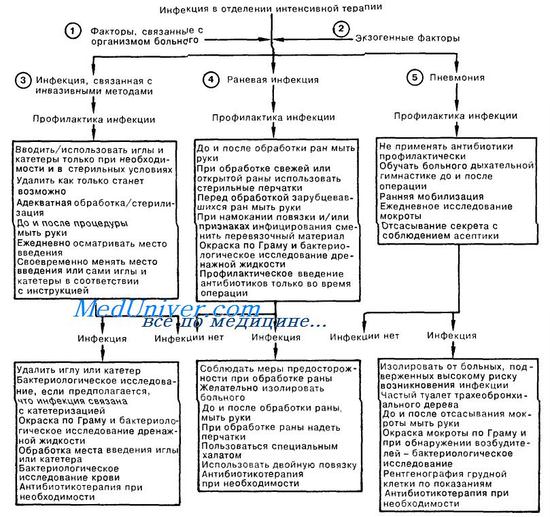
3. Часто встречается инфекция, связанная с инвазивными методами. Устройства для в/в инфузии и мониторного контроля иногда приводят к возникновению гнойного тромбофлебита или бактериемии; об этом следует помнить при обследовании больных с сепсисом или лихорадкой неустановленной этиологии. Вероятность инфекции возрастает, если катетеры остаются в периферических сосудах более чем на 48—72 ч. Золотистый стафилококк является возбудителем в 30% случаев, а грамотрицательные бактерии—примерно в 50% случаев инфекций, связанных с установкой канюли в сосуде. Любой катетер должен быть выведен, как только надобность в нем отпадает. Инфекционные процессы в мочевыводящих путях, встречающиеся чаще всего после катетеризации, составляют более 40% нозокомиальных инфекций; при этом частота инфекционных осложнений зависит от длительности катетеризации, а также наличия или отсутствия герметичности в системе. Развивающиеся вследствие катетеризации инфекционные процессы могут быть вызваны самыми различными микроорганизмами (например, Е. coli, Klebsiella sp., Proteus sp., Pseudomonas sp., Enterobacter sp., Serratia sp., Candida sp.). Многие из этих возбудителей входят в состав собственной кишечной флоры, но могут быть получены и в результате перекрестной контаминации от других больных или персонала.
4. Хирургическая рана считается инфицированной при наличии гноя, поступающего по дренажу, независимо от отрицательных результатов бактериологического исследования. Послеоперационные инфекционные осложнения занимают второе место по частоте среди нозокомиальных инфекций. Для прогнозирования вероятности развития инфекционных процессов в ране Американская корпорация хирургов выработала следующую классификацию, основываясь на которой раны делят на чистые, чистые-контаминированные, контаминированные и грязные. При мономикробном инфицировании чаще всего выделяют золотистый стафилококк; из хирургических ран со смешанной инфекцией часто выделяют грамотрицательные бактерии.
5. Третьей по частоте и первой по вероятности летального исхода среди нозокомиальных инфекций является пневмония. Инфицирование происходит в результате аспирации возбудителей из ротоглотки, либо гематогенным путем из очагов. Диагноз определяется по совокупности клинических признаков (лихорадка, кашель, гнойная мокрота) и данных рентгенологического исследования (легочный инфильтрат). Возбудителями являются аэробные грамотрицательные бактерии (68%), аэробные грамположительные кокки (24%), а также грибки (5%). Грамотрицательные бактерии часто образуют колонии в дыхательных путях госпитализированных больных, что является предрасполагающим к возникновению пневмонии фактором.
Известно, что отделения реанимации и интенсивной терапии характеризуются чрезвычайно высоким риском возникновения внутрибольничных инфекций (ВБИ), которые являются одной из самых актуальных проблем в современной медицине.

Основными причинами высокой заболеваемости ВБИ в отделениях реанимации являются следующие:
- Высокая восприимчивость пациентов. Пациентами отделений реанимации являются люди, ослабленные основным заболеванием, тяжесть которого делает невозможным жизнь пациента без применения искусственной вентиляции легких, парентерального питания и пр. Применение антибиотиков широкого спектра, которое в большинстве случаев начинается сразу после поступления больного в отделение, повышает риск колонизации пациентов антибиотикорезистентными штаммами микроорганизмов.
- Высокая концентрация медицинского персонала и тесный контакт медицинских работников с пациентами. Пациенты здесь нуждаются в более интенсивном и квалифицированном уходе, чем пациенты других отделений, что определяет интенсивность контактов.
- Высокая частота использования инвазивных лечебно-диагностических манипуляций и процедур. Для лечения и диагностики в отделениях реанимации используются методы, являющиеся факторами риска возникновения госпитальных инфекций. Искусственная вентиляция легких, частая санация трахеобронхиального дерева предопределяют возможность колонизации дыхательных путей условно-патогенными микроорганизмами с последующим развитием поствентиляционных трахеобронхитов и пневмоний, которые являются ведущей формой госпитальных инфекций в отделениях реанимации. С массивной инфузионной терапией и длительной катетеризацией центральных вен и артерий часто связано возникновение бактериемий. С частой и длительной катетеризацией мочевого пузыря связано возникновение мочевой инфекции.
В нашем отделении предусмотрена возможность непрерывного наблюдения за каждым больным с поста медицинской сестры, свободного доступа к койке каждого больного со всех сторон, возможность проведения тщательной уборки и дезинфекции.
В отделениях интенсивной терапии и реанимации используется компактное, удобное в обращении и отвечающее повышенным требованиям гигиены, современное оборудование. Мебель изготовлена из материалов, легко поддающихся дезинфекции. Для стен и пола используются легко моющиеся покрытия из специальных облицовочных материалов.
Отделения реанимации, при необходимости, может быть разделено на 2 сектора — для больных с уже имеющейся инфекцией и для “чистых” больных.
Предусмотрена возможность проведения изоляционно-ограничительных мероприятий в отношении пациентов с манифестной формой ВБИ, а также пациентов — носителей эпидемически опасных штаммов, которые наиболее часто вызывают вспышки ВБИ в отделениях реанимации, а также антибиотикорезистентных штаммов любых условно-патогенных микроорганизмов.
Помимо внутрибольничных инфекций, вызванных возбудителями, которые были переданы пациентам в стационаре (экзогенные инфекции), существует большая группа так называемых эндогенных инфекций, т.е. инфекций, вызванных собственной флорой пациента (условно-патогенными микроорганизмами, вегетирующими на кожных покровах и слизистых и в пищеварительном тракте) или микроорганизмами, колонизирующими пациента. Чем тяжелее состояние больного, тем больше микроорганизмов поселяется на кожных покровах и слизистых. В связи с этим тщательный уход за тяжелыми больными реанимационных отделений имеет чрезвычайно важное значение.
Уход за кожей. Наружные покровы служат средой обитания множества микроорганизмов, которые в обычных условиях из-за мощных барьерных функций кожи редко вызывают патологию. Опасность постоянных обитателей кожи проявляется при нарушении целостности кожных покровов, а также при трофических изменениях кожи, наблюдающихся у тяжелых больных. В связи с этим, каждому тяжелому больному ежедневно проводится обтирание тела теплой водой, в которую добавляют спирт, уксус. Под больного подкладывают клеенку или специальную гигиеническую подкладную. Больным с непроизвольным мочеиспусканием и дефекацией обтирание производят после каждого загрязнения кожи. Несвоевременная смена постельного белья приводит к образованию пролежней, их инфицированию и таким образом способствует присоединению еще более серьезных госпитальных инфекций, утяжеляющих состояние больных; для профилактики возникновения опрелостей тело обрабатывается 3% камфарным спиртом или 3% уксусной кислотой.
Уход за полостью рта, промывание глаз. Эти меры являются средством профилактики стоматитов, гнойных конъюнктивитов, паротитов. Глаза промываются теплым раствором фурациллина; в порядке профилактики используют раствор альбуцида.
Для лечения пациентов отделений реанимации и интенсивной терапии требуется массивная инфузионная терапия, при которой незаменимы внутрисосудистые катетеры. Они используются для внутривенного введения жидкостей, лекарственных средств, производных крови, парентеральных питательных растворов, а также для наблюдения за состоянием гемодинамики у больных в критическом состоянии. Однако, использование внутрисосудистых катетеров часто осложняется развитием местных или системных инфекций, включая септические тромбофлебиты, эндокардиты, инфекции крови, метастатические инфекции, развивающиеся в результате переноса инфекции гематогенным путем от места установки катетера к другим участкам тела и местные воспалительные изменения (нагноения в месте катетера). Инфекции, связанные с катетеризацией, в особенности, инфекции кровотока, повышают заболеваемость и смертность на 10-20%, удлиняют сроки госпитализации (в среднем на 7 дней) и увеличивают затраты на лечение.
При инфекциях, связанных с катетеризацией, наиболее частыми возбудителями являются коагулазонегативные стафилококки, в основном, Staphylococcus epidermidis, St. aureus, грибы рода Candida, а также грамотрицательные микроорганизмы, такие как Enterobacter, Acinetobakter, Serratia marcescens.
Факторы риска развития сепсиса, связанного с катетерами, могут быть обусловлены следующими обстоятельствами:
1. Материал, из которого изготовлен катетер: предпочтительным материалом является полиуретан.
2. Размер катетера: центральные катетеры с тремя отверстиями несут больший риск, по сравнению с одинарными.
3. Использование сосудов нижних конечностей опаснее из-за повышенного риска инфекции.
4. Техника введения катетеров: постановка катетеров должна проводиться в асептических условиях. Нарушение техники асептики при постановке катетера — неадекватная обработка рук, использование нестерильных перчаток, неправильная обработка кожи больного в месте катетеризации и др. — приводит к возникновению гнойных осложнений.
5. Длительность нахождения катетера в месте введения: чем дольше катетер находится в сосуде, тем вероятнее развитие инфузионных флебитов и других осложнений.
6. Состав вводимых жидкостей.
7. Частота смены перевязочного материала.
8. Опыт персонала, устанавливавшего катетер.
9. Подготовка кожи.
10. Индивидуальные особенности больного.
Факторы заражения внутрисосудистых устройств:
- руки медицинского персонала,
- микрофлора кожи больного,
- инфицирование поршня,
- обсеменение при введении катетера,
- обсеменение жидкостей.
Основным средством профилактики осложнений, связанных с катетеризацией, является ограничение использования внутрисосудистых катетеров: установку катетера следует назначать только в случае необходимости.
Показаниями для катетеризации центральных вен являются:
- отсутствие выраженных периферических вен;
- необходимость массивной инфузионной терапии;
- измерение центрально-венозного давления;
- проведение гемодиализа, гемосорбции, плазмофереза;
- внутрисердечное введение электродов.
Правила работы с подключичными катетерами.
- Соблюдение асептики при постановке катетера. Барьерные меры предосторожности (стерильный халат, перчатки, индивидуальный стерильный набор для подключичного катетера);
- Адекватная обработка кожи в месте установки катетера, использование кожных антисептиков (раствор АХД-2000, 70% спирт, иодонат);
- Ограничение манипуляций с катетером;
- Ежедневная смена лейкопластырной наклейки по специальному образцу;
- Ежедневная обработка кожи вокруг катетера 70% раствором спирта, водными или спиртовыми растворами хлоргексидина. Перед началом работы с катетером и по ее окончании производится промывание его просвета физиологическим раствором с гепарином; в катетере не должно быть крови. Раствор — гепариновый замок лучше вводить через прокол резиновой заглушки тонкой иглой. Катетер не должен перегибаться и скручиваться. Смена катетера производится 1 раз в 10 дней при отсутствии инфекции крови;
- При появлении признаков воспаления или инфекции крови катетер должен быть удален. При удалении катетера место пункции прижать шариком со спиртом и удерживать 10 минут, затем накладывается асептическая повязка. При замене катетера — смена места катетеризации.
- Обязательное микробиологическое исследование отделяемого из места воспаления;
- При отсутствии центральных венозных катетеров вливание растворов в периферические вены не должно производиться более 12 часов в связи с возможным развитием флебитов.
Особое внимание уделяется инфузионным растворам, при этом стерильные растворы должны быть фабричного изготовления или изготовлены в аптеке с соблюдением правил асептики. Для вскрытия флаконов с жидкостями необходимо использовать стерильный инструментарий. Флаконы с растворами используются строго индивидуально на каждое вливание, расфасовка растворов в аптеках больниц должна соответствовать количеству переливаемого раствора. Срок стерильности растворов, завальцованных в больничных аптеках, не более 30 дней.
Министерство образования Российской Федерации
1. Особенности интенсивной терапии при инфекционных заболеваниях
3. Вирусные гепатиты
1. Особенности интенсивной терапии при инфекционных заболеваниях
Тяжелое течение многих инфекционных заболеваний может привести к развитию критических состояний, требующих проведения интенсивной терапии. Ее особенности обусловлены спецификой инфекционного процесса. При большинстве инфекций больные контагиозные и могут быть источником заражения для окружающих. Оно может происходить воздушно-капельным путем (грипп, менингококковая инфекция, дифтерия, корь, ветряная оспа и др.), через желудочно-кишечный тракт (дизентерия, тифо-паратифозные заболевания, холера, вирусный гепатит А и др.), что требует особых условий размещения больных и проведения противоэпидемических мероприятий. Инфицирование оказывающего реаниматологическую помощь возможно и другими путями, включая переносчиков болезни (вши, блохи). В последние годы актуальна опасность заражения гемоконтактным путем (вирусный гепатит В и С, ВИЧ-инфекция).
Критические состояния у инфекционных больных часто развиваются в разгар болезни, начало которого определяется патогенезом нозологической формы инфекционного заболевания. Продолжительность нарушений функций жизненно-важных органов и систем зависит не только от эффективности интенсивной терапии, но и от естественного течения той или иной инфекции, а также времени эффективного воздействия противомикробных средств. Причем применение антибиотиков бактерицидного действия без одновременной дезинтоксикационной терапии может даже усилить тяжесть состояния больного в связи с массивным поступлением в кровь эндотоксинов – продуктов разрушенных возбудителей болезни (менингококцемия, лептоспироз, тифо-паратифозные заболевания, пневмония и др.).
У больных с генерализованными формами менингококковой инфекции при острых кишечных заболеваниях (дизентерия, холера, сальмонеллез), при пищевых токсикоинфекциях и ботулизме критические состояния развиваются стремительно с первых суток и даже часов заболевания. Это требует постоянной готовности к проведению у них неотложных мероприятий и интенсивной терапии. Промедление, например, при менингококковой инфекции более чем на 5 ч ведет к возрастанию летальности от 10,7% до 85%. В связи с этим актуальны интенсивное наблюдение и превентивная интенсивная терапия при инфекциях, характеризующихся угрозой развития критических состояний. По нашим данным, частота их достигает при генерализованных формах менингококковой инфекции – 88 %, лептоспирозах – 69%, геморрагической лихорадке с почечным синдромом (ГЛПС) – 61%, дифтерии – 31%, брюшном тифе – 21%. Следовательно, сам факт заболевания ими является поводом к интенсивному наблюдению с готовностью к немедленному проведению интенсивной терапии, содержание которой определяется в каждом конкретном случае лечащим врачом.
По сводным данным, потребность в интенсивной терапии составляет в среднем 3-5% от общего числа инфекционных больных. Структура поступающих в отделения реанимации и интенсивной терапии может изменяться в зависимости от эпидемической ситуации, наличия природных очагов инфекции (например, геморрагическая лихорадка с почечным синдромом (ГЛПС), клещевые энцефалиты, лептоспироз и др.), условий размещения личного состава и характера военной службы или работы гражданского населения. В условиях эпидемиче4ского неблагополучия и эколого-профессионального стресса (например, в условиях Афганистана) в интенсивной терапии нуждалось 12,5%. Поэтому организация и планирование реаниматологической помощи необходимо осуществлять с учетом преобладающего спектра нозологических форм инфекционных заболеваний, возможной частоты развития при них критических состояний.
Инфекционных больных направляют в ОАРИТ (ОРИТ, ПИТ или БИТ) при наличии признаков опасных нарушений функций жизненно-важных органов и развития синдромов критического состояния. К ним относятся: инфекционно-токсический шок, инфекционно-токсическая энцефалопатия, церебральная гипертензия, дегидратационный синдром, острая дыхательная, сердечная, печеночная и почечная недостаточность, анафилактический шок.
Интенсивное наблюдение с проведением превентивной интенсивной терапии показано больным, у которых имеются факторы риска неблагополучного течения и исхода инфекционного заболевания. К таковым относят: позднюю госпитализацию; затяжное течение, рецидивы болезней; сочетание инфекционных болезней; сопутствующую хроническую патологию сердечнососудистой системы, дыхания, печени, почек; сопутствующую очаговую инфекцию с опасностью генерализации; снижение резистентности организма (гипотрофия, гипо- и авитаминоз, токсикомания, дистресс, снижение функции антиоксидантной системы); заболевания с возможным внезапным развитием критического состояния (менингококцемия, ботулизм, дифтерия, холера и пр.).
Решение о направлении больных в палаты интенсивной терапии (интенсивного наблюдения) решается в каждом конкретном случае индивидуально с учетом нозологической формы инфекционного заболевания, характера и выраженности факторов риска.
2. Ботулизм
Ботулизм – острая инфекционная болезнь из группы пищевых токсикоинфекций, обусловленная поражением токсинами бактерий ботулизма нервной системы, что проявляется парезами и параличами поперечно-полосатой и гладкой мускулатуры, иногда с синдромом гастроэнтерита в первые сутки.
Заболевание развивается в течение 1-2 дней после употребления консервированных грибов, мясных консервов и других пищевых продуктов, хранившихся в анаэробных или близким к ним условиям. При этом возбудители ботулизма вырабатывают один из сильнейших нейротропных ядов – ботулинический токсин. Возможно заражение загрязненной спорами возбудителя ботулизма почвой, при попадании ее в раны, в которых создаются анаэробные или близкие к ним условия.
Больные ботулизмом не заразны и опасности для окружающих не представляют.
Заболевание характеризуется периферическими парезами и параличами глазных мышц (нарушение зрения), мышц глотки (нарушение глотания, афагия) и гортани (афония), мышц туловища, конечностей и диафрагмы (нарушение дыхания). В связи с нарушением инервации гладкой мускулатуры развивается парез желудочно-кишечного тракта. Острая вентиляционная недостаточность может развиться внезапно вследствие нарушения проходимости дыхательных путей и (или) паралича основных дыхательных мышц. Поэтому медперсоналу необходимо быть в готовности к переводу больного на респираторную поддержку (искусственную или вспомогательную вентиляцию). При появлении у больного афонии, афагии, дыхательного дискомфорта его необходимо перевести в ОАРИТ, чтобы своевременно осуществить респираторную поддержку и предупредить возникновение гипоксии с ее последствиями.
Интенсивная терапия должна включать: внутривенное введение противоботулинических антитоксических сывороток; промывание желудка и высокие очистительные клизмы; введение энтеросорбентов через желудочный зонд; респираторную терапию (ингаляция кислорода, восстановление проходимости дыхательных путей, вспомогательная или искусственная вентиляция легких); лечебное зондовое питание.
Параличи при ботулизме всегда обратимы.
3. Вирусные гепатиты
Вирусные гепатиты – группа инфекционных заболеваний человека с преимущественным поражением печени, сходных по клинической картине, но различающихся по этиологии, патогенезу и исходам. Различают гепатиты A, B. C, D и E. Недавно открыты гепатиты F и G.
Вирусные гепатиты A и E характеризуются фекально-оральным механизмом заражения, передаются водным, пищевым и контактно-бытовыми путями. Инкубационный период составляет для вирусного гепатита А от 15 до 30 дней, для вирусного гепатита Е – от 20 до 65 дней. Наибольшую опасность для окружающих представляют больные в преджелтушном и в начале желтушного периодов заболевания. Для предотвращения заражения от больных решающее значение имеют текущая и заключительная дезинфекция, реализация гигиенических мероприятий по разрыву фекально-орального механизма передачи инфекции, соблюдение правил личной гигиены. С целью профилактики вирусного гепатита А применяют вакцины, которые вводят внутримышечно (отечественная – трехкратно с интервалами в 1 месяц, зарубежные – двукратно с интервалом в 6-12 мес.). Поствакцинальный иммунитет сохраняется на протяжении 10 лет. Для профилактики заболевания лицам, находящимся в контакте с больным, показано однократное введение 1,5 - 4,5 мл нормального донорского иммуноглобулина человека, прием дибазола по 0,04 2 раза в сутки на протяжении 10 дней.
Вирусные гепатиты В, С и Д распространяются парентеральным путем с гемоконтактным механизмом передачи инфекции. Заражение может происходить при переливании крови и ее компонентов, диагностических и лечебных инвазивных процедурах, внутривенном введении наркотиков, нанесении татуировок и т. п. Возможна передача инфекции половым путем, от матери к ребенку во время беременности и родов. Медицинские работники, особенно выполняющие оперативные вмешательства, инвазивные манипуляции и процедуры, имеющие контакт с кровью пациентов, относятся к группам повышенного риска заболевания.
Вирусный гепатит В – одна из наиболее распространенных инфекций человека. Больной манифестной формой острого вирусного гепатита В может быть заразен уже за 2-8 недель до появления первых признаков заболевания, а при хроническом течении инфекции – в течение всей жизни. Инкубационный период составляет 42-180 дней. Свидетельством инфицирования вирусом гепатита В является обнаружение в крови его поверхностного антигена - HbsAg. Вирусный гепатит В является одной из самых опасных профессиональных инфекций для работников медицинских учреждений (особенно ОАРИТ). Заболеваемость среди них в 3-5 раз выше среднего ее показателя у взрослого населения.
С целью профилактики гепатита В следует соблюдать меры предостороженности, исключающие травмирование во время выполнения мероприятий и процедур, прямое контактирование с кровью больных. Обязательна работа в перчатках, применение инструментария разового пользования. Обработка инструментария должна проводится в строгом соответствии с регламентирующими документами МЗ и МО РФ. Важнейшее место в профилактике принадлежит проведению вакцинации. В первую очередь ей подлежат контингенты, относящиеся к высокому риску. Не нуждаются в вакцинации лица, имеющие в крови HbsAg или антитела к нему.
Комитет по профилактике вирусных гепатитов В03 для снижения степени риска передачи вируса гепатита В рекомендует следующий комплекс профилактических мероприятий:
- применение форм и методов работы, отвечающих: правилам техники безопасности и самым высоким современным стандартам;
- строгое соблюдение универсальных мер профилактики, использование соответствующих индивидуальных защитных приспособлений;
- активная вакцинация в соответствии с национальным календарем профилактических прививок и календарем профилактических прививок по эпидемическим показаниям (приказ МЗ РФ от 27.06.2001 № 229);
- эпиданализ случаев профессионального заражения ВГВ, проведение необходимых противоэпидемических мероприятий в каждом конкретном случае;
- документальная регистрация случаев заражения.
Вирусный гепатит С. Механизм инфицированности и пути передачи инфекции сходны с вирусным гепатитом В. Однако риск заражения про половых контактах и при рождении ребенка от инфицированной матери более низок. Гепатит С чрезвычайно распространен среди наркоманов.
Гепатит С протекает в острой и хронической форме. Острая инфекция в 85-95% случаев переходит в хроническую. В большинстве случаев инфицирование ведет к развитию первично-хронической, протекающей скрыто, HCV- инфекции. Инкубационный период составляет от 20 до 150 дней. Профилактические мероприятия те же, что и при вирусном гепатите В. Вакцина против вирусного гепатита С не разработана.
Вирусный гепатит Д возможен только в сочетании с вирусным гепатитом В (ко-инфекция или суперинфекция), так как репликация HVD возможна только в присутствии HBV. Источники инфекции, механизмы и пути заражения аналогичны гепатиту В, но заражающая доза значительно меньше. Инкубационный период составляет 20-40 дней. В разных регионах вирусный гепатит Д регистрируют у 0,1 – 30% от общего количества случаев HBV-инфекции.
Меры предупреждения заражения гепатитом Д те же, что и при гепатите В. Специфической вакцинопрофилактики нет, но вакцинация против гепатита В косвенно эффективна и против Д-инфекции в связи с особенностями репликации ее возбудителя.
Критические состояния у больных вирусными гепатитами, несмотря на этиологические различия, идентичны и характеризуются клинико-патогенетическим синдромом острой печеночной недостаточности. Она проявляется нарушением функции ЦНС (печеночной энцефалопатией, комой) и системы гемостаза (коагулопатией, дефицитом факторов свертывания крови, синтезируемых печенью – геморрагическим синдромом). Средства и методы интенсивной терапии те же, что и при печеночной недостаточности. При развитии печеночной комы летальность достигает 80-90%. Поэтому чрезвычайно актуальна превентивная интенсивная терапия. Показанием к ней является тяжелое течение гепатита, снижение протромбинового индекса до 60% и ниже. Основными ее компонентами являются глюкокортикоиды, переливание свежезамороженной плазмы и ГБО.
Инфекции в отделении реанимации и интенсивной терапии.
Эпидемиология
Самые распространенные нозокомиальные инфекции инфекции нижних дыхательных путей (пневмонии), инфекции мочевых путей и гематогенные инфекции/ бактериемии.
Факторы риска нозокомиальных инфекций:
- Пребывание в отделении реанимации и интенсивной терапии > 48 часов
- Искусственная вентиляция легких
- Травмы/повреждения кожного барьера (раны, язвы, пролежни, катетеры)
- ЦБК—длительность нахождения > 72 часов
- Длительность нахождения мочевого катетера > 72часов
- Профилактика язв (например, ингибиторы протонового насоса)
- Эндогенные факторы: пожилой возраст, коморбидность (например, сахарный диабет)
Путями передачи инфекции могут быть:
- Контактный:
- прямой: от одного человека к другому (медработник → пациент)
- косвенный: например, пациент 1 → медработник (например, через руку) → пациент 2 или пациент 1 → предмет → пациент 2
- Воздушно-капельный: через кашель, чихание или при разговоре
- Аэрогенный: передается через воздух в помещении.
Лихорадка в отделении реанимации и интенсивной терапии
При подъеме измеренной ректально температуры тела > 38,3 °С говорят о лихорадке. Она возникает как реакция на подъем номинальной температуры тела, вызванный различными пирогенами. Лихорадку следует отличать от гипертермии, которая представляет собой выработку избыточного тепла в сочетании с повышенной температурой тела или нарушение теплоотдачи при нормальных показателях температуры.
Лихорадка это симптом, а не болезнь!
Причины повышения температуры тела:
- Инфекции (катетерная инфекция, раневая инфекция и т.д.);
- Неинфекционные факторы, в частности
- синдром отмены алкоголя
- наркотики (экстази, кокаин)
- послеоперационный/посттравматический статус
- панкреатит
- ишемия, кровотечение, травма, отек, операция (→ нейрогенная лихорадка)
- инфаркт миокарда
- лекарственная лихорадка: аллопуринол, антибиотики (аминогликозиды, цефалоспорины, эритромицин, имипенем, макролиды, миноциклин, пенициллин, рифампицин, сульфонамиды, ванкомицин), антигистаминные препараты, азатиоприн, барбитураты, карбамазепин, циметидин, фолиевая кислота, гидралазин, ибупрофен, метилдопа, фенитоин, триамтерен, атропин, нифедипин, гидрохлоротиазид, такролимус, микофенолата мофетил, гидроксимочевина, салицилаты, циклоспорин, противотуберкулезные препараты (изониазид, мебендазол, стрептомицин), нейролептики/злокачественный нейролептический синдром (например, клозапин, рисперидон,оланзапин, кветиапин)
- бескаменный холецистит
- симптом отдачи после предшествовавшей гипотермии
- состояние после трансфузии
- тиреотоксический криз
- тромбоз глубоких вен
- опухоли
- тепловой удар
- злокачественная гипертермия
Симптомы и признаки
При лихорадке, как правило, выделяют три клинические стадии:
- 1-я стадия: озноб вазоконстрикция и усиленная мышечная активность для повышения температура тела
- 2-я стадия: повышение температуры теплая, покрасневшая и сухая кожа, после повышения температуры наступает баланс между выработкой тепла и теплоотдачей
- 3-я стадия: испарина — расширение сосудов и усиление потоотделения для охлаждения (понижения фактической величины), когда температура снова смещается в диапазон нормы
Внимание: у пожилых пациентов в 20-30% случаев адаптационные механизмы выражены слабее или отсутствуют, и инфекции протекают афебрильно! У пациентов с почечной недостаточностью на диализе и без диализа, с сердечной недостаточностью и поздней стадией печеночной недостаточности инфекции могут присутствовать без повышения температуры. У таких пациентов следует обращать знимание на другие признаки, например, тахикардию,тахипноэ, артериальную гипотонию или спутанное сознание.
Диагностика
- Измерение температуры: температура внутри тела и температура, измеряемая в прямой кишке, могут отличаться до 1 °С. Измерение в ухе сравнительно хорошо отражает температуру и быстро адаптируется к ее изменениям. Температуры в мочевом пузыре реагируют на изменения с некоторой латентностью. В принципе для измерения температуры подходит любая область, но в динамике измерения должны всегда проводиться в одной и той же области.
- Анамнез: перенесенные и сопутствующие заболевания, препараты, путешествия
- Клиническое обследование: легкие, живот, кожа, ротоглотка, анальная область и гениталии
- Лабораторная диагностика: картина крови, С-реактивный белок, ГГТ, щелочная фосфатаза, билирубин, АЛТ(СРТ), фибриноген, D-димер; культуры крови, статус/ культуры мочи, при поносе исследование стула на клостридии, сальмонеллы и т.д., по показаниям диагностика ликвора
- Визуализация: рентгенография органов грудной клетки, УЗИ органов брюшной полости, при неясных результатах КТ органов грудной клетки/брюшной полости; при подозрении на синусит низкодозированная КТ лицевого черепа; при подозрении на инфекцию ЦНС—прежде всего в случае внутричерепных устройств КТ или МРТ черепа с контрастированием
- Заменить и мочевые и сосудистые катетеры (и при необходимости дренажи) и взять с них посевы
- Анамнез/клиническая картина
- Лабораторные данные (картина крови, С-реактивный белок, фибриноген, по показаниям прокальцитонин при подозрении на сепсис)
- Идентификация возбудителя:
- посевом на культуру крови:
- взятие материала по возможности до начала терапии (или во время перерыва в терапии)
- асептические мероприятия (дезинфекция рук, дезинфекция кожи на участке пункции)
- объем крови ок. 20 мл на посев (10 мл на флакон)
- материал берется на разных периферических участках (минимум 2-3), внимание: высокий риск контаминации, если кровь берется через ЦВК или артериальный катетер
- флакон подписывается (имя, дата, время)
- сопроводительное направление с указанием имени, даты, места взятия или венопункции, основного заболевания, лечения (предварительного) антибиотиками
- немедленная транспортировка, или промежуточное хранение в инкубаторе либо при комнатной температуре
- методом ПЦР: ввиду отсутствия однозначного мнения в современных исследованиях, метод еще пока не утвердился в рутинной клинической практике, недостаток: невозможно проверить резистентность
- По показаниям статус и культура ликвора
- Мазки из ран, статус/культура мочи, трахеальный секрет/бронхиальный лаваж, исследовать катетер/дренажи
- Рентгенография органов грудной клетки
- УЗИ органов брюшной полости
- Поиск очага согласно картине (клинических) жалоб (например, при болях в спине и подозрении на спинальный абсцесс/ спондилодисцит → МРТ позвоночника)
- По показаниям сцинтиграфия при неясном очаге
- При нейтропении → пробная терапия антибиотиками широкого спектра/комбинированная терапия, по показаниям также антимикотики
- Нейтропения отсутствует → искать абсцесс, эндокардит, туберкулез, ВИЧ-инфекцию, оппортунистические инфекции
- Нозокомиальная лихорадка → искать или помнить об инфекциях, ассоциированных с катетерами, инфекциях мочевых путей, пневмонии, тромбозе глубоких вен/эмболии легких
- Послеоперационная лихорадка → искать или помнить о раневой инфекции, нозокомиальных пневмониях и инфекциях мочевых путей, тромбозе глубоких вен/ эмболии легких
- Исключить эксикоз и лекарственную лихорадку
Лечение
- Лечение провоцирующей причины!
- Препараты (Внимание: перечисленные препараты действуют только при лихорадке, поскольку снижают номинальную температуру. На пациентов с гипертермией эти препараты не действуют.):
- Аспирин: 2-4 г/сутки
- Парацетамол: максимально 4 г/сутки (внимание: гепатотоксичность)
- метамизол: максимально 5 г/сутки (внимание: при быстром внутривенном введении падает артериальное давление, анафилактические реакции)
- диклофенак: до 150-200 мг/сутки
- ибупрофен: до 1800 мг/сутки
- Замещение жидкости:
- Расчет количества жидкости, необходимой для компенсации потерь: 300-500 мл/м2 площади поверхности тела/сутки/°С повышения температуры
- практически ок. 1000 мл дополнительно на 1 °С повышения температуры в сутки (осторожно при сердечной недостаточности)
- Метаболический контроль:
- При лихорадке возможны нарушения в обмене глюкозы
- Вследствие потери жидкости может нарушиться баланс электролитов
- Поскольку лихорадка означает физический стресс, повышается потребность в энергии и кислороде
- Физические мероприятия:
- Снять ненужную одежду и постельное белье
- Компресс на икры; важно: ноги с компрессом нужно оставить раскрытыми, поскольку теплу также надо дать возможность испаряться
- Прохладные обтирания (но не спиртом ввиду быстрой резорбции)
- Лед в паховую и подмышечную области (внимание: повышен риск пролежней)
- Холодные инфузии внутривенно, холодные жидкости через желудочный зонд
- Воздушное охлаждение поверхности тела (например, CoolTouch)
- Эндоваскулярное охлаждение (например, Coolguard)
Охлаждающие мероприятия должны проводиться только тогда, когда фактическое значение температуры не ниже номинального уровня повышенной температуры (клинически: потоотделение у пациента), поскольку применение холода в фазе теплообразования может привести к сужению сосудов и ознобу, что будет являться дополнительной нагрузкой.
Внимание: поверхностное и эндоваскулярное охлаждение применяется только у седированного пациента, поскольку может активироваться симпатическая нервная система и, как следствие, возникнуть неприятный озноб.
- Удаление катетеров и имплантатов
- Открытие раны, некрэктомия, фасциотомия, вскрытие/дренаж абсцесса
- Лечение перитонита и т.д.
- Бронхоальвеолярный лаваж
- Антибиотик не является антипиретиком!
- Показание для антибиотикотерапии имеется только при четком подтверждении наличия инфекции не каждое повышение С-реактивного белка требует антибиотикотерапии
- Антибиотики следует применять строго целенаправленно (повышение моторики кишечника)
- Терапию начинают рано
- Оценивают спектр возбудителей (вне-больничная и нозокомиальная инфекция)
- Учитывают тканевую проницаемость
- Назначают достаточно высокую дозу
- При необходимости проводят комбинированную терапию
- Целенаправленно применяют резервные антибиотики
- Всегда стремятся к целенаправленной терапии путем выделения возбудителя
- Антибиотикограмма не является основанием для решения о терапии, а лишь показывает резистентность
- Учитывают местную ситуацию резистентности
- Терапию повторно оценивают каждые 48-72 часа:
- Дает ли терапия эффект?
- Имеется ли резистентность?
- Имеются ли признаки токсичности (антибиотиков)? При необходимости начинают деэскалационную терапию.
- Длительность терапии должна составлять 7-20 дней (в зависимости от клинической ситуации)
- Чем дольше применяются антибиотики, тем выше опасность селекции резистентных микробов, нежелательных лекарственных побочных действий и токсичности
- При отсутствии эффекта следует искать:
- проблемные микроорганизмы → провести посевы на культуры крови, получить антибиограмму, при необходимости откорректировать антибиоз
- инфекцию резистентными штаммами MRSA → комбинированная терапия
- грибковую инфекцию → антимикотик
Выбор действующего вещества антибиотика один из важнейших и в то же время наиболее тяжелых этапов в достижении положительного течения заболевания. Успех антибиотикотерапии зависит от различных факторов, таких как, например, ситуация с резистентностью или пенетрация в ткани, эти факторы будут рассматриваться далее.
Если антибиотик не препятствует размножению возбудителей в месте инфекции, то причиной может быть как недостаточная концентрация антибиотика, так и пониженная чувствительность возбудителя. В ходе микробиологического тестирования возбудитель оценивается как резистентный, если превышаются определенные соответствующим образом минимальные ингибирующие концентрации (МИК).
К факторам риска развития резистентности к антибиотикам относятся:
Чтобы добиться достаточного антибактериального действия, необходимо, в зависимости от фармакодинамического профиля антибиотика, корректировать его дозировку и интервалы дозирования (эффекты, зависящие от концентрации и времени приема).
Неэффективность антибиотиков проявляется в следующих случаях:
- Преждевременная смерть
- Стойкая лихорадка или гипертермия, тахипноэ, кашель и мокрота, гнойный секрет, диспноэ, артериальная гипотония, нарушения сознания
- Дисфункция органов: дыхательная недостаточность (например, SpO2 5 дней
- Терапия антибиотиками в течение последних трех месяцев
- Предыдущее нахождение в стационаре в течение последних трех месяцев
- Иммуносупрессия
- Высокая распространенность мультирезистентных возбудителей в учреждении (больнице, доме престарелых и инвалидов)
- Пребывание в доме престарелых
- Амбулаторная инфузионная терапия
- Хронический диализ
- Периодическое амбулаторное лечение хронических ран
- Члены семьи с мультирезистентными возбудителями
- Пребывание за границей (отпуск, медицинский туризм).
- MRSA → ванкомицин, иногда в комбинации с рифампицином или фосфомицином, или котримазолом, альтернативно также в зависимости от показаний линезолид, тигециклин или даптомицин; кроме того, многие MRSA-изоляты чувствительны к доксициклину;
- Pseudomonas aeruginosa → при необходимости определение минимальной ингибирующей концентрации (МИК) и прием повышенных доз меропенема или цефтазидима;
- Возбудители, продуцирующие бета-лактамазу расширенного спектра → карбапенем, фторхинолон, тигециклин;
- Устойчивые к ванкомицину энтерококки → линезолид, даптомицин, тигециклин, квинопристин/дальфопристин;
- Clostridium difficile → метронидазол, ванкомицин, иногда тигециклин.
При выборе антибиотиков следует принимать во внимание общие данные о резистентности и, прежде всего, местную ситуацию с резистентностью в конкретном отделении.
К возможностям профилактики резистентности относится, кроме применения антибиотика по строгим показаниям (например, исключение терапии бессимптомной микробной колонизации), проведение короткой высокодозированной и целенаправленной антибиотикотерапии. Целенаправленное лечение проводится согласно антибиограмме.
Другие важные мероприятия включают такие пути противодействия дальнейшей передаче инфекции, как изолирование контактов и обширные гигиенические мероприятия (защитная одежда, перчатки, дезинфекция рук, предметы ухода используются строго для одного пациента и оставляются в его палате, бутылки дезинфицируют и т.д.). При поступлении в стационар все пациенты из групп риска подлежат профилактическому скринингу (мазки берутся с различных участков тела).
Насколько целесообразна регулярная смена антибиотиков в отделении (цикличность), пока окончательно не выяснено.
Внимание: было показано, что даже после прекращения поносов, вызванных токсином, который продуцируют микроорганизмы Clostridium difficile, более чем у 50% пациентов возбудитель еще находится на коже в течение последующих 1 -4 недель.
Еще одним важным фактором успешной антибиотикотерапии особенно также при инфекциях ЦНС является тканевая проницаемость антибиотика.
Читайте также:


