Развитие гломерулонефрита у детей чаще отмечается после инфекции
г) этиотропным средством
19. При хронизации пиелонефрита у детей
а) прогноз благоприятный
б) может развиться ОПН
в) может развиться вторичное сморщивание почек (ХПН)
г) всегда наступает выздоровление
20. Этиотропной терапией при остром пиелонефрите у детей является
А) антибактериальная терапия
21. Наиболее тяжелым по течению и исходу среди заболеваний почек у детей является
а) дисметаболическая нефропатия
В) гломерулонефрит
22. Развитие гломерулонефрита у детей в последнее время чаще отмечается после инфекции
Б) стрептокковой
23. При гломерулонефрите у детей иммунные комплексы антиген–антитело поражают
В) клубочки
24. Для контроля за динамикой отечного синдрома при гломерулонефрите у детей следует
а) ограничить прием жидкости
б) назначить бессолевую диету
В) регулярно определять массу тела ребенка и ежедневно измерять диурез
г) назначить принудительный ритм мочеиспусканий
25. Повышение АД у детей, особенно диастолического, характерно для
А) острого периода гломерулонефрита
б) острого периода пиелонефрита
в) латентного течения гломерулонефрита
г) латентного течения пиелонефрита
26. Изменение мочи при гломерулонефрите свидетельствует о
Б) протеинурии
27. Длительное повышение АД при гломерулонефрите вызывает
В) изменения в глазном дне
28. Ребенку с любой формой гломерулонефрита в первую очередь назначают
а) антибактериальную терапию
Б) строгий постельный режим и диету
в) гипотензивные и диуретические препараты
г) препараты цитостатического действия
29. В качестве патогенетической терапии детям с нефротической формой гломерулонефрита назначают
А) глюкокортикоиды с цитостатиками
б) антибиотики и сульфаниламиды
в) препараты хинолинового ряда
г) антиметаболиты с гепарином
30. Особенности диеты при гломерулонефрите
а) увеличение количества жидкости
б) обогащение животным белком
В) ахлоридная, гипохлоридная
31. Ход амбулаторного лечения ребенка с гломерулонефритом контролируют анализами крови и мочи
б) 1 раз в 2 недели
В) ежемесячно
32. Для исследования по методу Нечипоренко достаточно собрать мочи в мл
Б) 10
г) суточное количество
33. Выделения из влагалища, гиперемия вульвы, зуд и следы расчесов наблюдаются у девочек при
В) вульвовагините
34. Количество лейкоцитов, допустимое в общем анализе мочи
а) сплошь в поле зрения
Б) 3-5 в поле зрения
в) 10-15 в поле зрения
г) 15-20 в поле зрения
35. При применении мочегонных препаратов рекомендуется употреблять
а) молочные продукты
В) изюм, курагу
г) свежие фрукты
Эталоны ответов
1 б, 2 а, 3 г, 4 а, 5 г, 6 а, 7 а, 8 в, 9 б, 10 а, 11 г, 12 в, 13 б, 14 а, 15 б, 16 а, 17 б, 18 б, 19 в, 20 а, 21 в, 22 б, 23 в, 24 в, 25 а, 26 б, 27 в, 28 б, 29 а, 30 в, 31 в, 32 б, 33 в, 34 б, 35 в.
Болезни крови и кроветворных органов у детей
1. Хлороз у детей — это
А) своеобразная форма анемии у девочек в пубертатном периоде
б) проявление гемолитической болезни новорожденного
в) симптом железодефицитной анемии
г) симптом наследственной гемолитической анемии
2. Уровень гемоглобина у детей при среднетяжелой форме железодефицитной анемии ниже (г/л)
Б) 80-100
3. Уровень гемоглобина у детей при легкой форме железодефицитной анемии ниже (г/л)
А) 110-120
4. Наиболее частая анемия в детском возрасте
Б) железодефицитная
5. Детям первого года жизни при анемиях легкой и среднетяжелой формы назначают железо в
а) инъекциях (феррум-лек)
б) капсулах (эрифер)
в) драже (ферроплекс)
г) сиропе (актиферрин)
6. Благоприятный прогноз наблюдается у детей с анемией
А) железодефицитной
7. При железодефицитной анемии может отмечаться склонность к употреблению
А) глины, мела
б) молочных продуктов
в) мясных продуктов
г) зелени, овощей
8. Заболевания крови с замедленной свертываемостью и повышенной кровоточивостью
а) гемолитическая анемия
в) тромбоцитопеническая пурпура
Г) гемофилия
9. Гемофилия А у детей обусловлена недостаточностью в крови фактора
В) VIII
10. Самое характерное проявление гемофилии, являющееся наиболее частой причиной инвалидизации у детей
а) кровоизлияние в мозг
Б) гемартрозы
г) геморрагическая сыпь
11. Для какого заболевания характерны частые кровотечения у мальчиков
а) тромбоцитопенической пурпуры
в) гемолитической анемии
Г) гемофилии
12. Гемофилия у детей чаще проявляется в возрасте (годы жизни)
А) 1–2
13. Наиболее часто встречаемый вид гемофилии
А) А
14. С целью гемостаза при гемофилии А у детей внутривенно вводят
б) аминокапроновую кислоту
В) криопреципитат
15. С целью гемостаза при гемофилии у детей внутривенно применяют
[youtube.player]Рассмотрены этиология и патогенез острого постинфекционного гломерулонефрита (ОПИГН), проведен анализ распространенности, особенностей клинико-лабораторной картины и течения ОПИГН у детей. Обсуждены вопросы профилактики ОПИГН, вызванного стрептококковой и
Aetiology and pathogenesis of acute post-infectious glomerulonephritis (APIGN) were considered, analisis of prevalence and peculiarities of clinical and laboratory presentation and clinical course of APIGN with children was done. The issues of prevention of APIGN caused by streptococcosis were discussed.
Гломерулонефриты (ГН) по серьезности прогноза занимают одно из лидирующих положений в структуре болезней почек, возникающих в детском возрасте. Особое место среди ГН занимает острый постинфекционный гломерулонефрит (ОПИГН), представления об этиологии и патогенезе которого в последнее десятилетие претерпели значительные изменения. В настоящее время большинством клиницистов под ОПИГН понимается иммунокомплексное поражение гломерулярного аппарата почек, которое развивается после перенесенной бактериальной или вирусной инфекции. При типичном течении ОПИГН чаще проявляется острым нефритическим синдромом (артериальная гипертензия, отеки, макро- и микрогематурия, незначительная протеинурия), а также нарушением функции почек в остром периоде болезни вплоть до острой почечной недостаточности (ОПН). В клинической картине также возможны изменения со стороны сердечно-сосудистой системы, ангиоспастическая ретино- и энцефалопатия, которые связаны с объемной перегрузкой и представляют опасность для жизни. У больных с атипичным течением ОПИГН экстраренальные проявления отсутствуют либо они весьма незначительны и кратковременны.
Несмотря на выраженность клинических и лабораторных сдвигов, возникающих в дебюте заболевания, считается общепризнанным мнение о том, что в типичных случаях ОПИГН протекает циклически и у большинства детей заканчивается выздоровлением [2, 8, 10]. Однако правильность данной концепции находит подтверждение преимущественно при стрептококковой этиологии гломерулонефрита, при котором действительно допускается возможность полного выздоровления больных [1, 4–6, 12].
Нами проведен анализ распространенности, особенностей клинико-лабораторной картины и течения ОПИГН у 326 детей, которые в течение последних 10 лет находились на лечении в областной клинической больнице Новосибирска. Диагноз ОПИГН верифицировался на основании анамнеза (связь заболевания с предшествующей инфекцией, переохлаждением, отсутствие тех или иных заболеваний почек в прошлом, а также наследственной и врожденной почечной патологии у кровных родственников), выявления экстраренальных (отеки и артериальная гипертензия) и ренальных симптомов (гематурия, протеинурия и олигурия).
Мальчиков было в среднем в 1,4 раза больше по сравнению с девочками — 189 (57,9%) и 137 (42,1%) соответственно. Возраст их на момент заболевания оказался следующим: до 7 лет — 15,3% больных, 7–12 лет — 42%, старше 12 лет — 42,7% (табл. 1).
У 296 из 326 (90,8%) больных была доказана связь гломерулонефрита с предшествующей инфекцией (табл. 2). Проведенные в комплексе бактериологические и серологические исследования позволили доказать стрептококковую этиологию ГН у 191 из 296 (64,5%) наблюдаемых. При этом стрептодермия выявлена у 97 (29,8%) детей, острый стрептококковый тонзиллит у 81 (24,9%) пациента, скарлатина у 20 (6,1%) больных. У 22 (6,7%) детей этиологию первичного инфекционного процесса установить не удалось, хотя по характеру перенесенной инфекции и повышению титра антистрептококковых антител в крови (антистрептолизина-О) предполагалась стрептококковая этиология этих заболеваний. Так, у 10 детей были признаки подчелюстного лимфаденита, у 6 — гайморита, у 4 — пульпита, у 2 — отита. При возникновении у детей острой стрептококковой инфекции кожи и ротоглотки в лечении, как правило, не соблюдались 10-дневные схемы антибактериальной терапии пенициллинами либо макролидами с последующей обязательной бициллинопрофилактикой. При стрептодермии ошибки в лечении оказались наиболее частыми: антибиотики назначалась редко и с укорочением курса, чаще использовалась лишь местная терапия, при этом бициллинопрофилактика иммунокомплексных осложнений не проводилась.
У 10 (3,1%) других пациентов развитию ОПИГН предшествовал острый диарейный синдром неуточненной этиологии. У 1 больного был диагностирован и лабораторно подтвержден иерсиниоз.
Что касается ОРЗ, то оно предшествовало возникновению нефритического синдрома у 66 (20,3%) детей, характеризуясь лихорадкой и симптомами интоксикации. Переохлаждение как пусковой фактор развития ГН имело место у 30 (9,1%) детей. Вместе с тем у большинства из этих пациентов также обнаруживалось существенное увеличение (в 1,5–2 раза по сравнению с нормой) уровня антистрептококковых антител в анализах крови. Это позволяет говорить о наличии латентной стрептококковой инфекции, в рамках течения которой указанные выше состояния могли сыграть роль пускового фактора гломерулонефрита.
Отеки в остром периоде гломерулонефрита регистрировались у всех 258 детей, у 48 из них (14,7%) они были не только распространенными, но и значительными вплоть до появления гидроторакса, асцита, свободной жидкости в полости перикарда.
Артериальная гипертензия (АГ) отмечена у 159 (48,8%) больных, у 142 из них систолическое артериальное давление (САС) было увеличено до 130–150 мм рт. ст., диастолическое (ДАД) — до 90–95 мм рт. ст. Однако в 17 (10,7%) наблюдениях АГ протекала более злокачественно, достигала 170–180/100 мм рт. ст. и более, была торпидна к используемым гипотензивным лекарственным средствам, способствуя возникновению такого серьезного осложнения, как ангиоспастическая энцефалопатия (почечная эклампсия). Развитию почечной эклампсии предшествовали бессонница, головная боль, тошнота, повторные рвоты (28,8%), люмбальные боли у 32,5% детей, брадикардия, к которым в последующем присоединились беспокойство, тонико-клонические судороги, угнетение сознания. Таким образом, у наших больных почечная эклампсия встречалось в 10,7% случаев, что в 2–4 раза чаще по сравнению с литературными данными [7, 9].
У 234 (71,8%) больных регистрировалось транзиторное (в течение 1–2 недель) повышение в крови уровня мочевины — до 9–15 ммоль/л и креатинина — до 110–140 мкмоль/л, что рассматривалось как нарушение функции почек острого периода. В случае выраженной гиперволемии и олигурии отмечались относительная гипонатриемия и гиперкалиемия, которые, как и азотемия, ликвидировались по мере восстановления диуреза.
Мочевой осадок в 100% случаев был представлен умеренно выраженной протеинурией (не более 50 мг/кг в сутки), макро- или микрогематурией, абактериальной лейкоцитурией. Удельный вес мочи у всех больных в остром периоде заболевания был нормальным.
Таким образом, острое начало заболевания с появлением периферических отеков, артериальной гипертензией, изменением цвета мочи и олигурией полностью соответствовали критериям нефритического синдрома у 80% детей с гломерулонефритом.
У 68 из 326 (20,9%) больных ГН в дебюте протекал атипично, характеризуясь лишь незначительной пастозностью век, а преимущественно — патологией осадка мочи в виде микрогематурии (68% случаев), реже — макрогематурии (32% случаев), протеинурии до 0,5–1 г/л. При этом основные функции почек у них были сохранены.
Развитию атипичной формы ГН предшествовали у 6 (9,1%) из этих детей стрептодермия, у 14 (21,2%) — ОРЗ, у 7 (10,6%) — острая кишечная инфекция, у 9 (13,4%) — переохлаждение, в остальных 45,7% случаев пусковые факторы его установить не удалось.
Следует подчеркнуть, что отчетливой зависимости тяжести и особенностей течения ОПИГН от пола и возраста детей не отмечено.
Лечение больных осуществлялось с учетом существующих рекомендаций и включало постельный режим, бессолевую диету с ограничением животных белков до ликвидации экстраренальных симптомов и азотемии, антибиотики пенициллинового ряда.
Одновременно применялись средства, направленные на коррекцию нарушений в системе свертывания крови. При этом нефракционированный гепарин применялся по 200–300 Ед/кг в сутки в течение 3–4 недель с последующей постепенной отменой. Наряду с прямыми антикоагулянтами использовались дезагреганты, способствующие улучшению реологии крови.
Артериальная гипертензия, гиперкалиемия, олигурия, пре- и эклампсия служили основанием для назначения петлевых диуретиков (фуросемида), гипотензивных средств.
В ходе осуществления указанной терапии экстраренальные проявления ОПИГН были купированы в относительно короткие сроки — у 58,9% детей в течение 7–10 дней и у 41,1% — 14–15 дней после начала лечения, что в целом является характерным для типичной формы острого гломерулонефрита.
Катамнез заболевания нам удалось проследить у 300 из 326 (92%) детей. У 38 из них (12,9%) ГН принял хроническое течение, что согласуется с данными литературы [1, 2, 10, 11]. Установлено, что в дебюте заболевания средний возраст этих детей соответствовал 13 ± 0,8 года (минимальный возраст 7 лет, максимальный 15 лет). При этом связь ГН с перенесенной острой инфекцией была доказана в 100% случаев, но со стрептококковыми заболеваниями — лишь у 16 (42,1%) больных. У 20 (52,6%) больных гломерулонефрит в дебюте протекал манифестно, с нарушением функции почек острого периода, у остальных 18 (34,2%) — малосимптомно (атипично). Обращала также на себя внимание у 28 (73,7%) больных продолжительность макрогематурии — 11–14 дней, а у 55,3% детей — выраженность протеинурии в остром периоде болезни — 2,5–3 г/л.
Хронизация гломерулонефрита у всей группы детей произошла в сроки от 1 года до 10 лет (в среднем через 4,5 лет). Первый рецидив заболевания у 34 из 38 (89,5%) больных протекал в соответствии с традиционными представлениями о гематурической форме хронического ГН (ХГН): минимально выраженные экстраренальные проявления в виде пастозности век, боли в поясничной области, астенизация, снижение аппетита и трудоспособности, нарушение сна. При этом основные изменения обнаруживались главным образом в исследуемых анализах мочи. Так, макрогематурия имела место в 54% случаев, микрогематурия — в 46%, протеинурия от 0,5 до 1,5 г/л — у всех больных. Что касается повторных обострений заболевания, то у данной категории пациентов они возникали не чаще 1–2 раз в год.
Между тем у 4 (10,5%) больных при первом рецидиве заболевания наряду с макро- или микрогематурией в остром периоде имели место распространенные отеки, стойкая артериальная гипертензия, протеинурия более 50 мг/кг в сутки, цилиндрурия, а также транзиторное повышение уровня атерогенных фракций липидов, мочевины и креатинина в сыворотке крови в сочетании с гипопротеинемией, гипоальбуминемией. Обращали на себя внимание симптомы интоксикации, выраженной астенизации, продолжительная по времени протеинурия (более 3–4 недель).
Важно подчеркнуть, что дебют заболевания у всех 4 детей совпал с пубертатным периодом жизни, что сопровождалось интенсивным линейным ростом и половым созреванием. При этом острый гломерулонефрит протекал типично, с выраженными вплоть до анасарки отеками, высокой артериальной гипертензией с признаками ангиоспастической энцефало- и ретинопатии, макрогематурией, кратковременной выраженной протеинурией, а также нарушением функции почек острого периода. Хронизация процесса у этих больных произошла в течение первого года наблюдения.
Морфологический вариант ХГН был установлен у 32 из 38 больных. У всех выявлен мезангиопролиферативный вариант (у 8 с тубулоинтерстициальными изменениями).
К настоящему времени у 30 из 38 (78,9%) детей хронический гломерулонефрит протекает без нарушения функции почек. Однако у 8 больных, возраст которых достиг 19–26 лет, развилась хроническая почечная недостаточность (стадия I–II).
Заключение
Возрастная структура обследованных позволяет говорить о том, что острый гломерулонефрит сохраняет свою экспансию среди детей школьного и пубертатного возраста и молодых людей. Ведущим этиологическим фактором острого гломерулонефрита по-прежнему является стрептококковая инфекция. При этом в последние 10 лет широкое распространение получила стрептодермия, особенно у детей из семей с низким социальным и санитарно-гигиеническим уровнем жизни, детских домов и интернатов. Высока также роль острой респираторной инфекции как фактора, способствующего активации латентной стрептококковой инфекции.
При возникновении ОПИГН у детей типично развитие остронефритического синдрома с нарушением функции почек острого периода и в 10,7% почечной эклампсии. При этом отсутствует отчетливая связь ГН с полом и возрастом пациентов. Острый гломерулонефрит у детей в большинстве случаев заканчивается выздоровлением — 87,1% всех наблюдений. К факторам, прогнозирующим его хронизацию, можно отнести изменения в осадке мочи в виде продолжительной по времени макрогематурии и умеренно выраженной протеинурии.
Литература
С. А. Лоскутова, доктор медицинских наук, профессор
Е. И. Краснова, доктор медицинских наук, профессор
Н. А. Пекарева, кандидат медицинских наук
ГБОУ ВПО НГМУ Минздравсоцразвития России, Новосибирск
[youtube.player]
Общеклинические аспекты
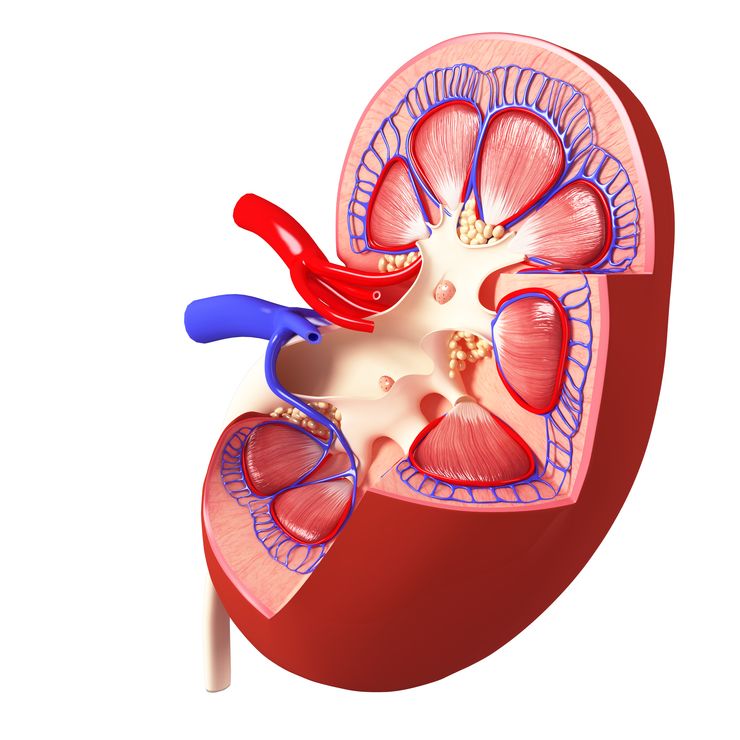
Гломерулонефрит у детей возникает из-за нарушения структуры и функции почечных клубочков – гломерул
Гломерулонефрит (иначе клубочковый нефрит) – разрушение структуры гломерул, обусловленное иммуновоспалительным процессом. В 90% всех клинических случаев заболевание вызвано повышенным иммунным ответом на инфекционные антигены. Клубочковый нефрит может быть вызван аутоиммунным процессом, когда антитела уничтожают собственные клетки. Заболевание практически во всех случаях приводит к развитию хронической почечной недостаточности (ХПН). Существует два типа гломерулонефрита:
- первичный, когда острый клубочковый нефрит развивается самостоятельно, независимо от провоцирующих факторов;
- вторичный, когда заболевание развивается как осложнение аутоиммунных и воспалительных процессов.
Первичный гломерулонефрит может быть врожденным. Почки способны фильтровать около 100 л крови в сутки, очищая ее от остаточного азота, метаболитов, токсинов. После такой регулярной чистки кровь возвращается в организм очищенной, наполненной минералами, питательными веществами, белком.
На фоне гломерулонефрита инфекция нарушает функцию почек, в организме накапливаются токсические соединения, задерживается жидкость, возникают отеки. Активное воспаление приводит к рубцеванию почечной ткани, когда здоровые функционирующие нефроны замещаются соединительной тканью. Механизм развития ХПН при клубочковом нефрите по тяжести напоминает пиелонефрит.
Механизм развития и частые причины

Острый гломерулонефрит обычно развивается через 6–12 суток после перенесенной стрептококковой инфекции
Формирование болезни обусловлено закупоркой капиллярных просветов почечных клубочков, нарушением кровообращения. Именно поэтому нарушаются продуцирование первичной мочи и отток избыточной жидкости, нарастает вторичная артериальная гипертензия.
Спровоцировать возникновение гломерулонефрита у детей могут любые стрептококковые инфекции, частые простудные заболевания с бактериальными осложнениями. После инфекции возникает постстрептококковый гломерулонефрит. Существуют и другие факторы:
- перенесенная ветряная оспа;
- осложненное течение гриппа, ОРВИ;
- системная красная волчанка;
- сахарный диабет;
- врожденные пороки развития почек и почечных структур (поликистозная болезнь, мультикистоз, раздвоение почечной артерии);
- гранулематоз Вегенера (аутоиммунная патология сосудов);
- нефропатии любой природы, нефритический синдром;
- воспаление органов мочеполовой системы (уретрит, цистит);
- малярия в анамнезе;
- тромботическая пурпура.
Стремительное развитие гломерулонефрита объясняется и патологически измененной реакцией иммунитета, когда антитела уничтожают собственные клетки организма. Важными факторамив развитии болезни являются наследственная предрасположенность, продолжительное медикаментозное лечение, вредные привычки, особенно в раннем подростковом возрасте.
Заболевание развивается и после вирусных инфекций, паразитарных инвазий. Известны случаи поражения гломерулонефритом после воздействия антигенных факторов: вакцинации, введения сывороток, медикаментозных препаратов.
Если причину патологического разрушения почечных клубочков установить не удается, говорят о развитии идиопатического гломерулонефрита.
Основная классификация
Учитывая факторы развития гломерулонефрита, классификация заболевания разнообразна, основана на нескольких ключевых критериях – типе течения и клинической форме.
По типу течения
Существует несколько типов течения гломерулонефрита:
- острый. Возникает спонтанно, развивается стремительно. При своевременной терапии облегчение наступает достаточно быстро;
- хронический. Формируется при осложненном обострении, несоблюдении клинических рекомендаций, а также при длительном течении обострения;
- подострый. Патология отличается быстропрогрессирующим злокачественным течением. Подострый гломерулонефрит тяжело поддается лечению из-за высокой устойчивости стрептококковой инфекции к медикаментам.
Отсутствие своевременного лечения практически всегда способствует развитию осложнений, вплоть до острой почечной недостаточности и гипертонических кризов.
По клинической форме
Существует классификация основных видов гломерулонефрита по причине его возникновения, признакам и прогнозу:
- нефротический. Заболевание сопровождается выраженной отечностью лица, при этом показатели АД остаются в пределах возрастной нормы;
- смешанный. Типичные признаки гломерулонефрита стертые, напоминают течение нефротического синдрома любой природы;
- латентный. Болезнь отличается бессимптомным течением, больной ребенок не проявляет беспокойства по поводу самочувствия. Иногда возникает утренняя отечность лица, снижение объема суточной мочи. Латентный гломерулонефрит выявляют при помощи лабораторной диагностики;
- гематурический. Такая форма сопровождается незначительной отечностью и появлением сгустков крови в моче. Гематурический синдром может быть выраженным или скрытым. В первом случае кровь видна невооруженным глазом, во втором – определяется в условиях лаборатории;
- гипертонический. Форма отличается развитием артериальной гипертензии, изменчивостью позывов к мочеиспусканию, выраженной протеинурией и появлением гематурического синдрома. Гипертонический гломерулонефрит опасен осложнениями, на фоне заболевания часто развиваются гипертонический криз, острая почечная недостаточность, отек легких.
Для всех типов гломерулонефрита свойственно циклическое течение. Хроническая форма чередуется с периодами обострения и ремиссии. Обострение возникает уже через несколько дней после воздействия провоцирующих факторов, обычно связано со стрептококковой инфекцией.
Общие симптомы
Вне зависимости от формы и тяжести течения заболевания у ребенка может наблюдаться комплекс симптомов, которые прямо или косвенно указывают на возникновение нефроурологической патологии:
- окрашивание мочи в цвет "мясных помоев";
- отечность лица и нижних конечностей вне зависимости от времени суток;
- постоянная жажда, снижение объема суточной мочи;
- незначительное повышение температуры;
- общее недомогание: тошнота, мышечная слабость, головные боли;
- одышка;
- нестабильный вес.
У детей раннего дошкольного возраста могут отмечаться вспышки эмоциональной нестабильности, агрессии, капризности, плаксивости. Активная симптоматика обострения и постстрептококковый гломерулонефрит наступают через несколько дней после перенесенной скарлатины, тонзиллита, ринофарингита, гнойной ангины и прочих инфекций.
Практическиувсехдетейвпериодобострениягломерулонефритаразвиваетсятяжелаягипертония, продолжительностькоторойдостигаетнесколькихнедель. Нефротическийсиндром у детей выражен в разной степени, зависит от возраста, поражения почечной ткани, осложнений.
В 80% всех клинических случаев на фоне артериальной гипертензии возникают осложнения со стороны сердечно-сосудистой системы. Одновременно нарушаются функции печени и центральной нервной системы. При благоприятном течении периода обострения болезни и своевременной терапии симптомы исчезают, а выздоровление наступает через 2 месяца.

Клинические рекомендации для гломерулонефрита заключаются в охранительном режиме, поддерживающей медикаментозной терапии и соблюдении диеты №7
Диагностика и схема лечения
Диагностика гломерулонефрита заключается в проведении лабораторных и инструментальных исследований, постановке функциональных проб. Анализ крови указывает на состояние функции почек, для этого определяют показатели креатинина, мочевины, остаточного азота. В анализах мочи определяют лейкоциты, белок, признаки гематурии. Из инструментальных методов применяются УЗИ почек и органов брюшной полости, экскреторную урографию с введением контрастного вещества. Ранняя диагностика помогает замедлить процессы разрушения почечной ткани и развитие ХПН.
Лечение обострения клубочкового нефрита у детей проводится в условиях стационара и включает в себя медикаментозную терапию, лечебную диету и охранительный постельный режим. Лекарственное лечение включает следующие виды препаратов:
- негормональные иммунокорригирующие средства на основе азатиоприна, циклофосфамида;
- антибиотики из группы пенициллинов, цефалоспоринов;
- противовоспалительные средства, если симптомы указывают на активное воспаление;
- антигипертензивные препараты (например, тиазидные диуретики+ингибиторы АПФ, блокаторы медленных кальциевых каналов).
При тяжелом или затяжном течении гломерулонефрита назначается гормональная терапия для усиления эффекта симптоматической терапии. Лечение направлено на снижение рисков раннего развития ХПН.
Важное значение для детей, больных клубочковым нефритом, имеет лечебное питание. Диетологи и нефрологи назначают стол №7. Меню направлено на снижение нагрузки на органы ЖКТ и почки, включает коррекцию суточного белка, соли, жидкости. При гломерулонефрите у детей с рождения до 5 лет строгие ограничения касаются только натрия и жидкости, белок снижают умеренно, чтобы значительно не нарушить процесс полноценного развития и роста ребенка. Клинические рекомендации варьируют в зависимости от клинической картины заболевания.
Еслихроническийгломерулонефритосложняетсяразвитиемфункциональнойнедостаточностипочек, тотактикалеченияопределяетсястадиейХПН. Терминальная или преддиализнаястадиятребуетподготовкикгемодиализу, перитонеальному диализу с последующим проведением трансплантации почек.
После выздоровления детям с клубочковым нефритом показано санаторно-курортное лечение, динамический контроль крови и мочи каждые 3 месяца. Дети находятся под наблюдением врача-педиатра или нефролога.
Прогноз при гломерулонефрите у детей и подростков всегда серьезный, особенно при развитии осложнений со стороны почек, сердца и сосудов. При развитии почечной недостаточности показана пожизненная поддерживающая или заместительная терапия. Для обеспечения стойкой ремиссии важно создать благоприятные условия, исключив все возможные предрасполагающие факторы.
[youtube.player]Тема № 24: Педиатрия Болезни почек и мочевыделительной системы у детей
Распространенные периферические отеки, асцит в сочетании с массивной протеинурией у детей наблюдается при
а) дизурическом синдроме
+б) нефротическом синдроме
в) гипертоническом синдроме
г) абдоминальном синдроме
Появление у детей одновременно с гематурией гипертензии, отеков характерно для
3. Для протеинурического варианта мочевого синдрома у детей характерно преобладание в моче
Уменьшение суточного объема мочи у ребенка - это
Наиболее частый путь инфицирования у девочек при цистите
У ребенка раннего возраста цистит возникает при несоблюдении
+а) правил гигиены промежности
б) режима кормления
г) температурного режима в помещении
Теплые сидячие ванночки с раствором антисептиков назначаются ребенку при
+а) остром цистите
г) дисметаболической нефропатии
Бактериальное воспаление почечной ткани и слизистой оболочки лоханок у детей, сопровождающееся пора-жением канальцев, - это
Наиболее частой непосредственной причиной развития пиелонефрита у детей является
+б) кишечная палочка
в) палочка сине-зеленого гноя
Вторичный обструктивный пиелонефрит у детей развивается на фоне
+а) аномалии почек и мочевых путей
б) обменных нарушений в организме
в) частичного иммунодефицитного состояния
г) свободного оттока мочи
Концентрационная способность почек у детей определяется результатом пробы
а) по Аддису-Каковскому
б) по Нечипоренко
+г) по Зимницкому
Интоксикация, боли в животе и поясничной области, положительный симптом Пастернацкого у детей старше-го возраста наблюдаются при
а) дисметаболической нефропатии
Пиелонефрит часто встречается в возрасте
Высокая лейкоцитурия и бактериурия у детей характерны для
в) опухоли почек
Строгий постельный режим показан ребенку с пиелонефритом
а) в первые 3 дня болезни
+б) в острый период заболевания
в) до полного выздоровления
г) в период бактериурии
Лечебное питание ребенка с пиелонефритом строится по принципу
+а) молочно-растительной диеты с умеренным ограничением белка и соли
б) усиленного белкового питания
в) бессолевой диеты
г) молочно-растительной диеты с ограничением сахара
Ребенок, больной пиелонефритом, в процессе лечения должен мочиться
в) не имеет значения как
г) соответственно возрасту
Фитотерапия в лечении пиелонефрита у детей является
а) основным средством
+б) вспомогательным средством
г) этиотропным средством
При хронизации пиелонефрита у детей
а) прогноз благоприятный
б) может развиться ОПН
+в) может развиться вторичное сморщивание почек (ХПН)
г) всегда наступает выздоровление
Этиотропной терапией при остром пиелонефрите у детей является
+а) антибактериальная терапия
Наиболее тяжелым по течению и исходу среди заболеваний почек у детей является
а) дисметаболическая нефропатия
Развитие гломерулонефрита у детей в последнее время чаще отмечается после инфекции
При гломерулонефрите у детей иммунные комплексы антиген-антитело поражают
Для контроля за динамикой отечного синдрома при гломерулонефрите у детей следует
а) ограничить прием жидкости
б) назначить бессолевую диету
+в) регулярно определять массу тела ребенка и ежедневно измерять диурез
г) назначить принудительный ритм мочеиспусканий
Повышение АД у детей, особенно диастолического, характерно для
+а) острого периода гломерулонефрита
б) острого периода пиелонефрита
в) латентного течения гломерулонефрита
г) латентного течения пиелонефрита
Изменение мочи при гломерулонефрите свидетельствует о
Длительное повышение АД при гломерулонефрите вызывает
+в) изменения в глазном дне
Ребенку с любой формой гломерулонефрита в первую очередь назначают
[youtube.player]Читайте также:


