Проникновение инфекции через кожу
ПАТОГЕНЕЗ ВИРУСНЫХ ИНФЕКЦИЙ
Под патогенезом следует понимать совокупность процессов, вызывающих заболевание и определяющих его развитие и исход. Патогенез вирусного заболевания определяется следующими факторами: 1) тропизмом вируса; 2) скоростью репродукции вируса и количеством инфекционных частиц в потомстве; 3) реакцией клетки на инфекцию; 4) реакцией организма на вызванные инфекцией изменения клеток и тканей.
Тропизм вируса к определенным клеткам и органам характерен для большинства вирусных инфекций. В зависимости от поражения тех или иных органов и тканей различают нейроинфекции, инфекции дыхательных путей, кишечные и др.
В основе тропизма вирусов лежит чувствительность к вирусу определенных клеток, а, следовательно, тканей и органов. Это свойство вирусов заражать лишь определенные клетки называется зависимым от хозяина ограничением. Патогенность вируса является генетическим признаком, обусловленным соотношением (констелляцией) вирусных генов. Фенотипическим проявлением патогенности является вирулентность. Этот признак значительно варьирует в разных системах. Вирулентность неидентична зависимому от хозяина ограничению, однако при некоторых инфекциях причины, обусловливающие вирулентность вируса, могут определить и возникновение инфекции. Например, вирулентность вируса гриппа в разных клеточных системах обусловлена степенью нарезания гемагглютинина-предшественника на две субъединицы — большую и малую, которое осуществляют клеточные протеазы. Нарезание зависит как от величины, структуры и конформации участка белка, так и от наличия и концентрации специфических клеточных протеаз. При отсутствии нарезания инфекция не возникает, а разная степень его определит вирулентность вируса в данной клеточной системе.
Вирус проникает в организм разными путями, которые определяются локализацией чувствительных клеток в организме и механизмом передачи вирусов от одного хозяина к другому. Одни вирусы используют строго определенный путь проникновения в организм. Например, ортомиксовирусы, ряд парамиксовирусов, коронавирусов, аденовирусов, риновирусы способны репродуцироваться только в клетках слизистых оболочек дыхательных путей человека и животных, и, следовательно, единственным путем проникновения в организм является воздушно-капельный. Другие вирусы способны к репродукции в разных клеточных системах. Например, вирусы герпеса и оспы способны вызвать заболевание при внутрикожном, внутривенном, интраназальном, внутримозговом введении. В естественных условиях возможны следующие пути проникновения вируса в организм.
Воздушно-капельный. Вирус проникает в дыхательные пути в составе капель, попавших в воздух из дыхательных путей больного. Чем меньше капли, тем легче и глубже они туда проникают. Вирусные частицы могут попадать также с частицами пыли. Крупные частицы пыли оседают на слизистой оболочке носа, а мелкие (не более 2 мкм) могут проникнуть глубоко в дыхательные пути и достичь альвеол.
Воздушно-капельным путем в организм попадают две группы вирусов: 1) респираторные вирусы, которые репродуцируются в эпителии слизистых оболочек дыхательных путей, вызывают местную (реже генерализованную) инфекцию и затем выводятся из организма; 2) вирусы, для которых дыхательные пути являются только входными воротами инфекции. Не вызывая местных поражений ткани, эти вирусы обусловливают генерализованную инфекцию, часто со вторичным поражением дыхательных путей. К таким вирусам относятся вирусы натуральной и ветряной оспы, кори, свинки,
Пищевой (алиментарный). Этим путем в пищеварительный тракт попадают энтеровирусы, реовирусы, многие альфа-вирусы, аденовирусы, некоторые парвовирусы и др.
Трансмиссивный. Вирус проникает в организм при укусе кровососущего насекомого (возбудители трансмиссивных инфекций — арбовирусы и некоторые вирусы семейства рабдовирусов).
Раневой (через кожу). Некоторые вирусы проникают в организм через поврежденную или даже неповрежденную кожу, например, вирусы бешенства (при укусе животных), коровьей оспы, папилломы.
Половой. Таким путем в организм проникают вирусы герпеса, бородавок человека (семейство паповавирусов).
Парентеральный. Этим путем в организм попадает вирус гепатита В. Заражение вирусом может произойти при всякого рода парентеральных манипуляциях — хирургических вмешательствах, переливании крови, стоматологических операциях, при маникюре и педикюре и т. д.
Вертикальный. Этот путь передачи встречается, в частности, при интеграционных инфекциях, когда в дочерние клетки попадает клеточный геном с интегрированными последовательностями вирусного генома, и при инфекциях с внутриутробным заражением плода, что характерно для вируса краснухи при заболевании женщин, особенно в первые 3 месяца беременности. Поражения плода могут вызывать вирусы цитомегалии, простого герпеса, Коксаки и др.

ИППП (инфекции, передающиеся половым путем) — группа заболеваний, которые передаются от человека к человеку при сексуальном контакте. Они поражают не только половые органы, но и весь организм, и нередко приводят к серьезным последствиям.
Современная медицина насчитывает около 30 инфекций, которые можно отнести к ИППП. Большая часть из них может протекать бессимптомно, и это делает их весьма опасными для здоровья разных органов и систем.
ИППП классифицируют в зависимости от возбудителя. Всего различают 4 вида половых инфекций:
Способы передачи ИППП
ИППП распространяются половым путем — вагинальным, оральным или анальным. Пол человека значения не имеет — они могут перейти от мужчины к женщине, от женщины к мужчине, от мужчины к другому мужчине или от женщины к другой женщине.
Многие половые инфекции могут распространяться через любой контакт между половыми органами, ртом и анусом, даже если нет проникновения. Например, генитальный герпес передается через прямой контакт кожи с кожей — для заражения достаточно микроповреждений на её поверхности.
Некоторые ИППП передаются и другими способами. Например, ВИЧ и гепатит B передаются через совместное использование игл для инъекций и при переливании крови.
Использование барьерных методов контрацепции не всегда является гарантией безопасности. При использовании презервативов для безопасного секса важно следовать инструкциям, которые указаны на упаковке. Правильное использование презервативов делает их более эффективными. Необходимо соблюдать следующие меры предосторожности:
- проверять срок годности и целостность упаковки;
- одевать презерватив до секса, а не во время него;
- использовать смазку во время полового акта с презервативом;
- правильно снимать и утилизировать презерватив;
- никогда не снимать презерватив и пробовать снова его надеть;
- никогда не использовать презерватив повторно.
Симптомы
Есть семь основных признаков, которые указывают на ИППП. При их обнаружении необходимо немедленно обратиться к врачу: гинекологу или урологу. Доктор проведет первичный осмотр и назначит дальнейшие анализы и обследования.
О наличии ИППП могут свидетельствовать:
Инфекций, передающихся половым путем довольно много, и каждая из них проявляется по-разному. Для их описания понадобится целый медицинский справочник. Здесь мы рассмотрим только самые распространённые ИППП, заразиться которыми может каждый человек на планете, вне зависимости от пола, возраста и социального статуса.
Всего выделяют три стадии сифилиса. При отсутствии своевременного лечения заболевание может перейти в более тяжелую форму. В результате язвы распространяются по всему телу, в том числе и слизистых оболочках. Больного беспокоят воспалительные процессы, головные боли, ломота в костях, ухудшением общего самочувствия. На третьей стадии может возникнуть менингит — воспаление оболочек головного мозга. Осложнения сифилиса могут привести к параличу и даже летальному исходу.
Хламидиоз — одно из самых коварных заболеваний, передающихся половым путем. У большинства людей ранних стадиях болезни симптомы фактически отсутствуют. У женщин они менее заметны, чем у мужчин, а могут и вовсе не проявляться. Тем не менее, хламидии — одна из главных причин, которая приводит к внематочной беременности, воспалительным процессам в органах малого таза и женскому бесплодию.
У пациентов мужского пола хламидиоз проявляется рядом характерных симптомов. Их беспокоит режущая боль при эякуляции и мочеиспускании. Это обусловлено воспалением придатков яичек и мочеиспускательного канала, которые вызывают бактерии.
Гонорея — еще одна достаточно распространенная ИППП, особенно среди людей в возрасте от 15 до 24 лет. Как и хламидии, она может распространяться при оральном, вагинальном или анальном контакте. И так же, как и при хламидиозе, большинство инфицированных женщин на первых стадиях не замечают никаких симптомов. Однако у мужчин гонорея проявляется практически сразу же. Больных беспокоят гнойные выделения из уретры, болезненное и частое мочеиспускание, дискомфорт в области анального отверстия.
При отсутствии своевременной терапии гонореи возникают осложнения. У женщин наблюдаются кровянистые выделения после секса и режущая боль во время него, повышается температура тела и ухудшается общее состояние организма. Гонорея на любой стадии требует быстрого и эффективного лечения.
Трихомониаз — бактериальная инфекция, возбудителем которой является Trichomonas vaginalis. Поначалу заболевание никак себя не выдает. Первые симптомы появляются приблизительно через две недели после инфицирования. Мужчины чувствуют жжение в мочеиспускательном канале, могут появиться выделения из пениса.
У женщин трихомониаз проявляется более явно. Больных беспокоят болезненные ощущения при половом акте, что обусловлено воспалением слизистых оболочек половых органов. Один из характерных симптомов — густые желто-зеленые выделения из влагалища с неприятным запахом.
Высыпания — лишь видимая часть болезни. Даже после их исчезновения вирус герпеса остается в организме на всю жизнь. Отсутствие лечения у беременных женщин может привести к серьезным осложнениям, вплоть до смерти плода.
Вирус папилломы человека (ВПЧ) — вирусы, передающиеся половым путем. ВПЧ 16-го и 18-го типов являются одной из главных причин возникновения рака шейки матки у женщин. Вне зависимости от пола заболевание проявляется одинаково — в виде мелких бородавок в области промежности и анального отверстия. У мужчин они могут скрываться за крайней плотью и в мочеиспускательном канале. Не исключено и бессимптомное протекание болезни. В этом случае о наличии инфекции можно узнать только с помощью специальных анализов.
Уреаплазмоз — заболевание, которое склонно к хроническому течению. Возбудителем является одноклеточный микроорганизм под названием уреаплазма. Современная медицина относит его к условно-патогенной флоре. Это значит, что в небольшом количестве уреаплазма присутствует и у здорового человека. Заболевание начинается, когда микробы переходят в активное состояние и стремительно размножаются, тем самым вытесняя здоровую микрофлору.
Первые симптомы появляются через 14-20 дней. У больных наблюдается воспаление мочеполовой системы, жжение при мочеиспускании, мутные выделения из влагалища. Женщин может беспокоить боль внизу живота и цервицит. Со временем заболевание переходит в хроническую форму, что влечет за собою множество осложнений:
Несвоевременное лечение инфекции нередко приводит к бесплодию, замершей беременности и преждевременным родам.
ВИЧ или вирус иммунодефицита человека — самое опасное заболевание, передающееся половым путем. ВИЧ дает о себе знать далеко не сразу — инкубационный период заболевания длится от 21 до 90 дней. Симптомы возникают только на стадии манифестации инфекционного процесса.
Пациенты жалуются на воспаление лимфатических узлов, хроническую слабость, головные боли и потерю аппетита. Характерный признак ВИЧ — воспаление небных миндалин (ангина), которое не проходит длительное время. У больных повышается температура тела до 37-37,5 градусов, при этом нормализовать её с помощью жаропонижающих средств не удается.
Отсутствие антиретровирусной терапии крайне негативно сказывается на состоянии больного. Организм атакуют всевозможные вирусные и бактериальные заболевания: пневмония, герпес, туберкулез, кандидоз. Как следствие развивается СПИД.
Диагностика
Возбудителей, которые входят в группу ИППП, достаточно много. Современная медицина предлагает немало методов диагностики, с помощью которых можно их обнаружить и назначить эффективную схему лечения. Условно их можно разделить на несколько групп:
- микроскопические методы;
- анализы крови;
- культуральные методы или посевы;
- ДНК-диагностика.
После обнаружения симптомов, которые указывают на наличие половой инфекции, необходимо сразу же обратиться к врачу. Женщины должны записаться на прием к гинекологу, пациенты мужского пола — к урологу. Если есть явные признаки венерической болезни (шанкры или другие высыпания на половых органах), нужно отправиться к врачу-венерологу.
Невзирая на обширный выбор методов диагностики, точного лабораторного метода пока не существует. При подозрении на ИППП нельзя обойтись одним методом — чаще всего их используют в комплексе для наиболее достоверного результата. Нередко диагностика занимает немало времени со стороны пациента.
Первое, что должен сделать человек, которого беспокоят симптомы половой инфекции — сдать мазок на микрофлору. Это стандартная процедура, которая также проводится при плановом осмотре у гинеколога или уролога. У мужчин мазок берется из мочеиспускательного канала, у женщин — из влагалища и уретры.
Кроме микробиологического анализа при необходимости назначается иммуноферментный анализ (ИФА). С его помощью можно выявить антитела, с помощью которых организм борется с ИППП. При некоторых заболеваниях, которые поражают весь организм (сифилис, ВИЧ), проводится анализ крови (определение ВИЧ и реакция Вассермана).
Кроме обследования узкопрофильных специалистов, больным ИППП иногда может понадобиться помощь других врачей. Некоторые заболевания поражают не только мочеполовую систему, но и другие органы. Это касается таких инфекций как:
Они могут затрагивать зрение, суставы, кожные покровы, кровеносную систему, задний проход. В зависимости от вида осложнений необходимо обратиться к иммунологу, проктологу, дерматологу, инфекционисту и другим специалистам.
Важно помнить, что в случае с ИППП поставить диагноз может только врач. Многие заболевания имеют почти идентичную симптоматику, поэтому самолечение может только усугубить ситуацию и привести к опасным осложнениям.
Лечение

Лечение ИППП подразумевает индивидуальный и комплексный подход к каждому пациенту. Основные методы лечения включают следующие виды терапии:
- антибактериальную;
- иммуностимулирующую;
- противовирусную;
- физиотерапию;
- витаминотерапию.
Эффективное лечение невозможно без сочетания нескольких его видов. Оно должно быть направлено на коррекцию состояния всего организма, а не только половых органов. Местное лечение дает только кратковременный результат и, как правило, не избавляет от инфекции на 100%.
Стойкого терапевтического эффекта можно добиться с помощью комплексной медикаментозной терапии. При этом назначаются местные антибактериальные средства (свечи, кремы, гели или мази) и пероральные лекарственные препараты для приема внутрь. Иногда могут понадобиться инвазивные методы лечения — инъекции или капельницы.
Перед тем, как принимать какие либо лекарства, необходимо сдать анализы на восприимчивость к антибиотикам. Современная фармакология предлагает огромный выбор антибиотиков против ИППП разной формы выпуска и ценовой категории. Но не все они одинаково эффективны — подбирать препараты необходимо исходя с индивидуальных факторов. Поэтому категорически нельзя заниматься самолечением.
Правильно подобранное лечение антибиотиками и противовирусными препаратами длится от 7 до 10 дней. В случае, когда заболевание принимает хроническую форму, терапия продлевается до 21 дня. Как правило, на время лечения больному показан половой покой. Иногда может назначаться повторный курс терапии, но схема лечения изменяется.
Обязательно необходимо лечение обоих партнеров, иначе повторного заражения не избежать. Не стоит стесняться венерических заболеваний — заразиться ими легко и в группе риска находиться каждый человек, живущий половой жизнью. Главный метод профилактики — доверительные сексуальные отношения, отказ от беспорядочной половой жизни и применение средств барьерной контрацепции. Даже после полного излечения, необходимо сдать контрольный мазок и проходить регулярные обследования.
Дифтерийные коринебактерии (Corynebacterium diphtheriae)
Это грамположительные неподвижные анаэробные бактерии, обычные обитатели кожной микрофлоры. Они делятся на два вида: дифтерийные и недифтерийные. Дифтерийные коринебактерии (ДК) в свою очередь подразделяются на токсикогенные и нетоксикогенные. Последние способны спровоцировать заражение крови, септический артрит, эндокардит и воспаления костного мозга. Оба вида, как правило, присутствуют в кожных язвах алкоголиков, у инъекционных наркоманов, а также в местах с низким уровнем гигиены и социально-экономическим уровнем развития. Вакцинация избавила развитые страны от дифтерии, но, тем не менее, заболевание сохраняется у людей из низших слоев общества и тех, кто не прошел вакцинацию.
Corynebacterium jeikeium
Это недифтерийные коринебактерии, включают в себя 17 подвидов, на коже человека присутствуют только несколько из них. Одни виды переносятся только крупным рогатым скотом, другие же, как Corynebacteriumjeikeium (СJ) – обитатели эпителия человека. Хотя многие коринебактерии присутствуют на коже человека, с точки зрения медицины, интересны именно СJ. Они часто провоцируют инфекции у людей с ослабленным иммунитетом, повреждениями кожи и носителей искусственных органов. Кроме того, СJ считаются причиной высыпаний, похожих по гистологическим признакам на ботриомикоз. Если такая бактерия проникает через кожу, то вероятно появление сепсиса или эндокардита.
СJ отличается от остальных грамположительных бактерий тем, что может противостоять различным антибиотикам, но при этом уязвима для гликопептидов, включая ванкомицин и тейкопланин.
Как и эпидермальный стафилококк, СJ считается частью здоровой микрофлоры. Эти бактерии можно найти на теле любого человека, в области паха, подмышек и промежности. Большинство провоцируемых ими инфекций возникают у тех, кто не может похвастаться крепким здоровьем. В целом же, СJ распространены повсеместно и являются абсолютно безобидными, подтверждая тем самым гипотезу о своем мутуализме.
Исследования СJ проводились только в разрезе их потенциальных вирулентных свойств, поэтому о других их возможностях ничего не известно.
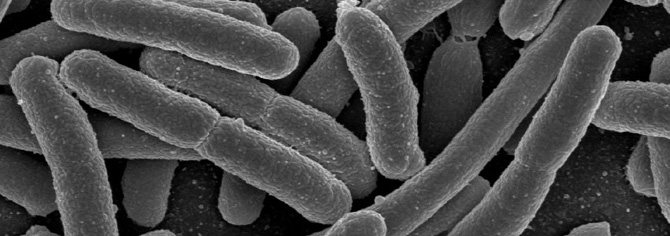
Пропионибактерии акне (Propionibacterium acnes)
Часто называемые причиной обыкновенных угрей, пропионибактерии акне (ПА) – это грамположительные анаэробные бациллы, производящие пропионовую кислоту – побочный продукт их метаболизма. ПА населяют сальные железы, питаются жирными кислотами кожного сала, при этом они чувствительны к ультрафиолетовому излучению.
Считается, что ПА становятся причиной таких заболеваний, как фолликулит, саркоидоз, а также системных инфекций, приводящих к эндокардиту. Иногда ПА провоцирует SAPHO-синдром (синовит, акне, гнойничковые высыпания, гиперостоз и остит) – хроническое системное воспалительное заболевание. В сальных железах ПА производят свободные жирные кислоты. Этот побочный продукт их жизнедеятельности раздражает стенки фолликулов и вызывает воспаление, которое и приводит к кожным инфекциям.
Наиболее распространенное заболевание, которое связывают с ПА, - это акне, поражающее до 80% подростков. Однако есть факторы, предрасполагающие их появлению: преобладание мужских гормонов, медикаментозная терапия (гормональная или контрацептивная), стресс и наследственность.
Невоспаленные акне – это открытые или закрытые комедоны, воспаленные – узелки, прыщи, гнойнички и пузырьки.
Как и эпидермальный стафилококк, ПА становятся причиной послеоперационных инфекций. Искусственные суставы, катетеры и сердечные клапаны транспортируют кожную микрофлору в организм. В результате возникают системные инфекции, а потом сепсис или эндокардит. Другим способом проникновения ПА в организм могут стать повреждения глаза или офтальмологические операции. Это ведет к эндофтальмиту – воспалению внутреннего глаза с временной потерей зрения. Позднее возникновение инфекции – чаще всего результат низкой вирулентности фенотипа ПА.
Лечение подобных заболеваний зависит от многих факторов. Для терапии и предотвращения акне существует множество средств, например, перекись бензоила и наружные антибиотики, они дезинфицируют кожу и защищают ее от бактерий. Наружные ретиноиды снимают воспаления фолликулов. Оральные антибиотики назначаются пациентам с умеренной формой акне. Кроме сокращения внешних проявлений заболевания, антибиотики оказывают еще и противовоспалительное действие. Однако единственное на сегодняшний день средство, ведущее к постоянной ремиссии, - это изотретиноин – составляющее витамина А. Редко случающиеся системные инфекции, включая эндокардит, развивающиеся после операций у пациентов с низким иммунитетом, эффективно лечат пенициллином или ванкомицином.
Основными факторами, способствующими развитию акне, являются ороговение корней волос, повышенная выработка кожного сала и излишнее количество ПА. Хотя эти бактерии часто связывают с появлением акне, они населяют и микрофлору абсолютно здоровых людей. А исследования доказывают, что антибиотики в первую очередь снимают воспаление и только потом сдерживают рост ПА. Широкое распространение пропионибактерий акне на здоровой коже дает основание предполагать, что они являются мутуалистами, а не паразитами.
Стрептококки группы А
Грамположительные бактерии стрептококков группы А (СГА) вызывают как системные заболевания, так и кожные инфекции. Наиболее распространенные проявления: острый фарингит. инфекции слизистых оболочек и импетиго. Поверхностные инфекции, вызванные СГА, зависят от возраста и типа кожи. Например, пиодермия чаще всего случается у новорожденных и детей. Негнойная ревматическая лихорадка может последовать за воспалением горла, а гломерулонефрит – за инфекциями кожи ил глотки. СГА также связывают с более глубокими кожными инфекциями – целлюлитом и рожистыми воспалениями - инфекциями соединительной и жировой ткани, соответственно. Часто подобные заболевания связаны с алкоголизмом, диабетом, иммунодефицитом, покровными язвами или травмами. Смертельно опасный фасцит также осложняется синдромом токсического шока. Кроме этого, СГА может вызвать инфекции в различных органах – легких, костях, суставах, мышцах и сердечных клапанах. Симптоматика такая же, как у заболеваний золотистого стафилококка.
Способы лечения зависят от места расположения, тяжести и типа инфекции. Поверхностные болезни, например, импетиго, легко устраняются наружными антибактериальным мазями – мупироцином или фусидовой кислотой. Более серьезные инфекции лечат оральными антибиотиками – пенициллином, эритромицином или клиндамицином. При тяжелых некротических поражениях тканей неизбежно хирургическое отсечение.
Однако по данным некоторых исследований, СГА вырабатывают некоторые вещества, стимулирующие выработку коллагена и других клеточных компонентов. Поэтому считается, что некоторые вирулентные свойства СГА приносят организму скорее пользу, чем вред.
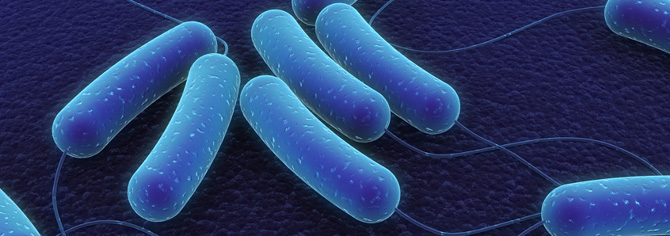
Синегнойная палочка (Pseudomonas aeruginosa)
Это грамотрицательные аэробные бактерии, производящие флюоресцирующие молекулы: сине-зеленые, желто-зеленые и красно-коричневые. Синегнойную палочку (СП) легко отличить по цвету и сладковатому запаху.
СП населяет нестерильные предметы и, подобно эпидермальному стрептококку, считается составляющей нормальной микрофлоры здорового человека. Безобидные бактерии располагаются на коже и во рту, но при этом способны поразить любые ткани, с которыми вступят в контакт. Благодаря относительной безопасности СП, инфекции поражают только лиц со сниженным иммунитетом и больничных пациентов. Среди них муковисцидоз, бронхоэктаз, нейтропения, гематологические и злокачественные заболевания.
Основной источник заражения – поврежденная кожа. Проникновение бактерий в кровь ведет к инфекциям костей, суставов, пищеварительной системы, респираторным и системным заболеваниям. На коже СП чаще всего вызывает дерматит или поражения более глубоких мягких тканей. Такие случаи – это, как правило, результат контакта с зараженной водой. Обычно инфекции носят легкий характер и легко лечатся наружными антибиотиками. В более сложных случаях антибиотики вводят инъекционно.
Несмотря на разнообразие вызываемых СП заболеваний, эти бактерии обладают защитными свойствами. Некоторые побочные продукты их жизнедеятельности используются в изготовлении лекарственных средств. Одним из наиболее известных является мупироцин –средство борьбы с инфекциями, вызванными патогенами стафилококка и стрептококка.
Безусловно, СП является мутуалистом, поддерживая уникальную микросреду между организмом и микробами. Удаление СП из микрофлоры приведет к неконтролируемому росту грибков. Поэтому присутствие на коже и слизистых СП предохраняет организм от поражения более болезнетворными бактериями, являясь неотъемлемой частью иммунной системы.
Заключение
Современные исследования инфекционных заболеваний нацелены на выявление болезнетворных микробов и их вирулентных свойств. Однако некоторые из них, наоборот, защищают наш организм. Процессы взаимодействия организма и микробов на поверхности кожи иллюстрируют полезную роль ее микросреды. Бактерии, участвующие в воспалительных процессах, могут не вызывать инфекций. Понимание этих процессов позволило бы более эффективно использовать современные антибиотики. Злоупотребление ими может нарушить хрупкий баланс микрофлоры, сделав кожу уязвимой для патогенных организмов. Исследования в области взаимодействия организма человека с населяющими его микробами позволят найти новые подходы в диагностике и лечении многих дерматологических заболеваний.
Благодаря новым технологиям пойти на легкомысленное свидание стало в разы проще, но секс всё еще остается рискованным занятием, а уровень нашего полового просвещения — слишком низким. Передающиеся из уст в уста истории и мнения породили массу мифов о предохранении от заболеваний, передающихся половым путем. Разбираемся, какие из них близки к реальности, а какие стоит выбросить вместе с другими суевериями.
Согласно статистике, только в США более 2 миллионов человек заражены инфекциями, передающимися половым путем (ИППП). В России в 2017 году жертвами ИППП стали 234 тысячи человек. В 70 % случаев врачи диагностировали хламидиоз — болезнь, протекающую без явных симптомов, часто приводящую к хроническому воспалению половых органов, бесплодию и половому бессилию. Тогда же в России было зафиксировано 28 600 новых случаев заболевания сифилисом, 16 300 случаев гонореи, 70 500 больных трихомониазом и 85 800 ВИЧ-инфицированных. Всего в нашей стране уже почти 850 тысяч больных ВИЧ.
Чем можно заразиться во время секса
Возбудителями заболеваний, передающихся половым путем (ЗППП) могут стать 22 различные бактерии, 8 вирусов, 3 простейших микроорганизма, 1 гриб и 2 эктопаразита (это паразиты, обитающих на коже).

Есть и изменения в иерархии болезней. Известный многим уреаплазмоз недавно исключили из списка, поскольку его возбудители могут мирно жить в половых путях, не вызывая развития заболеваний. Бактериальный вагиноз (гарднереллез) отнесен к состояниям, сопровождающимся нарушением микрофлоры, кандидоз — к заболеваниям, вызванным сбоями общего и местного иммунитета.
Вирусные ИППП (кроме контагиозного моллюска) считаются неизлечимыми . Их терапия направлена на ликвидацию проявлений заболеваний и достижение ремиссии. Возбудитель болезни остается в организме и при ослаблении иммунитета вызывает обострение.
Чтобы секс был безопасным, нужно точно знать, когда реально возникает опасность для здоровья, а когда можно расслабиться.
Миф 1: если у полового партнера нет признаков половой инфекции, можно не защищаться
Симптомов может не быть. Половые инфекции могут протекать скрыто: вызывать заболевание, но без ярких симптомов. К такому течению склонен хламидиоз — эту инфекцию часто случайно находят при обследовании по поводу хронических воспалительных процессов половых органов, бесплодия, самопроизвольных выкидышей, заболеваний почек и сексуальной дисфункции.
Некоторые ИППП, например трихомониаз, ВИЧ, папилломавирусная и цитомегаловирусная инфекция, могут существовать в виде носительства , при котором возбудитель поселяется в организме, не вызывает заболевания, но может передаваться другим людям.
Наиболее частые проявления заболеваний, передающихся половым путем: выделения из влагалища у женщин и мочеиспускательного канала у мужчин, зуд, жжение и расчесы в области половых органов, покраснения, высыпания и язвы на половых органах, губах и в полости рта. Но иногда симптомы ИППП похожи на другие заболевания.
СПИД может скрываться под маской обычного ОРВИ, генитальный герпес беспокоить только легким зудом в интимной зоне, сифилитическую язву можно просто не заметить. Единственным проявлением хронического хламидиоза может быть конъюнктивит или артрит, которые, на первый взгляд, никак не связаны с сексом.
Поэтому незащищенный секс должен быть поводом для обследования, а не для хвастовства друзьям в крафтовом баре.
- анализ крови на ВИЧ,
- анализ крови на сифилис (RW),
- анализ крови на вирусные гепатиты В и С (HBsAg и Anti HCV),
- анализ крови на герпес (IgM, IgG),
- анализ крови на хламидии IgA, IgG, IgM,
- мультипрайм (ПЦР-диагностика) : Mycoplasma hominis, Mycoplasma genitalium, Ureaplasma spp. (в большом количестве они могут вызывать заболевания), Chlamydia trachomatis (ПЦР), трихомонада (ПЦР), нейссерия гонорея (ПЦР), герпес (ПЦР), ВПЧ (ПЦР),
- флороценоз гриба Кандида (Candida): albicans, glabrata, krusei, parapsilosis, tropicalis (ПЦР),
- флороценоз бактериальной флоры влагалища (Bacteria, Lactobacillus spp., Gardnerella vaginalis, Atopobium vaginae, Enterobacteriaceae, Streptococcus spp., Staphylococcus spp) (ПЦР, для женщин),
- обычный мазок на флору из уретры и прямой кишки у мужчин, из уретры, цервикального канала и прямой кишки у женщин.
Миф 2: заразиться половой инфекцией можно только при вагинальном сексе и нельзя при оральном и анальном
Этот миф не имеет ничего общего с реальностью. Возбудители вирусных инфекций содержатся во всех биологических жидкостях больного человека. Больше всего их в крови, сперме и вагинальных выделениях, меньше — в слюне, моче и поте.
Если у вашего партнера гонококковая инфекции половых органов, вы рискуете заработать гонококковую ангину в результате минета или кунилингуса или проктит — воспаление прямой кишки — после анального секса.

Оральный и анальный секс может быть опасен для обоих партнеров. Обезопасить себя можно, используя барьерную контрацепцию.
Миф 3: секс без проникновения и поцелуи безопасны
Секс без проникновения, или экстернатный, секс, при котором партнеры получают удовольствие от трения гениталиями о тело партнера без введения полового члена в вагину, анус или рот, тоже рискован, но в меньшей степени, чем вагинальный, анальный и оральный секс.
- сифилисом (если во рту у партнера есть сифилитическая язва),
- вирусным гепатитом В и С (единичные случаи),
- папилломавирусной инфекцией,
- вирусом генитального герпеса,
- цитомегаловирусной инфекцией,
- гонореей (при гонококковой ангине или фарингите у партнера).
- Исключить контакт гениталий, кожи и слизистых, используя латексные салфетки (их можно сделать, разрезав презерватив вдоль) и презерватив.
- Не делать депиляцию и эпиляцию перед сексом, так как она повреждает кожу.

Удаление крайней плоти более чем на 60 % снижает риск ВИЧ и других инфекций, передающихся половым путем. В 2007 году Всемирная организация здравоохранения рекомендовала обрезание как метод профилактики ВИЧ-инфекции в странах Африки во время эпидемии заболевания. Однако вышеизложенное — не повод срочно обрезать крайнюю плоть.
Миф 5: если после орального секса почистить зубы и прополоскать рот ополаскивателем, это защитит от инфекции
Чистка зубов до секса даже вредна! Риск заражения увеличивают царапины на слизистой от зубной щетки — в них легко проникают возбудители ИППП. Так что лучше жуйте жвачку, пользуйтесь специальными спреями или антибактериальным полосканием, чтобы дышать свежестью на партнера.
Что касается полоскания рта и горла: некоторые ополаскиватели с антибактериальными компонентами действительно снижают риск заражения микробными ИППП, прежде всего гонореей. Австралийские ученые доказали, что полоскание рта и горла антисептиком в течение одной минуты наполовину уменьшает количество бактерий в полости рта.
Миф 6: мочеиспускание и спринцевание после полового акта защищает от инфекций
Спринцевания опасны для женщин: влагалище населено полезными бактериями, которые создают микроклимат, мешающий развитию болезнетворных микроорганизмов. Вымывание полезной микрофлоры нарушает биоценоза влагалища и ослабляет естественную защиту от половых инфекций. Попавшие в половые пути болезнетворные микроорганизмы вместе со сперматозоидами беспрепятственно проникают в матку, и это вызывает развитие осложнений.
Инстилляции антисептиков в уретру в некоторой степени снижают риск заражения, но не подходят для постоянной защиты. Частые вливания в мочеиспускательный канал приводят к развитию химического уретрита (воспаления уретры) и делают организм беззащитным перед половыми инфекциями.
Спринцевание вредит здоровью, в независимости от того, какие у вас гениталии. Вливание антисептиков в уретру можно использовать только иногда как средство экстренной профилактики ИППП. Но надеяться на полную защиту не стоит.
Миф 7: частицы ВИЧ такие маленькие, что проникают через презерватив

Презерватив может порваться или соскользнуть с полового члена при неправильном использовании, но и в этом случае он останется непроницаемым для ВИЧ.
Чтобы не нарваться на подделку, лучше приобретать презервативы в аптеках и крупных специализированных магазинах.
Презерватив — надежное средство защиты от ИППП при вагинальном, оральном, анальном и беспенетрационном сексе. Главное — соблюдать правила его использования.
Миф 8: презерватив полностью защищает от всех заболеваний, передающихся половым путем
Этот миф противоположен предыдущему, но тоже не соответствует действительности.
Используя презерватив, можно легко заразиться чесоткой, лобковой вшивостью, контагиозным моллюском, генитальным герпесом, папилломавирусной инфекцией или сифилисом, в особенности если сифилитическая язва расположена на половой губе, в области промежности, мошонки.
Миф 9: спермициды защищают от инфекций во время секса
Спермициды — специальные препараты, которые вводят во влагалище перед половым актом, чтобы разрушить сперматозоиды и тем самым предупредить зачатие. Самый известный представитель группы — бензалкония хлорид.
По некоторым данным, он обладает способностью разрушать болезнетворные микроорганизмы. В частности, губительно действует на гонококки, трихомонады, хламидии, микоплазмы, спирохеты, вирусы герпеса и ВИЧ.
Если уж использовать спермициды с целью снижения риска заражения, то лучше в виде крема или свечей, обладающих увлажняющим и успокаивающим действием на слизистую оболочку влагалища. При этом не стоит забывать, что при повторном половом акте необходимо вводить дополнительную дозу препарата.

Кроме того, существуют лубриканты, содержащие бактерицидные, антисептические и фунгицидные компоненты. Их применение особенно показано для индивидуальной профилактики ИППП.
Миф 10: если не было семяизвержения, заразиться невозможно
Многие заболевания, передающиеся половым путем, у мужчин сопровождаются развитием уретрита (воспаления мочеиспускательного канала) и простатита (воспаления предстательной железы). Реже инфекция распространяется на семенные пузырьки, яички и их придатки. Сперма, выбрасываемая во время эякуляции, смешивается с соками предстательной железы и уретры и потому содержит огромное количество возбудителей инфекции.
Во-первых, содержимое уретры и небольшое количество семенной жидкости попадает в половые пути женщины задолго до эякуляции. Во-вторых, источником вирусов и других микроорганизмов могут быть другие биологические жидкости.
Миф 11: если женщина занимается сексом только с женщинами, риск заражения у нее минимален
Гомосексуальные женские пары рискуют так же, что бы вы себе ни фантазировали. Во время полового акта выделения из влагалища, слюна и частицы крови попадают на сексуальные игрушки, кожу и слизистые. Не имеет значения, с помощью чего возбудитель инфекции будет занесен в организм — с помощью полового члена, пальцев, языка, фаллоимитатора или другой секс-игрушки. Результат будет один: развитие заболевания.
Чтобы заразиться герпесом и папилломавирусной инфекцией, достаточно оральных ласк, объятий и поцелуев, поэтому правил гигиены секса для женских пар никто не отменял.
И не нужно забывать о профосмотрах с целью ранней диагностики заболеваний. Возможно, с развитием толерантности к свободным сексуальным отношениям в обществе просьба провериться и предъявить справку будет всё более обычным делом.
Читайте также:


