Профилактика внутрибольничных инфекций в детских стационарах
В статье рассмотрим кратко профилактику ВБИ в ЛПУ. Что означают данные понятия?
Любое, распознаваемое клинически заболевание, отличающееся микробным происхождением у пациента или медицинского сотрудника, может быть связано с его пребыванием, терапией, обращением за медпомощью или обследованием в лечебном учреждении. Такой недуг считается внутрибольничной инфекцией (то есть сокращенно ВБИ). В ЛПУ профилактика таких болезней должна проводиться в обязательном порядке.
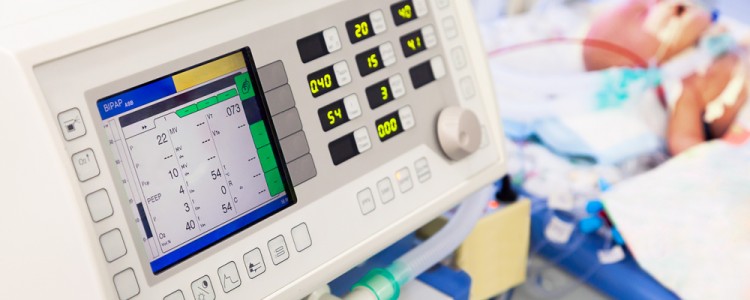
Выявление возбудителей внутрибольничных инфекций проводится с помощью методов лабораторной диагностики (микроскопических, микробиологических, серологических, молекулярно-биологических). При лечении используются антибиотики, антисептики, иммуностимуляторы, физиотерапия, экстракорпоральная гемокоррекция и т. д.
Описание
Одной из важнейших, а вместе с тем и остроактуальных задач выступает проведение профилактики ВБИ в ЛПУ.
Для развития инфекционной патологии необходимо присутствие трех звеньев:
- Источник инфекции, то есть биологический объект, в организме которого возбудители заболевания живут, размножаются и выделяются в окружающую среду. Источником заражения выступает больной или бактерионоситель.
- Фактор передачи возбудителя от инфицированного пациента здоровому.
- Восприимчивый организм.
Комплексные мероприятия, связанные с профилактикой внутрибольничной инфекции, разделены на две группы:
- Неспецифические, которые направлены на ликвидацию или санацию источников заражения, факторов и путей передачи возбудителя.
- Специфические, которые направлены на увеличение устойчивости организма больных и персонала к возбудителям ВБИ.
Требования
В рамках проведения неспецифической профилактики должны выполняться три важных требования:
- Сведение до минимума возможностей заноса патогенных возбудителей в стационар.
- Максимальное понижение рисков внутрибольничного заражения.
- Исключение выноса возбудителя за пределы ЛПУ.
Специфическая направленность профилактики госпитальной инфекции включает мероприятия по обнаружению иммунодефицитного состояния наряду с проведением их адекватной корректировки, а также применением в профилактических целях специфической сыворотки, бактериофагов и анатоксинов.
Приказ о профилактике ВБИ в ЛПУ
Основные мероприятия
Основные меры профилактики ВБИ в ЛПУ предполагают неспецифические мероприятия. Они включают следующие четыре группы:
- Проведение архитектурных планировочных действий.
- Выполнение санитарно-технических мероприятий.
- Осуществление санитарно-противоэпидемических действий.
- Дезинфекционные стерилизационные мероприятия.
Далее рассмотрим их более подробно.
Архитектурные планировочные действия
Такие мероприятия по профилактике ВБИ в ЛПУ направлены на предупреждение последующего распространения возбудителя путем дистанцирования или так называемого черно-белого деления планировочных секторов стационаров.
Принцип дистанцирования реализуют посредством функционального зонирования как стационара в целом, так и всех его подразделений с обособлением той или иной зоны разной степени чистоты. В связи с этим инфекционный, акушерский, детский стационар и различные отделения должны обязательно быть размещены в отдельных зданиях. Имеются соответствующие требования касательно функционального зонирования таких подразделений и отделений стационаров. Например, крайне важно обособленное расположение операционного блока, инфекционного, детского, родильного отделения, секторов для лечения пациентов с иммунодефицитом, ожогами и так далее.

Эффективность зонирования
В данном случае положительный результат тесно связан с фактором присутствия необходимого набора кабинетов определенного подразделения, например, палат для размещения пациентов и вспомогательных медицинских комнат. Площадь любого помещения должна быть достаточной и соответствовать установленным нормативам. Комплекс требований к планировке и организации больничной площади изложен в санитарных эпидемиологических требованиях к организациям, которые осуществляют медицинскую деятельность.
Санитарные технические мероприятия
Такие мероприятия профилактики ВБИ в ЛПУ включают в себя рациональное устройство системы вентиляции. Организация должного воздухообмена здания имеет большое значение. Выделяют следующие важные составляющие в комплексе эффективных методов профилактики внутрибольничной инфекции:
- Поддержание оптимального воздушного баланса с учетом соблюдения режима чистоты помещения.
- Кондиционирование микроклимата.
- Проведение очистки воздуха, который подается в операционные и прочие, приравненные к таковым, помещения в медицинских корпусах.
- Применение ламинарной установки для создания стерильной зоны.
Кроме этого, эпидемиологическое благополучие в рамках стационара возможно только при условии бесперебойной работы канализационной и водопроводной систем, а также организации энергоснабжения и параметров освещения. Не менее важно надлежащее состояние строительных конструкций.
Санитарные противоэпидемические мероприятия
Эти методы включают в себя поддержку должного санитарного состояния наряду с соблюдением противоэпидемического режима во всех помещениях медицинского стационара и контролем над правильностью их выполнения. Помимо всего прочего, данные меры профилактики предполагают следующее:

- Выявление возбудителей и носителей инфекции среди персонала (например, во время приема на работу, проведения периодического профилактического осмотра и по соответствующим эпидемическим показаниям).
- Проведение санации.
- Выявление носителей заболевания и больных среди пациентов во время их поступления в стационар и в периоды пребывания в отделении.
Большое значение в рамках мер профилактики ВБИ в ЛПУ имеет контроль над бактериальной обсемененностью больничной среды. При этом внимание уделяется воздуху и рабочим поверхностям помещений, материалам, приборам, инструментам.
Просветительная работа
Одним из аспектов санитарных противоэпидемических мероприятий выступает систематическое осуществление просветительной работы для персонала. В этой связи проводятся инструктажи по правилам приема пациентов, заполнения лечебных палат, уборки помещения, применения дезинфицирующих препаратов, использования бактерицидной лампы, соблюдению правил личной гигиены и обработке рук и так далее. Стоит отметить, что за обеспечение санитарного эпидемиологического режима в больничном учреждении несут ответственность, прежде всего, руководители.
Дезинфекционные и стерилизационные мероприятия
Данные методы профилактики ВБИ направляются на уничтожение возбудителей в пределах внутрибольничной среды. Дезинфекция уничтожает множество патогенных микроскопических организмов на различных поверхностях (полах, стенах, дверных ручках, выключателях, подоконниках и так далее). Очистке подвергается жесткая мебель, поверхности всевозможных приборов, аппаратов и оборудования.
Очень важно поддерживать свежий воздух в помещении, очищать посуду наряду с бельем, изделиями медицинского назначения и предметами ухода за пациентами. Дезинфекции также подлежит санитарное техническое оборудование, поверхность операционного поля и руки персонала. Таким образом, стерилизация является уничтожением всех видов микроскопических организмов, спор, в том числе на изделиях медицинского назначения.
Дезинфекционные стерилизационные меры профилактики ВБИ осуществляют с применением механической обработки (речь идет о мытье, влажной уборке, стирке, обработке пылесосом, вентиляции, проветривании). Инструментами служат химические средства и физические методики, которые обладают бактерицидным воздействием (к примеру, высокие температуры наряду с водяным паром под избыточным давлением, ультрафиолетовым облучением, ультразвуком, СВЧ-полем) и их сочетания (проведение влажной уборки с последующим дезинфекционным облучением).
Стоит отметить, что изделия медицинского назначения, которые используются для манипуляций и инвазивных процедур, при которых есть риск повреждения слизистых оболочек, после каждого использования подвергают трехстадийной обработке: дезинфекция, предстерилизационная подготовка (очистка) и стерилизация, причем два последних действия проводятся в стерилизационном отделении каждой больницы.
Проведение специфической профилактики ВБИ для пациента
Такая профилактика наряду с иммунизацией направлена на увеличение устойчивости организма пациентов и клинического персонала к внутрибольничной инфекции. Ее, как правило, разделяют на две формы: плановую и экстренную.

Плановый тип мероприятий по профилактике ВБИ или вакцинация (активная иммунизация) проводится, начиная с рождения. При этом здоровым новорожденным делаются прививки против гепатита В и туберкулеза, а затем, по достижению определенного возраста, детей вакцинируют в поликлинике от таких недугов как полиомиелит, коклюш, дифтерия, корь и другие инфекции согласно прививочному календарю.
Таким образом, у подрастающего поколения вырабатывается стойкий пожизненный иммунитет против данных заболеваний. В целях предупреждения внутрибольничных заражений медицинского персонала проводится плановая вакцинация против гепатита В и дифтерии.
Экстренная профилактика, как правило, включает в себя мероприятия, которые направлены на предотвращение развития патологии у людей в случае заражения. Целью при этом является создание невосприимчивости индивида в течение инкубационного периода заболевания.

Мы рассмотрели кратко профилактику ВБИ в ЛПУ.
[youtube.player]вкл. 17 Август 2012 .
Проблема ВБИ затрагивает интересы всех, без исключения, детских отделений. Уровни заболеваемости и этиологическая структура возникающих случаев ВБИ зависят от типа отделения.
В детских нефрологических отделениях основную массу составляют инфекционные больные — пациенты с пиелонефритами, вызванными различными видами грамотрицательных бактерий. При длительном пребывании многих больных в стационарах возможно перекрестное заражение, что еще более увеличивает длительность пребывания пациентов в отделениях. Отделение нефропатологии по сути дела инфекционный стационар. Статус инфекционного стационара должен быть присвоен и отделению гастроэнтерологии, где подавляющее большинство больных — инфекционные. В свете современных данных язвенная болезнь желудка и двенадцатиперстной кишки (хеликобактериоз), хронические гепатиты, язвенные колиты рассматриваются как нозоформы инфекционной патологии и возможность внутрибольничного перекрестного инфицирования вполне реальна.
В детских хирургических отделениях, как и в целом в стационарах хирургического профиля, учет заболеваний ВБИ не отражает реально существующего положения. Как показывают выборочные исследования, ВБИ развиваются у 21-22% пациентов детских хирургических отделений (Н.А.Семина, В.Т.Соколовский, 1997). В одних стационарах доминируют грамотрицательные бактерии, в других — золотистый стафилококк.
Высокие уровни заболеваемости ВБИ определяются у пациентов, находящихся в отделении интенсивной терапии и реанимации. В США в детских больницах каждый 4—5-й пациент, прошедший через эти отделения, приобретает ВБИ. Особенно часто развиваются пневмонии — в 20—45%, поданным 1500 отделений стран Европейского региона. Ведущие этиологические агенты — грамотрицательные бактерии и стафилококк.
Основными возбудителями ВБИ остаются условно-патогенные микробы. К ним относятся стафилококк (золотистый и эпидермальный), стрептококк, энтерококк, эшерихия, клебсиелла, энтеробактер, протей, серратиа, псевдомонды и др- Сохраняется актуальность заболеваний, вызванных госпитальным штампом S. typhimurium, S. infantis.
По мере увеличения сроков пребывания в детском стационаре возрастает число детей с патологией, обусловленной дрожжеподобными грибами рода кандида, нокардия, аспергилла и др. Для кандидоза характерно поражение большого числа биотопов с преобладанием локализованных форм (молочница, дерматит), но наблюдаются и генерализованные формы. Отмечено возникновение групповых случаев менингитов, обусловленных кандида альбиканс, резистентных к нистатину, леворину, амфотерицину.
На заболеваемость ВБИ в детских стационарах не может не оказать влияния общая эпидемиологическая ситуация в стране.
Увеличение количества источников инфекции в целом, возрастание числа заносов инфекции в стационары (только в Москве, например, число заносов с 1998 по 2000 г. возросло с 16 355 до 21 232). Рост числа заносов инфекции в детские стационары таит опасность ее распространения при малейшем отступлении от разработанных мер борьбы и профилактики. В связи с этим очень важно не допустить заноса инфекции в детский стационар.
Основные меры борьбы с ВБИ и ее профилактики сводятся к следующему:
- в целях максимального разобщения детей перспективно строительство детских стационаров по типу боксированных отделений, для детей старшего возраста — палаты на 2 человека с санузлами; приемные отделения должны выполнять роль фильтров, направляющих потоки больных раздельно, адекватно имеющейся патологии;
- следует развивать систему специализированных центров с организацией лечения на дому;
- детские отделения гастроэнтерологии, нефропатологии, отделения этапа выхаживания новорожденных целесообразно рассматривать как инфекционные, обеспечив соответствующий режим работы в них; в жестком контроле нуждаются учреждения стоматологического профиля; инвазивные медицинские вмешательства оправданы лишь по строгим медицинским показаниям (без ущерба для пациентов их можно сократить на 30%);
- расширение сети ЦСО и усиление контроля за их работой уменьшат число ВБИ, связанных с артифициальным механизмом передачи.
В 03, оказывающих медицинскую помощь несовершеннолетним пациентам, должны соблюдаться следующие требования:
- оказание медицинской помощи новорожденным, детям грудного и раннего возраста с инфекционной патологией должно осуществляться в отделениях больничных 03 в специально выделенных, отдельных боксированных помещениях. Боксированные помещения должны заполняться циклично с учетом возраста ребенка и его патологии;
- в детском отделении должны использоваться игрушки, изготовленные из материалов, позволяющих проведение дезинфекции физическим или химическим способами. Для дезинфекции игрушек, проводимой в пределах отделений, должны использоваться специально выделенные и промаркированные емкости. Игрушки не должны использоваться разными детьми без предварительного обеззараживания.
Резервный инкубатор в отделениях новорожденных или роддомах должен храниться в специально отведенной комнате для хранения медицинского оборудования.
Резервный инкубатор при хранении: должен быть отключен от сети; должен быть без белья; должен быть без воды в увлажнителе.
Уборка и дезинфекция инкубаторов в отделениях для новорожденных или в роддомах должны проводиться с соблюдением следующих требований:
- должны проводиться медицинским работником с учетом рекомендаций завода-изготовителя;
- текущая уборка инкубаторов должна проводиться через каждые 12 часов. Текущая уборка инкубатора может проводиться в помещении палаты или бокса в присутствии ребенка;
- при текущей уборке инкубатора медицинские работники должны соблюдать следующие требования: снять постельное белье;
- протереть стерильной ветошью, смоченной в стерильной воде, поверхности матрасика, внутреннюю и наружную поверхности инкубатора;
- заправить постельные принадлежности стерильным постельным бельем; при проведении генеральной уборки и дезинфекции инкубатора должны соблюдаться следующие требования:
- должны проводиться каждые 3 дня пребывания в нем пациента, а также после завершения процесса выхаживания новорожденного;
- должны проводиться при отсутствии в нем ребенка в специально выделенном помещении отделения 03;
- при нахождении ребенка на аппаратном дыхании должны проводиться только по показанию лечащего врача;
- ветошь должна меняться на чистую по мере ее загрязнения; отсоединенные детали и все поверхности инкубатора (в том числе места установки фильтров и увлажнителей) должны мыться с применением моющих средств. Остатки моющих средств должны двукратно смываться чистой ветошью, смоченной в водопроводной воде;
- медицинский работник, проводивший генеральную уборку и дезинфекцию инкубатора, должен указать на прикрепляемой к инкубатору бирке дату и время проведения генеральной уборки и дезинфекции, свою фамилию и заверить проведение работ личной подписью.
Воздушный фильтр инкубатора должен подлежать замене в соответствии с рекомендациями завода-изготовителя. Даты установки и последующей замены воздушного фильтра инкубатора должны указываться на его крышке при очередной смене.
Необходимо соблюдать правила сбора, транспортировки, сортировки, стирки белья, соблюдения личной гигиены при сборе белья, хранения чистого белья.
Своевременное выявление и изоляция больных, поступивших в стационар с инфекцией или приобретших ВБИ в отделении, и соблюдение соответствующих противоэпидемических мероприятий уменьшат риск распространения ВБИ.
При установлении инфекционного заболевания или подозрении на него необходима немедленная изоляция больного и перевод в соответствующее инфекционное или специализированное отделение. На выявленного больного составляется экстренное извещение по ф. № 058/у, сведения о нем заносятся в журнал ф. № ОбОу.
Если ребенку по жизненным показаниям необходима срочная медицинская, особенно оперативная помощь, больной остается в стационаре, но строго проводится весь комплекс противоэпидемических мероприятий (изоляция больного, проведение в приемном отделении заключительной дезинфекции и др.).
В приемном покое проводится осмотр на педикулез и чесотку, санитарная обработка больных. При выявлении педикулеза, больной, помещение и предметы, с которыми он контактировал, подвергаются дезинсекции. О каждом случае педикулеза экстренным извещением, сообщается в ЦГиЭ, делается отметка в истории болезни для привлечения внимания лечащего врача к больному в отделении и проведения повторной санитарной обработки.
При госпитализации детей основное внимание необходимо обращать на профилактику заноса инфекции в стационар. Для этого необходимо отражать в истории болезни сведения о перенесении ряда инфекционных заболеваний, оставляющих стойкий и длительный иммунитет (корь, ветряная оспа, эпидемический паротит и др.), а также о перенесении некоторых кишечных инфекций, свойственных только детям (эшерихиозы). Приводятся также данные о сделанных ребенку профилактических прививках и о возможных контактах с инфекционными больными по месту жительства и в детских учреждениях.
Надо отметить, что в современных условиях, даже при идеальной работе приемного покоя, нельзя исключить занос инфекции в стационар, поскольку возможна госпитализация инфекционных больных, находящихся в стадии инкубации, носителей возбудителя, а также лиц, инфекционный процесс у которых характеризуется малозаметной микросимптоматикой (непрямая, занесенная инфекция). Приходится учитывать возможность сокрытия больными субъективных и объективных данных (например, диарея) признаков заболевания. В связи с этим лечебные отделения должны быть готовыми к организации мероприятий по локализации очага и предотвращению распространения заболеваний в стационаре.
С целью выявления больных тифо-паратифозной группы, малярией необходимо строго контролировать длительно лихорадящих больных (более 5 дней), должна осуществляться передача сведений о них при смене дежурства. Выявленные длительно лихорадящие больные с неясным диагнозом подлежат обязательной консультации инфекциониста и по показаниям бактериологическому исследованию крови на гемокультуру, исследованию крови на ВИЧ-инфекцию и др.
Проводится ежедневный контроль за характером стула, его кратностью. Обязательно соблюдать цикличность заполнения палат. Большую роль в возникновении ВБИ играет перегрузка палат и соблюдение санитарных требований к детским отделениям. При возникновении признаков инфекционного заболевания ребенка переводят в инфекционную больницу, а при переводе больного из инфекционной больницы в детскую его необходимо изолировать.
Больные с дисфункцией кишечника обследуются бактериологически. Для этого в отделении должны быть пробирки с консервантом, тампонами (хранятся они в холодильнике отделения).
Среди госпитализированных проводится выявление инвазированных гельминтами. Лечение энтеробиоза и других гельминтозов проводится в комплексе с изоляционными и санитарно-гигиеническими мероприятиями.
С целью выявления больных вирусными гепатитами проводится лабораторное обследование детей, относящихся, по данным эпиданамнеза, к группам риска: это дети, которым вливалась кровь, плазма или они подвергались различным парентеральным вмешательствам. Больные, у которых выявлены клинические и биохимические признаки гепатита, подлежат изоляции или переводу в инфекционное отделение. Истории болезни, направления в лабораторию и другая медицинская документация выявленных носителей HBsAg подлежат маркировке, а выявленные носители направляются в гепатологический центр.
С целью профилактики заноса инфекции в стационары медицинским персоналом проводятся мероприятия:
- осмотр и лабораторное обследование вновь поступающих на работу;
- периодические осмотры и лабораторный контроль постоянно работающих лиц;
- смена персоналом уличной одежды на рабочую перед входом в отделение (обувь, халат и т.д.);
- периодическая сдача норм санитарного минимума.
Обязательными являются ежегодные флюорографические обследования, исследование на бактерионосительство. Сотрудники, у которых обнаруживается возбудитель кишечных инфекций, не допускаются к работе, связанной с питанием больных. Результаты клинических и бактериологических обследований должны фиксироваться в медицинской книжке сотрудника.
Учитывая, что занос инфекции в соматические стационары может быть осуществлен и посетителями, доступ их должен находиться под контролем.
В целях профилактики заноса заразного начала с пищевыми продуктами в пищеблоках больниц должен строго соблюдаться комплекс требований по их устройству, содержанию и приготовлению пищи, проводиться контроль за продуктами, поступающими с передачами для больных. Необходимо информировать больных о перечне продуктов разрешенных для передачи, их количестве, сроках и условиях хранения. Ежедневно должны быть просмотрены продукты, переданные в стационар. Необходимо соблюдать товарное соседства* Передачи должны храниться в отдельно выделенном холодильнике, который необходимо ежедневно протирать и регулярно размораживать.
Наиболее актуально в настоящий момент профилактика ВБИ в отделениях новорожденных. Для предупреждения их необходимо: на каждом сестринском посту устанавливать медицинские весы для взвешивания новорожденных; пеленальные столы с обогревом, шкафы для белья, стол для медикаментов.
В больничных организациях здравоохранения для приготовления и временного хранения молочных смесей, грудного молока для кормления детей, находящихся на искусственном вскармливании, должны выделяться молочные комнаты.
При оказании медицинской помощи детям в возрасте до 1 года вне специализированных педиатрических отделений в буфетных организаций здравоохранения должны быть созданы условия для приготовления и хранения молочных смесей.
Молочные комнаты организаций здравоохранения должны быть оборудованы:
- резервным проточным источником водоснабжения с разводкой к моечным ваннам;
- электрической плитой;
- двумя столами: для чистой и использованной посуды;
- двумя холодильниками (для сухих и восстановленных молочных смесей);
- стерилизатором;
- двухгнездной мойкой;
- умывальником;
- шкафом для хранения стерильной посуды.
Молочные смеси в больничных организациях здравоохранения должны соответствовать следующим требованиям:
- должны храниться в больничных организациях здравоохранения в соответствии с рекомендацией изготовителя;
- сухие молочные смеси в открытой упаковке должны храниться в специально выделенном холодильнике;
- приготовление молочных смесей должно осуществляться непосредственно перед их употреблением;
- доставка молочных смесей по отделениям роддома должна проводиться в плотно закрывающихся промаркированных емкостях со штативами, подвергающимся гигиенической обработке.
Питьевые растворы для новорожденных и детей раннего возраста должны готовиться в аптеке в индивидуальной фасовке по 30 - 50 мл.
Использование для кормления ребенка сцеженного грудного молока должно осуществляться по назначению врача. Сцеженное грудное молоко должно применяться строго индивидуально от матери к ребенку.
Использование для кормления ребенка сцеженного грудного молока, полученного от других матерей, запрещается.
Помещение для сцеживания грудного молока должно быть оборудовано:
- умывальником;
- столом для сцеживания;
- шкафом для хранения чистых полотенец;
- вешалкой.
Грудное молоко должно сцеживаться в стерильную бутылочку непосредственно перед кормлением.
Перед и после сцеживания грудного молока родильница должна мыть руки с мылом и вытирать их насухо чистым полотенцем. Полотенце для рук должно использоваться строго индивидуально каждой родильницей и должно подлежать смене после каждого сцеживания.
Хранить грудное молоко после сцеживания запрещается.
При зондовом кормлении детей время введения грудного молока, молочных смесей и питьевых растворов не должно превышать двух часов.
Молочные смеси, питьевые растворы должны использоваться строго индивидуально, их остатки должны уничтожаться сразу после их использования.
Хранение открытых емкостей с приготовленными молочными смесями, питьевыми растворами в отделениях организаций здравоохранения не допускается.
Бутылочки для кормления детей должны соответствовать следующим требованиям:
- использоваться по прямому функциональному назначению. Использование бутылочек для кормления детей в качестве емкостей для хранения лекарственных средств, средств дезинфекции запрещается;
- мыться в молочной комнате с соблюдением следующей процедуры:
- промываться холодной водой;
- замачиваться в течение 15 - 20 минут в 2%-м растворе питьевой соды;
- промываться горячей водой после замачивания;
- мыться с применением ерша. Ерши после использования должны промываться проточной теплой водой с мылом, кипятиться в течение 30 минут и храниться в сухом виде;
- высохнуть и стерилизоваться сухими в закрытом виде;
- храниться в молочной комнате в шкафу для хранения обработанной посуды.
Для кормления детей должны использоваться индивидуальные продезинфицированные соски.
Использованные соски должны мыться под проточной горячей водой и кипятиться в течение 30 минут в специально выделенной емкости с крышкой. После кипячения соски должны храниться в емкости, в которой они кипятились. Вода из емкости должна сливаться.
Во вновь строящихся, реконструируемых 03, оказывающим медицинскую помощь детям, вместимость палат для пациентов в возрасте до 5 лет должна быть не более чем на две койки.
В 03 должны функционировать душ, ванна, проточная холодная и горячая вода.
Вентиляция - проточно-вытяжная, механическая. Должны быть паспорта вентиляции.
Распространению ВБИ препятствует также тщательное выполнение дезинфекционных и стерилизационных мероприятий, объем и характер которых определяется профилем стационара и отделения.
Эпидемическая ситуация в настоящее время сложилась таким образом, что наиболее неблагополучными по ВБИ оказались отделения новорожденных, детские хирургические стационары.
При поступлении детей размещают в боксах с учетом возраста, эпидобстановки в родовспомогательном учреждении, направившем ребенка. Заполнение боксов осуществляется динамично, в один бокс помещают детей из одного и того же родовспомогательного учреждения. Нельзя совмещать детей, родившихся в физиологическом и обсервационных отделениях. Необходимо избегать перемещение детей из бокса в бокс.
Белье, используемое при уходе за новорожденными первых двух недель жизни должно быть стерильным. Для детей старше двух недель допускается использование чистого, проглаженного белья.
Отделение должно иметь процедурный и физиотерапевтический кабинеты, в которых осуществляется только подготовка к различным манипуляциям. Выполнение процедур проводится непосредственно в боксе, где находится ребенок. Матери допускаются в боксы только в часы кормления.
Каждый случай госпитальной инфекции требует оповещения ЦГЭ и 03.
Структура ответа: Этиология. Противоэпидемические барьеры и мероприятия по профилактике ВБИ.
[youtube.player]УТВЕРЖДАЮ
Заместитель начальника
Главного управления
охраны материнства и
детства Минздрава СССР
И.А.ЛЕШКЕВИЧ
28 сентября 1989 г.
УТВЕРЖДАЮ
Начальник Главного
эпидемиологического управления
Минздрава СССР
М.И.НАРКЕВИЧ
28 сентября 1989 г. N 15/6-20
ПРОФИЛАКТИКА ВНУТРИБОЛЬНИЧНЫХ ИНФЕКЦИЙ
У НОВОРОЖДЕННЫХ И ДЕТЕЙ РАННЕГО ВОЗРАСТА
В ДЕТСКИХ СТАЦИОНАРАХ
(методические рекомендации)
1. Введение
В структуре причин заболеваемости и смертности новорожденных детей одно из ведущих мест занимают инфекционные заболевания. По данным выборочных исследований в ряде городов на этапах выхаживания новорожденных, инфекционные болезни определяются у 50-60% госпитализированных детей, у недоношенных детей - 70%. Из них до 35% новорожденных поступают с гнойно-воспалительными и другими инфекционными заболеваниями непосредственно из родильных домов. В том числе у 20% детей гнойно-воспалительные заболевания выявляются в первые 3-5 дней после поступления, что предполагает их инфицирование в акушерском стационаре. Поступление в детские лечебные учреждения такого большого числа инфицированных новорожденных создает угрозу для возникновения внутрибольничных заболеваний непосредственно в детском стационаре.
Только проведение специальных, четко организованных профилактических и противоэпидемических мероприятий в отделениях для новорожденных и отделениях грудного возраста обеспечит профилактику групповых заболеваний и снизит показатель летальности от внутрибольничных инфекций.
2. Общие положения
2.1. Методические рекомендации предназначены для персонала специализированных центров, больниц, отделений новорожденных и недоношенных детей, работников санитарно-эпидемиологических и дезинфекционных станций, организующих и контролирующих проведение мероприятий по профилактике внутрибольничных инфекций.
2.2. Внутрибольничные инфекции вызываются различными микроорганизмами, в том числе условно патогенными бактериями.
Среди них в стационарах на этапе выхаживания недоношенных новорожденных, а также в отделениях патологии новорожденных детей доминируют грамотрицательные бактерии (клебсиеллы, синегнойная палочка, энтеробактер, протей, серрации, кишечная палочка и др.), эпидермальный и золотистый стафилококки.
Возбудителями внутрибольничных инфекций могут быть также грибы (кандида), стрептококки; сальмонеллы, бактероиды, простейшие (пневмоцисты), вирусы (гриппа, парагриппа, аденовирусы, ротавирусы, энтеровирусы, вирусы гепатита В, ни-А, ни-В и др.), а также ассоциации микроорганизмов.
2.3. Наиболее часто у новорожденных и недоношенных детей встречаются следующие клинические формы: омфалиты, конъюнктивит, пневмонии, острые респираторные заболевания, заболевания кожи и подкожной клетчатки, острые кишечные инфекции (гастроэнтерит, энтерит, колит), генерализованные формы (сепсис, остеомиелит, менингит), которые регистрируют в соответствии с указанием Минздрава СССР N 1339 от 29.12.89 "Об учете и регистрации внутрибольничных инфекций" и инструкцией "Союзмедстатистика" N 105-14/14-89 г. по составлению лечебно-профилактическими учреждениями и санитарно-профилактическими учреждениями отчетов об отдельных инфекционных и паразитарных заболеваниях.
2.47 Основными источниками внутрибольничной инфекции в отделениях патологии новорожденных и недоношенных являются больные новорожденные с гнойно-воспалительными и другими инфекционными заболеваниями, а также матери и медицинский персонал.
2.5. Распространение внутрибольничной инфекции происходит контактно-бытовым, пищевым, воздушно-капельным и парентеральным путями. Факторы передачи-руки, растворы для питья, различные объекты окружающей среды (перевязочный материал, медицинский инструментарий, белье, сцеженное грудное молоко, медицинская аппаратура, воздух и др.).
При инфекциях, обусловленных грамотрицательными бактериями, основными факторами передачи являются объекты окружающей среды, особенно влажные и жидкие, в которых благодаря высокой потенции роста, происходит быстрое накопление возбудителя (жидкие лекарственные формы, растворы для питья, парентерального и других методов введения, сцеженное грудное молоко, влажные щетки для мытья рук, влажная ветошь и др.).
При внутрибольничной сальмонеллезной инфекции действуют факторы контактно-бытовой передачи: (руки, предметы ухода и др.), изредка - пищевой и воздушно-пылевой пути передачи.
3. Организационные, профилактические и
противоэпидемические мероприятия
3.1. Для оказания квалифицированной медицинской помощи больным новорожденным, в том числе недоношенным детям, считать целесообразным: создание отделений по типу специализированных стационаров (в крупных городах) в составе многопрофильных детских (краевых, областных, городских) больниц и (или) перинатальных центров.
3.2. Предусмотреть в указанных стационарах выделение самостоятельных отделений:
- для недоношенных новорожденных детей;
- для доношенных новорожденных.
3.3. В каждом стационаре предусмотреть строгую изоляцию инфекционных больных от соматических, в связи с чем: отделения для больных с гнойно-септической патологией, острыми респираторными инфекциями и пневмониями, острыми кишечными инфекциями, должны быть боксированы и работать по типу инфекционного стационара.
3.4. Прием больных новорожденных с инфекционной и соматической патологией должен осуществляться в разных помещениях.
3.5. В центре организуют микробиологическую лабораторию, обеспечивающую диагностические и санитарно-бактериологические исследования по выявлению широкого спектра возбудителей: бактерий (аэробов и анаэробов) вирусов, простейших, грибов; внутривидовое типирование, определение лекарственной устойчивости и резистентности к дезинфицирующим препаратам.
Лаборатория должна обеспечить расшифровку этиологической структуры внутрибольничных инфекций у новорожденных (выявление доминирующих внутригоспитальных штаммов, циркулирующих в различных роддомах на данной территории, определение внутригоспитальных штаммов данного центра), обнаружение возбудителей у медицинского персонала и на объектах окружающей среды, определение их антибиотикорезистентности.
3.6. При центрах создаются:
- лаборатория эпиданализа с АСУ, осуществляющая эпидемиологический надзор за внутрибольничными инфекциями на данной территории, оценку и прогнозирование эпидемиологической ситуации с разработкой рекомендаций по проведению необходимых профилактических и противоэпидемических мероприятий;
- группа, ответственная за проведение всего объема дезинфекционных и стерилизационных мероприятий;
- группа клинической фармакотерапии, обеспечивающая определение стратегии и тактики химиотерапии больных новорожденных детей;
- иммунологическая группа.
3.7. Работа центров, отделений (палат) для лечения новорожденных должна осуществляться в тесной связи, с территориальными СЭС, дезстанциями (отделениями), родильными домами, детскими поликлиниками.
3.8. Организация и ответственность за выполнение комплекса санитарно-противоэпидемических мероприятий по борьбе с внутрибольничными инфекциями в отделениях новорожденных и недоношенных детей возлагается на заведующего отделением.
3.9. Заведующие отделениями проводят обучение врачей, среднего и младшего медицинского персонала по проведению санитарно-противоэпидемических мероприятий не реже 2 раз в год, со сдачей зачета. Дату проведения инструктажа и сдачи зачета фиксируют в санитарной книжке сотрудника.
3.10. Специалисты санитарно-эпидемиологической и дезинфекционной станций осуществляют государственный санитарный надзор за учреждением.
3.11. Лица, поступающие на работу в отделения, проходят полный медицинский осмотр в соответствии с приказом Минздрава СССР N 555 от 29.09.89 г. "О совершенствовании системы медицинских осмотров трудящихся и водителей индивидуальных транспортных средств".
3.12. Весь работающий персонал должен быть взят под диспансерное наблюдение с обязательным осмотром стоматологом и отоларингологом не реже 2 раз в год для своевременного выявления и лечения воспалительных заболеваний. Лица с воспалительными или гнойными процессами, недомоганием или лихорадкой к работе не допускаются. Сотруднику дается направление в поликлинику с указанием, что он работает в отделении новорожденных и недоношенных детей.
3.13. Отделения для новорожденных и недоношенных детей детских больниц 2 раза в год закрывают для проведения ремонта, дезинфекционных и санитарных мероприятий.
4. Правила содержания приемно-смотрового кабинета
помещения
4.1. Приемно-смотровое помещение должно иметь не менее 2 боксов (комнат), куда поступает новорожденный и оформляются на него документы.
Осмотр ребенка проводят в специально выделенном боксе, оснащенном всем необходимым для проведения осмотра и оказания помощи.
Приемно-смотровое помещение оснащают настенными или потолочными, или переносными бактерицидными облучателями из расчета 2 источника прямого действия ультрафиолетового излучения (типа ДБ-30-1) на 30 куб. м помещения. Необходимо, чтобы выключатель бактерицидного источника прямого действия располагался вне помещения. Пол и стены должны быть покрыты легко обрабатываемым материалом (окрашены или облицованы). Линолеум, покрывающий пол, должен быть завернут на стену на 15 см.
4.2. После осмотра поступившего ребенка использованный деревянный шпатель помещают в специальную закрывающуюся емкость и затем уничтожают, а емкость - дезинфицируют; металлический шпатель - обеззараживают. Термометры целиком погружают в дезинфицирующий раствор (табл. 1).
4.3. Осмотр новорожденных и недоношенных детей выполняют на пеленальном столе. Пеленальные столы должны иметь легко обеззараживаемые покрытия. После окончания осмотра каждого ребенка поверхность пеленального стола орошают из ручного распылителя или двукратно протирают ветошью, смоченной в одном из указанных в табл. 1 растворов.
Дезинфицирующий раствор и ветошь хранят в закрытой емкости из темного стекла, раствор меняют 1 раз в сутки.
4.4. Перед осмотром ребенка и после него врач (медицинская сестра) моют руки туалетным мылом: открывают кран, намыливают руки мылом и обмывают кран, затем моют руки, дважды намыливая их мылом, после этого смывают с мыла пену, помещают его в мыльницу, ополаскивают руки водой, просушивая электросушилкой или используя одноразовые пеленки.
4.6. После осмотра новорожденного с инфекционной патологией и заболеваниями кожных покровов, ведущих к загрязнению рук, их обработку проводят в течение 2 минут с помощью ватного тампона, смоченного в одном из следующих растворов:
- 2,5% (0,5% по активнодействующему веществу) водного раствора хлоргексидина биглюконата;
- 1% (по активному йоду) раствора йодопирона;
- 0,5% (0,13% по активному хлору) раствора хлорамина.
После протирания руки моют мылом.
4.6. По окончании осмотра ребенка пеленают и переводят его в соответствующее отделение. Использованные пеленки сбрасывают в закрывающийся крышкой бак (педальное ведро) с вложенным в него полиэтиленовым или клеенчатым мешком.
Пеленальный стол, детские весы, сантиметр и другой инвентарь, с которыми контактировал новорожденный, протирают или орошают (ручным распылителем) дезинфицирующим раствором (табл. 1).
4.7. По окончании смены пол помещения протирают дезинфицирующим раствором и на 60 мин включают бактерицидные лампы. Затем помещение убирают и повторно включают на 30 мин бактерицидные лампы и проветривают помещение.
4.8. Уборку с использованием дезинфицирующего раствора проводят 1 раз в день. Пори этом протирают поверхности стен, оборудование, пол и т.п. После окончания обработки проводят весь комплекс мероприятий, указанный в п. 4.7.
4.9. Протирание пола проводят способом "двух ведер". С этой целью выделяют две емкости (ведра), которые маркируют "1" и "2". В емкость "1" наливают необходимое количество (3-4 л) дезинфицирующего раствора; в емкость "2" - чистую водопроводную воду. Уборочную ветошь смачивают в растворе емкости "1" и тщательно протирают обрабатываемую поверхность. Затем ветошь прополаскивают в емкости "2", отжимают и вновь смачивают в растворе емкости "1" и моют необработанные поверхности пола. Раствор в емкости "1" меняют после обеззараживания 60 кв. м, воду емкости "2" - по мере ее загрязнения.
4.10. Уборочный инвентарь после дезинфекции помещения обеззараживают (табл. 1), прополаскивают, ветошь высушивают и хранят в специальном шкафу или выделенном месте.
4.11. В случае, если вместе с ребенком поступает мать, то дежурный врач осматривает ее зев, кожные покровы, волосистую часть головы, измеряет температуру. При обнаружении у матери инфекционного заболевания или подозрения на него, повышенной температуры, педикулеза мать не госпитализируется, посещение ребенка не разрешается.
4.12. Перед поступлением в отделение мать принимает душ. Для мытья использует свое мыло или выданное ей жидкое мыло, обеззараженную мочалку и чистую пеленку, выданные ей в отделении.
4.13. Душевую кабину после мытья матери обеззараживают, протирая или орошая стены, пол, резиновый коврик и другие объекты (табл. 1).
4.14. Обработанные вещи матери и ребенка возвращают родственникам или складывают в два мешка (один для одежды, другой для обуви) и передают в камеру хранения до выписки ребенка.
4.15. При отсутствии противопоказаний мать в приемном отделении оставляет верхнюю одежду и обувь, получает и одевает чистый халат и обеззараженные тапочки. Разрешается использование матерью домашних тапочек (из нетканого материала), чистого белья и халата. Тапочки ежедневно протирают 1% раствором хлорамина, белье и халат подлежат смене через каждые 3-5 дней. Бюстгальтер кормящие матери меняют ежедневно.
5. Правила содержания боксов (палат) отделения
новорожденных и недоношенных детей
5.1. Боксы для новорожденных и недоношенных детей заполняются по 1-2 ребенка с одной патологией с учетом возраста и эпидемиологического состояния акушерских стационаров.
5.2. Боксы, коридоры и процедурный кабинет, помещение для разборки грязного белья и т.п. должны быть оснащены настенными или потолочными бактерицидными излучателями. Облучение палат неэкранированными бактерицидными лампами проводят в случае надежного загораживания детей от лучей УФИ и обязательно последующего проветривания.
В коридорах и манипуляционных показана установка воздухоочистителей типа ВОПР-0,9 и ВОПР-1,5.
Поверхность пола, стен, мебели, других объектов должны иметь легко обрабатываемую поверхность.
5.3. Перед началом пеленания детей медицинская сестра моет руки, дважды намыливая их туалетным мылом, и одевает клеенчатый фартук, в кроватке обрабатывает глаза, кожу лица, носовые ходы, уши ребенка.
Читайте также:


