Профилактических и противоэпидемических мероприятий против геморрагических лихорадок
Описторхоз
Определение.Описторхоз- гельминтоз, поражающий преимущественно гепатобилиарную систему и поджелудочную железу, отличающийся длительным течением, протекающий с частыми обострениями, способствующий возникновению первичного рака печени и поджелудочной железы.
Этиология.Возбудителями описторхоза являются два вида трематод: Орisthorchis felineus(двуустка кошачья, или сибирская) и О. vivenini(двуустка виверовая). В России распространен О. felineus,который имеет плоское тело длиной 4-13 мм и шириной 1-3,5 мм. Ротовая присоска расположена у переднего конца тела, брюшная - на границе первой и второй четвертей тела. Яйца бледно-желтой окраски, с нежной двухконтурной оболочкой, с крышечкой на одном полюсе и утолщением скорлупы на противоположном конце; их размер 0,010-0,019 х 0,023-0,034 мм.
Биология.Развитие описторхов происходит со сменой трех хозяев. В организме окончательного хозяина половозрелые описторхи паразитирует во внутри- и внепеченочных желчных протоках, в желчном пузыре, протоках поджелудочной железы человека, кошки, собаки, лисицы, песца и некоторых других плотоядных животных семейства виверовых. Промежуточные хозяева гельминта - моллюски рода Codiella, дополнительные хозяева - пресноводные карповые рыбы.
Жизненный цикл.Инвазирование человека происходит при употреблении в пищу зараженной рыбы, не прошедшей требуемой кулинарной и технологической обработки. Под воздействием желудочного сока происходит рассасывание оболочки капсулы, и личинка выходит в желудок или кишечник. Впоследствии она проникает в желчные протоки печени, желчный пузырь и поджелудочную железу, где проходит ее окончательное развитие, и где она превращается во взрослую особь. Взрослый паразит имеет полупрозрачное, удлиненно-овальное тело длиной 7-12 мм и 2 мм в ширину. В организме человека описторхи могут жить более 20 лет. В организме окончательного хозяина взрослая особь паразита продуцирует яйца, которые с фекалиями выходят наружу. Выделяющиеся с калом яйца гельминтов при попадании в пресноводные водоемы заглатываются моллюсками, в которых происходит развитие и бесполое размножение личиночных поколений описторхов, заканчивающееся выходом в воду личинок - церкарий. Церкарии активно проникают в карповых рыб (язя, ельца, плотву и др.). Через 2-3 дня проникшая в мускулатуру и другие органы рыбы личинка паразита инцистируется в подкожной клетчатке и мышцах, превращаясь в метацеркария. В течение шести недель она развивается внутри капсулы. По истечении этого срока личинка становится инвазионной. Заражение человека (так же как и других окончательных хозяев) происходит при употреблении в пищу рыбы с живыми метацеркариями. После употребления зараженной рыбы личинки в кишечнике человека выходят из окружающих их оболочек и по общему желчному и панкреатическому протокам проникают в печень, желчный пузырь и поджелудочную железу, где через 2 нед. достигают половой зрелости и через месяц начинают откладывать яйца (рис. 16.6).
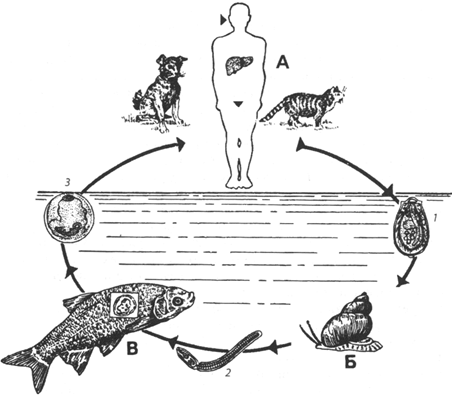
Рис. 16.6. Схема жизненного цикла Opisthorchis felineus(по Скрябину с изменениями): А - окончательные хозяева: человек и рыбоядные животные; Б - промежуточный хозяин - пресноводные моллюски рода Codiella; В - дополнительный хозяин - рыбы семейства карповых; 1 - яйцо с личинкой гельминта - мирацидием; 2 - подвижная личинка гельминта - церкарий, активно заражающий рыбу; 3 - инвазионная личинка гельминта - метацеркарий, попадающая в организм окончательного хозяина вместе с поедаемой рыбой
Резервуар инвазии- в эндемичных районах рыбы семейства карповых и окончательные хозяева - рыбоядные млекопитающие.
Источник инвазиидля человека - рыба, зараженная метацеркариями.
Механизм передачи- фекально-оральный.
Пути и факторы передачи.Фактор передачи - пищевой. Человек заражается при употреблении в пищу сырой, недостаточно прожаренной и слабопросоленной рыбы с метацеркариями гельминта.
Инкубационный периодсоставляет 1 мес.
Диагностикаописторхоза по клинической картине заболевания затруднительна из-за полиморфизма симптомов, характерных не только для данной болезни. Диагноз устанавливается не ранее чем через месяц после заражения, когда гельминты начинают откладывать яйца, которые выявляются при лабораторном исследовании кала и дуоденального сока больного. На ранней стадии описторхоз можно заподозрить у новоселов в интенсивном очаге описторхоза, проявляющийся лихорадкой, увеличением печени, наличием эозинофилии.
Дифференциальная диагностика.Описторхоз необходимо дифференцировать от ОРЗ, пневмонии, тифо-паратифозных заболеваний, вирусных гепатитов, острых кишечных заболеваний, заболеваний крови, острых хирургических заболеваний.
Лечение.Проводится комплексная этиотропная терапия, используются противогельминтные и желчегонные средства, ферментные препараты, средства, влияющие на тонус и моторику желудочно-кишечного тракта. Единственное средство для специфической терапии описторхоза - празиквантел (бильтрицид, азинокс). Препарат принимают в суточной дозе 40-75 мг/кг, назначаемой в 2-3 приема (принимается с интервалом в 6 ч в течение одного дня).
Лечение сопровождается назначением желчегонных препаратов, чтобы накапливающийся в желчных путях празиквантел легче выделялся в кишечник вместе с парализованными описторхисами. Через 3-6 мес. после лечения проводится контроль его эффективности - повторный анализ кала и исследование дуоденального содержимого.
Прогнозпри своевременной терапии - благополучный. При хронических формах и осложнениях заболевания - серьезный.
Осложненияописторхоза: гнойный холангит, разрыв кистозно-расширенных желчных протоков с последующим развитием желчного перитонита, острый панкреатит. На фоне описторхоза в 12 раз чаще формируется хроническое брюшнотифозное носительство, плохо поддаются лечению другие заболевания, в частности туберкулез. Описторхи признаны канцерогенами человека. Длительное паразитирование в протоках печени может привести к холангиокарциноме.
Восприимчивость и иммунитет.Естественная восприимчивость человека к инвазии высокая. Иммунитет нестойкий, возможны повторные заражения.
Факторы риска:поедание сырой, недостаточно просоленной или плохо термически обработанной (недоваренной, недожаренной) рыбы с метацерка- риями гельминта.
Проявления эпидемического процесса.Описторхоз - природноочаговая болезнь. Описторхоз, вызываемый О. felineus,часто встречается у населения бассейнов Оби и Иртыша (Западная Сибирь, Казахская Республика), Камы (Пермская обл.), Днепра, зарегистрирован в бассейнах Волги, Дона, Донца, Северной Двины, Немана. Таким образом, весь нозологический ареал мирового описторхоза (вызываемого О. felineus) находится на территории бывшего СССР. Главным очагом описторхоза О. viverriniявляется Таиланд, зарегистрирован этот гельминтоз в Индии и на острове Тайвань.
[youtube.player]Геморрагические лихорадки острые вирусные природно-очаговые болезни, протекающие с высокой лихорадкой, выраженной общей интоксикацией, геморрагическим синдромом и своеобразным поражением почек в виде нефрозо-нефрита.
ГЛПС – природно-очаговая инфекция. Резервуаром вирусов в природе являются грызуны и насекомоядные животные, у которых наблюдаются латентные формы инфекции, реже возникают энзоотии с гибелью животных. Вирус выделяется во внешнюю среду преимущественно с мочой грызунов, реже со слюной или фекалиями. Среди животных наблюдается трансмиссивная передача вируса гамазовыми клещами, блохами. От грызунов к человеку в естественных или лабораторных условиях вирус передается воздушно-пылевым, алиментарным, контактным путями. Случаи заражения ГЛПС от больного человека неизвестны.
Заболеваемость носит спорадический характер, возможны и групповые вспышки. Природные очаги расположены в прибрежных районах, полесье, влажных лесных массивах с густой травой, что способствует сохранению грызунов. Заболеваемость имеет четкую сезонность: наибольшее число случаев болезни регистрируется с мая по октябрь – ноябрь с максимальным подъемом в июне – сентябре, что обусловлено увеличением численности грызунов, частыми посещениями леса, выездами на рыбалку, сельскохозяйственными работами и т. п., а также в ноябре, что связано с миграцией грызунов в жилые помещения.
Болеют чаще всего сельские жители в возрасте 16–50 лет, преимущественно мужчины (лесозаготовители, охотники, полеводы и др.). Заболеваемость городских жителей связана с пребыванием их в загородной зоне, работой в вивариях.Иммунитет после перенесенной болезни довольно стойкий. Повторные заболевания наблюдаются редко.
Клиника.
Инкубационный период ГЛПС продолжается от 4 до 49 дней, но чаще составляет 2–3 нед. Основными симптомами ГЛПС являются: высокая лихорадка, гиперемия и одутловатость лица, возникновение с 3–4-го дня болезни геморрагического синдрома и нарушения функции почек в виде олигурии, массивной протеинурии и азотемии с последующей полиурией. В течении болезни выделяют еще 4 периода:
2. олигурический (4–12-й день). С 3–4-го дня болезни на фоне высокой температуры развивается олигурический период. Состояние больных заметно ухудшается. Появляются сильные боли в поясничной области, часто заставляющие больного принимать вынужденное положение в постели. Отмечается нарастание головной боли, возникает повторная рвота, приводящая к обезвоживанию. Значительно усиливаются проявления геморрагического синдрома: кровоизлияния в склеры, носовые и желудочно-кишечные кровотечения, кровохарканье.
3. полиурический (с 8–12 по 20–24-й день). С 9–13-го дня болезни наступает полиурический период. Состояние больных заметно улучшается: прекращаются тошнота, рвота, появляется аппетит, диурез увеличивается до 5–8 л. в сутки, характерна никтурия. Больные испытывают слабость, жажду, их беспокоит одышка, сердцебиение даже при небольшой физической нагрузке. Боли в пояснице уменьшаются, но слабые, ноющие боли могут сохраняться в течение нескольких недель. Характерна длительная гипоизостенурия.
4. реконвалесценции. В период реконвапесценции полиурия уменьшается, постепенно наступает восстановление функций организма.
Профилактические мероприятия направлены на уничтожение источников инфекции – мышевидных грызунов, а также на прерывание путей передачи инфекции от грызунов человеку.
70Чума, общая характеристика, принципы профилактических и противоэпидемических мероприятий
Чума (pestis) – острое инфекционное заболевание, характеризующееся тяжелейшей интоксикацией, лихорадкой, поражением лимфатической системы, легких и других органов. Чума относится к группе особо опасных карантинных инфекций.
Актуальность.
Определяется важностью данной патологии для человечества в целом – особо-опасная, карантинная инфекция, с высокой летальностью, полиорганным поражением.
Характеристика возбудителя.
Возбудитель чумы (Yersinia pestis) относится к семейству Enterobacteriaceae роду Yersinia, имеет вид полиморфной палочки длиной 1–3 мкм и шириной 0,3–0,7 мкм; концы ее закруглены, а середина несколько вздута, вследствие чего она имеет бочкообразную (овоидную) форму. Палочка легко окрашивается обычными анилиновыми красками, грамотрицательна, характерна биполярность окраски, когда средняя часть окрашивается бледнее, чем концы, спор не образует, заключена в слизистую капсулу, неподвижна. Возбудитель чумы – факультативной анаэроб, хорошо, но замедленно растет на обычных питательных средах при рН 6,9–7,2 и оптимальной температуре 38°С. Различают термостабильный соматический антиген и термолабильный капсульный антиген.
Основные проявления эпидемического проиесса. Выделяют 2 типа очагов чумы: антропоургические ("крысиные", или "городские"), наиболее молодые очаги, существование которых связано с деятельностью человека, и природные "дикие", очаги, где инфекция с древних времен поддерживается у диких грызунов. Болеют чумой крысы, суслики, тарбаганы (сурки), песчанки, мыши и некоторые другие грызуны. Среди грызунов наибольшее эпидемиологическое значение имеют крысы. Грызуны обычно заболевают острой формой чумы и погибают. В умеренном климате грызуны впадают зимой в спячку и заболевание чумой у них приобретает затяжное характер, переходит в дремлющую инфекцию. Сохранившийся таким образом возбудитель обусловливает появление эпизоотии весной.
Переносчиками инфекции от грызуна к грызуну и от грызуна к человеку являются блохи. Считается, что человеку инфекция заносится с укусом блохи. Блоха способна передавать чумную инфекцию через 5–7 дней после того, как она насосалась инфицированной крови. Такие блохи пытаются вновь сосать кровь, но образовавшийся "чумной блок" препятствует продвижению крови в желудок, вследстии чего срыгиваемые массы, содержащие возбудитель, попадают в ранку на месте укуса блохи.
В природных очагах чумы человек чаще заражается при непосредственном контакте с больными грызунами и их трупами. Заболеваемость бубонной чумой носит сезонный характер, что связано с периодом максимальной численности грызунов и их эктопаразитов – блох. В очагах с умеренным климатом подобные заболевания наблюдаются в летне-осеннее время, в очагах с жарким климатом – в весенний период.
Человек, больной бубонной чумой, до вскрытия бубона не представляет опасности для окружающих, и даже после вскрытия нагноившегося бубона эта опасность невелика, так как выделяемый гной содержит очень мало чумных микробов или последние вовсе отсутствуют. При переходе бубонной чумы в септическую или легочную форму больной, выделяя возбудителя с мокротой, мочой, испражнениями, становится источником чумной инфекции. В этот период человек от человека может заразиться через контаминированные предметы обихода или воздушно-капельным путем.
В зависимости от развития той или иной клинической формы чумы, кроме описанных общих симптомов, присоединяются и другие. Согласно классификации Руднева Г. П. (1970) различают следующие клинические формы чумы:
1. Преимущественно локальные формы (обычно периферические с относительно скудной внешней диссеминацией): кожная; бубонная, кожно-бубонная.
2. Внутренне-диссеминированные, или генерализованные, формы: первично- септическая; вторично-септическая.
3. Внешне-диссеминирующие формы (центральные, чаще с обильной внешне диссеминацией): первично-легочная, вторично-легочная, кишечная.
Профилактика.
Чума относится к конвенционным болезням, меры борьбы и профилактики которых регламентируются международными правилами и положениями. Представляется возможным выделить две группы мероприятий, осуществляющихся с целью предупреждения чумы: профилактические и противоэпидемические меры.
Профилактические мероприятия предусматривают охрану территории страны от завоза инфекции; предупреждение заболевания в природных очагах; последовательное оздоровление природных очагов.
В случаях появления заболевания у человека развертывается система противоэпидемических мероприятий, которая предусматривает: изоляцию больного чумой в специальный госпиталь и лечение его; активное выявление больных путем подворных обходов; изоляцию больных с подозрением на чуму (лихорадящих) в провизорный госпиталь: изоляцию лиц, общавшихся с больным чумой (на 6 дней); дезинфекцию в очаге; дератизационные и дезинсекционные мероприятия; ограничительные (карантинные) меры, исключающие возможность выноса инфекции за пределы пораженной зоны; при необходимости может проводиться вакцинация населения
Вакцинация против чумы проводится по эпидпоказаниям с помощью живой вакцины внутрикожно. Продолжительность иммунитета до 5 мес., поэтому при наличии показаний ревакцинация проводится через полгода.
Контактным по чуме лицам проводится экстренная профилактика антибиотиками широкого спектра действия. С целью предупреждения инфицирования медицинский персонал в госпиталях для больных чумой работает в защитных (противочумных) костюмах.
Последнее изменение этой страницы: 2017-02-17; Нарушение авторского права страницы
[youtube.player]Как организовать дистанционное обучение во время карантина?
Учебное время: 2 часа.
ГЕМОРРАГИЧЕСКИЕ ЛИХОРАДКИ – группа острых вирусных антропозоонозов, характеризующихся развитием капилляротоксикоза и проявляющихся интоксикационным и геморрагическим синдромами, и признаками поражения различных органов и систем.
В настоящее время различают 15 геморрагических лихорадок: 13 у человека и 2 у животных.
Большей частью ГЛ распространены в странах с субтропическим и тропическим климатом. Однако в последнее время их ареал расширяется. Примером может служить недавний случай возникновения заболеваний в Ростовской области и на Северном Кавказе (август-сентябрь 1999 года), вызванных вирусами Конго-крымской лихорадки и лихорадки Западного Нила.
В последние годы возрос интерес медиков к лихорадкам: Ласса, Марбург и Эбола, возбудители которых могут передаваться от больного человека здоровому при непосредственном контакте или парентеральным путём.
Летальность при различных видах геморрагических лихорадок варьирует от 10 до 50-60%.
КОНГО – КРЫМСКАЯ ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА
Синонимы: Крымская, капилляротоксикоз инфекционный острый.
ККГЛ - зоонозная природно-очаговая вирусная инфекция, с трансмиссивным механизмом передачи возбудителя, характеризующаяся симптомами интоксикации, лихорадкой, явлениями геморрагического васкулита и множественными кровоизлияниями во внутренние органы.
Впервые описана в 1944- 1945 годах М.П. Чумаковым в Крыму.
Возбудитель – РНК-содержащий вирус, относящийся к арбовирусам. Впервые выделен в 1967 М.П. Чумаковым ( CHF – vir ).
Сферической формы, малоустойчив в окружающей среде. При кипячении гибнет моментально, при Т = 45 0 С – через 2 часа.
Источник инфекции: крупный и мелкий рогатый скот, мелкие грызуны (зайцы, ежи), человек в период лихорадки.
Путь передачи: трансмиссивный. Переносчики – иксодовые клещи. В теле клеща вирус сохраняется пожизненно и передаётся самкой трансовариально.
Восприимчивый организм : человек, животные.
Иммунитет : не длительный – 1-2 года.
Сезонность: май – август (миграция и выгон скота на пастбища).
Распространённость: Краснодарский и Ставропольский края, Ростовская и Астраханская области, полуостров Крым, Казахстан, Венгрия, Западная и Восточная Африка, Индия.
В клинике различают: инкубационный период, начальный период, период разгара клиники, период реконвалесценции.
Инкубационный период: от 2 до 14 дней (в среднем – 3-5 дней).
Начальный период: от 3 до 6 дней. Характеризуется внезапным ознобом, быстрым повышением температуры тела до 39-40 0 С, распространёнными миалгиями и артралгиями, сильными болями в пояснице. У ряда больных – положительный симптом Пастернацкого. Часто могут быть головокружения, сухость во рту, многократная рвота, снижение АД. Больные обычно возбуждены, лицо и слизистые оболочки, шея и верхние отделы грудной клетки гиперемированы, губы сухие, имеются явления herpes labialis et nasalis .
Период разгара клинических проявлений: длится в течение 2 – 6 дней. Развивается часто после кратковременного снижения температуры тела в течение 1 – 2 суток.
В этой стадии проявляется выраженный геморрагический синдром в виде петехиальной сыпи на боковых участках туловища, в области крупных складок и на конечностях.
При тяжёлых формах наблюдается пурпура, экхимозы, возможны кровотечения из дёсен, носа, желудка, кишечника, лёгких и матки.
Больные подавлены, бледны. Выражен акроцианоз, тахикардия, гипотензия. Возможен бред, могут быть менингиальные симптомы с судорогами и с последующим развитием комы. Со стороны почек развивается олигоурия, микрогематурия.
Период реконвалесценции: длительный, в течение 1 – 2 месяцев с чётко выраженным астеническим симптомокомплексом.
ОАК: лейкопения, нейтрофилёз со сдвигом влево, СОЭ увеличена, тромбоцитопения.
Серологические методы: РСК (реакция связывания комплемента).
Диета: с ограничением белка и соли.
Метод управляемой гемодилюции (с помощью коллоидов и кристаллоидов):
а) коллоиды: рефортан, реамберин, ремоксол, реополиглюкин, полиглюкин, макродекс, альбумин. Способствуют стабилизации ОЦК, снижают интерстициальный отёк тканей, обеспечивают дезаггрегацию тромбоцитов, эритроцитов и нормализуют почечный кровоток.
б) кристаллоиды: 5% раствор глюкозы, 0,9% раствор NaCl , раствор Рингера-Локка. Проникают в интерстиций, связывают токсичные вещества и выводят их из организма.
Диуретики: салуретики (фуросемид, лазикс) и осмодиуретики (манитол, мочевина).
Кортикостероиды : преднизолон, гидрокортизон.
Ингибиторы протеолиза: контрикал, трасилол, гордокс.
4% раствор натрия гидрокарбоната (для борьбы с метаболическим ацидозом).
Специфическое лечение: иммунная сыворотка или гипериммунный γ-глобулин. (Чумаков, 1944 год).
ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА С ПОЧЕЧНЫМ СИНДРОМОМ
Синонимы: ГЛПС, лихорадка геморрагическая Дальневосточная (Уральская, Ярославская), нефрозонефрит инфекционный геморрагический, нефропатия эпидемическая Скандинавская.
ГЛПС – зоонозная природно-очаговая инфекция, вызываемая вирусом, характеризующаяся поражением почек в виде нефрозонефрита и геморрагическим синдромом.
Впервые описана в 1913 году на Дальнем Востоке (“Манчжурский грипп”), затем на Урале, Поволжье, Центральной и Северо-западной Европе, на севере Китая, Корее и на Балканах.
Возбудитель – РНК-содержащий вирус из семейства арбовирусов ( Hantaan ). Выделен в 1940 году А.А. Смородинцевым, подтверждён Чумаковым в 1956 году.
Чувствителен к эфиру, хлорамину, ацетону, бензолу, УФО.
Источник инфекции: чёрная и серая крысы, полевая мышь, рыжие и серые полёвки. Выделяют возбудителя с испражнениями и слюной.
Путь передачи : изучен недостаточно.
Аспирационный – воздушно-пылевой (основной) ;
Контактно-бытовой (при разделке туш).
NOTA BENE ! Трансмиссивный путь НЕ ДОКАЗАН, но не исключён.
Восприимчивый организм: люди (3/4 – мужчины 20 – 40 лет), животные.
Иммунитет: пожизненный, но в 1% случаев возможны повторные заболевания.
Сезонность : летне-осенний период.
Распространённость: лесные и сельскохозяйственные районы, очень часто по берегам крупных водоёмов.
Инкубационный период: от 8 до 35 дней (в среднем 3 недели).
Продромальный период: неспецифичен, чувство неловкости при глотании, субфебрильная температура, астения.
Период развёрнутых клинических проявлений состоит из фаз:
А) доолигоурическая фаза или начальный период: начало острое, быстрый подъём температуры тела до 38 – 40 0 С. Озноб, головная боль, боли в пояснице, светобоязнь, ретроорбитальные боли, расплывчатость и сгущение сетки перед глазами.
При осмотре: гиперемия лица, шеи, груди, инъекция сосудов склер и конъюнктивы, зев гиперемирован, язык обложен, АД снижено, тоны сердца приглушены. Могут быть гепатоспленомегалия, явления бронхита и пневмонии. На 2-3 день появляются геморрагии на твёрдом нёбе, на 3-4 день – петехиальная сыпь в подмышечной области, на боковых отделах туловища (иногда в виде полос). Симптом “щипка” постоянно положительный.
При тяжёлом течении может возникнуть пурпура или экхимозы.
Б) олигурическая фаза или разгар клиники: на 5-6 день состояние больного ухудшается – нарастает интоксикация, появляется многократная рвота, могут быть менингиальные симптомы. Обнаруживаются кровоизлияния в склеры, появляются носовые кровотечения. На 7-9 день температура тела резко падает, состояние больного, как правило, резко ухудшается: больной бледен, конечности цианотичны, выражена кровоточивость слизистых оболочек, кровоизлияния на месте инъекций, кровохарканье, часто кровавая рвота и мелена.
Одновременно с этим – сильные боли в пояснице (нестерпимые).
Прогрессивно снижается диурез, вплоть до анурии. Этот период часто осложняется разрывом почечной капсулы и надрывом коркового слоя почек.
Возможны кровоизлияния в ГМ, гипофиз, надпочечники и кишечник (очень часто возникает картина острого живота – оперируют по поводу острого живота – забрюшинная гематома).
Реконвалесценция или полиурическая стадия (фаза): начинается с 10-16 дня болезни. Состояние больного улучшается, появляется диурез, затем он увеличивается и возникает никт- и полиурия. Больной выделяет до 5-8 литров мочи. Может быть клиника пиелонефрита. Выздоровление очень медленное.
ОАК: - в начальной фазе: лейкопения, тромбоцитопения, затем нейтрофилёз со сдвигом до промиелоцитов. Ht ↑.
в олигурическую фазу: Ht ↓, повышается остаточный азот, повышаются аминотрансферазы.
ОАМ: фибринные цилиндры, “инкрустированные” почечным эпителием. Протеинурия до 33 – 85 г/л в сутки.
Серологические методы: НРИФ.
Аналогичны таковым при Конго-Крымской лихорадке, в тяжёлых случаях – до гемодиализа.
Специфического лечения нет!
Противоэпидемические мероприятия при геморрагических лихорадках:
Госпитализация: по эпидемическим показаниям, при ГЛПС больной человек опасности не представляет.
Информация в СЭС: не позже чем через 12 часов после выявления.
Карантин : не накладывается.
Дезинсекция: осмотр и противоклещевая обработка.
Разобщение : не проводится.
Экстренная профилактика: специфический γ-глобулин.
При сестринском уходе пациент с геморрагическими лихоладками прямой опасности не представляет, т.е. он не заразен. Планируя сестринскую деятельность при геморрагических лихорадках, надо учитывать, что основными нарушенными потребностями являются потребности:
поддерживать нормальную температуру тела
И обеспечение (восстановления) этих двух потребностей составляют основу сестринских вмешательств. При решении проблем пациента необходимо вести четкий учет количества, характера мочи, определять этап (фазу) лихорадки и обеспечивать физические методы ее снижения, наряду с антипиретической терапией.
Геморрагическая сыпь обычно не требует дополнительных сестринских вмешательств, достаточно следить за ее появлением и динамикой, также необходимо объяснить пациенту, что несмотря на выраженность, при исчезновении она не оставит следов. При оказании помощи при кровотечениях надо применять общие меры безопасности при работе с кровью и биологическими жидкостями.
ВЕСЕННЕ-ЛЕТНИЙ КЛЕЩЕВОЙ ЭНЦЕФАЛИТ.
Синонимы: энцефалит Дальневосточный, таёжный, русский, эндемический, весенний.
ВЛКЭ – природно-очаговая и антропоургическая вирусная инфекция с трансмиссивным путём передачи, характеризующаяся поражением серого вещества головного и спинного мозга, приводящим к развитию вялых парезов и параличей.
Возбудитель РНК-содержащий вирус из семейства Flaviviridae рода Flavivirus (арбовирус). Термостабилен, при Т = 50 0 С инактивируется через 20 минут, при Т = 60 0 С – через 10 минут, при Т = 100 0 С – через 2 минуты. В молоке и молочных продуктах вирус сохраняется в течение 2 х месяцев. Не чувствителен к кислотам. Чувствителен к УФО, эфиру, хлорамину и 3% раствору лизола (инактивируется через 5 минут).
Источник инфекции: дикие и домашние животные и птицы, больной в момент вирусемии.
Путь передачи : трансмиссивный.
Переносчики и основной резервуар – иксодовые клещи.
Очень редко может быть алиментарный путь заражения через инфицированное молоко.
Восприимчивый организм: человек, причём чаще люди определённых профессий (охотники, егеря, лесники).
Восприимчивость : высокая до 95%.
Иммунитет : напряжённый длительный.
Распространённость: лесные и лесостепные районы.
От места укуса вирус с кровью заносится в клетки ЦНС, где вызывает дегенеративные изменения (особенно в передних рогах СМ, а так же ядрах продолговатого мозга).
Инкубационный период: 1-30 дней, редко – до 60 дней (в среднем 1-2 недели).
Продрома: или неспецифична, или её нет.
Стадия развёрнутых клинических проявлений :
Здесь различают следующие формы: лихорадочную, менингиальную, менингоэнцефалитическую и парарадикулоневротическую.
Начало острое: озноб, затем подъём температуры тела до 39 0 С. Длительность “пика” 5-7 дней, потом температура снижается критически или ускоренным лизисом, у почти половины больных (40%) она снова повышается – двухволновая кривая. Длительность лихорадки в целом 14 – 19 дней.
Симптомы интоксикации: головная боль, “разбитость”, тошнота, рвота, нарушения сна.
Так же характерны вялые параличи и парезы шейно-плечевой мускулатуры (симптом “свисания головы”), поражения ЧМН X , XI , XII пар и менингиальные симптомы (резкая головная боль, ригидность затылочных мышц, положительный симптомы Кернига и Брудзинского). Сознание может быть нарушено, возможен бред. Не редко может быть прогрессивная хронизация процесса.
реконвалесценция очень длительная (до 2 х лет), развившиеся параличи восстанавливаются лишь частично.
ЛЕТАЛЬНОСТЬ ПРИ ЭТОМ ЗАБОЛЕВАНИИ ДО 10%.
Основана на серологии – РСК, ИФА, непрямого метода ИФ, возможно использование биологического метода.
Режим постельный, больной обязательно госпитализируется.
Диета полноценная, полужидкая, иногда возникает потребность перевода на парентеральное питание.
Этиотропная терапия: - специфический противоэнцефалитный донорский иммуноглобулин
Выписывают больного при отсутствии неврологических расстройств, угрожающих жизни, через 2 – 3 недели после нормализации температуры тела.
- жидкую инактивированную вакцину (детям и взрослым).
Вакцинация 3 Х кратная: V 1 – ноябрь-декабрь;
V 2 – через 2 недели после V 1;
V 3 – через 3 месяца после V 2.
Ревакцинация – через год после законченной вакцинации ( V 3).
- сухую инактивированную вакцину (только взрослым).
Вакцинация 2 Х кратная: V 1 – сентябрь;
[youtube.player]  | Из за большого объема этот материал размещен на нескольких страницах: 1 2 3 4 |

Федеральная служба по надзору в сфере защиты прав потребителей
и благополучия человека
3.1.3. КРОВЯНЫЕ ИНФЕКЦИИ
Организация и проведение профилактических и противоэпидемических мероприятий против Крымской геморрагической лихорадки
3.1.3. КРОВЯНЫЕ ИНФЕКЦИИ
Организация и проведение профилактических и противоэпидемических мероприятий против Крымской геморрагической лихорадки
Управление Роспотребнадзора по Ставропольскому краю (, , );
Кафедра дезинфектологии МПФ ППО Московской медицинской академии им. ().
2. Рекомендованы к утверждению Комиссией по государственному санитарно-гигиеническому нормированию при Федеральной службе по надзору в сфере защиты прав потребителей и благополучия человека (протокол от 01.01.01 г.).
3. Утверждены и введены в действие Руководителем Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека, Главным государственным санитарным врачом Российской Федерации 26 февраля 2009 г.
Организация профилактических и противоэпидемических мероприятий……………
Эпидемиологический надзор за КГЛ……………………………………………………
5.2. Задачи эпидемиологического надзора за КГЛ …………………………………….
5.3. Порядок информации
5.4. Особенности эпидемиологического расследования случаев заболевания КГЛ
Эпизоотологический мониторинг за энзоотичной по КГЛ территорией …………….
Организация эпизоотологического обследования…………………………….
Эпизоотологическое обследование природного очага КГЛ в природных биотопах и в хозяйственных условиях ……………………………………..….
Сбор и определение численности клещей в природных биотопах в весенне-летний период эпизоотологического обследования………………………….
Определение численности клещей в природных биотопах в летне-осенний период эпизоотологического обследования……………………………………
Многолетние наблюдения на стационарах………………………………….….
Исследование полевого материала …………………………………………….
Мероприятия в эпидемических очагах………………………………….………
Медицинское наблюдение за населением и подворные обходы……….……..
Требования биологической безопасности при ведении больных и патологоанатомическом исследовании трупа…………………………………………….
Лабораторная диагностика КГЛ у людей ………………………………………………
Отбор проб и транспортировка биологического материала от людей (трупов)………………………………………………………………………………
Подготовка сывороток крови для серологического исследования………….
Оценка результатов специфической лабораторной диагностики КГЛ……
Эпизоотологическое и эпидемиологическое районирование энзоотичной по КГЛ территории (общие принципы)…………………………………….
Акарицидные мероприятия и индивидуальная защита населения…………
Борьба с клещами H. marginatum .
Индивидуальная защита населения от нападения иксодовых клещей в природных биотопах………………………………………………………..…..
Специальная подготовка медицинских и других работников на энзоотичной по КГЛ территории ……………………………………………………..…
Гигиеническое обучение и воспитание населения …………………….…….
Приложение 1. Бланк текущего отчета (образец) (обязательное) ……………. ……
Приложение 2. Биология и фенология клеща H. marginatum (справочное) …….
Приложение 3. Биология и фенология клеща D. marginatus (справочное) …….….
Приложение 4. Биология и фенология клеща R. rossicus (справочное) ………..……
Приложение 5. Направление на исследование полевого материала (обязательное) .
Приложение 6. Направление на исследование секционного материала (обязательное) …………………………………………………………………………………….
Приложение 7. Направление крови на выделение вируса ККГЛ (обязательное) …
Приложение 8. Направление сыворотки крови для исследования на антитела против вируса ККГЛ (обязательное) …………………………………………………
Приложение 9. Результат анализа ОТ-ПЦР на выявление РНК вируса ККГЛ (обязательное) ………………………………………………………………………………..
Приложение 10. Результат анализа серологических исследований на КГЛ (обязательное) ………………………………………………………………………………….
Приложение 11. Средства борьбы с клещами на животных (справочное) ……….
Приложение 12. Правила поведения людей при нахождении на территории, опасной в отношении иксодовых клещей (справочное)……………………………………
Руководитель Федеральной службы
по надзору в сфере защиты прав
потребителей и благополучия человека, Главный государственный санитарный врач Российской Федерации
Дата введения: с 1 апреля 2009 г.
3.1.3. КРОВЯНЫЕ ИНФЕКЦИИ
Организация и проведение профилактических и противоэпидемических мероприятий против Крымской геморрагической лихорадки
1. Область применения
1.1 Методические указания подготовлены с учётом опыта работы органов и учреждений Роспотребнадзора и лечебно-профилактических организаций и содержат основные требования к комплексу организационных, профилактических, противоэпидемических и лечебных мероприятий, проведение которых обеспечивает предупреждение возникновения и распространения заболеваний Крымской геморрагической лихорадкой (далее - КГЛ).
2. Нормативные и методические документы
20. Методические указания по дезинфекции, предстерилизационной очистке и стерилизации изделий медицинского назначения. МУ от 01.01.2001 г..
21. Методические указания по отлову, учету и прогнозу численности мелких млекопитающих и птиц в природных очагах зоонозов. МУ 3.1.1
24. Методические рекомендации по лабораторным и полевым исследованиям арбовирусов. М., 1975.
3.1. Организацию и проведение мероприятий по эпидемиологическому и эпизоотологическому надзору в природных очагах КГЛ осуществляют Управления Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по субъектам Российской Федерации, железнодорожному транспорту (далее – Управления Роспотребнадзора), федеральные государственные учреждения здравоохранения "Центр гигиены и эпидемиологии" в субъектах Российской Федерации, на железнодорожном транспорте (далее - центры гигиены и эпидемиологии), противочумные учреждения во взаимодействии с органами исполнительной власти субъектов Российской Федерации, территориальными органами исполнительной власти, органами местного самоуправления и иными организациями и службами.
3.2. Объем и направленность профилактических мероприятий определяются характером эпизоотических и эпидемических проявлений, результатами эпизоотологического мониторинга, а также прогнозами эпизоотологической и эпидемиологической обстановки по КГЛ на конкретной административной территории. На основании полученных данных осуществляют планирование профилактических и противоэпидемических мероприятий.
3.3. Управления Роспотребнадзора, на обслуживаемой территории которых обнаружена природная очаговость КГЛ, разрабатывают комплексные планы профилактических мероприятий по предупреждению эпидемических проявлений КГЛ совместно с курирующими противочумными учреждениями, органами управления здравоохранением, территориальными органами федеральных органов исполнительной власти, органами исполнительной власти субъектов Российской Федерации, органами местного самоуправления и другими организациями сроком на 5 лет с ежегодным корректированием.
3.5. Координацию всех мероприятий по эпидемиологическому надзору за КГЛ, а также контроль выполнения требований к его организации выполняет федеральный орган исполнительной власти, осуществляющий функции по выработке государственной политики и нормативно-правовому регулированию в сфере здравоохранения.
4. Организация профилактических и противоэпидемических мероприятий
4.1. Профилактические мероприятия, направленные на предупреждение возникновения эпидемических проявлений на территории природного очага КГЛ и выносов инфекции за пределы природно-очаговой территории, проводят Управления Роспотребнадзора по субъектам Российской Федерации, центры гигиены и эпидемиологии в субъектах Российской Федерации, органы управления здравоохранением и лечебно-профилактические организации, противочумные учреждения, ветеринарные и фитосанитарные службы и т. д.
4.2. Комплексный план профилактических мероприятий по предупреждению эпидемических проявлений КГЛ согласовывается с организациями и службами, привлекаемыми к его реализации, утверждается руководителем органа исполнительной власти и является обязательным для выполнения всеми задействованными организациями, независимо от организационно-правовой формы.
Планы подлежат ежегодному корректированию и должны включать разделы:
- подготовка медицинских кадров, гигиеническое обучение и воспитание населения.
4.3. На случай выявления больного (трупа) с подозрением на КГЛ разрабатываются оперативные планы противоэпидемических мероприятий, которые предусматривают:
- способ и порядок передачи информации (в рабочее и нерабочее время) вышестоящему руководству о выявления больного (трупа) с подозрением на КГЛ;
- схему оповещения и сбора специалистов (в рабочее и нерабочее время);
- определение функциональных обязанностей и действий каждого специалиста при выявлении больного (трупа);
- определение порядка госпитализации больных в инфекционные стационары (отделения), материально-техническое их оснащение и обеспечение средствами лечения и дезинфекции;
- обеспечение мер противоэпидемической безопасности работы медицинского персонала стационаров и лабораторий;
- определение порядка передачи биологического материала от больного (трупа) для проведения лабораторной диагностики (серологических, молекулярно-биологических, вирусологических исследований);
- создание на уровне субъектов Российской Федерации (республика, край, область) резерва кадров врачей и среднего медицинского персонала;
- подготовку медработников по вопросам эпидемиологии, клиники, лечения и профилактики КГЛ;
- определение источников пополнения автотранспортом для работы в очаге;
- формирование бригад для проведения эпизоотологического обследования;
- обеспечение проведения эпизоотологического обследования в очаге (по месту жительства, работы, отдыха);
- организацию и проведение акарицидной обработки сельскохозяйственных животных (по эпидпоказаниям) в хозяйствах, независимо от форм собственности;
- обработку природных биотопов акарицидами (при подтверждении случаев нападения клещей на людей в природных биотопах);
- обеспечение взаимодействия органов и учреждений здравоохранения, ветеринарной и фитосанитарной служб, медицинских организаций других федеральных органов исполнительной власти, органов исполнительной власти субъектов Российской Федерации на случай возникновения эпидемического очага КГЛ.
4.4. При неустойчивой санитарно-эпидемиологической обстановке (регистрация единичных случаев заболевания КГЛ с угрозой их дальнейшего распространения, выделение вируса, а также выявление его антигена и РНК при исследовании полевого материала) вопросы организации и проведения противоэпидемических (профилактических) мероприятий выносятся на заседания санитарно-противоэпидемической комиссии органов исполнительной власти муниципальных образований или субъектов Российской Федерации.
4.5. На административных территориях субъектов Российской Федерации (республика, край, область) и муниципальных образований (город, район), расположенных в зоне природной очаговости КГЛ, должны быть сформированы медицинские штабы в составе консультативной, противоэпидемической, госпитальной, лабораторной, патологоанатомической групп, а также групп по проведению дезинфекционных, дезакаризационных и дератизационных мероприятий.
4.6. Финансирование противоэпидемических и профилактических мероприятий в очагах КГЛ осуществляется за счет средств эпидемиологического фонда в соответствии с положением о порядке расходов на мероприятия по борьбе с эпидемиями.
5. Эпидемиологический надзор за КГЛ
5.1. Общие сведения о КГЛ
Возбудителем КГЛ является РНК-содержащий вирус Крымской-Конго геморрагической лихорадки (ККГЛ), относящийся к семейству Bunyaviridae рода Nairovirus. В соответствии с принятой в России классификацией патогенных для человека микроорганизмов он относится ко II группе патогенности.
Природно-очаговая по КГЛ территория приурочена к степным, полупустынным и лесостепным ландшафтам Юга России (Республики Калмыкия, Дагестан и Ингушетия, Карачаево-Черкесская и Кабардино-Балкарская республики, Краснодарский и Ставропольский края, Ростовская, Волгоградская и Астраханская области). Здесь возбудитель КГЛ изолирован от клещей Hyalomma marginatum, Hyalomma. anatolicum, Dermacentor marginatus, Rhipicephalus rossicus, Rhipicephalus bursa, Boophilus annulatus, Ixodes ricinus и др. Основное значение в качестве резервуара и переносчика вируса имеет клещ H. marginatum, который сохраняет вирус пожизненно. У этого вида клеща установлены трансовариальная и трансфазовая передачи вируса.
[youtube.player]Читайте также:


