Приведет к возникновению вторичных инфекций
Инфекция – это проникновение и размножение патогенного микроорганизма (бактерии, вируса, простейшего, грибка) в макроорганизме (растение, гриб, животное, человек), который восприимчив к данному виду микроорганизма. Микроорганизм, способный к инфицированию, называется инфекционным агентом или патогеном.
Инфекционные заболевания: что это за болезни и чем они отличаются от неинфекционных
При благоприятных условиях внешней среды, инфекционный процесс принимает крайнюю степень своего проявления, при которой появляются определенные клинические симптомы. Эту степень проявления именуют инфекционной болезнью. От неинфекционных патологий инфекционные отличаются по следующим признакам:
- Причина инфекции – живой микроорганизм. Микроорганизм, вызывающий конкретное заболевание, называют возбудителем данного заболевания;
- Инфекции могут передаваться от пораженного организма к здоровому – это свойство инфекций называется заразностью;
- Инфекции имеют латентный (скрытый) период – это значит, что они проявляются не сразу после проникновения патогена в организм;
- Инфекционные патологии вызывают иммунологические сдвиги – возбуждают иммунный ответ, сопровождающийся изменением количества иммунных клеток и антител, а также становятся причиной инфекционной аллергии.
Рис. 1. Ассистенты известного микробиолога Пауля Эрлиха с лабораторными животными. На заре развития микробиологии в лабораторных вивариях держали большое количество видов животных. Сейчас часто ограничиваются грызунами.
Факторы инфекционных заболеваний
Итак, для возникновения инфекционной болезни необходимы три фактора:
- Микроорганизм-возбудитель;
- Восприимчивый к нему организм-хозяин;
- Наличие таких условий внешней среды, в которых взаимодействие между возбудителем и хозяином приводит к возникновению болезни.
Инфекционные болезни могут вызываться условно-патогенными микроорганизмами, которые чаще всего являются представителями нормальной микрофлоры и обусловливают заболевание лишь при снижении иммунной защиты.
Рис. 2. Кандиды — часть нормальной микрофлоры полости рта; они вызывают заболевания лишь при определенных условиях.
А патогенные микробы, находясь в организме, могут и не вызывать заболевание – в таком случае говорят о носительстве патогенного микроорганизма. К тому же, далеко не всегда лабораторные животные восприимчивы к человеческим инфекциям.
Для возникновения инфекционного процесса важно и достаточное количество микроорганизмов, попадающих в организм, которое называется инфицирующей дозой. Восприимчивость организма-хозяина определяется его биологическим видом, полом, наследственностью, возрастом, достаточностью питания и, самое главное, состоянием иммунной системы и наличием сопутствующих заболеваний.
Рис. 3. Малярийный плазмодий может распространяться лишь на тех территориях, где обитают специфические их переносчики — комары рода Anopheles.
Важны и условия внешней среды, в которых развитие инфекционного процесса максимально облегчается. Некоторые болезни характеризуются сезонностью, ряд микроорганизмов может существовать только в определенном климате, а некоторые нуждаются в переносчиках. В последнее время на передний план выходят условия социальной среды: экономический статус, условия быта и труда, уровень развития здравоохранения в государстве, религиозные особенности.
Инфекционный процесс в динамике
Развитие инфекции начинается с инкубационного периода. В этот период отсутствуют какие-либо проявления присутствия инфекционного агента в организме, однако заражение уже произошло. В это время патоген размножается до определенного числа или выделяет пороговое количество токсина. Длительность этого периода зависит от вида возбудителя.
Например, при стафилококковом энтерите (заболевание, возникающее при употреблении зараженной пищи и характеризующееся сильной интоксикацией и диареей) инкубационный период занимает от 1 до 6 часов, а при лепре может растягиваться на десятки лет.
Рис. 4. Инкубационный период лепры может длиться годами.
В большинстве случаев он длится 2-4 недели. Чаще всего, на конец инкубационного периода приходится пик заразности.
Продромальный период – это период предвестников заболевания — неопределенных, неспецифичных симптомов, таких как головная боль, слабость, головокружение, изменение аппетита, повышение температуры. Длится этот период 1-2 дня.
Рис. 5. Для малярии характерна лихорадка, имеющая особые свойства при разных формах болезни. По форме лихорадки можно предположить вид плазмодия, который её вызвал.
За продромой следует период разгара болезни, для которого характерно появление основных клинических симптомов заболевания. Он может развиваться как стремительно (тогда говорят об остром начале), так и медленно, вяло. Продолжительность его варьируется в зависимости от состояния организма и возможностей возбудителя.
Рис. 6. Тифозная Мэри, работавшая кухаркой, была здоровой носительницей палочек брюшного тифа. Она заразила брюшным тифом более полутысячи человек.
Для многих инфекций свойственно повышение температуры в этот период, связанное с проникновением в кровь так называемых пирогенных веществ – субстанций микробного или тканевого происхождения, вызывающих лихорадку. Иногда подъем температуры связан с циркуляцией в кровяном русле самого возбудителя – такое состояние называется бактериемией. Если при этом микробы ещё и размножаются, говорят о септицемии или сепсисе.
Рис. 7. Вирус желтой лихорадки.
Окончание инфекционного процесса называется исходом. Существуют следующие варианты исхода:
- Выздоровление;
- Летальный исход (смерть);
- Переход в хроническую форму;
- Рецидив (повторное возникновение, обусловленное неполным очищением организма от возбудителя);
- Переход к здоровому микробоносительству (человек, сам того не зная, переносит патогенные микробы и во многих случаях может заражать других).
Рис. 8. Пневмоцисты – грибы, являющиеся ведущей причиной пневмонии у людей с иммунодефицитами.
Классификация инфекций
Рис. 9. Кандидоз рта — наиболее частая эндогенная инфекция.
По природе возбудителя выделяют бактериальные, грибковые, вирусные и протозойные (вызванные простейшими) инфекции. По числу видов возбудителя выделяют:
- Моноинфекции – вызванные одним видом возбудителя;
- Смешанные, или микст-инфекции – обусловленные несколькими видами патогенов;
- Вторичные – возникающие на фоне уже существующего заболевания. Частный случай – оппортунистические инфекции, вызываемые условно-патогенными микроорганизмами на фоне болезней, сопровождающихся иммунодефицитами.
По происхождению различают:
- Экзогенные инфекции, при которых возбудитель проникает извне;
- Эндогенные инфекции, вызываемыми микробами, пребывавшими в организме до начала болезни;
- Аутоинфекции – инфекции, при которых происходит самозаражение путем переноса патогенов из одного места в другое (например, кандидоз ротовой полости, вызванный заносом грибка из влагалища с грязными руками).
По источнику инфекции выделяют:
- Антропонозы (источник – человек);
- Зоонозы (источник – животные);
- Антропозоонозы (источником может быть как человек, так и животное);
- Сапронозы (источник – объекты внешней среды).
По локализации патогена в организме выделяют местные (локальные) и общие (генерализованные) инфекции. По продолжительности инфекционного процесса выделяют острые и хронические инфекции.
Рис. 10. Микобактерии лепры. Лепра — типичный антропоноз.
Патогенез инфекций: общая схема развития инфекционного процесса
Патогенез – это механизм развития патологии. Патогенез инфекций начинается с проникновения возбудителя через входные ворота – слизистые, поврежденные покровы, через плаценту. Далее микроб распространяется по организму различными путями: через кровь – гематогенно, через лимфу – лимфогенно, по ходу нервов – периневрально, по протяжению – разрушая подлежащие ткани, по физиологическим путям – по ходу, к примеру, пищеварительного или полового тракта. Место окончательной локализации возбудителя зависит от его вида и сродства к определенному виду тканей.
Достигнув места окончательной локализации, возбудитель оказывает патогенное действие, повреждая различные структуры механически, продуктами жизнедеятельности или выделением токсинов. Выделение возбудителя из организма может происходить с естественными секретами — калом, мочой, мокротой, гнойным отделяемым, иногда со слюной, потом, молоком, слезами.
Эпидемический процесс
Эпидемический процесс – это процесс распространения инфекций среди населения. Звенья эпидемической цепочки включают:
- Источник или резервуар инфекции;
- Путь передачи;
- Восприимчивое население.
Рис. 11. Вирус лихорадки Эбола.
Резервуар отличается от источника инфекции тем, что в нем происходит накопление возбудителя и между эпидемиями, и при определенных условиях он становится источником заражения.
Основные пути передачи инфекций:
- Фекально-оральный – с загрязненной заразными выделениями пищей, руками;
- Воздушно-капельный – через воздух;
- Трансмиссивный – через переносчика;
- Контактный – половой, при прикосновениях, при контакте с зараженной кровью и т.д.;
- Трансплацентарный – от беременной матери ребенку через плаценту.
Рис. 12. Вирус гриппа H1N1.
Факторы передачи – объекты, способствующие распространению инфекции, например, вода, пища, бытовые принадлежности.
По охвату инфекционным процессом определенной территории различают:
Инфекционные болезни составляют львиную долю всех заболеваний, с которыми сталкивается человечество. Они особенны тем, что при них человек страдает от жизнедеятельности живых организмов, пусть и в тысячи раз меньших, чем он сам. Ранее они часто заканчивались смертельно. Несмотря на то, что сегодня развитие медицины позволило значительно сократить летальность при инфекционных процессах, необходимо быть начеку и знать об особенностях их возникновения и развития.
Каждый человек имеет иммунную систему, призванную распознавать и защищать организм от веществ чужеродного характера. Конечная цель иммунитета заключается в уничтожении микроорганизмов, атипичных клеток, вызывающих негативное воздействие на состояние здоровья человека. В зависимости от происхождения выделяют первичные и вторичные иммунодефициты. При иммунодефиците все инфекции и болезни протекают сложнее, чаще переходят в хроническую форму и имеют осложнения.
Что представляет собой первичная иммунная недостаточность?
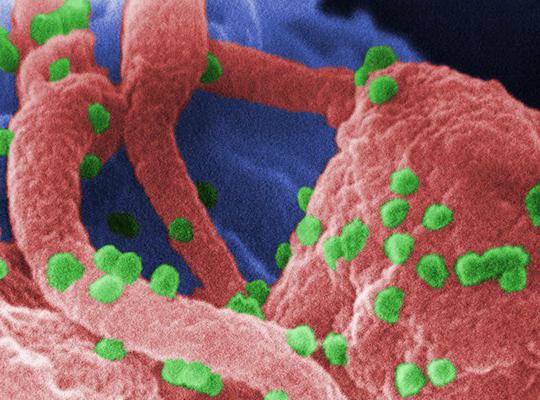
Первичный иммунодефицит – это наследственное или приобретенное в период внутриутробного развития состояние, при котором наблюдаются проблемы в работе иммунной системы. Иными словами, ребенок рождается без способности защищаться от любых инфекций и вирусов. Первичный иммунодефицит у детей диагностируется в раннем возрасте. Больные с тяжелой формой, как правило, умирают. При некоторых формах заболевания первые симптомы могут быть выявлены уже во взрослом возрасте. Такое встречается при наличии у пациента хорошей компенсированности определенной формы болезни. Клиническая картина выражена повторными и хроническими инфекционными процессами. Часто поражает бронхолёгочную систему, ЛОР-органы, кожу и слизистые оболочки. Первичный иммунодефицит может привести к развитию гнойного лимфаденита, абсцесса, остеомиелита, менингита и сепсиса.
Некоторые формы проявляются аллергиями, аутоиммунными заболеваниями, могут спровоцировать развитие злокачественных опухолей. Поможет распознать первичные иммунодефициты иммунология – наука, занимающаяся изучением механизмов самозащиты организма от любых вредоносных веществ.
Диагностируются врожденные иммунодефициты достаточно тяжело. Ранняя диагностика крайне важна по следующим причинам:
- вовремя поставленный диагноз и правильно назначенная терапия способствуют сохранению у больных высокого качества жизни на протяжении долгих лет;
- диагноз первичной иммунной недостаточности и распознание дефектных генов дает возможность разъяснить членам семьи в доступной форме результаты медико-генетического заключения и проводить внутриутробную диагностику.
Первичные иммунодефициты: классификация
Иммунодефицитом обозначают устойчивое изменение в иммунной системе, причиной которого становится дефект в одном или нескольких механизмах иммунного ответа. Различают четыре его вида:
- Возрастные, возникающие в раннем детстве или в старости.
- Приобретенные.
- Инфекционные, спровоцированные вирусом.
- Врожденные (первичные иммунодефициты).
Классификация первичной иммунной недостаточности следующая:
- Иммунная недостаточность, связанная с поражением нескольких видов клеток:
● Ретикулярный дисгенез - характеризуется полным отсутствием стволовых клеток. Эта форма заболевания несовместима с жизнью.
● Тяжелый комбинированный иммунодефицит, вызванный дефектами как в Т-лимфоцитах, так и в В-лимфоцитах.
Различаются также клеточные, клеточно-гуморальные и первичные гуморальные иммунодефициты. К клеточной форме иммунной недостаточности можно отнести дефекты, связанные с дефицитом лимфоцитов, макрофагов, плазмоцитов. Гуморальная форма обусловлена дефицитом антител.
Что такое вторичный иммунодефицит?
Этот вид иммунодефицита не является наследственной болезнью. Она приобретается в течение жизни. К его развитию может привести воздействие факторов биологического, химического и экологического характера. Не защищены от вторичного иммунодефицита и люди, ведущие неправильный образ жизни, неправильно питающиеся, находящиеся в постоянном состоянии стресса. Заболевшими чаще всего являются взрослые.
Классификация вторичных иммунодефицитов
Среди вторичных состояний иммунной недостаточности выделяю три формы:
- приобретенная, примером которой считается СПИД, спровоцированный поражением иммунной системы вирусом иммунодефицита человека;
- индуцированная, возникающая в результате воздействия конкретных раздражителей в виде рентгеновского излучения, применения кортикостероидов, травм и хирургических вмешательств;
- спонтанная, характеризующаяся отсутствием явной причины, приведшей к возникновению иммунной недостаточности.
Вторичные иммунодефициты также делят на обратимые и необратимые. Вариантом обратимой иммунной недостаточности может быть голодание и связанный с этим дефицит жизненно важных компонентов. ВИЧ-инфекция является примером необратимой формы иммунодефицита.
Признаки иммунодефицита
Основным признаком заболевания считается предрасположенность человека к частым заболеваниям инфекционного характера. Первичный иммунодефицит отличается повторяющимися респираторными инфекциями. Здесь надо четко разграничивать людей с иммунодефицитом и с ослабленным иммунитетом.

Диагностика первичной иммунной недостаточности
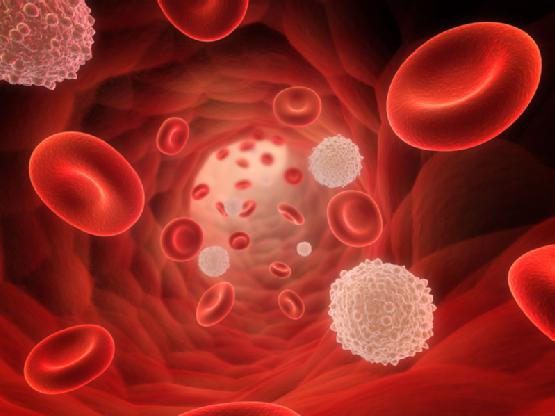
Диагностика заболевания начинается со сбора анамнеза. Врач должен изучить семейный анамнез, особенно если диагностируется ребенок с первичной формой. Должен быть произведен осмотр пациента, оценено состояние слизистой и кожных покровов, размеры печени и селезенки. Для такого диагноза также характерны проявления в виде воспаления глаз, отека ноздрей, хронического затяжного кашля.
Для постановки точного диагноза следует провести развернутый анализ крови, который покажет количество разных клеток в организме, уровень иммуноглобулина. Обязательным является анализ, который покажет содержание белков в крови, что свидетельствует о способности организма противостоять различным инфекциям.
Пренатальная диагностика
Установлено, что первичный иммунодефицит является наследственным заболеванием и не столь редким, как считалось. На сегодняшний день стало возможным выявление носительства мутированного гена и консультирование семей, которые планируют родить ребенка с риском возникновения заболевания. Если в семье уже есть ребенок с таким состоянием, у него проводится анализ мутации, после чего выполняется диагностическое исследование эмбриона. Для этого выполняется молекулярный анализ околоплодных вод, которые содержат клетки плода.
Осложнения после иммунодефицита
Первичные и вторичные иммунодефициты могут привести к осложнениям в виде тяжелых инфекционных заболеваний, таких как сепсисы, пневмонии и абсцессы. Ввиду достаточно широкой разновидности болезней, вызванных иммунодефицитом, возможные осложнения надо определять индивидуально.
Лечение иммунодефицитного состояния

Первичный иммунодефицит, лечение которого является процессом сложным и продолжительным, требует ведения здорового образа жизни и избегания каких-либо инфекций. Перед назначением комплексного лечения следует установить точный диагноз, определив нарушенное звено в системе иммунной защиты. Если выявлен недостаток иммуноглобулина, проводится заместительная терапия сыворотками, содержащими антитела, на протяжении всей жизни. Возникшие осложнения при инфекционных заболеваниях лечатся с помощью антибиотиков, противовирусных и противогрибковых препаратов. В некоторых случаях первичный иммунодефицит лечится с помощью иммуноглобулина, который вводится подкожно или внутривенно.
Иммунокоррекция проводится также благодаря трансплантации костного мозга и применению иммуномодуляторов.
Детям с таким заболеванием нельзя делать прививки живыми вакцинами. Взрослые, проживающие с ребенком, прививаются только инактивированной полиовакциной.
Вторичный иммунодефицит имеет не столь выраженные нарушения в работе иммунной системы.
Первичный иммунодефицит: апластическая анемия
Эта болезнь спровоцирована нарушениями в кроветворной системе, которые могут быть как врожденными, так и приобретенными. Костный мозг просто перестает вырабатывать клетки крови. Выявляется недостаток в эритроцитах, тромбоцитах и лейкоцитах.
Возникновение может быть спровоцировано индивидуальной непереносимостью, в частности некоторых лекарственных препаратов. Причина этой чувствительности не всегда ясна, но может быть связана с генетическим дефектом кроветворных клеток.
Другими причинами возникновения могут также быть:
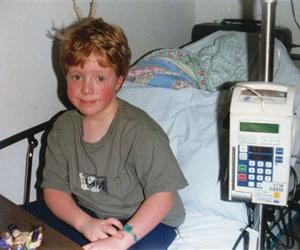
Признаки апластической анемии
К симптомам этого состояния можно отнести:
- постоянную усталость и слабость;
- одышку при нагрузках;
- нерегулярный сердечный ритм;
- бледность кожи;
- частое кровотечение из носа;
- длительное кровотечение после порезов;
- кровоточивость десен;
- частые инфекционные заболевания;
- головокружения и мигрени.
Лечение апластической анемии
Легкие случаи заболевания требуют лишь постоянного наблюдения за пациентом. В более сложных состояниях применяется переливание крови, пересадка костного мозга, специальные препараты, стимулирующие клетки кроветворения. Часто при лечении применяются иммунодепрессанты, которые помогают ослабить иммунный ответ организма, заставляя клетки иммунной системы не реагировать на костную ткань. В последние годы все чаще врачи склонны к скорейшей пересадке костного мозга, что позволяет избежать многих осложнений.
Профилактика первичной иммунной недостаточности
Синдром первичного иммунодефицита является наследственным заболеванием, а соответственно, мер профилактики для него нет. Во избежание проявлений иммунодефицитного состояния следует определить возможного носителя дефектного гена в семье, где анамнез положительный. Для такой патологии, как тяжелый комбинированный иммунодефицит, возможно проведение внутриутробной диагностики.
Вторичные или приобретенные иммунодефициты возникают вследствие какого- либо тяжелого заболевания (т.е. как правило при ранее нормальном иммунном статусе). К основным причинам возникновения вторичных иммунодефицитов можно отнести следующие.
1. Паразитарные и протозойные болезни (описторхоз, малярия, шисто- и трипаносомозы, трихинеллез и др.).
2. Вирусные инфекции - наиболее крупная группа инфекционных агентов, вызывающих иммунодефициты:
- внутриутробные инфекции (цитомегаловирусная инфекция, краснуха);
- острые инфекции (корь, грипп, краснуха, паротит, ветряная оспа, вирусные гепатиты);
- персистирующие (гепатит В и С, герпес);
- инфекции иммунной системы (ВИЧ, ЦМВ, вирус Эпштейн - Барр).
3. Бактериальные инфекции (туберкулез, сифилис, лепра).
4. Хирургические вмешательства, травмы.
6. Нарушения обмена веществ (сахарный диабет) и истощение (голодание).
7. Заболевания органов выделения (уремия).
9. Хронические соматические заболевания.
10. Действие лекарств, экологических и производственных факторов, радиации.
Кратко дадим характеристику основных видов вторичных иммунодефицитов.
Дефекты иммунного статуса при паразитарных и протозойных заболеваниях связаны с рядом механизмов :
- угнетением функции макрофагов (малярия);
- выработкой лимфоцитотоксинов (описторхоз, трихинеллез);
- выработкой супрессивно действующих факторов (трипано- и шистосомозы);
- различными нарушениями иммунорегуляции.
Иммунодефициты при бактериальных инфекциях. Часто наблюдается снижение Т- лимфоцитов и митогенной активности на фитогемагглютинин (ФГА)- лепра, туберкулез, сифилис, пневмококковые инфекции, коклюш, бруцеллез, скарлатина). При стрепто- и стафилококковых инфекциях подавление Т- звена иммунитета часто сочетается с повышением функции В- системы и формированием инфекционно- аллергических и аутоиммунных осложнений (заболеваний).
Иммунодефициты при вирусных инфекциях. Многие вирусывызывают резкое угнетение Т- звена иммунитета ( вирусы кори, краснухи, гриппа, паротита). При кори и гриппе это нарушение сочетается с дефектами фагоцитоза, что еще более угнетает противомикробную защиту и способствует присоединению бактериальных осложнений. Однако наиболее существенные нарушения иммунной системы вызывают вирусы, непосредственно поражающие иммунную систему.
1. Вирус иммунодефицита человека (ВИЧ) вызывает заболевание, которое называют “синдром приобретенного иммунодефицита (СПИД)”. Этот вирус относится к ретровирусам и имеет тропизм к клеткам иммунной системы и некоторым другим клеткам, несущим CD4+ рецептор. CD4 является фактически рецептором для ВИЧ, благодаря которому РНК вируса попадает (инфицирует) клетки, формирует ДНК- копию, которая встраивается в ДНК (геном) клетки хозяина и получает возможность реплицироваться. Вирус оказывает на клетки цитопатический эффект, вызывая поражение Т- хелперов и других СД4+ клеток, снижение индекса CD4/CD8, глобальный дефект гуморального и клеточного иммунитета в сочетании с поликлональной активацией В- лимфоцитов, резкое ослабление противоинфекционной и противоопухолевой защиты. Парадокс- прогрессирование болезни (иммунодефицита) на фоне активного антительного ответа и ГЗТ на ВИЧ. На этом фоне присоединяются оппортунистические (СПИД- ассоциированные) вторичные инфекции и инвазии (ЦМВ, гепрес, пневмоцистоз, токсоплазмоз, микоплазмоз и др.).
2. Цитомегаловирус. ЦМВ инфекция приводит к резкому снижению CD4+ Т- лимфоцитов и гиперактивности CD8+ Т- клеток, угнетению клеточного иммунитета. ЦМВ относится к семейству герпес- вирусов , часто вызывающих персистентные инфекции и развитие вторичных иммунодефицитов.
3. Вирус Эпштейн- Барр вызывает инфекционный мононуклеоз. Рецептором для этого вируса является CD21- рецептор, поэтому поражаются преимущественно В- клетки. Эти же рецепторы имеются на дендритных клетках лимфоидных фолликулов, цервикальном эпителии. СД21 рецептор является местом присоединения С3d- компонента комплемента. Присоединение к рецептору вируса Эпштейн- Барр вызывает экспрессию на мембране В- лимфоцитов особого антигена, распознаваемого СД8+ лимфоцитами как чужеродного. В результате В- клетки становятся мишенью для собственных Т- клеток. В крови определяется атипичный Т- лимфоцитоз, бласттрансформация В- клеток, выработка гетерофильных антител. Формируется сложный иммунодефицит с элементами аутоагрессии.
Иммунодефициты при ожогах усугубляют опасность инфекционных осложнений. В первые дни преобладает снижение иммуноглобулинов основных классов (особенно IgG). В дальнейшем действие ожоговых антигенов приводит к В- клеточной стимуляции. Отмечено снижение ряда показателей Т- клеточного иммунитета в результате действия ожоговых токсинов- CD3+ и CD4+ клеток, ингибируется фагоцитоз, снижается активность комплемента. Прогностически неблагоприятен дисбаланс соотношения CD4/CD8.
Иммунодефициты, связанные с недостаточностью питания, голоданием, нарушениями обмена веществ.
При сахарном диабете возникает предрасположенность к бактериальным инфекциям, связанная с нарушением функций лейкоцитов- хемотаксиса, адгезивных и бактерицидных свойств.
Дефицит белка в организме также повышает восприимчивость к инфекциям. Угнетается первичный иммунный ответ (синтез IgM), фагоцитарная активность клеток, митогенная активность (по данным РБТЛ с ФГА).
Дефицит микроэлементов существенно сказывается на иммунной системе. Дефицит железа ведет к снижению активности железосодержащих ферментов, Т- звена, уровня миелопероксидазы и АФК. Дефицит цинка ведет к гипофункции тимуса со снижением CD4+ Т- лимфоцитов, ответа на митогены, активности NK клеток, фагоцитарного звена. Дефицит лития ведет к недостаточности Т- лимфоцитов, особенно CD8+ клеток. Существенно сказывается на иммунную систему дефицит меди, селена, кальция, магния. С дефицитом магния связаны нарушения синтеза антител, активации системы комплемента.
Лекарственные иммунодефициты связаны преимущественно с их иммунотоксическим действием. Достаточно часто отмечается активация Т- супрессоров, уменьшение количества В- клеток, снижение IgA. Существенное влияние на иммунный статус оказывают антибиотики, даже при коротких циклах применения, прежде всего - пенициллины, тетрациклины, стрептомицин, противотуберкулезные и антигрибковые препараты. Они вызывают :
- дефекты формирования первичного иммунного ответа (скорости образования клона плазматических клеток и антителообразования);
- снижение противовирусной защиты;
- снижение цитотоксической активности Т- лимфоцитов;
- уменьшение фагоцитарной активности нейтрофилов и макрофагов.
Около 70 тысяч химических соединений, связанных с производственной деятельностью и нарушениями экологической обстановки относятся к разряду токсических и оказывают разнообразное действие на иммунную систему.
Существенное влияние на иммунную систему оказывает стресс. Начальный период острого стресса характеризуется снижением противоопухолевого и противоинфекционного иммунитета, в дальнейшем могут присоединяться аутоиммунные и аллергические реакции. Хронический стресс неизбежно приводит к формированию вторичного иммунодефицита.
Существенное меняется иммунный статус при старении. Отмечается инволюция тимуса, снижается уровень тимического фактора. С возрастом снижается активность клеточного иммунитета, страдают этапы распознавания антигена, пролиферативная активность Т- клеток, изменяется CD4/CD8 индекс в сторону супрессорной активности, страдают надзорные функции противоопухолевой защиты.
В отличии от первичных иммунодефицитов, вторичные иммунодефициты в большинстве случаев не носят необратимого характера и функции иммунной системы могут восстанавливаться, если прекращается действие факторов, обословивших иммунодефицит.
Не нашли то, что искали? Воспользуйтесь поиском:
Инфекционные заболевания вызываются патогенными микроорганизмами, которые, вследствие неоптимальной функциональности иммунной системы, попадают в организм. Эти микроорганизмы обладают определенной степенью вирулентности (ядовитости), которая проявляется по-разному:
- в процессе их жизнедеятельности в организме;
- при собственном разрушении.
Инфекционные заболевания характеризуются инкубационным периодом болезнетворных организмов - это время до появления первых признаков той или иной патологии и длительность этого периода зависит от вида возбудителя, способа заражения. Инкубационный период инфекционного заболевания может длиться от считанных часов до нескольких лет.
Классификация инфекционных заболеваний
Инфекционные заболевания различают по многим "параметрам".
А. По месту локализации инфекции данные болезни бывают:
- кишечные (брюшной тиф, сальмонеллез, эшерихиоз, дизентерия, холера, токсикоинфекции пищевые. );
- легочные (инфекционные заболевания дыхательных путей: грипп, ОРВИ, оспа ветряная, респираторные инфекции, корь. );
- трансмиссовыми (инфекционные заболевания крови: ВИЧ, тиф, чума, малярия. );
- заболеваниями наружных покровов (сибирская язва, столбяк).
Б. По виду возбудителя инфекционные заболевания людей бывают:
- вирусные (цитомегаловирусная инфекция, гепатиты вирусные, ВИЧ, грипп, корь, менингит. );
- прионные (вызываются белковыми инфекционными агентами: болезнь Крейтцфельда-Якоба, куру. );
- протозойные (вызываются простейшими инфекционными агентами: амебиоз, балантидиаз, малярия, изоспориаз. );
- бактериальные (менингит, дизентерия, сальмонеллез, чума, холера. );
- микозы (вызываются грибковыми инфекционными агентами: хромомикоз, кандидоз, эпидермофития, криптококкоз. ).
В. Инфекционные заболевания так же подразделяются на:
- Зоонозные.
Характеризуются способностью возбудителя, относящегося к болезням животных, поражать и организм человека. К таким инфекционным заболеваниям, к примеру, относятся: сибирская язва и бешенство, бруцеллез и ящур, листериоз и туляремия.
- Антропонозные.
Эти инфекционные заболевания поражают только человеческий организм, например, дифтерия, тиф, корь, оспа натуральная, холера.
- Инвазионные или паразитарные.
Вызываются паразитами: клещами, простейшими, насекомыми.
Г. В отдельную группу инфекционных заболеваний выносят особо опасные болезни, которые называют карантинными.
Эта группа характеризуется небольшим инкубационным периодом, высокой скоростью распространения, тяжелым течением и большим процентом летального исхода. Всемирной организацией здравоохранения к этой группе инфекционных заболеваний были отнесены: холера, Эбола, чума, оспа натуральная, некоторые типы гриппа, желтая лихорадка.
Причины инфекционных заболеваний
Причиной всех инфекционных заболеваний является патогенный микроорганизм, который, попадая в тело, возбуждает инфекционные процессы. Как привило, каждая болезнь этой природы имеет "своего" возбудителя, хотя есть исключения, к примеру, сепсис возникает в результате воздействия на организм нескольких возбудителей, а стрептококк может вызывать несколько заболеваний (скарлатина, ангина, рожа).
Организмы разных людей по-разному реагируют на вторжение чужеродных агентов: одни к ним, практически, невосприимчивы, другие, наоборот, сразу же начинают остро реагировать на это, проявляя различные симптомы инфекционного заболевания.
Это происходит оттого, что защитные силы организма у людей разные. Защитные силы характеризуют состояние иммунной системы. И поэтому можно сказать, что основной причиной инфекционных заболеваний является неоптимальная функциональность иммунной системы.
Если иммунная система слаба, то организму не "хватает сил" бороться с патогенными микроорганизмами - это состояние человека называется иммунодефицитным.
Бывает, что иммунная система неадекватно активна и начинает воспринимать ткани собственного организма за чужеродные, и атакует их - это состояние называется аутоиммунным.
- Вирусы.
В переводе с латинского означает "яд". Способны размножаться только внутри живых клеток, куда и стремятся проникнуть.
- Бактерии.
В подавляющем своем большинстве одноклеточные микроорганизмы.
- Простейшие.
Одноклеточные микроорганизмы, которые могут выполнять некоторые функции, свойственные отдельным тканям и органам более высокоразвитых форм.
- Микоплазмы (грибки).
Отличаются от других одноклеточных тем, что не имеют оболочки и могут возбуждать инфекционные процессы, находясь вне клеток.
- Спирохеты.
По своей сути являются бактериями, которые имеют характерную спиралевидную форму.
- Хламидии, риккетсии.
Внутриклеточно функционирующие микроорганизмы, по своей сути занимающие промежуточное положение между вирусами и бактериями.
Степень возможности возникновения инфекционного заболевания у человека зависит от способности его иммунной системы дать адекватный ответ на вторжение какого-либо из этих чужеродных элементов, распознать его и нейтрализовать.
Инфекционные заболевания: симптомы
Симптоматика этих болезней настолько разнообразна, что, несмотря на свою яркую выраженность, зачастую, очень тяжело определить ее вид, а ведь это связано с выбором метода лечения.
Современной медицине известно более 5000 инфекционных заболеваний и около 1500 их симптомов. Это говорит о том, что одни и те же симптомы проявляются во многих болезнях - такие симптомы называют общими или неспецифическими. Вот они:
- повышенная температура тела;
- общая слабость организма;
- снижение аппетита;
- озноб;
- нарушение сна;
- мышечная боль;
- ломота в суставах;
- тошнота и рвота;
- повышенное потоотделение;
- головокружение;
- сильные головные боли;
- апатия.
Но особенную ценность при диагностике инфекционных заболеваний имеют патогномоничные симптомы - признаки, характерные только какой-то одной форме инфекционной патологии. Вот некоторые примеры таких симптомов:
- пятна Вольского-Филатова-Коплика на слизистой ротовой полости характерны только для кори;
- для коклюша характерен особый кашель - судорожный с репризами;
- опистотонус (выгибание спины) является характерным симптомом столбняка;
- водобоязнь - отличительная черта бешенства;
- менингококковую инфекцию можно со 100%-ой уверенностью диагностировать по наличию визикулезной сыпи по ходу нервных стволов.
Патогномоничные симптомы известны для большинства инфекционных заболеваний и каждый врач-инфекционист обязан знать самые распространенные из них.
Кроме всего прочего, существует группа симптомов, которая занимает как бы промежуточное положение между общей и патогномоничной симптоматикой. Эти симптомы могут встречаться не только у инфекционных заболеваний, но и у других тоже. К примеру, увеличенные размеры печени характерны как для вирусного гепатита, так и для цирроза печени, сердечной недостаточности, малярии, брюшном тифе. увеличенный размер селезенки встречается при брюшном тифе, сепсисе, малярии, вирусном гепатите.
Именно поэтому любые инфекционные заболевания людей диагностируются при сочетании множества признаков с применением множества методов анализа и инструментальной диагностики, потому что, повторимся, от этого зависит выбор метода лечения болезни, и, соответственно, успех от этого.
Диагностика инфекционных заболеваний людей
Для диагностики инфекционных заболеваний используется как анамнез (опрос больного), так и лабораторно-инструментальные методы:
- бактериологический;
- серологический;
- вирусологический;
- паразитологический;
- иммунофлюоресцентный.
После опроса больного и предварительных выводов берется материал на анализ, который определяет врач. Этим материалом могут быть: кровь (чаще всего), моча, кал, спинномозговая жидкость, мокроты, мазки со слизистых оболочек, рвотные массы, биоптаты и пунктаты органов.
В последнее время для диагностики инфекционных заболеваний широкое распространение получил иммуноферментный анализ.
Большинство методов диагностики направлены на определение разновидности возбудителя, либо наличия и принадлежности антител к определенным классам иммунных компонентов, что позволяет дифференцировать различные инфекционные заболевания.
Так же, нередко для диагностики этих болезней используют кожные пробы с введенными в них аллергенами для провоцирования соответствующих реакций.
Лечение инфекционных заболеваний людей
В настоящее время имеется огромнейшее количество различных лекарственных препаратов, которые предназначены для лечения разных инфекционных заболеваний людей, и перечислить их все невозможно. да и нет в этом надобности. У многих известных ученых, в настоящее время, очень неоднозначное отношение, к примеру, к антибиотикам, у других - к другим препаратам.
Во-первых, любой лекарственный препарат имеет определенные противопоказания и вызывает какие-то побочные эффекты и это основный их недостаток.
Во-вторых, лекарственные препараты, действие которых, направлены на нейтрализацию чужеродных агентов, на самом деле, оказывают "медвежью услугу" иммунной системе, которая развивается и крепнет только в столкновениях с инфекциями, и поэтому чрезмерный прием лекарств, на самом деле, ослабляет организм. Получается парадокс: лечим от одного и тут же "подхватываем" другое заболевание, а то еще и целый их "букет".
В-третьих, прием лекарственных препаратов (особенно антибиотиков) постепенно уничтожает микрофлору желудка - важнейшего звена иммунной системы человека, а это имеет весьма непредсказуемые последствия. Именно поэтому лечение инфекционных заболеваний необходимо проводить одновременно с приемом пробиотиков и пребиотиков, которые являются на 100% натуральными.
Лечение инфекционных заболеваний людей заключается в применении следующих препаратов:
- антибактериальных ( химио- и антибиотикотерапия);
- гамма- или иммуно-глобулинов (серотерапия);
- интерферонов;
- бактериофагов (фаготерапия);
- вакцины (вакцинотерапия);
- препараты крови (гемотерапия).
Сегодня назрела новая парадигма в лечении инфекционных заболеваний: ученые пришли к выводу, что более важным является поддержка иммунной системы (ИС) в ее борьбе с чужеродными агентами, а не прямое влияние на эти агенты, хотя в тяжелых случаях, конечно же, времени нет на восстановление оптимальной функциональности ИС.
Именно по этой причине необходима комплексная терапия этих патологий, в которой наряду с традиционными лекарственными средствами необходимо применять иммуномодуляторы и иммуностимуляторы. Многие из этих препаратов:
- нейтрализуют побочные эффекты, вызываемые лекарственными средствами;
- укрепляет иммунитет организма;
- усиливает терапевтический эффект применяемых лечебных препаратов;
- быстро восстанавливает организм.
Инфекционные заболевания: профилактика
Профилактические мероприятия по предупреждению инфекционных заболеваний известны с давних пор и в советский период они носили название: "Здоровый образ жизни". С тех пор они не потеряли свою актуальность, и мы напомним здесь о них.
1. В первую очередь, инфекционные заболевания зависят от нормальной функциональности иммунной системы, состояние которой, в свою очередь зависит от нормального питания. Поэтому правило №1 - питайтесь правильно: не переедайте, употребляйте меньше животных жиров, включите в рацион больше свежих фруктов и овощей, как можно меньше ешьте жаренную пищу, кушайте чаще, но в меньших количествах.
2. Инфекционные заболевания можно предупредить систематическим употреблением иммунных препаратов: иммуномодуляторов и иммуностимуляторов (это второе по важности правило).
3. Укрепляйте иммунитет систематическим употреблением таких растительных продуктов, как лук, чеснок, мед, лимонный сок (не в чистом виде), малина, облепиха, имбирь.
4. Ведите активный образ жизни: делайте зарядку по утрам, посещайте спортзал или бассейн, бегайте по вечерам.
5. Инфекционные заболевания не страшны закаленному организму, поэтому займитесь закалкой (баня и контрастный душ - лучшее средство для этих целей).
6. Откажитесь от вредных привычек: бросьте курить и злоупотреблять алкоголем.
7. Избегайте стрессовых ситуаций и не поддавайтесь депрессивным состояниям, ничто так сильно не подавляет работу иммунной системы, как наши нервные срывы, поэтому станьте оптимистом и поймите, что в этой жизни нет ничего более важного, чем ваше здоровье.
8. Научитесь правильно отдыхать. Постоянный просмотр телевизионных передач и "отдых" на диване - это не отдых. Настоящий отдых должен быть активным и обязательно предусматривать чередование физических и умственных нагрузок.
Это простые правила, которые должны стать образом жизни каждого человека, и тогда гарантируем вам: никакие инфекционные заболевания для вас не будут представлять абсолютно никакой опасности.
Читайте также:


