При лечении периостита дренаж с
Дорогие друзья, по распоряжению мэра города Москвы С.С.Собянина мы закрыты на карантин.
На время закрытия стоматологии, мы вводим онлайн консультации специалистов. Если Вас что-то беспокоит, и Вам срочно нужна консультация, напишите нам и мы свяжем Вас с врачом-стоматологом.
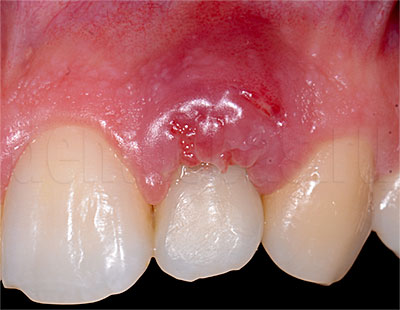
Периостит — воспалительное заболевание десны, при котором она опухает и становится очень болезненной. Часто становится осложнением пульпита, но может возникать и по другим причинам. При периостите инфекция распространяется, переходит на окружающие ткани, поэтому важно быстро диагностировать и вылечить его.
Как развивается периостит?
Воспаление может поражать верхнюю или нижнюю челюсть (надкостницу альвеолярного отростка или альвеолярную часть соответственно). Источником инфекции становится пораженный кариесом или пульпитом зуб. Реже заражение начинается из-за других очагов воспаления, от которых инфекция проникает к тканям периодонта через кровеносные сосуды.
Воспалительный процесс начинается в тканях надкостницы, быстро переходит на костные ткани, провоцирует остеопериостит, может поражать тело челюсти. Оно сопровождается острой болью, отделением гноя. Может появляться флюс — опухоль больших размеров.
- кариес или пульпит, оставшиеся без лечения и спровоцировавшие острое воспаление;
- снижение иммунитета;
- инфицирование тканей с кровотоком при наличии других очагов воспаления;
- неправильное эндодонтическое лечение (нарушения при лечении корневых каналов, пломбировании зубов);
- ошибки протезирования (установка искусственных коронок или протезов неправильного размера, формы провоцирует постоянную травму и воспаление).
Виды периостита
Заболевание может протекать в острой или хронической форме.
- гнойный — воспаление сопровождается отделением экссудата. Гной может проникать под надкостницу. Проявляется сильными болями, которые выходят за пределы челюсти, распространяются на область виска, глаза, переходят на ухо. Слизистые краснеют, может повышаться температура тела;
- серозный — развивается как обострение хронического воспаления, чаще затрагивает только надкостницу. Может быть вызван механической травмой. Сопровождается отеком слизистых. Воспалительный процесс может быстро прекратиться, перейти в хроническую форму или спровоцировать разрастание фиброзной ткани.
- простой — если лечение неэффективно, заболевание провоцирует постепенную деструкцию костной ткани;
- оссифицирующий — сопровождается образованием новой костной ткани, приводит к гиперостозу (увеличению содержания костного вещества);
- рарефицирующий — костные структуры перестраиваются, происходит постепенная резорбция кости.
Хронический периостит встречается реже, чем острый. В области больного зуба — постоянное воспаление, формируется плотный отек. Кость постепенно утолщается, расположенные рядом лимфатические узлы увеличиваются. Слизистые могут краснеть. Заболевание в хронической форме может протекать бессимптомно, периодически обостряясь при ослаблении иммунитета, при простудных заболеваниях и т.п.
Лечение периостита
Врач выбирает способ лечения, учитывая стадию заболевания, его тип, состояние пациента.
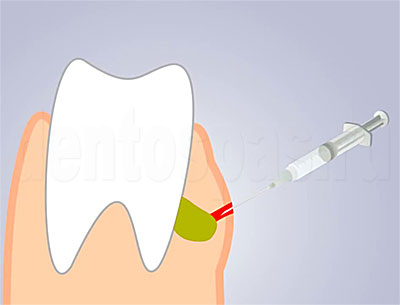
Консервативная терапия. Не предполагает хирургического вмешательства, эффективна в лечении периостита на начальной стадии, если он спровоцирован снижением иммунитета, является вторичным (инфекция распространилась от другого очага воспаления). При консервативном лечении десну в области отека разрезают, устанавливают дренаж, чтобы убрать экссудат. Чтобы убрать инфекцию, назначают антибактериальные, противовоспалительные препараты. Возможно использование физиотерапии.
Хирургическое лечение. Используется при сильном воспалении, запущенном периостите. Выполняется только под анестезией. Очаг воспаления вскрывают, выполняя разрез десны. После удаления гноя ставят дренаж, с помощью которого выводятся остатки экссудата. Может требоваться удаление больного зуба. Дополнительно применяют антибиотики, анальгетики. Состояние тканей контролируют, выполняя рентгенографию.
Хронический периостит лечат, снимая воспаление, назначая физиотерапию. Может требоваться удаление измененных, пораженных тканей. Если заболевание вызвано снижением иммунитета или другими проблемами со здоровьем, пациент обязательно проходит соответствующую терапию — иначе периостит может появиться снова.
Не допускается самостоятельное лечение периостита. Воспалительный процесс при этом заболевании затрагивает костные ткани. Просто снять боль недостаточно — нужно убрать источник инфекции, восстановить нормальное состояние периодонта и пародонта.
Профилактика
Чаще всего периостит становится следствием запущенного пульпита. Для его профилактики достаточно регулярно посещать стоматолога и своевременно лечить зубы.
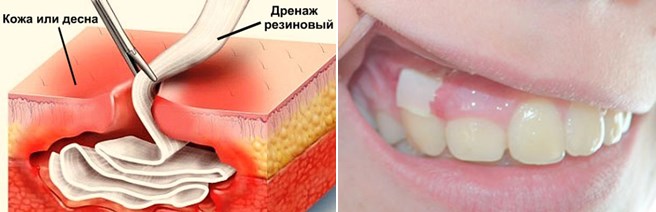
Дренаж в десне представляет собой трубчатую установку, предназначенную для удаления ненужной жидкости из раны или лунки после удаления зуба, при различных воспалениях. Его применяют для профилактики инфекционных процессов и воспаления в тканях, предупреждает появление гноя.
При дренировании важно соблюдать рекомендации стоматолога, своевременно удалить устройство, если выпал дренаж – обратиться в поликлинику.
Зачем ставят дренаж в десну
Дренажную систему устанавливают для вывода экссудата при флюсе, свищах, инфицированных ранах. Это позволяет избавить пациента от воспалительного процесса. Если этого не сделать, гнойник уйдет глубоко внутрь, вызвать тяжелые состояния.
Дренаж в десне
Показания к дренажу десны:
- отечность слизистой;
- гнойный абсцесс под моляром;
- осложнения после удаления зуба мудрости вследствие неправильных действий стоматолога или несоблюдения рекомендаций врача;
- периостит челюсти, или флюс;
- альвеолит – инфицирование и воспаление лунки, возникающее после удаления зуба, сопровождающееся сильной болью;
- киста;
- флегмона;
- гранулема.
Дренаж десны позволяет ввести назначенные лекарственные средства непосредственно в ткани пародонта (например, антибактериальные препараты, антисептики для промывания корней зуба). Такая манипуляция ускоряет лечение, делает его эффективным, уменьшает возможное заражение организма.
Как выглядит дренаж в стоматологии
В медицине широко применяется дренажная система, в каждой области она имеет свои особенности. В стоматологической практике используются резиновые или латексные конструкции, которые обладают повышенной влагоустойчивостью, эластичностью, не намокают при воздействии крови и гнойной жидкости, надежно закрепляются в разрезе десны.

Дренаж стоматологический
При выборе материала также особое внимание уделяют его реакции на обработку антисептиком. Сама дренажная система не должна быть заметна в ране, не оказывать раздражающего действия на слизистую (зуд, чувство дискомфорта).
Резинки для дренирования бывают различных размеров, толщины.
Как устанавливают
Вначале стоматолог проводит визуальный осмотр челюсти, делает подробные рентгеновские снимки. Это позволяет определить локализацию гнойника, степень его разрастания, наличие внутри кости свищевых ходов. При разрушении корня зуба, вызвавшем возникновение флюса, его следует удалить.
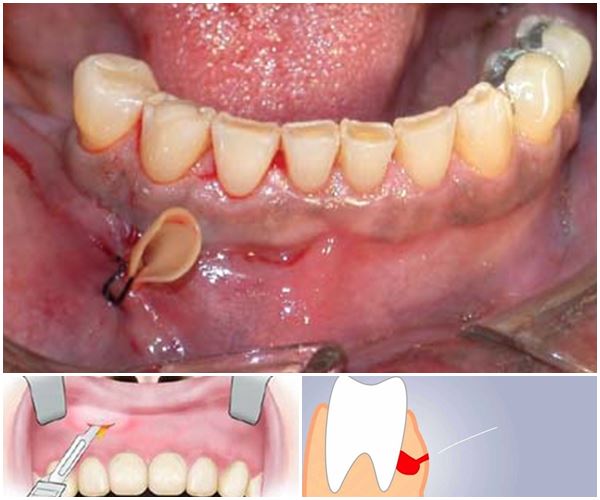
Для установки дренажа в десну врач проводит следующие манипуляции:
- обезболивание воспаленного участка путем введения анестезии;
- разрезает десну, ставит дренаж из латексного материала после того, как через отверстие вакуумным или механическим способом удаляется серозная жидкость;
- при необходимости в рану вводится антибактериальный, антисептический препарат;
- один конец дренажа обязательно должен быть расположен снаружи, что позволяет отходить гною и лишним жидкостям, не давая преждевременно заживать ране.
После удаления зуба рассечение, надрез десны не производят – дренаж устанавливают в освободившуюся лунку.
Установка дренажа в десну
При правильной установке конструкции не должно возникать сильных неприятных ощущений, усиления боли. Саму систему можно нащупать пальцем или языком, но она не должна натирать внутреннюю поверхность щеки. При своевременности лечения и качественной работе специалиста пациенты отмечают улучшение состояния после манипуляции в течение первых суток.
Количество дней, сколько должен стоять дренаж в десне, определяется индивидуально. В среднем период составляет 3-5 дней. Если состояние улучшается, установку снимают и назначают медикаментозное лечение.
При сильном воспалительном процессе, отеке, повышенной температуре возможно повторное дренирование.
Срок ношения определяется по жалобам и на основании визуального осмотра, рентгеновских снимков челюсти, скорости выведения лишних жидкостей.
При наличии обильного гноя внутри пародонта необходимо ежедневное посещение поликлиники для осмотра, промывания раны антисептическими растворами и введения в нее антибактериальных препаратов.
Что делать, если дренаж выпал из десны
При произвольном выпадении дренажа из десны следует обратиться к специалисту для определения причины. Часто это вызывает неправильная установка системы, слабая фиксация, интенсивная чистка зубов и частые полоскания.
При этом следует обратить внимание, спала отечность или нет, есть ли нагноение.
Решение о возвращении системы принимает стоматолог – ни в коем случае нельзя ставить дренаж самостоятельно.
Неправильные действия пациента могут привести к развитию осложнений и рецидиву инфекционно-воспалительного процесса. При этом происходит быстрое зарастание мягких тканей, перекрытие выхода наружу для гноя и лишней жидкости. В результате болит десна, формируется шишка, где обильно накапливается гнойный секрет.
Если ребенок вытащил дренаж, следует немедленно обратиться к специалисту для осмотра ротовой полости и дальнейшего наблюдения и лечения.
Как снять дренаж с десны
Снимать дренаж с десны должен только стоматолог. При этом специалист оценивает состояние пациента, наличие отека, выделений жидкости и крови. Если имеются жалобы, установку ставят повторно. Также важно определить причину инфекционного процесса.
- При сильной боли и неприятных ощущениях врач назначает обезболивающие средства, дополнительно снимающие воспаление.
- Важно применять антибактериальные препараты широкого спектра действия (Линкомицин, Доксициклин, Юнидокс солютаб, Ципрофлоксацин, Цифран СТ, Амоксиклав).
- Дополнительно могут быть назначены противоаллергические средства (Супрастин, Лоратадин, Цетрин, Диазолин).
Несколько дней может беспокоить уплотнение на десне после дренажа.
Часто пациентов интересует, больно ли вытаскивать дренаж из десны и можно ли вынуть самостоятельно. Процедура простая, но в некоторых случаях может вызвать болезненность и кровотечение.
Извлечь дренаж из десны без помощи специалиста можно только в крайних случаях, когда нет высокой температуры, отека и припухлости, жидких выделений из раны. При этом важно соблюдение чистоты и гигиены.
Перед тем как убрать дренаж из десны, необходимо удалить остатки пищи, бактерии из ротовой полости, прополоскав ее антисептическим раствором (Хлоргексидин, Мирамистин, раствор соды и соли, Хлорофиллипт спиртовой).
Для удаления нужно использовать пинцет, обработанный медицинским спиртом. Затем встать возле зеркала, пинцетом поддеть трубку и аккуратно, без рывка потянуть ее на себя. К открытой ране приложить ватно-марлевый тампон, смоченный в перекиси водорода.
После удаления дренажа с десны продолжать полоскания полости рта антисептиками 3-5 дней.
При непрекращающемся в течение двух и более часов кровотечении, ухудшении самочувствия, отечности, болезненности следует немедленно обратиться к врачу.
Советы стоматолога
Соблюдение рекомендаций увеличивает эффективность процедуры, уменьшает неприятные ощущения.
- После проведения манипуляции пациенту можно есть через несколько часов, для уменьшения неприятных ощущений желательно поспать 2-3 часа, выпить обезболивающее средство (например, Темпалгин, Баралгин, Найз, Нимесил, Кеторол, Нурофен).
- Процедура показана при гное и воспалении. Чтобы не усилить симптомы, нельзя ставить теплые компрессы (сухие или мокрые), употреблять горячие напитки, прикладывать или перевязывать щеку платком. Для лучшего результата можно использовать холод – лед, завернутый в ткань, марлю, смоченную в прохладной воде и приложенную к щеке каждые пару часов на 15 минут. Непосредственно к ране прикладывать компрессы нельзя, чтобы не вызвать распространение инфекции, спазм сосудов, не усугубить состояние.
- Чтобы случайно не вытащить дренаж из десны, необходимо спать и есть на противоположной стороне.
- Для лучшего заживления пациенту следует отказаться от вредных привычек (алкоголя, курения), есть легкую кашеобразную или жидкую пищу комнатной температуры, не оказывающую раздражающего действия на слизистую.
- Тщательно следить за гигиеной ротовой полости, при этом осторожно чистить зубы рядом с дренажем. Уход должен включать использование зубной нити, пасты, щетки, полоскание теплым антисептическим раствором – соды и соли, травяными отварами, Хлоргексидин, Мирамистин и др. Непосредственно рядом с установкой желательно использовать мягкую зубную щетку.
- Исключить факторы, провоцирующие кровотечение (физические нагрузки, подъем тяжестей, сауна и ванна, солярий).
- Не травмировать десну – важно соблюдать осторожность при пользовании зубной щеткой, вилкой или ложкой. Падения и удары могут привести к смещению и преждевременному выпадению дренажа.
Соблюдение рекомендаций стоматолога, прием назначенных медикаментов, своевременная установка и снятие дренажа с десны позволят избавиться от нагноения, ускорить регенерацию мягких тканей, предотвратить распространения инфекции и развитие осложнений. В среднем полное заживление наблюдается через 1,5-2 месяца после проведения манипуляции.
Коротко о заболевании
Чтобы больше узнать о патологии периостит, необходимо познакомиться с анатомическими особенностями строения зубочелюстного аппарата.

Коронка зуба имеет защитные твердые ткани – эмаль и дентин. Наружная оболочка надежно защищает внутренние уязвимые волокна от агрессивных факторов среды и патогенных микроорганизмов.
Кариес, приводит к разрушению эмали и дентина, ослабляет защитные природные механизмы. При проникновении инфекции в нервно-сосудистое волокно, расположенное в каналах корня, возникает острый пульпит. Без своевременного лечения, нерв погибает, продукты распада остаются в корневом канале. В патологический процесс вовлекаются оболочки корней зуба и примыкающие ткани, формируется острый периодонтит.
Проникновение инфекции в надкостницу и развитие в ней острого процесса, вызывает периостит. Воспалительный очаг располагается в закрытом пространстве, не имеет контакта с окружающей средой. По мере размножения анаэробных бактерий и распада пораженных тканей, воспаление увеличивается, появляется припухлость десны. В течение нескольких часов отек может распространиться на мягкие ткани лица (губ, крыльев носа, щеки, шеи) вызвав асимметрию лица.
Причины появления периостита

Зубная боль любой интенсивности свидетельствует о наличии воспалительного процесса. Часто, люди игнорируют неприятные ощущения в ротовой полости и откладывают визит к стоматологу. В итоге, небольшое воспаление увеличивается и приводит к опасным осложнениям.
Периостит является следствием одного из стоматологических заболеваний:
- Кариес – поражение твердых тканей зуба. Существует несколько стадий заболевания. На начальных этапах разрушается эмаль, за ней дентин. Первичные симптомы патологии: изменение цвета эмали, появление пигментации, шероховатости, отсутствие блеска и гладкости зуба. При среднем и глубоком кариесе в патологический процесс вовлекается дентин, образуется полость, появляется болевая симптоматика. Лечение начального и среднего кариеса проводится в 1 посещение, не является слишком дорогостоящей процедурой. Обнаружение болезни на этапе формирования, и своевременное лечение помогает предотвратить развитие более серьезных патологий, позволяет пациенту сохранить здоровье и бюджет;
- Пульпит – воспаление нервно-сосудистого пучка зуба. Возникает при среднем и глубоком виде кариеса, при поражении эмали и дентина. Диагноз устанавливается на основе визуального осмотра (зондирование, кариес-тест, перкуссия, холодовая проба), рентгеновских снимков. Большое значение уделяется опросу пациента. Человек жалуется на боль в области пораженного зуба, усиливающуюся в вечернее и ночное время. Неприятные ощущения постоянные, не зависят от внешних воздействий. После приема анальгетиков болезненность притупляется на незначительное время. При хроническом пульпите боли периодические, умеренной интенсивности.
Лечение пульпита заключается в удалении пораженных тканей, антисептической обработке зубных каналов, их качественном пломбировании. После проведения эндодонтического вмешательства коронка зуба восстанавливается пломбировочным материалом. При сильном повреждении здоровых тканей, решается вопрос об ортопедическом лечении (установки вкладки, штифта, коронки); - Периодонтит – воспаление оболочки корня зуба и окружающих тканей. Заболевание является осложнением кариеса или пульпита, может возникнуть в результате травмы. Некачественно проведенное стоматологическое лечение также может привести к развитию воспаления. Симптомы периодонтита и периоститы схожи: боль при надкусывании, нарастающей интенсивности, отечность в месте пораженного зуба, нарушение общего самочувствия.
Лечение заболевания заключается в удалении пораженных кариесом тканей, раскрытие инфицированных корневых каналов, их антисептической обработки. После устранения очага инфекции, корневые каналы пломбируются лечебной пастой. При положительной динамике, проводится постоянная пломбировка каналов и формирование коронки зуба; - Пародонтит – воспаление тканей пародонта. При запущенной форме болезни образуются глубокие десневые карманы. В полостях скапливается бактериальное содержимое, способствующее возникновению гнойно-воспалительных процессов.
Лечением пародонтита занимается врач-пародонтолог. На начальном этапе борьбы с заболеванием проводят профессиональную гигиеническую чистку зубов, решается вопрос о хирургическом вмешательстве. После удаления мягкого и твердого налета больной лечится антибиотиками, полощет рот антисептическими растворами, обрабатывает слизистые ранозаживляющими препаратами.
Периостит может возникнуть в результате полученной травмы или перенесенного инфекционного заболевания (лимфогенный, гематогенный путь), после удаления больного зуба.
О причинах развития и симптомах периостита можно узнать из видео:
Симптомы
Периостит редко проявляется внезапно, чаще всего ему предшествует одно из стоматологических заболеваний. При опросе пациенты подтверждают, что знали о наличии глубокой кариозной полости, но не могли найти время для ее лечения.
Асимметрию лица при флюсе можно увидеть на фото:

Основные симптомы периостита:
- Болезненность при надкусывании, простукивании различной интенсивности. На начальном этапе формирования болезни люди испытывают незначительные неприятные ощущения. По мере нарастания воспаления, боли становятся постоянными, невыносимыми.
- Отек тканей, асимметрия лица. Первоначально на десне появляется небольшая припухлость. Постепенно патологическое образование увеличивается в размерах. Если причиной развития периостита стал зуб на нижней челюсти, отекает нижняя губа, щека, шея. При развитии воспаления на верхней челюсти припухает верхняя губа, щека, крылья носа.
- Онемение языка, челюсти, губ, крыльев носа.
- Наличие больного зуба. При осмотре обнаруживается кариозное поражение тканей, либо пациент указывает на то, что в прошлом проводилось эндодонтическое лечение резца, клыка или моляра.
- Снижение общего самочувствия. Наблюдается увеличение температуры тела, слабость, отсутствие аппетита, нарушение сна, головные боли.
- Увеличение шейных лимфатических узлов.
- Образование свища (выходного отверстия в десне) – не является обязательным симптомом.
На верхней челюсти располагаются носовые пазухи. При отсутствии своевременного лечения, флюс может осложниться острым гайморитом.
Классификация заболевания

В зависимости от длительности течения выделяют острый и хронический периостит. Острое заболевание развивается в течение нескольких часов и сопровождается выраженной симптоматикой. Хронический флюс протекает длительно, имеет фазы ремиссий и осложнений, способствует ухудшению общего здоровья организма, может привести к развитию остеомиелита челюсти.
- одонтогенный – инфекция проникает в надкостницу через больной зуб;
- травматический – воспаления возникает в результате перенесенной ранее травмы;
- гематогенный – бактерии попадают в надкостницу с течением крови;
- лимфогенный – инфекция проникает в надкостницу по лимфатическим путям.
Инфекционное поражение бывает ограниченным и диффузным (распространяться на ткани всей челюсти). В зависимости от составляющего экссудата выделяют гнойный и серозный периостит.
Диагностика

Диагноз периостит устанавливают на основании ряда составляющих:
- Внешний осмотр ротовой полости. Перкуссия, зондирование, холодовая проба, кариес-тест.
- Обнаружение отечности десны и мягких тканей.
- Опрос пациента, составление анамнеза заболевания.
- Рентгеновских снимков. На снимках обнаруживаются признаки гранулирующего периодонтита, радикулярной кисты.
При необходимости, врач назначает проведение лабораторных анализов крови.
Флюс необходимо дифференцировать от острого или хронического периодонтита, остеомиелита, абсцесса челюсти, злокачественных или доброкачественных новообразований.
Лечение
Главной задачей врача при периостите является вскрыть инфекционный очаг и высвободить скопившийся экссудат.
Общая тактика стоматолога терапевта при одонтогенном периостите:
- обезболивание местным анестетиком;
- устранение пораженных тканей;
- очищение корневых каналов;
- антисептическая обработка полостей.
После проведенных манипуляций, зуб остается открытым. При наличии выраженного отека, стоматолог-хирург проводит вскрытие очага инфекции и устанавливает специальный дренаж.
Лечение периостита зуба хирургическим путем можно посмотреть на видео:
В течение 5-10 дней, по назначению врача, пациент принимает антибиотики, проводит антисептические полоскания. Результативность лечения оценивают исходя из самочувствия пациента, динамики внешних проявлений, рентгеновских снимков.
Иногда, чтобы сохранить здоровье человеку при периостите, пораженный зуб приходится удалить.
Вопрос-ответ
В каком возрасте может возникнуть флюс?
Периостит с одинаковой частотой поражает мужчин и женщин. Дети и пожилые люди находятся в группе риска, так как у них наблюдается реактивное течение заболевания.
Можно ли самостоятельно избавиться от флюса?
Нет. Лечением стоматологических заболеваний должен заниматься врач. Самостоятельное применение медицинских препаратов и попытки устранить заболевание не приведут к успеху, а окончатся печальными осложнениями.
Острый гнойный периостит челюсти - острое гнойное воспаление надкостницы, альвеолярного отростка верхней челюсти или альвеолярной части нижней челюсти, реже альвеолярной части и тела челюсти. Процесс может поражать преимущественно надкостницу с вестибулярной поверхности, реже с небной (небный абсцесс) или язычной поверхности.
Причиной заболевания является смешанная инфекция: стрептококки и стафилококки, различных видов грамположительные и грамотрицательные палочки и нередко гнилостные бактерии.
Острый гнойный периостит - осложнение острого периодонтита или хронического в стадии обострения. Воспалительный процесс может развиться при затрудненном прорезывании зубов, нагноении радикулярных кист, заболеваниях пародонта. Иногда заболевание возникает после консервативного лечения зубов, при травматичном удалении зуба.
При остром и обострившемся хроническом периодонтите отток гноя через корневой канал или десневой карман иногда недостаточен или невозможен. Экссудат распространяется из периодонта в сторону надкостницы. Нередко в стенке зубной альвеолы образуется узура, через которую гнойный экссудат проникает в надкостницу. Иногда микроорганизмы распространяются в надкостницу по лимфатическим сосудам.
Определенное значение в развитии заболевания имеют сенсибилизация и общие факторы: охлаждение, переутомление, стрессовые ситуации, снижающие защитные реакции организма.
Клиническая картина. Характерны жалобы на боль, припухлость мягких тканей лица, нарушение общего самочувствия, повышение температуры тела. Вначале боль незначительная, затем усиливается и распространяется на всю челюсть, иррадиирует по ходу ветвей тройничного нерва: в ухо, висок, глаз. Появляется припухлость мягких тканей, которая прогрессирующе увеличивается, при этом боль в зубе стихает. Возможны жалобы на головную боль, недомогание, плохой сон. Температура тела повышена - 37,5-38 оС, иногда до 38,5-39 оС; у отдельных больных возможны общая слабость, разбитость, потеря аппетита, бессонница, обусловленная болью.
При остром гнойном периостите верхней челюсти со стороны преддверия рта при внешнем осмотре видна разлитая мягкая припухлость за счет коллатерального отека. Его локализация и распространение зависят от того, какой зуб стал причиной заболевания. Периостит верхней челюсти, связанный с поражением резцов, характеризуется значительной отечностью верхней губы, переходящей на крылья и дно носа. Распространение гнойного процесса от клыка и премоляров характеризуется локализацией коллатерального отека в средней и нижней третях лица, значительной отечностью век, в результате чего глазная щель резко сужена. Если причина заболевания премоляры, то возникает припухлость щечной, скуловой, околоушной областей; от третьего моляра верхней челюсти, помимо перечисленных областей, отек распространяется до височной области.
Если воспалительный процесс связан с резцами нижней челюсти, то появляется отечность нижней губы, подбородочной и нередко подподбородочной областей, если с клыком и премолярами, то наблюдается коллатеральный отек нижнего отдела щеки, области угла рта, спускающийся в поднижнечелюстную область.
При воспалении от моляров нижней челюсти наблюдают коллатеральный отек нижнего отдела щечной, поднижнечелюстной и околоушно-жевательной областей. Распространение процесса на надкостницу ветви нижней челюсти вовлекает в воспалительный процесс жевательную и медиальную крыловидную мышцу, что приводит к воспалительной их контрактуре I-II степени. При развитии гнойного процесса от третьего моляра нижней челюсти отек может распространяться вниз - на боковые отделы шеи. Больной испытывает боль при глотании и разговоре.
Регионарные лимфатические узлы увеличены, болезненны, нередко спаяны. Воспалительная реакция лимфатических узлов особенно ярко выражена у детей.
При остром гнойном периостите челюсти с вестибулярной стороны в полости рта отмечают гиперемию слизистой оболочки над пораженным участком. Свод преддверия рта сглажен за счет воспалительной инфильтрации, пальпация этого участка резко болезненна. Через несколько дней участок периоста прорывается и гной проникает под слизистую оболочку альвеолярного отростка. По своду преддверия рта возникает валикообразное выбухание, покрытое тонкой слизистой оболочкой, при пальпации четко определяется флюктуация. Перкуссия пораженного зуба может быть безболезненна, зуб иногда подвижен. Далее гнойник может самопроизвольно вскрыться в полость рта. В таких случаях боль в зубе стихает и воспалительные явления идут на убыль.
При развитии процесса на нижней челюсти с язычной стороны возможен коллатеральный отек с пакетом увеличенных лимфатических узлов в поднижнечелюстном треугольнике. В связи с инфильтрацией медиальной крыловидной мышцы открывание рта бывает болезненным и ограниченным. В полости рта со стороны альвеолярной части тела нижней челюсти выявляют отек и инфильтрацию надкостницы, пальпация этого участка болезненна. Отек и гиперемия слизистой оболочки могут распространяться на подъязычную область, иногда переднюю небно-глоточную дужку и крыловидно-нижнечелюстную складку. Движения языка становятся затрудненными.
Небный абсцесс развивается при хроническом или остром периодонтите бокового резца, корня первого премоляра и небных корней моляров верхней челюсти. При внешнем осмотре обнаруживают увеличенные болезненные лимфатические узлы на стороне поражения, на твердом небе -- ограниченный полушаровидный или овальный инфильтрат. Увеличение гнойника ведет к сглаживанию поперечных небных складок. При развитии небного абсцесса, связанного с молярами, воспалительная припухлость от твердого неба распространяется на слизистую оболочку мягкого неба, небно-язычную дужку, крыловидно-нижнечелюстную складку, в связи с чем появляется болезненность при глотании.
Скопление под надкостницей твердого неба гнойного экссудата вызывает отслаивание мягких тканей от кости. Это сопровождается болями, нередко пульсирующего характера, усиливающимися при разговоре и приеме пищи. Через неделю и более от начала заболевания гнойник прорывается наружу и гной изливается в полость рта.
Лечение. Проводят комплексное лечение: оперативное вскрытие гнойника, консервативная лекарственная терапия и др. В начальной стадии острого периостита челюсти (острый серозный периостит) лечение можно начать с вскрытия полости зуба, удаления распада из каналов и создания условий для оттока, в других случаях - с удаления нарушенного зуба, являющегося источником инфекции. Все манипуляции проводят под инфильтрационной или проводниковой анестезией. Эти лечебные мероприятия вместе с лидокаиновой или тримекаиновой блокадой с антибиотиками, протеолитическими ферментами по переходной складке до кости, лекарственной терапией могут способствовать стиханию воспалительных явлений.
При остром гнойном периостите челюсти проводят неотложное оперативное вмешательство - вскрытие гнойного поднадкостничного очага и создание оттока экссудата (первичная хирургическая обработка гнойной раны). Эта операция обычно осуществляется в амбулаторных условиях, в отдельных случаях - в стационаре.
Хирургическое лечение по поводу острого гнойного периостита производят под местным обезболиванием - проводниковой или инфильтрационной анестезией. Для инфильтрационной анестезии используют тонкую иглу, через которую обезболивающий раствор медленно вводят под слизистую оболочку и инфильтрируют ткани по намеченной линии разреза. Иглу не следует вводить в полость гнойника. Хороший эффект дает лекарственная подготовка больных. Иногда операцию проводят под наркозом.
Если поднадкостничный гнойник расположен в области преддверия рта, то разрез лучше проводить клювовидным скальпелем параллельно переходной складке через весь инфильтрационный участок; рассекают слизистую оболочку, подслизистую ткань и надкостницу до кости соответственно 3-5 зубам. Чтобы предупредить слипание краев раны и обеспечить отток гноя, в рану рыхло вводят узкую полоску тонкой (перчаточной) резины.
При локализации гнойника под надкостницей в области бугра верхней челюсти разрез производят по переходной складке в области моляров верхней челюсти, но для вскрытия воспалительного очага следует пройти распатором или желобоватым зондом из разреза по кости в направлении бугра верхней челюсти (назад и внутрь). Таким же способом вскрывают гнойный очаг при периостите верхней челюсти, распространившемся на клыковую ямку.
Воспалительный очаг при периостите с язычной поверхности нижней челюсти рекомендуется вскрывать разрезом слизистой оболочки альвеолярной части до кости в месте наибольшего выбухания инфильтрата. Желобоватым зондом проходят по поверхности кости вниз и, отодвигая надкостницу, дают отток гною.
При небном абсцессе разрез проводят в области наибольшего выбухания тканей, немного отступя от основания альвеолярного отростка, или у средней линии неба, параллельно ей. Затем в операционную рану вводят широкую полоску из тонкой (перчаточной) резины, что позволяет избежать слипания краев раны и создает условия для хорошего оттока гноя. Лучшие результаты дает иссечение стенки гнойника - небольшого участка слизистой оболочки треугольной формы, что обеспечивает более свободный отток гноя.
Для вскрытия воспалительного очага в области надкостницы ветви челюсти, на ее наружной и внутренней поверхностях, используют особые приемы. При периостите на внутренней поверхности ветви челюсти разрез производят серповидным скальпелем с ограничителем или обычным скальпелем до кости, рассекают ткани в ретромолярной области (у основания небно-язычной дужки), распатором проходят на внутреннюю поверхность ветви челюсти, создавая отток экссудата из очага воспаления.
Поднадкостничный гнойник по наружной поверхности ветви нижней челюсти следует вскрывать разрезом, проведенным с вестибулярной стороны на уровне второго и третьего больших коренных зубов по косой линии до кости, далее распатором проходят поднадкостнично в направлении угла нижней челюсти, отводя кнаружи жевательную мышцу. В рану после вскрытия очага обязательно глубоко вводят резиновую полоску для дренирования. Отсутствие на следующие сутки эффекта от такого вмешательства является основанием для госпитализации и проведения оперативного вмешательства наружным доступом. У детей должны быть расширены показания к госпитализации, лечение детей до 10 лет проводят в стационаре.
Вскрытие надкостничных очагов у детей должно быть щадящим. Надкостницу надо хорошо отслоить, но не травмировать кость инструментом во избежание травмы зачатков зубов.
После вскрытия гнойного очага целесообразно дать больному прополоскать рот слабым раствором перманганата калия или 1--2 % раствором натрия гидрокарбоната, а также необходимо промыть рану раствором хлоргексидина. Хороший эффект дают орошение полости абсцесса раствором димексида с оксациллином и аппликации на рану 40 % раствора линимента димексида в течение 15 мин.
Если зуб, явившийся источником инфекции, разрушен и не представляет функциональной или эстетической ценности, то его следует удалить одновременно с вскрытием поднадкостничного гнойника. Это позволит улучшить опорожнение гнойного очага и будет способствовать более быстрой ликвидации воспалительных явлений. Удаление зуба иногда откладывают в связи с предполагающимися техническими трудностями или неудовлетворительным состоянием больного. В других случаях зуб сохраняют: раскрывают его полость, освобождают канал корня от продуктов распада и затем проводят консервативное лечение хронического периодонтита. Особенно важно удалить источники инфекции у детей - молочные зубы, а при невозможности консервативного лечения и постоянные зубы.
Лекарственное лечение острого гнойного периостита заключается в назначении сульфаниламидных (сульфадиметоксин, сульфадимезин и др.) и нитрофурановых (фуразолидон, фурадонин) препаратов, пиразолоновых производных (анальгин, амидопирин, фенацетин и др., а также их комбинации), антигистаминных препаратов (димедрол, супрастин, диазолин и др.), препаратов кальция, витаминов (поливитамины, витамины С по 2-3 г в сутки).
Больного приглашают на прием на 2-й день после операции. При осмотре и опросе определяют степень стихания воспалительных явлений и в зависимости от этого назначают дополнительное лечение. Во время перевязки осуществляют местное лечение раны, соблюдая рекомендации, приведенные ранее.
При остром гнойном периостите челюсти для более быстрого прекращения воспалительных явлений на 2-й день после вскрытия гнойника следует назначить физические методы лечения: светотеплолечение (соллюкс-лампа), теплые ванночки из антисептических или дезодорирующих растворов, мазевые повязки (левомиколь, левамизоль, вазелин, 20 % камфорное масло, масло облепихи, шиповника), УВЧ-, СВЧ-терапию, флюктуоризацию, лазерную терапию гелий-неоновыми и инфракрасными лучами. Рекомендуют ЛФК.
В большинстве случаев воспалительные явления быстро (через 2-3 дня) идут на убыль. Если стихание воспаления задерживается, то 2-3 раза проводят блокаду: внутри- или внеротовую инфильтрацию 0,25-0,5 % раствором тримекаина, 40-50 мл лидокаина с ферментами, антибиотиками (линкомицин). Ослабленным больным, пациентам с сопутствующими заболеваниями, детям и пациентам группы риска, а также лицам с нарастанием воспалительных явлений назначают антибиотики. Обязательным условием эффективности антибиотикотерапии является вскрытие гнойника (первичная хирургическая обработка). В условиях поликлиники целесообразно назначать антибиотики широкого спектра действия (полусинтетические пенициллины, тетрациклин, олететрин, оксацилллин, макролиды). Обязательно назначение производных метронидазола по 200 000 ЕД 3 раза в сутки в течение 5-6 дней, в стационаре - инъекции этих препаратов 3-4 раза в течение 6-7 дней.
"Хирургическая стоматология" под редакцией Робустовой Т.Г.
Читайте также:


