При инфекции носоглотки исследования
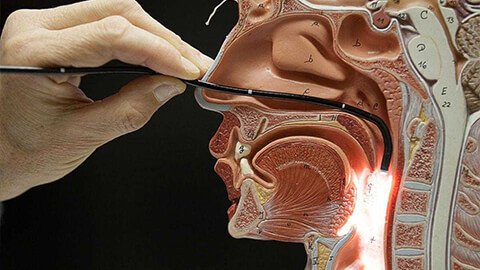
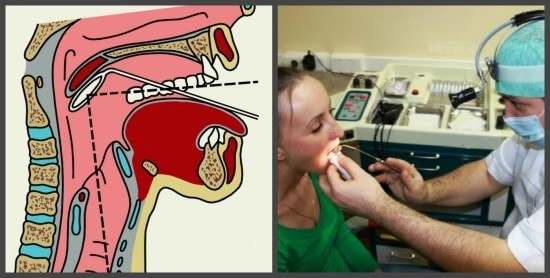
Эндоскопия носа и носоглотки – современный информативный метод исследования, позволяющий выявить ЛОР-заболевания без хирургических вмешательств. Во время диагностики врач при помощи эндоскопа, оборудованного видеокамерой, получает изображение на монитор компьютера. Это позволяет визуально наблюдать за состоянием структур носоглотки. Эндоскопическое обследование позволяет обнаружить кисты, полипы, аденоиды, искривление носовой перегородки и другие нарушения. Назначают его как взрослым, так и детям.
Преимущества эндоскопии
К преимуществам эндоскопии носоглотки относятся:
- высокая эффективность;
- безболезненность;
- быстрое проведение;
- точное выявление стадии аденоидов.
Кроме диагностики, эндоскоп применяют для лечения и профилактики заболеваний. Он помогает свести до минимума количество используемой техники, при этом увеличив эффективность медицинской помощи. Все манипуляции нетравматичны и бескровны. Эндоскоп позволяет врачу детально рассмотреть органы носоглотки, определить очаг воспаления, дать оценку состояния тканей и выявить причину болезни.
Немаловажную роль играет возможность взятия биоматериала на анализ во время эндоскопического обследования. После полной диагностики отоларинголог сможет поставить точный диагноз и подобрать схему лечения.
Когда нужна эндоскопия носа и носоглотки
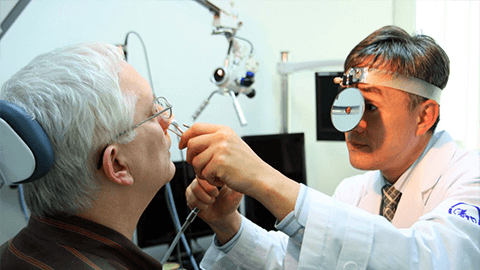
Проведение эндоскопии необходимо при подозрении на следующие патологии:
- синуситы (гайморит, фронтит);
- ринит;
- синехии носовой полости;
- гипертрофия носовых раковин;
- искривление носовой перегородки;
- аденоидит;
- нарушения функции евстахиевой трубы;
- доброкачественные и злокачественные новообразования носовой полости.
Эндоскопия детям назначается при задержке речи, затрудненном дыхании и снижении слуха.
Показания
Показаниями к диагностике могут считаться самые распространенные симптомы отоларингологических заболеваний. К ним относятся:
- болевые ощущения в горле;
- нарушение дыхания;
- длительные желтые или зеленые выделения из носа;
- периодические носовые кровотечения;
- длительный насморк;
- снижение вкусовых ощущений;
- ощущение инородного предмета в верхних дыхательных путях;
- сухость слизистой оболочки носа;
- храп;
- апноэ (задержки дыхания во сне);
- снижение слуха;
- посторонние звуки при вдохе и выдохе.
Подготовка к процедуре
До проведения эндоскопии пациенту следует обследоваться на гепатит B и C, сифилис и ВИЧ. Людям старше 40 лет в обязательном порядке необходимо выполнить электрокардиографию и проконсультироваться у терапевта на предмет отсутствия противопоказаний к проведению диагностики.
Эндоскопия не требует специфической подготовки и благополучно переносится даже детьми. Врач морально подготавливает пациента к диагностике, подробно рассказывает обо всех этапах и отвечает на вопросы. При необходимости перед обследованием доктор может нанести на слизистую оболочку полости носа сосудосуживающий препарат. Это способствует лучшему обзору, благодаря уменьшению отечности слизистой оболочки. Во время процедуры рекомендуется не двигаться и не волноваться. Необходимо расслабиться и спокойно дышать. При появлении дискомфорта и приступа паники следует сообщить об этом доктору.
Как проводится эндоскопия в Поликлинике Отрадное

Диагностика проводится в положении сидя. Пациент сидит в кресле, слегка запрокинув голову. Доктор обезболивает носовую полость гелем на основе лидокаина или спреем-анестетиком. После такой манипуляции в носу появляется легкое покалывание, доставляющее пациенту легкий дискомфорт. Горький привкус самостоятельно исчезнет через 30 минут. Далее врач вводит в нос эндоскоп. Картинка происходящего в носоглотке высвечивается на мониторе. Врач оценивает ситуацию и назначает лечение. Длительность процедуры – не более 20 минут. Сюда включена анестезия, сама диагностика, распечатка фотографий с результатом и составление заключений доктора.
С помощью хирургической эндоскопии можно удалить образования, не повредив важные структуры слизистой оболочки. Кровотечение в ходе такого вмешательства сведено к минимуму. Также после эндоскопии отсутствуют рубцы, разрезы и шрамы на лице, нет необходимости в послеоперационном периоде реабилитации. Пациенту достаточно находится под присмотром врачей всего 24 часа после операции, а в большинстве случаев и меньше..
Противопоказания
Эндоскопию запрещено проводить в таких случаях:
- при приеме лекарственных средств для снижения свертываемости крови;
- склонности к носовым кровотечениям;
- аллергии на анестетики.
Важно! При повышенной чувствительности слизистой оболочки носа обследование проводят сверхтонким аппаратом. Это позволяет избежать травм носоглотки.
Неприятные ощущения во время прохождения эндоскопа по носовым ходам могут возникать у детей с патологическим строением ЛОР-органов и искривлениях носовой перегородки. Основным противопоказанием для проведения эндоскопического исследования у детей считается аллергическая реакция на анестетик. Родители перед диагностикой должны предупредить доктора о данной особенности.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.

Читайте в новом номере
Острые респираторные заболевания (ОРЗ) продолжают занимать значительное место в структуре заболеваемости в различных странах мира, а среди заболеваний инфекционной природы стойко удерживают первое место [1]. ОРЗ – это этиологически разнородная группа острых инфекционно-воспалительных болезней дыхательных путей, сходных по клиническим проявлениям и эпидемиологическим характеристикам, но отличающихся особенностями патогенеза и морфологии, в основе которых лежит воспаление слизистых оболочек (СО) верхних (ринит, назофарингит, фарингит, тонзиллит, эпиглоттит) и/или нижних дыхательных путей (ларингит, трахеит, бронхит, бронхиолит, пневмония) с развитием дистрофии и некроза эпителия и нарушением мукоцилиарного клиренса [2]. В структуре ОРЗ доминирующими заболеваниями являются острые вирусные респираторные инфекции (ОРВИ), на долю которых приходится 90–95% [2]. Причиной ОРВИ могут быть более 200 различных вирусов, представителей 5-ти семейств РНК-содержащих вирусов и 1-го – ДНК:
По данным Роспотребнадзора [3], в прошедшем сезоне длительность эпидемического подъема заболеваемости ОРВИ и гриппом составила 17 нед. При этом превышение эпидемических порогов заболеваемости от 10 до 40% было отмечено в 31 субъекте РФ. Лабораторный мониторинг за гриппом и ОРВИ в структуре идентифицированных за сезон (2009) вирусов гриппа показал, что в европейской части страны преобладали вирусы гриппа А (H3N2), на Дальнем Востоке и в Сибири – вирусы гриппа А (H1N1). На протяжении всего эпидемического сезона в России сравнительно активно выделялись и другие респираторные вирусы: парагриппа 1, 2, 3 типов, аденовирусы, РС-вирусы [3]. На эпидемический сезон 2014–2015 гг. для стран Северного полушария ВОЗ рекомендовала тот же штаммовый состав противогриппозных вакцин, что и в эпидсезон 2013–2014 гг., а именно: А/California/7/2009 (H1N1); А/Texas/50/2012 (H3N2); B/Massachusetts/2/2012 [4].
Согласно рекомендациям ВОЗ, к числу приоритетных групп, подлежащих вакцинации против гриппа, относятся дети в возрасте от 6 мес. до 5 лет [4]. В прошедшем сезоне в РФ эпидемический подъем заболеваемости гриппом и ОРВИ более активно из всех возрастных групп отмечался среди детей в возрасте до 6 лет [3]. Дети первых месяцев жизни болеют ОРВИ и гриппом редко, поскольку находятся в относительной изоляции от источников инфекции. Кроме того, многие из них сохраняют в течение первого полугодия жизни пассивный иммунитет, полученный от матери трансплацентарно с иммуноглобулинами класса G. Наибольшая заболеваемость ОРВИ и гриппом приходится на детей второго полугодия и первых 3 лет жизни, что, как правило, связано со значительным увеличением числа контактов, посещением детских дошкольных учреждений. Ребенок, посещающий детский сад, в течение первого года может болеть ОРВИ до 10–15 раз, на втором году – 5–7 раз, в последующие годы – 3–5 р./год. Снижение заболеваемости объясняется приобретением специфического иммунитета в результате перенесенных ОРВИ [2].
Столь частая заболеваемость ОРВИ в детском возрасте выдвигает эту проблему в число наиболее актуальных в педиатрии. Повторные заболевания существенно влияют на развитие ребенка. Они приводят к ослаблению защитных сил организма, способствуют формированию хронических очагов инфекции, вызывают аллергизацию организма, препятствуют проведению профилактических прививок, отягощают преморбидный фон и задерживают физическое и психомоторное развитие детей. Во многих случаях частые ОРВИ патогенетически связаны с астматическим бронхитом, бронхиальной астмой, хроническим пиелонефритом, полиартритом, хроническими заболеваниями носоглотки и многими другими заболеваниями [2].
Острый ринит и ринофарингит – наиболее часто встречающиеся проявления инфекционно-воспалительного процесса при ОРВИ. Частота ринитов и ринофарингитов у детей составляет около 70% от всех заболеваний верхних дыхательных путей [1]. Ринит (от греч. rhis, род. падеж rhinos – нос) и фарингит (от греч. pharynx – глотка) характеризуются преимущественным поражением слизистых носоглотки. Как правило, острый ринит имеет 3 стадии. Во время 1-й стадии (она длится от 1–2 ч до 1–2 дней) больные испытывают зуд и сухость в полости носа, сопровождающиеся частым чиханием; кроме того, у них возникают головная боль, недомогание, снижается обоняние, слезятся глаза, повышается температура тела. Во время 2-й стадии у больных появляются (как правило, в больших количествах) прозрачные выделения из носа, гнусавость и затрудненность дыхания. Во время 3-й стадии выделения становятся слизисто-гнойными и постепенно проходят, дыхание улучшается. Как правило, при остром рините больные выздоравливают в течение 7–10 дней [6]. Для клинической картины ринофарингита характерны: гиперемия, отечность, зернистость слизистой задней стенки глотки, болезненность при глотании, затруднение носового дыхания, ринорея, чихание, повышение температуры тела от субфебрильных значений до гипертермии. Может появиться кашель, который возникает за счет раздражения при стекании слизи по задней стенке глотки, а также за счет сухости СО глотки при дыхании через рот [7]. Отмечаются симптомы интоксикации в виде слабости, вялости, снижения аппетита.
При развитии воспалительного процесса СО полости носа поражается также СО околоносовых пазух (ОНП) [7]. Синусит (от лат. sinus – пазуха) – острое или хроническое воспаление придаточных пазух носа (ППН). Наиболее часто регистрируется воспаление СО верхнечелюстной (гайморовой) пазухи – гайморит, на 2-м месте по частоте встречаемости стоит этмоидит – воспаление решетчатого лабиринта, затем фронтит – воспаление лобной пазухи и сфеноидит – воспаление клиновидной пазухи (рис. 1). Заболевание может быть 1- или 2-сторонним, с вовлечением в процесс одной пазухи или поражением всех ППН с одной (гемисинусит) или обеих (пансинусит) сторон [9, 10].
Ведущая роль в развитии воспалительного процесса в ОНП принадлежит состоянию остиомеатального комплекса (боковой стенки носа, где располагаются соустья пазух носа и узкие ходы между структурами, формирующими эту стенку) и инфекции (вирусной или бактериальной). Вирусная инфекция приводит к повышению продукции секрета слизистых желез и развитию отека СО полости носа, в т. ч. в остиомеатальном комплексе. Естественные соустья ОНП блокируются отечной СО и патологическим секретом. Нарушается вентиляция, давление в ОНП становится ниже атмосферного, усиливается транссудация, а эвакуация слизи нарушается в связи с угнетением мукоцилиарного транспорта вплоть до его полной остановки. Застой секрета, нарушение вентиляции формируют благоприятные условия для присоединения бактериальной инфекции. Микробная флора начинает активно размножаться, процесс из асептического переходит в септический гнойный, и в клинической картине начинают доминировать симптомы инфекционного воспаления ОНП [9, 10].
В случаях внебольничного инфицирования острый синусит чаще всего вызывают Streptococcus pneumoniae и Haemophilus influenzae, которые определяются более чем в 75% случаев заболеваний у взрослых и детей. Cреди других микроорганизмов у взрослых преобладают анаэробные бактерии, стрептококки и Staphylococcus aureus, у детей – Moraxella catarrhalis. При госпитальных синуситах определяются, как правило, грамотрицательные бактерии или стафилококки, а также их сочетания. Вирусы выявляются примерно в 30% случаев острого синусита. Среди них наиболее частыми патогенами являются риновирусы, вирусы гриппа и парагриппа [11].
Согласно европейским рекомендациям, клинический диагноз риносинусита ставится при наличии затруднения носового дыхания и выделений из полости носа или по задней стенке глотки. К дополнительным симптомам относятся ощущение давления или боль в лицевой области, а также снижение обоняния [7]. Острый риносинусит подразделяют на поствирусный, который характеризуется усилением симптомов после 5 дней или сохранением симптомов после 10 дней заболевания ОРВИ, но с общей продолжительностью менее 12 нед., и бактериальный, который характеризуется более тяжелым течением: лихорадкой >38°С, выраженной болью в области лица, гнойным секретом в полости носа [7].
В настоящее время важное место в лечении острых ринофарингитов и риносинуситов отводится грамотно назначенной симптоматической терапии.
Промывание полости носа солевыми растворами способствует лучшему очищению СО носа и элиминации вируса. Изотонические растворы для промывания носа, содержащие такие микроэлементы, как Са, Fе, К, Мg, Сu, способствуют повышению двигательной активности ресничек, активизации репаративных процессов в клетках СО носа и нормализации функции ее желез. Данные средства способствуют разжижению слизи и облегчают ее удаление из носа, усиливают резистентность СО носа к болезнетворным бактериям и вирусам [13].
При применении сосудосуживающих препаратов следует помнить об опасности формирования медикаментозного ринита. В связи с этим сроки использования местных деконгестантов у детей примерно в 2 раза меньше, чем у взрослых, и составляют 3–5 дней. Детям младшего возраста желательно применять препараты короткого действия по причине опасности длительной ишемии не только СО полости носа, но и мозга, что может провоцировать общие судороги [13].
В стадии серозной экссудации рекомендуется применять местные вяжущие средства, содержащие серебра протеинат. Серебра протеинат – это серебросодержащее белковое соединение, обладающее вяжущим, антисептическим и противовоспалительным действием. В аптечные прописи протеинат серебра вошел с 1964 г. – в форме 2% раствора под названием протаргол. Протаргол представляет собой коричнево-желтый или коричневый порошок без запаха, хорошо растворяется в воде, имеет слабогорький вяжущий вкус. Содержание серебра в нем составляет 7,8–8,3% [13]. Из порошка в аптеках готовят 2% растворы, которые используют для наружного применения.
На сегодняшний день существует многолетний опыт успешного применения протаргола при ринофарингитах и риносинуситах. В отличие от сосудосуживающих капель коллоидное серебро воздействует на причину инфекционно-воспалительного процесса ЛОР-органов, подавляя жизнедеятельность возбудителей инфекции и уменьшая воспалительный процесс. Протаргол оказывает бактериостатический и бактерицидный эффекты на штаммы бактерий, вызывающие ОРЗ, такие как Staphylococcus spp., Streptococcus spp., Moraxella spp. и др. [13]. При этом протеинат серебра обладает не только антимикробными, но и противовирусными и иммуностимулирующими свойствами. Так, рядом исследователей было установлено, что ионы серебра имеют выраженную способность инактивировать вирусы гриппа [13], некоторые энтеро- и аденовирусы [14]. Сосудосуживающее действие у данного лекарственного средства достаточно мягкое, что позволяет применять его в течение длительного времени [13].
Протаргол обладает выраженным профилактическим действием, т. к. образует защитную пленку на поверхности поврежденной слизистой, тем самым предотвращая проникновение микроорганизмов в кожу и слизистые.
В отличие от системных АБП протаргол действует селективно, не приводит к развитию дисбактериоза.
При остром рините детям младше 6 лет протаргол назначают по 1–2 капли 3 р./сут, взрослым и детям старше 6 лет – по 2–3 капли 3 р./сут. У детей старше 6 лет и взрослых допустимо использование спрея (по 1 впрыску 3 р./сут). Длительность применения при остром процессе обычно составляет 1 нед., при хроническом рините – 14 и более дней. В этом случае протаргол мягко воздействует на кровеносные сосуды полости носа, суживает их, что уменьшает поступление к СО крови. Отсутствие дополнительного питания способствует тому, что разрастание СО уменьшается или совсем приостанавливается [13].
Более чем 50-летний опыт применения 2% раствора серебра протеината свидетельствует о его хорошей эффективности и высоком профиле безопасности в лечении инфекционно-воспалительных заболеваний носоглотки и придаточных пазух носа при осложнениях ОРЗ.
Эндоскопия носоглотки представляет собой процедуру обследования пространства между горлом и пазухами носа. Метод отличается точностью, простотой проведения и малой инвазивностью. Кроме того, фарингоскопия абсолютно не травматична для пациента. Эндоскопия носоглотки детям и взрослым проводится с диагностической и лечебной целью. Суть метода заключается во введении эндоскопа с оптическим оснащением в канал между горлом и носовыми пазухами с целью осмотра или лечения.
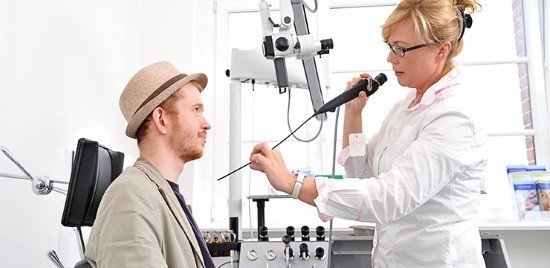
Показания к проведению исследования
В каких случаях показано эндоскопическое исследование носоглотки? Процедуру необходимо сделать, если пациент жалуется на:
- Частые носовые кровотечения без видимой причины.
- Выделения из носа патологического характера.
- Чувство сдавливания в области лба, переносицы.
- Частые головные боли.
- Нарушения обоняния вплоть до его отсутствия.
- Шум в ушах, сопровождающийся снижением слуха.
- Появление храпа.
- Затрудненное носовое дыхание.
- Частые воспалительные процессы в носоглотке.
Эндоскопия носоглотки, как правило, обязательно проводится при таких ЛОР-патологиях, как тонзилит, этмоидит, фронтит, поллиноз, воспаление гайморовых пазух, синусит, сфеноидит и других.
Проведение эндоскопии
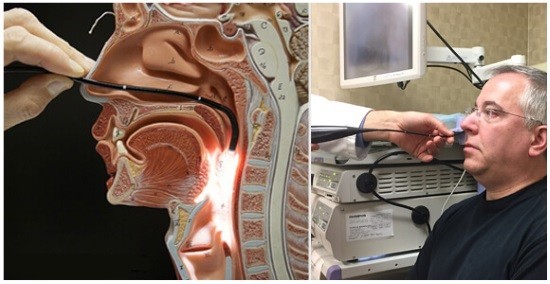
Как проходит процедура эндоскопии? Пациента просят сесть в специальное кресло и запрокинуть голову. Такое положение обеспечит максимальную доступность носоглотки для осмотра. Затем проводят местную анестезию. С этой целью используется анестезирующий гель, которым смазываю эндоскоп. Либо используют обезболивающий препарат в форме спрея. Особенно тщательно подходят к вопросам обезболивания при проведении процедуры детям. В случаях с детьми может применяться и общий наркоз. Если процедура носит диагностическую цель, предпочтение в большинстве случаев отдается местным анестетикам. В случае, когда в ходе эндоскопии необходимо сделать хирургическую манипуляцию, всегда применяется общий наркоз.
После наступления анальгезирующего эффекта эндоскоп вводится в полость глотки через нос.
При этом изображение выводится на специальный монитор, на котором врач может оценить состояние полости и принять решение о дальнейшей тактике. Вся процедура занимает порядка 20 минут. Если эндоскопия проводится ребенку, это может занять немного больше времени.
В случае, если процедуру делали с хирургической целью, в ходе эндоскопии удаляют небольшие полипы, восстанавливают проходимость носовых пазух. Во время эндоскопии, если она проводится без применения общего наркоза, пациент не должен двигаться и разговаривать.
Всем ли пациентам можно проводить диагностику путем эндоскопии? Практически да. Этот метод противопоказан лишь в тех случаях, когда у больного аллергия на анестетики. В этом случае вопрос о диагностике решается в индивидуальном порядке.
Еще одной разновидностью диагностической ЛОР-процедуры является эндоскопия глотки. В этом случае проходит осмотр только полости глотки. Исследование глотки проводится с помощью ручных инструментов без применения гибкого эндоскопа. Чтобы пройти осмотр глотки, больному достаточно сесть в кресло и открыть рот. Эндоскопия глотки не требует подготовки в виде обезболивания.
Эндоскопия глотки
Процедура осмотра глотки бывает трех типов: задняя фарингоскопия, гипофарингоскопия и мезофарингоскопия.
Задняя фарингоскопия позволяет осмотреть свод глотки, ее боковые стенки, отверстия слуховых труб, носовые миндалины, выход из полости носа. Показаниями к проведению процедуры являются:
- Патологические процессы в миндалинах носа.
- Воспаление евстахиевых труб, слизистой носа и носоглотки.
- Особенности строения глотки, носоглотки, а также пороки их развития..
- Инородное тело в носоглотке.
Процедура проводится очень быстро и занимает порядка 1-2 минут.
Как проводится задняя фарингоскопия? Врач с помощью шпателя придавливает корень языка. Затем осторожно, не касаясь стенок глотки, вводит специальное зеркало. Во время проведения исследования больной дышит носом.
По-другому это исследование называют непрямой ларингоскопией. В этом случае зеркало вводится в глотку с целью обследования гортани. Для проведения осмотра требуется гортанное зеркало и специальная лампа.
Гипофарингоскопию проводят в следующих случаях:
- Аномальное развитие голосовых связок.
- Воспаление слизистой гортани.
- Наличие или подозрение на инородное тело в гортани.
- Развитие гнойного процесса (заглоточный абсцесс).
- Патологические процессы в миндалинах.
- Стеноз гортани.
Перед проведением процедуры пациенту орошают глотку анестезирующим препаратом. Это позволит подавить рвотный рефлекс и устранить неприятные ощущения. В ходе осмотра врач оттягивает язык больного вперед и вниз с помощью пальцев. Дыхание должно осуществляться через нос.
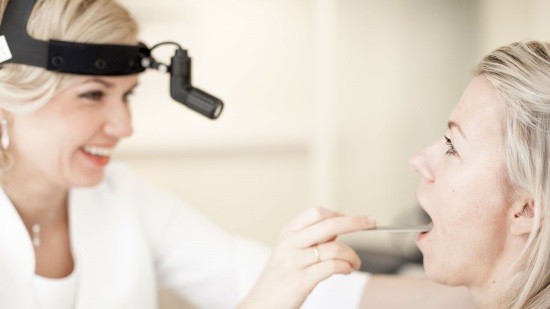
Мезофарингоскопия используется наиболее часто в ЛОР-практике. Процедура назначается в следующих случаях:
- Тонзиллит.
- Инородное тело внутри носоглотки.
- Патологический процесс в небных миндалинах.
- Воспалительные заболевания в ротовой полости и горле.
- Пороки развития ротоглотки.
- Опухоли, полипы в ротоглотке.
Осмотр выполняется с помощью зеркала и шпателя. Для этого врач осторожно надавливает шпателем на язык и с помощью зеркала осматривает состояние слизистой рта, небных миндалин, неба, стенок глотки и прочие.
Осложнения после проведения процедуры
Как правило, эндоскопические исследования ЛОР-органов не вызывают развитие нежелательных реакций и осложнений.
В некоторых случаях возможно развитие аллергических явлений на используемый в процессе исследования местный анестетик.

Симптомами непереносимости анестетика являются:
- гиперемия слизистой;
- отек глотки и гортани;
- ощущения зуда в горле;
- повышение температуры тела;
- затруднение дыхания;
- чихание и слезотечение.
При появлении таких симптомов пациенту необходима неотложная помощь, которая заключается в следующих мероприятиях:
- Обеспечить доступ свежего воздуха.
- Расстегнуть стесняющую одежду.
- Ввести антигистаминный препарат (лучше внутривенно).
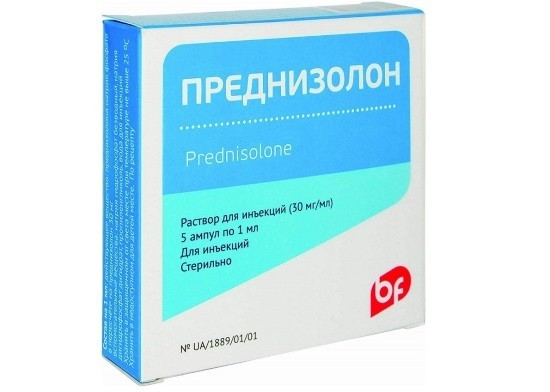
- В тяжелых случаях проводится гормонотерапия (введение преднизолона).
- Госпитализация и наблюдение в стационаре в течение нескольких суток.
Осложнение в виде аллергической реакции опасно тем, что отек формируется в верхних дыхательных путях, что приводит к затруднению дыхания, а в тяжелых случаях – к удушью. Поэтому, перед проведением анестезии необходимо собрать подробный анамнез больного, расспросить обо всех реакциях, когда-либо возникающих на введение лекарственных препаратов. Как правило, пациент знает о своей непереносимости лекарств. Однако такая реакция при проведении эндоскопии глотки или носоглотки может возникнуть впервые.
Отзывы о диагностических процедурах
Отзывы пациентов о процедуре обследования методом эндоскопии достаточно разные. Основаны они, в основном, на субъективных ощущениях самого больного. Одни пациенты спокойно переносят эндоскопическое вмешательство, другие жалуются на крайне неприятные ощущения в момент введения эндоскопа или зеркала, на выраженный рвотный рефлекс. Поведение больного во время проведения исследования, как правило, зависит от того, насколько правильно он подготовлен к процедуре. Если перед проведением диагностики врач подробно объяснил пациенту цель исследования, ход его проведения, как нужно правильно дышать, то проблем во время эндоскопии обычно не возникает.
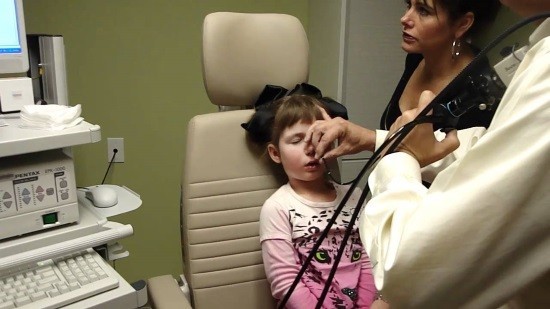
Специалисты часто используют данный вид диагностики ЛОР-заболеваний, объясняя это его доступностью, простотой проведения и высокой информативностью.

Эндоскопия носоглотки детям выполняется с целью уточнения диагноза
Подготовка к эндоскопии носоглотки
Эндоскопия носоглотки детям требует содружественных действий родителей и врача. Накануне исследования родители должны поговорить с ребенком, постараться донести суть процедуры и убедить, что данная процедура не принесет болезненных ощущений. Психологическая подготовка малыша очень важна, чтобы он мог доверять доктору и следовать его указаниям.
Родители должны знать, что эндоскопия носоглотки проходит без каких-либо тяжелых осложнений. Исследование длится недолго и дает врачу всю необходимую информацию. Важно сообщить доктору заранее, имеется ли у ребенка аллергическая реакция на медицинские препараты, в частности на местные анестетики. Если же непереносимости лекарств нет, то не стоит переживать, так как обезболивающие препараты помогут перенести неприятные ощущения за счет локального действия на слизистую оболочку носа. Они не только снижают чувствительность, но и уменьшают ощущения инородного тела в носу для ребенка.
Специфической подготовки эндоскопия не требует, ребенок может перед процедурой употреблять пищу и пить жидкость по потребностям.
Показания
Эндоскопическое исследование носоглотки назначается доктором только в том случае, если имеются сложности в постановке диагноза. Симптомы, при которых необходима эндоскопия:
- выделение из носовых ходов малыша гноя или сукровицы;
- частые жалобы на пульсирующую головную боль в области лба и висков;
- постоянная гнусавость;
- длительная заложенность носа;
- храп во время сна;
- нарушение вкусовых ощущений, обоняния или их отсутствие;
- хронический ринит, причина которого не установлена;
- подозрение на аденоидит;
- снижение слуха или шум в ушах;
- хронический фронтит или гайморит с частыми обострениями, которые требуют постоянного пунктирования пазух;
- гипертрофированные полипы на задней стенке носоглотки;
- одутловатость лица и шеи неизвестного происхождения;
- деформация носовой перегородки с нарушением носового дыхания;
- частые острые респираторные заболевания;
- новообразования неясной этиологии в носоглотке;
- длительная субфебрильная температура, причина которой не установлена;
- для биопсии тканей с целью уточнения клеточного состава и возбудителя, который вызывает то или иное специфическое заболевание;
- предоперационное или послеоперационное обследование;
- оценка эффективности лечения;
- выявление осложнений после проведенного медикаментозного лечения или оперативного вмешательства;
- уточнение сомнительного диагноза.
Также эндоскопию в некоторых случаях проводят с целью дальнейшего хирургического вмешательства, при наличии гипертрофированных аденоидов, полипов или опухолей, которые затрудняют дыхание через нос или полностью перекрывают носовые ходы. Методика эндоскопического лечения практически не отличается от простого обследования.
Противопоказания
Перед проведением процедуры доктор должен уточнить некоторые физиологические особенности ребенка, чтобы оценить наличие противопоказаний.
Исследование противопоказано, если в анамнезе имеются следующие особенности:
- повышенная чувствительность слизистой оболочки, из-за чего может возникнуть кровотечение во время введения трубки эндоскопа;
- патологически узкие носовые ходы;
- аллергическая реакция на местные анестетики, в частности на лидокаин и новокаин;
- психические заболевания;
- неадекватное поведение ребенка, при котором невозможно уложить его в необходимое положение;
- врожденные пороки развития носоглотки, при которых обследование невозможно;
- грибковые заболевания слизистой ЛОР-органов;
- выраженный отек слизистой оболочки носа с сужением ходов;
- тяжелое состояние ребенка, обусловленное высокой лихорадкой, реанимационными мероприятиями, сепсисом.
Существуют определенные показания и противопоказания к проведению эндоскопии
Тактика проведения исследования
Перед проведением эндоскопических процедур ребенок наблюдается у лечащего ЛОР-врача, который оценивает потребность в данном исследовании и тяжесть заболевания. Эндоскопия носоглотки назначается только в том случае, если к ней есть показания.
Перед исследованием оборудование обрабатывают антисептическими растворами без нарушения принципов асептики и антисептики. После полного высыхания эндоскоп обрабатывают анестетиком – это нужно для лучшего обезболивания процедуры.
Ребенка усаживают на кресло. Если малыш боится исследования и требует поддержки родителей, лучше всего усадить его на колени родителей и зафиксировать для облегчения проведения процедуры. Голова должна быть запрокинута назад для того, чтобы легче было вводить трубку. Эндоскоп постепенно вводят в носовой ход, достигая пазух и носоглотки. В это время доктор оценивает состояние слизистой оболочки, наличие полипов и других структур с помощью монитора, на котором изображение увеличено в несколько раз. Обследование длится от двух до семи минут при спокойном поведении малыша.
Грудному ребёнку исследование проводят в положении лежа. Для грудничков свойственны хаотичные движения в месте с незнакомой обстановкой, именно поэтому родителей просят фиксировать тело и голову малыша.
Результат эндоскопии носоглотки выдается сразу, за описанием состояния ЛОР-органов следует заключение с диагнозом.
Специфической подготовки к обследованию не требуется
Болезненна ли процедура
Современное оборудование изготавливается таким образом, чтобы не доставлять пациенту болезненных или неприятных ощущений. Трубка эндоскопа очень гибкая, изготовлена из мягкого материала, который не травмирует слизистые оболочки при прохождении через носовые ходы.
Конечно, ощущение инородного тела при проведении исследования сохраняется, но боли точно не приносит.
Помимо удобного, нетравматичного эндоскопа, облегчает процесс исследования местная анестезия. Это необходимо для снижения чувствительности слизистой оболочки носоглотки и моральной подготовки пациента.
Нужно ли делать эндоскопию носоглотки
Зачастую родители отказываются от эндоскопического обследования, чтобы не доставлять малышу неприятных ощущений и не травмировать психику. Но это неправильное убеждение, так как ребенок во время исследования не испытывает никакой боли, а после забывает о процедуре уже спустя пару часов.
Эндоскопию носоглотки нужно делать для того, чтобы исключить или, наоборот, обнаружить причины, по которым возникли те или иные симптомы.
Преимущества
Особенностью эндоскопии является отсутствие недостатков, что, однако, вызывает у родителей сомнения. Но опытный доктор с легкостью способен убедить родителей в необходимости данной процедуры, перечислив все плюсы эндоскопии носоглотки для детей.
- С помощью данного исследования в 90% случаев ставится окончательный диагноз, так как эндоскопия является современным, информативным методом исследования.
- Без использования скальпеля позволяет оценить состояние органов в труднодоступных зонах.
- Сокращение длительности диагностики.
- Эндоскопия – абсолютно безвредная процедура, которая не оставляет после себя неприятных ощущений или осложнений.
- Эндоскопия носоглотки входит в стандарты диагностики при заболеваниях ЛОР-органов.
- Оценка состояния происходит в реальном времени, а результаты выдаются на руки спустя пару минут после процедуры.
- Постоянный, безболезненный контроль состояния ЛОР-органов изнутри после оперативных вмешательств.
- В отличие от рентгенографии при эндоскопическом исследовании не происходит облучения.
В каком возрасте можно проводить эндоскопическое обследование
Родителей часто интересует, со скольких лет можно делать эндоскопию детям? Ограничения по возрасту при эндоскопии отсутствуют. Единственная особенность в технике проведения процедуры в зависимости от возраста – разное положение пациента. С 6 месяцев исследование проводится детям, сидящим с запрокинутой головой. У грудных детей эндоскопию осуществляют в положении лёжа. В более старшем возрасте тоже проводят эндоскопию в положении лежа, если ребенок по каким-либо причинам не может сидеть.
Читайте также:


