Поствакцинальная и инфекционная аллергия что это такое
Поствакцинальная аллергия – патологическое состояние с умеренными или тяжелыми последствиями для здоровья и жизни пациентов. Возникает такая аллергия в ответ на введение профилактических вакцин против ряда инфекционных болезней.
Осложнения после вакцинации могут быть местными или общими. Первые выражаются в появлении на месте укола крапивницы и большого уплотнения, абсцесса, рубца или лимфаденита, вторые — в развитии анафилактической реакции, отека Квинке, нарушениях дыхания и сердечной деятельности.
Статистика
Работниками медицины проводится мониторинг поствакцинальных аллергий. Его цель — сбор и анализ сведений о подобных случаях, а также усовершенствование системы профилактики подобных осложнений.
Основные направления исследований:
- контроль за качеством применяемых для вакцинации препаратов;
- выявление и регистрация случаев осложнений после прививок;
- анализ частоты и особенностей выявленных аллергий относительно примененных вакцин, а также влияние климата, географических, демографических факторов и индивидуального состояния организма привитых.
По данным Росздравнадзора за 2017 год зафиксировано более 160 случаев возникновения аллергических осложнений после прививок. По сравнению с предыдущими годами (2014-2016) наблюдается увеличение пострадавших в результате вакцинации на 20%. Специалисты пресс-центра Минздрава, комментируя этот факт, высказали предположение, что частота возникновения побочных реакций после прививок обусловлена разработкой и внедрением более жесткой системы контроля за ними.
Однако, следует учесть, что в официальной медицинской статистике регистрируются лишь те случаи поствакцинальных осложнений, которые попадают под определенные, весьма жесткие, критерии, указанные в нормативных актах Минздрава. А они были выработаны достаточно давно и не адаптированны под современные условия (разнообразие форм гиперчувствительности и ее проявлений, использование новейших вакцин и т.д.), поэтому, с учетом этих нюансов, истинное количество осложнений после прививок может быть в разы больше.
Основными факторами, способствующими развитию негативных последствий от применения профилактических прививок, ученые называют:
- игнорирование педиатрами противопоказаний к вакцинации;
- нарушение правил хранения прививочного материала;
- индивидуальную чувствительность детей и взрослых к компонентам вакцин;
- нарушение техники постановки прививок;
- неправильно введенные дозы препаратов.
Какие прививки наиболее аллергичны?
Группа ведущих эпидемиологов из Минздрава под руководством Николая Брико выявила, что наиболее часто осложнения вызывает вакцина АКДС (дифтерия+столбняк+коклюш). Это объясняется тем, что отечественные препараты создаются на основе убитых микроорганизмов, тогда как на Западе используются только очищенные токсины — вещества, вырабатываемые в процессе жизнедеятельности патогенных возбудителей. После такой обработки и тщательной фильтрации они становятся анатоксинами, т.е. содержат тот информационный материал, который при постановке прививки считывает человеческий организм и дает на него соответствующий иммунный ответ. В таких вакцинах нет живых, ослабленных бактерий и вирусов или их частей.
Ученые считают, что именно при применении инактивированных препаратов риск аллергических реакций возрастает. В перспективе медики хотят использовать анатоксические или синтезированные вакцины, но на практике это пока недостижимо, т.к. многие прививки остаются цельноклеточными, т.е. содержат возбудителей в том или ином виде. Например, вакцина от полиомиелита даже за границей производится так же как и при ее открытии — основу сыворотки составляют убитые микробы.
Накапливая и анализируя сведения о поствакцинальных осложнениях, врачи обнаружили большой разброс выраженности гиперчувствительности у привитых (от 1-5%), разное реагирование на прививки у мужского и женского пола, связь с особенностями здоровья (конституцией, фоновыми заболеваниями, общим состоянием иммунитета). Поэтому эпидемиологи пришли к выводу, что схема прививок должна быть разработана для каждого человека индивидуально и следует отменить общий подход к этой процедуре. Но это дело будущего.
Классификация аллергических проявлений после вакцинации и их учет
Разработана градация постпрививочных осложнений на основе ФЗ "Об иммунопрофилактике инфекционных болезней". К серьезным нарушениям здоровья, произошедшим в процессе или после вакцинации, относят:
- молниеносно развивающиеся аллергические реакции: анафилактический шок, сывороточную болезнь, отек Квинке и т.д.;
- поражения нервной системы в виде: энцефалита, менингита, неврита и др.;
- заболевания сердца, почек, костно-мышечной системы, крови;
- развитие инфекционных процессов (туберкулеза, полиомиелита и др.)
Все сведения о негативных последствиях введения вакцины или даже подозрении на них медики обязаны занести в специальную учетную форму, историю развития ребенка, медицинские карты пациентов (амбулаторные или стационарные), в карточку вызова бригады неотложной помощи, в сертификат регистрации профилактических прививок.
Критерии поствакцинальной аллергии
- Сильный отек и покраснение в месте введения препарата (более 8 см. в диаметре) в течение 48 часов после прививки АКДС, АКД-М + резкий подъем температуры (38,9-40 градусов) в сопровождении или без судорог.
- Любые аллергические реакции со стремительным развитием на вакцины, содержащие живых микробов. В сроки 4-14 дней при введении препаратов от кори, в течение месяца при постановке прививки от паротита или полиомиелита.
- Аллергии любого типа, проявившие себя в течение суток.
- Отек Квинке или анафилактический шок, спустя не более чем 4 часа после вакцинации.
- Респираторные реакции (одышка, удушье) в срок на 5-14 день после прививки от кори.
О подобных реакциях медицинская сестра или фельдшер незамедлительно информируют главного врача лечебного учреждения, который, в свою очередь, направляет информацию в Госсанэпиднадзор с данными о серии, производителе, номере, сроке годности и условиях хранения введенного препарата. Для расследования каждого случая осложнений после прививок создается специальная комиссия.
Профилактика поствакцинальной аллергии. Вакцинация особых групп
В последние годы уменьшается число официально установленных противопоказаний к вакцинации. Чиновники от медицины объясняют это повышением качества вакцин, а также тем, что ранее была некоторая "перестраховка" относительно отнесения тех или иных состояний к противопоказаниям.
В связи с этим очень актуальным становится вопрос о разработке рациональной тактики проведения прививок детям с различными отклонениями в состоянии здоровья, не считающимися противопоказанием к прививке. Обозначение таких детей как "группы риска" сейчас считают неоправданным, так как речь идет не о риске вакцинации, а об определении наиболее подходящего времени и методики ее проведения. Более подходящим медики считают название "особые или специальные группы", требующие дополнительных предосторожностей при проведении прививок.
Какие признаки могут указывать на поствакцинальные осложнения
- Общее недомогание, лихорадка, тошнота, рвота.
- Нарушения сна.
- Кровь из носа.
- Тремор рук или отдельные подергивания конечностей.
- Галлюцинации, бред.
- Появление кожных проблем: дерматитов, экзем, эритем.
- Нарушения мочеиспускания, боли в области почек.
- Патологии в работе нервной системы: снижение чувствительности тела, парестезии, развитие полиневритов.
- Малокровие, анемии и болезни соединительной ткани.
Для грудничков одним из признаков негативного влияния вакцины является сильный пронзительный плач или крик, носящий упорный характер и продолжающийся в течение 3-5 часов после прививки. Это объясняется тем, что вводимые вакцины могут вызвать спазм сосудов головного мозга, повышение внутричерепного давления.
Все эти симптомы могут сочетаться с аллергическими проявлениями или протекать без них, но в любом случае важно сразу же обратиться за медицинской помощью.
Лечение поствакцинальной аллергии
Легкие формы аллергии, развившейся после прививки, после консультации с врачом лечатся в домашних условиях. Антигистаминные и гормональные препараты помогают снять местные отеки и покраснение кожи.
Средне-тяжелые случаи требуют госпитализации, они чреваты серьезными осложнениями. В стационаре таким пациентам проводится инфузионная и симптоматическая терапия.
В тяжелых случаях исход зависит от быстроты оказания реанимационных мероприятий: введения стероидов, интубации трахеи. Помочь в таких случаях может только профессионал.
Страничка оказалась полезной? Поделитесь ею в своей любимой соцсети!
[youtube.player]ПОСТВАКЦИНАЛЬНАЯ АЛЛЕРГИЯ (лат. post после + vaccinus коровий; аллергия) — повышенная реакция организма на введение профилактических препаратов.
Введение в организм профилактических препаратов (подкожно, внутримышечно, внутрикожно, аэрогенно и через рот), как правило, заканчивается формированием специфического иммунитета (см.). При этом в организме человека появляются специфические антитела (см.) и активируются клеточные механизмы иммунитета, что ведет к повышению резистентности к данному инфекционному агенту и одновременно уровня неспецифической реактивности организма к другим возбудителям. В основе П. а. лежит специфическая реакция между антигеном и антителом и антигеном и сенсибилизированными клетками, возникающая при повторном введении антигена. Проявления этой реакции зависят от степени повышения реактивности организма (см.), характера и качества профилактического препарата (живая или убитая, вирусная или бактериальная вакцина, сыворотка животных или человека), кратности и интервалов введения препарата.
Календарь обязательных профилактических прививок против инф. болезней, действующий в СССР (см. Иммунизация, календарь прививок), предусматривает иммунизацию детей против туберкулеза (см.), полиомиелита (см.), столбняка (см.), дифтерии (см.), коклюша (см.), паротита (см.), кори (см.) и др.
Каждый профилактический препарат, даже моновакцина, содержит несколько антигенов, которые вызывают реакцию клеток специальных органов защиты организма и соответствующую реакцию всех клеток организма независимо от того, какую функцию они выполняют в нем.
В нек-рых случаях первичное введение антигена вызывает типичную клинически выраженную аллергическую реакцию. Все проявления П. а. можно разделить на две группы — аллергические реакции немедленного типа и аллергические реакции замедленного типа (см. Аллергия). Оба типа этих реакций при известных условиях могут наблюдаться одновременно и даже на один и тот же антиген. При применении профилактических препаратов реакции П. а. немедленного типа возникают чаще при введении гетерогенных сывороток с профилактической (напр., профилактика столбняка) и леч. целями (напр., лечение бешенства, гриппа), при повторном введении вирусных, бактериальных, грибковых антигенов и белковых фракций гельминтов. Реакции П. а. немедленного типа, как правило, вызывают мелкодисперсные антигены при определенных методах введения их в организм. Они возникают у человека при введении бактериальных и вирусных антигенов в случаях появления в их сыворотке антител класса IgE. Бактериальные полисахариды также могут давать положительные кожные аллергические реакции немедленного типа.
Выделение медиаторов аллергических реакций немедленного типа (см. Медиаторы аллергических реакций) может быть не только в результате реакции антигена и антитела (см. Антиген — антитело реакция), но и при первичном введении белковых фракций гельминтов, а также действии токсичных продуктов бактерий на тучные клетки и базофилы. В этом плане особый интерес представляют компоненты нек-рых видов бактерий, по данным А. К. Акатова (1977), — стрептококков и стафилококков, которые вступают в реакцию с нек-рыми классами иммуноглобулинов человека и животных при первой встрече.
Реакции П. а. замедленного типа возникают после повторного введения в организм бактериальных анатоксинов с адъювантами, АКДС-вак-цины (адсорбированная коклюшно-дифтерийно-столбнячная) , корпускулярных вакцин и после однократного или двукратного введения живых вирусных риккетсиозных и бактериальных вакцин. В основе реакций П. а. замедленного типа лежит взаимодействие вводимого в организм антигена-вакцины с предварительно сенсибилизированными Т-лимфоцитами. Положительную кожную реакцию замедленного типа, возникающую при туберкулезе, сибирской язве, туляремии, клещевом энцефалите и других инфекциях, часто отождествляют с состоянием приобретенного иммунитета. В ряде случаев такая реакция кожи на антиген может возникнуть у животного, находящегося в состоянии повышенной чувствительности к бактериальным токсинам. Если этому животному ввести несмертельную дозу бактериального экзотоксина, то оно погибнет. Подобный тип повышенной чувствительности И. Л. Кричевспий и Н. В. Галанова (1934) назвали инфекционной аллергией (см.). Иногда используемые при иммунизации вакцины с высокими аллергенными свойствами не вызывают иммунитет, а сенсибилизируют организм. Так, в 1948 г. в г. Киото (Япония) с целью иммунизации против дифтерии был использован недостаточно обезвреженный анатоксин. Первое его введение не вызвало аллергических реакций, но сенсибилизировало детей к дифтерийному токсину. Вторичное введение дифтерийного анатоксина вызвало спустя 1—2 дня заболевание 606 детей с типичной интоксикацией, из к-рых 68 умерло. У больных была выявлена отрицательная реакция Шика, свидетельствовавшая, что в их крови был антитоксин в титрах, достаточных, чтобы нейтрализовать малую дозу токсина; однако нейтрализации токсина не произошло, т. к. организм находился в состоянии повышенной чувствительности к дифтерийному токсину типа инфекционной аллергии по Кричевскому.
Введение в организм живого вируса гриппа в качестве вакцины влечет за собой размножение его в клетках дыхательных путей. Создаются условия для образования состояния повышенной чувствительности к вирусу гриппа. В крови появляются специфические антитела против этого вируса, но иммунитета не создается, т. к. организм длительное время находится в состоянии повышенной чувствительности к нему.
В качестве вакцины против скарлатины применялся стрептококковый токсин, который был включен как 4-й компонент в вакцину АКДС. Введение препарата обеспечило выраженный иммунитет против столбняка, дифтерии и коклюша, но иммунитет против скарлатины не был получен, т. к. скарлатинозный токсин вызывает сенсибилизацию организма типа инфекционной аллергии.
Для профилактики аллергических реакций разработаны показания и противопоказания к применению убитых и живых вакцин (см. Вакцинация, Иммунизация).
Введение профилактических препаратов строго регламентировано.
Принципы лечения аллергических болезней, вызванных микробными аллергенами, включают специфические и неспецифические методы (см. Гипосенсибилизация).
[youtube.player]Вакцинацию проводят с целью формирования иммунитета к болезни. Выработка специфических антител уменьшает риск заражения, а в случае заболевания - ослабляет его последствия. Часто после введения профилактических препаратов возникает повышенная иммунная реакция, которую называют поствакцинальной аллергией.
Причины поствакцинальной аллергии
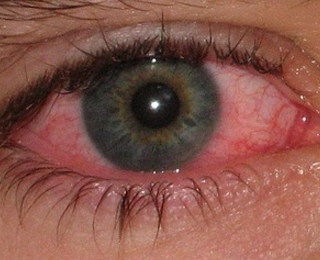
Поствакцинальную аллергию относят к неспецифическим осложнениям после вакцинации.
Аллергические осложнения могут появиться из-за вводимого препарата. Способность вакцины вызывать повышенную реакцию, т.е. ее реактогенные свойства, зависит от ее состава. Щадящими по составу препарата являются следующие прививки:
- прививки полиовакциной;
- против гепатита В;
- против свинки;
- против краснухи;
- против кори и т.д.
Более реактогенными считаются БЦЖ (вакцина против туберкулеза) И АКДС-вакцины (против дифтерии, столбняка и коклюша).
Причиной поствакцинальной аллергии могут быть индивидуальные особенности организма: скрытые патологии, генетическая предрасположенность к гиперчувствительности, аутоиммунные патологии, конституциональные особенности человека (рост, вес).
Иногда осложнения вызваны нарушением технологии проведения прививки: неправильно подобранной дозировки препарата, нарушения санитарно-гигиенических норм, ошибочного введения препарата внутрикожно/подкожно и т.д.
Симптомы поствакцинальной аллергии
Повышенная чувствительность организма к вакцине проявляется в виде следующих симптомов:
- дерматита;
- крапивницы;
- зуда;

лихорадки;- отечности;
- отека Квинке;
- бронхиальной астмы;
- конъюнктивита.
Диагноз поствакцинальной аллергии устанавливается только после полного исключения всех других потенциальных причин повышенной гиперчувствительности.
Все проявления симптомов поствакцинальной аллергии делятся на две группы:
- аллергические реакции немедленного типа;
- аллергические реакции замедленного типа.
Их основные отличия заключаются во времени проявления первых симптомов иммунной реакции после контакта с аллергеном и стремительности развития заболевания. Так, при поствакцинальной аллергии немедленного типа симптомы возникают сразу после введения препарата либо в течение короткого промежутка времени.
К симптомам реакции такого типа относятся:
- анафилактический шок;
- бронхиальная астма аллергического типа;
- аллергические кожные воспаления.
Аллергия на вакцину замедленного типа проявляется в виде:
- аллергических дерматитов;
- конъюнктивитов аллергического типа;
- туберкулиновой реакции.
Первые симптомы поствакцинальной аллергии замедленного типа могут проявиться в течение более длительного времени (суток и более).
От типа иммунной реакции зависит дальнейший план лечения поствакцинальной аллергии.
Туберкулиновые пробы. Проба Манту
Для диагностики и постановки диагноза туберкулеза проводятся специфические диагностические пробы, называющиеся туберкулиновыми.
Одним из популярных туберкулиновых тестов является проба Манту.
Такая проба проводится детям и подросткам ежегодно.
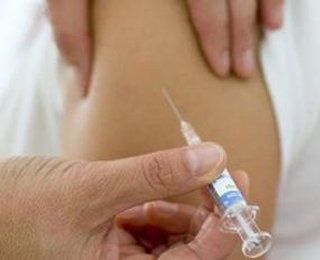
0,1 мл раствора туберкулина вводится в верхний слой кожи с помощью шприца на предварительно продезинфицированный участок тела.
Врач, медсестра или фельдшер оценивают реакцию следующим образом:
- отрицательная (инфильтрат отсутствует);
- сомнительная (инфильтрат размером до 4 мм либо наличие отека);
- положительная (инфильтрат более 5мм);
- резко положительная (инфильтрат диаметром 17 мм и более у детей, 21 мм и более - у взрослых, наличие гнойного воспаления).
Поствакцинальная аллергия выражается диаметром инфильтрата в 12-16 мм.
Пациенты с ярко выраженной поствакцинальной реакцией склонны к повышенному риску заболевания туберкулезом.
Лечение поставкцинальной аллергии
В зависимости от тяжести клинических проявлений врач-иммунолог подбирает оптимальное лечение поствакцинальной аллергии. Обычно курс приема препаратов проводится 1-2 недели. При проявлении поствакцинальных аллергических реакций обычно назначаются антигистаминные препараты, в более тяжелых случаях - глюкокортикоидные, гормональные.
Пациенты с выраженными осложнениями нуждаются в наблюдении специалистов в диспансере.
Если аллергическая реакция тяжелой формы развивается стремительно, как реакция немедленного типа, нужно срочно вызвать бригаду скорой медицинской помощи. Как следствие развития такой иммунной реакции может возникнуть состояние анафилактического шока у больного.
Для оказания первой помощи больному в состоянии анафилактического шока необходимо в первую очередь нормализовать давление и дыхательные функции. При остановке дыхания, его ослаблении и потере сознания проводится реанимация: непрямой массаж сердца, искусственное дыхание.
Такое состояние как анафилактический шок ликвидируется путем введения больному дозы адреналина.
Профилактические меры

Для проведения профилактики возникновения поствакцинальной аллергии важно учитывать время проведения вакцинации. Следует пересмотреть календарь прививок и убедиться в оптимальности подобранного времени: аллергиков лучше прививать зимой, т.к. весной и летом существует высокий риск возникновения аллергии на пыльцу растений.
Пациентам, склонным к респираторным заболеваниям, во избежание осложнений прививки следует отложить до теплого времени года. Важно учитывать последовательность проведения прививок.
Вакцинации нельзя проводить во время обострения инфекционных заболеваний.
Противопоказанием является первичный иммунодефицит.
Стоит избежать вакцинации в период микробной и вирусной обремененности (например, при повышенном стрессе и одновременной смене обстановки во время поступления в учебные учреждения, устройства на новую работу).
Поствакцинальная аллергия является противопоказанием к использованию данной вакцины пациентом в будущем.
Симптомы и лечение грибковой аллергии.
Как правильно диагностировать и лечить данный тип аллергии.
Вследствие чего возникает подобное заболевание.
Этот напиток вызывает не только похмелье. Узнайте, как отличить последствия чрезмерного потребления с болезнью.
[youtube.player]Появление в течение года первой положительной реакции на туберкулин при пробе Манту с 2 ТЕ ППД-Л у невакцинированного ребенка или подростка называют виражом туберкулиновой чувствительности.
В условиях широкого проведения противотуберкулезной вакцинации новорожденных и ревакцинации детей и подростков в декретированные сроки признаком виража чувствительности к туберкулину принято считать усиление ответной реакции на туберкулин при очередной пробе Манту. Эго усиление проявляется увеличением диаметра инфильтрата в месте введения 2ТЕ ГШД-Л на 6 мм или более по сравнению с его размером гол назад, а также появлением признаков гиперергии к туберкулину.
Вираж чувствительности к туберкулину подтверждает факт состоявшегося первичного инфицирования МБТ и является основанием для проведения комплекса лечебно-профилактических мероприятий. Они направлены на предупреждение прогрессирования первичного инфицирования с развитием клинически выраженною туберкулеза и на обнаружение источника инфекции.
По результатам пробы Манту к инфицированным МБТ относят детей и подростков со следующими признаками:
• при ежегодном наблюдении впервые отмечена положительная реакция (папула диаметром 5 мм и более), не связанная с вакцинацией БЦЖ;• в течение 4—5 лет стойко сохраняется положительная реакция с инфильтратом диаметром 12 мм и более:
• в течение года чувствительность к туберкулину резко усилилась — диаметр инфильтрата увеличился на 6 мм или более;
• в течение нескольких лет произошло усиление чувствительности к туберкулину с увеличением диаметра инфильтрата до 12 мм и более.
Вираж реакции на туберкулин, длительное сохранение положительной реакции при наличии инфильтрата диаметром 12 мм и .более, гиперергическая реакция и усиление реакции являются основанием для включения здоровых детей—подростков и взрослых в группу лиц с повышенным риском заболевания туберкулезом.
В условиях обязательной для детей и подростков внутрикожной вакцинации и ревакцинации БЦЖ положительная njx)6a Манту с 2ТЕ ППД-Л может свидетельствовать как об инфекционной, так и о ноствакциналыюи аллергии.
Для различия между ними учитывают интенсивность туберкулиновой реакции, время от последней прививки БЦЖ, наличие и размер поствакцинального рубца, а также возможный контакт с больным туберкулезом и наличие клинических симптомов заболевания. Для поствакцинальной аллергии характерны сомнительные и нерезко выраженные реакции с инфильтратом диаметром 2—11 мм. Более выраженные реакции на туберкулин с инфильтратом диаметром 12—16 мм бывают у повторно вакцинированных детей и подростков, при наличии больших поствакцинальных рубцов (6—9 мм и более). Поствакциншшная аллергия при повторной пробе через 3 мес имеет тенденцию к ослаблению.
Детям с частыми клиническими проявлениями неспецифической аллергии пробу Манту рекомендуется проводить после десенсибилизирующеи терапии. Сохранение чувствительности к туберкулину на прежнем уровне или ее усиление на фоне лечения подтверждают инфекционный характер аллергии.С эпидемиологических позиций значение массовой туберкулинодиагностики состоит в определении процента инфицированных лиц в больших группах населения и расчетного показателя ежегодного риска инфицирования МБТ. Этот показатель отражает процент впервые инфицированных лиц за истекший год. В их число входят дети и подростки с виражом чувствительности к туберкулину и стойким сохранением или усилением реакции на туберкулин.
При оценке результата пробы Манту необходимо учитывать наличие сопутствующих инфекционных болезней (корь, ветряная оспа, коклюш) или соматической патологии (саркоидоз, бронхиальная астма, ревматизм, злокачественные новообразования). Ответная реакция на туберкулин также зависит от аллергической настроенности организма, фазы овариального цикла у девушек, индивидуальной чувствительности кожи. Нельзя исключать и роль воздействия неблагоприятных экологических факторов в виде повышенного радиационного фона, вредных выбросов химических производств и т. д. Наконец, на результат туберкулиновой пробы могут влиять нарушения, допущенные при ее проведении, а также несоблюдение правил хранения туберкулина.
[youtube.player]Для поствакцинальной аллергии характерны сомнительные или гипоергические положительные пробы Манту с размером папулы 2–11 мм. Папула при поствакцинальной аллергии нечетко отграничена от гиперемии, не выступает над поверхностью кожи, не сопровождается сильным зудом, быстро исчезает (в течение 7-8 дней), размер папулы при повторных исследованиях из года в год уменьшается. В среднем после прививки БЦЖ поствакцинальная аллергия угасает за 3–3,5 года. К началу проведения туберкулинодиагностики (к 4 годам) у большинства вакцинированный детей поствакцинальный иммунитет исчезает и проба Манту становится отрицательной. Поэтому выявление положительной пробы Манту в возрасте 4 лет требует от врача настороженности в плане возможного развития инфицированности или активного туберкулеза.
В случае инфекционной аллергии инфильтрат имеет размер более 12 мм, проба нередко носит гиперергический характер. Папула яркая, хорошо видна и выделяется над уровнем кожи, сопровождается сильным зудом. Гиперемия значительно выражена и стойко удерживается более недели.
Иногда при проведении пробы Манту с 2 ТЕ может возникнуть, так называемый, бустер-эффект, то есть ложноположительная реакция на туберкулин, которая возникает в результате местной сенсибилизации кожи к туберкулину при его ежегодном введении в одно и то жеместо.
Необходимо учитывать соотношение между размером папулы и величиной поствакцинального знака на плече: чем меньше рубчик, тем слабее должна быть у вакцинированных лиц реакция на туберкулин. Размер поствакцинального рубчика менее 6 мм считается результатом недостаточно эффективной вакцинации и не сопровождается папулами большого размера. Если при маленьком рубчике (1-5 мм) или его отсутствии размер папулы приближается к 12 мм и более, особенно, если вакцинация проводилась более года назад, следует думать об инфицировании. И, наоборот, размер поствакцинального рубчика от 6 до 10 мм свидетельствует о возможности развития эффективного иммунного ответа и формирования положительной гипоергической пробы Манту.
На интенсивность туберкулиновых реакций могут влиять различные факторы, усиливающие или ослабляющие проявление аллергии.
Повышениетуберкулиновой чувствительности отмечается при бронхиальной астме, базедовой болезни, ревматизме, бруцеллезе, пневмонии, скарлатине, обострении хронических заболеваний (тонзиллит, аденоиды, гепатит, холецистит). Туберкулиновые реакции более выражены у детей с предшествующими осложнениями при вакцинации БЦЖ.
Снижениеили угасание туберкулиновой чувствительности отмечается на последних стадиях ВИЧ-инфекции, при кори, коклюше, малярии, вирусном гепатите, раке, лимфогранулематозе, микседеме, белковом голодании, при применении антигистаминных препаратов, кортикостероидных гормонов, витаминов А, С, D, после вакцинации против полиомиелита, кори.
При проведении туберкулинодиагностики в детских коллективах выявляют детей, которые имеют высокий риск заболевания туберкулезом. Это дети у которых определяется:
§ вираж туберкулиновых проб;
§ нарастание туберкулиновой чувствительности;
§ гиперергические пробы Манту.
Вираж – это переход от отрицательной туберкулиновой пробы к положительной впервые в жизни. Вираж туберкулиновых проб свидетельствует о первичном инфицировании МБТ и опасности развития заболевания. У 50-60 % детей раннего возраста после вакцинации в роддоме и у 30-40 % школьников после ревакцинации БЦЖ регистрируются отрицательные туберкулиновые пробы, поэтому первая регистрация положительной пробы Манту отражает появление иммунных клеток в организме в результате внедрения туберкулезных микобактерий в организм.
Нарастание туберкулиновой чувствительности – это увеличение размера папулы по сравнению с предыдущим годом на 6 мм и более. Нарастание туберкулиновой чувствительности тоже расценивается как вираж, то есть отображает момент первичного инфицирования. Рост размера папулы при этом отражает увеличение количества иммунных клеток в результате инфицирования.
Гиперергические пробы Манту. Гиперергической считается проба с размером папулы более 17 мм у детей и 21 мм у взрослых, а также при папуле любых размеров, но с наличием везикулы, некроза, лимфангита. Гиперергические пробы означают бурную реакцию организма на внедрение (размножение) в организме вирулентных МБТ.
Детей с такими изменениями следует направить на консультацию фтизиатра. Кроме того, к фтизиатру следует направить детей у которых определяется:
1. Постепенное нарастание чувствительности к туберкулину (увеличение размеров папулы) в течение нескольких лет;
2. Монотонная чувствительность к туберкулину в сочетании с двумя и больше неспецифическими факторами риска относительно заболевания туберкулезом
Положительная проба Манту у взрослых лиц не имеет существенного значения для диагностики туберкулеза и свидетельствует только об инфицировании, произошедшем в разные периоды жизни. Отрицательный результат туберкулинодиагностики часто встречается при туберкулезе у ВИЧ-инфицированных лиц с глубоким угнетением иммунитета, когда иммунная система уже не может синтезировать иммунные клетки и антитела.
Вопросы для самоконтроля
1. Какие симптомы входят в синдром интоксикации?
2. Какие жалобы больного свидетельствуют о поражении респираторной системы?
3. Какой характер носит кашель при развитии туберкулеза легких?
4. Какие анамнестические данные указывают на вероятность развития туберкулеза?
5. Какие сопутствующие заболевания являются факторами риска для развития туберкулеза?
6. Что нужно сделать, если у больного имеется кашель с мокротой больше 2 недель?
7. Как называются красные палочки, которые выявляются при микроскопии мазка мокроты у больных туберкулезом?
8. Как нужно окрасить мазок мокроты для исследования на наличие КУБ?
9. Какие изменения в общем анализе крови являются характерными для туберкулеза?
10. Что такое туберкулин?
11. В какую часть тела вводится туберкулин?
12. Через сколько часов нужно учитывать результат туберкулинодиагностики?
13. Кому проводится проба Манту с 2 ТЕ?
14. Как часто проводится проба Манту с 2 ТЕ?
15. Какая иммунологическая реакция лежит в основе туберкулинодиагностики?
16. Какие пробы Манту относят к гиперергическим?
18. Какие результаты пробы Манту являются показаниями для выделения обследуемых в группу риска?
Не нашли то, что искали? Воспользуйтесь поиском:
[youtube.player]Читайте также:


