Постоянный тип лихорадки при крупозной пневмонии
Крупозная пневмония – это воспалительно-аллергическое заболевание, для которого характерно уплотнение одной или нескольких долей легкого и образование в альвеолах патологического экссудата, вследствие чего нарушается процесс газообмена.
Заболевание диагностируется во всех возрастных группах, однако чаще регистрируется у пациентов в 18–40 лет, у детей крупозная пневмония встречается редко.
В случае несвоевременной диагностики, развития тяжелых осложнений крупозной пневмонии (особенно у иммунокомпрометированных лиц и пациентов, страдающих алкоголизмом) возможен летальный исход.
Легкие – парный орган дыхания, расположены в левой и правой половине грудной полости, ограничивая комплекс органов средостения. Правое легкое состоит из трех долей, а левое из двух. Каждая из долей легкого, в свою очередь, образована сегментами, легочная ткань внутри сегментов состоит из пирамидальных долек, в вершину которых входит бронх, образующий в ней последовательным делением 18-20 концевых бронхиол, заканчивающихся ацинусом. Ацинус состоит из респираторных бронхиол, делящихся на альвеолярные ходы, их стенки усеяны альвеолами, в которых происходит газообмен между атмосферным воздухом и кровью.
Крупозное воспаление может захватывать как отдельные сегменты легкого, так и всю долю, а иногда и легкое полностью.
Причины и факторы риска
Возбудителями крупозной пневмонии выступают пневмококки (I, II, III, IV типов), стафилококки, стрептококки, кишечная палочка и клебсиеллы. Основными путями передачи инфекции являются воздушно-капельный, гематогенный и лимфогенный.
К факторам риска относятся:
- инфекционные заболевания;
- курение;
- травмы грудной клетки различной степени тяжести;
- иммунодефицитные состояния;
- переохлаждение;
- интоксикации;
- анемии;
- частые стрессовые ситуации;
- переутомление;
- нерациональное питание.
Формы заболевания
В зависимости от особенностей клинической картины крупозная пневмония подразделяется на типичную и атипичную формы.
Среди атипичных форм заболевания, в свою очередь, выделяют следующие формы:
- абортивная – дебютирует остро, длится 2-3 суток, затем симптомы инволюционируют;
- ареактивная – начало неострое, признаки воспаления проявляются постепенно, течение вялое;
- центральная – воспаление протекает в глубоких отделах легкого;
- мигрирующая – в воспалительный процесс вовлекаются участки легкого, расположенные рядом с первичным;
- массивная – характерно быстрое распространение воспалительного процесса на другие доли легкого;
- тифоподобная – патологический процесс развивается постепенно, симптоматика напоминает брюшной тиф;
- аппендикулярная – напоминает клиническую картину аппендицита, воспаление чаще развивается в нижних долях легкого;
- менингеальная – характерны менингеальные симптомы.
Крупозная пневмония может осложняться развитием выпотного плеврита, гангрены легкого, гнойного перикардита, инфекционно-токсического шока, гнойного менингита, сердечно-легочной недостаточности.
Стадии крупозной пневмонии
Выделяют четыре стадии крупозной пневмонии:
- Стадия гиперемии и прилива – воспалительный процесс в альвеолах приводит к их расширению и появлению в них экссудата; начало диапедеза эритроцитов в просвет альвеол; отмечаются сосудистые нарушения; продолжительность 1–3 суток.
- Стадия красного опеченения – усиливается диапедез эритроцитов, воспалительный экссудат обогащается белками с выпадением фибрина, из-за фибринозного выпота пораженное легкое становится более плотным, приобретает темно-красный оттенок, капилляры сдавливаются, что обусловливает нарушение питания легочной ткани; длительность 1–3 дня.
- Стадия серого опеченения – происходит инфильтрация лейкоцитами промежуточной ткани легких вокруг мелких вен и капилляров; пораженное легкое приобретает сероватый оттенок, продолжительность от 2 до 6 суток.
- Стадия разрешения – фибринозный экссудат постепенно разжижается под действием протеолитических ферментов, которые начинают выделять лейкоциты, и выводится из легкого; длится 2–5 дней.
Изредка стадия серого опеченения может предшествовать стадии красного опеченения.
Симптомы крупозной пневмонии
При крупозной пневмонии может поражаться одна доля легкого, одно или оба легких. Тяжесть течения заболевания зависит от объема поражения.
Начало заболевания, как правило, острое. Температура тела повышается до 39-40 ˚С, возникают сильный озноб, общая слабость, вялость, головная боль, одышка, боли в грудной клетке. Иногда наблюдается гиперемия щек, более выраженная на стороне поражения, диарея или запоры. На третьи-четвертые сутки появляется кашель с отделением характерной для крупозной пневмонии ржавой мокроты.
При условии ранней диагностики заболевания и адекватного лечения прогноз благоприятный.
С прогрессированием патологического процесса возникают болевые ощущения в боку со стороны поражения. Боль может иррадиировать в живот или плечо, обычно исчезает спустя несколько дней. При сохранении боли на более длительный срок существует вероятность развития эмпиемы плевры. Грудная клетка со стороны поражения несколько отстает в акте дыхания, при этом в дыхании участвует вспомогательная мускулатура.
При тяжелом течении заболевания наблюдается цианоз носогубного треугольника, кожные покровы сухие и горячие, конечности при этом холодные. Общее состояние пациента тяжелое, дыхание учащенное поверхностное с раздуванием крыльев носа, пульс частый, сердечные тоны глухие, артериальное давление снижено, может появиться аритмия.
Особенности протекания заболевания у детей
Крупозной пневмонии у детей не свойственна высокая лихорадка, выраженный озноб и болевые ощущения в боку.
У детей младшего возраста в первые дни заболевания кашель отсутствует. Симптомами крупозной пневмонии у них являются сухость губ и языка, тошнота и рвота, вздутие живота, боли в животе, напоминающие таковые при аппендиците, отсутствие ригидности мышц передней брюшной стенки, бледность кожных покровов, учащенное дыхание, возбуждение или заторможенность, иногда увеличение печени в размерах. В некоторых случаях наблюдаются ригидность мышц затылка, сильные головные боли, судороги, бред, галлюцинации, в связи с чем может быть ошибочно диагностирован менингит. По мере развития патологического процесса менингеальные симптомы исчезают, появляется типичная для крупозной пневмонии клиническая картина.
Заболевание диагностируется во всех возрастных группах, однако чаще регистрируется у пациентов в 18–40 лет, у детей крупозная пневмония встречается редко.
У детей в 7–16 лет заболевание, как правило, протекает типично.
Температура тела нормализуется на 5–9-е сутки от момента начала заболевания, воспалительные изменения в легких исчезают довольно быстро.
Диагностика
Для постановки диагноза проводят сбор жалоб и анамнеза, физикальную диагностику, инструментальное и лабораторное исследование.
В ходе физикальной диагностики на I стадии крупозной пневмонии отмечается сохранение везикулярного дыхания, притупленно-тимпанический перкуторный звук, крепитация. Для II стадии заболевания характерны тупой перкуторный звук, бронхиальное дыхание, сниженная подвижность нижнего легочного края на стороне пораженния. На III стадии определяются признаки, характерные для I стадии.
Одним из наиболее информативных инструментальных методов диагностики крупозной пневмонии является рентгенологическое исследование. Для подтверждения диагноза может потребоваться компьютерная или магниторезонансная томография.
Лабораторная диагностика включает общий и биохимический анализ крови, общий анализ мочи, бактериологическое исследование мокроты с антибиотикограммой. В общем анализе крови на пике болезни определяется повышение количества лейкоцитов, сдвиг лейкоцитарной формулы влево, повышение скорости оседания эритроцитов. Также повышается содержание глобулинов, фибриногена, обнаруживаются изменения в газовом составе крови, уменьшается диурез, повышается удельный вес мочи.
Дифференциальная диагностика проводится с очаговой сливной, казеозной пневмонией.
Лечение крупозной пневмонии
Лечение крупозной пневмонии осуществляется в условиях стационара. В тяжелых случаях может потребоваться госпитализация пациента в отделение интенсивной терапии.
Основными путями передачи инфекции являются воздушно-капельный, гематогенный и лимфогенный.
Основное медикаментозное лечение крупозной пневмонии заключается в приеме антибактериальных препаратов. До получения результатов исследования мокроты назначаются антибиотики широкого спектра действия, после идентификации возбудителя и определения его чувствительности к антибактериальным средствам препарат заменяют на тот, к которому чувствительность наиболее высока. Дополнительно назначаются муколитические препараты, жаропонижающие средства. С целью нормализации газообмена больным крупозной пневмонией показана оксигенотерапия.
С 3-4-х суток от момента начала заболевания назначается ингаляционная терапия (ультразвуковые аэрозольные ингаляции антибактериальных средств и пр.), курс лечения обычно составляет от 10 до 15 процедур. На стадии разрешения может использоваться физиотерапия (импульсная ультравысокочастотная терапия, ультрафиолетовое облучение, магнитотерапия).
Возможные осложнения крупозной пневмонии и последствия
Крупозная пневмония может осложняться развитием выпотного плеврита, гангрены легкого, гнойного перикардита, гнойного медиастинита, сепсиса, инфекционно-токсического шока, абсцесса головного мозга, гнойного менингита, гнойного артрита, сердечно-легочной недостаточности.
Прогноз
При условии ранней диагностики заболевания и адекватного лечения прогноз благоприятный. В случае несвоевременной диагностики, развития тяжелых осложнений крупозной пневмонии (особенно у иммунокомпрометированных лиц и пациентов, страдающих алкоголизмом) прогноз ухудшается, возможен летальный исход.
Профилактика
С целью профилактики крупозной пневмонии рекомендуется:
- своевременное и адекватное лечение инфекционных заболеваний, особенно респираторных;
- отказ от самолечения антибиотиками;
- избегание травм грудной клетки;
- избегание переохлаждения;
- рациональный режим труда и отдыха;
- отказ от вредных привычек;
- рациональное питание.
Видео с YouTube по теме статьи:
Поскольку температура тела здорового человека является величиной постоянной, с незначительными колебаниями в десятые доли градуса, то ее повышение в более значительных масштабах всегда указывает на наличие воспалительных процессов в организме, в том числе и инфекционного характера. Уровень теплоты человеческого организма в динамике называется температурной кривой, которую нередко отождествляют с лихорадкой (временным повышением температуры).
Графическое построение температурной кривой пациента играет важное значение в постановке диагноза и формировании прогнозов, а также необходимо для объективной оценки хода болезни. Температура тела измеряется как минимум два раза в сутки: в утренние и вечерние часы, а в разгар инфекционного заболевания - несколько раз в день.
Какие бывают типы температурных кривых?
Их различают зависимости от степени повышения. Существуют следующие типы температурных кривых: субфебрильные - не превышающие значения в 38 °С, средние или умеренные - 39 °С, пиретические - до 41 °С, сверхпиретические - свыше 41 °С (крайне редкое явление).
Типы температурных кривых при инфекционных заболеваниях определяют классификацию лихорадки в зависимости от степени суточных колебаний температуры. Перечислим эти виды лихорадки (типы температурных кривых): постоянная, послабляющая, перемежающаяся, истощающая, возвратная, волнообразная и инверсная.
Характеристика постоянной лихорадки
Наблюдается при таких инфекционных заболеваниях, как брюшной и сыпной тиф, пневмококковая пневмония. Графически постоянная лихорадка отображается как трапециевидные типы температурных кривых, характерной особенностью которых является колебание температуры тела не больше чем на 1°, при этом температура тела долгое время остаётся на высоком уровне – в районе 39°. По мере отступания болезни температурная кривая может снижаться как резкими темпами, так и постепенно.
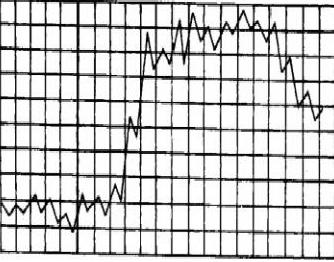
Характеристика ремитирующей лихорадки
Послабляющие типы температурных кривых наблюдаются при гнойных заболеваниях, катаральной пневмонии, брюшном тифе, а также при туберкулёзе. Температура тела также держится на высоком уровне, однако, в отличие от постоянной лихорадки, в данном случае амплитуда колебаний утренней и вечерней температур доходит до 2 градусов, опускаясь, таким образом, до 38 °С, но не возвращаясь к нормальным значениям.
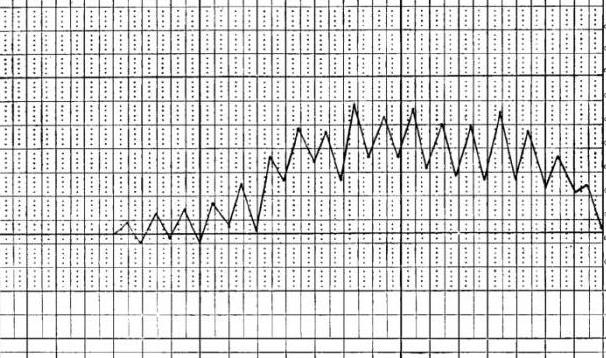
Интерметирующая лихорадка
Интерметирующая, или послабляющая, лихорадка чаще всего выражает тип температурной кривой малярии. Сопровождается резкими повышениями температуры тела (фебрилитет), которые сменяются афебрильными периодами, то есть с нормальными температурными показателями. Промежутки времени между приступами фебрилитета могут длиться от одного до 3 дней, при этом больной чувствует озноб при подъёме температуры, а при её снижении наблюдается выраженное потоотделение.
Послабляющая лихорадка не может безоговорочно свидетельствовать о наличии малярии у больного, этот тип фебрилитета на самом деле присущ для множества инфекционных заболеваний, таких как возвратный эпидемический тиф, очаговые гнойные инфекции, содоку (инфекция, передаваемая человеку от укуса крыс), заболевания печени и другие.
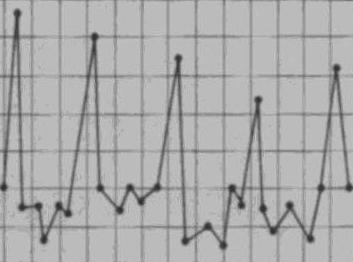
Истощающая лихорадка
Изнуряющий тип лихорадки сопровождается большими размахами между утренними и вечерними температурными значениями, амплитуда колебаний доходит до 3-5 °С. Период фебрилитета может длиться несколько дней, после чего наступает нормализация температурного режима вследствие ослабевания болезни. Истощающая лихорадка - верный признак септических, гнойных инфекций, также встречается при туберкулёзе.
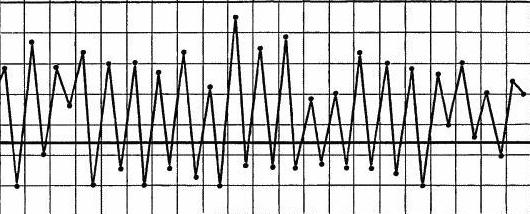
Возвратная лихорадка
Характеристика данного типа лихорадки кроется в её названии. Это значит, что период пирексии (повышенной температуры тела) с длительностью в несколько дней возвращается вновь после допределенного периода апорексии. Таким образом, у больного на протяжении нескольких дней наблюдается явная лихорадка с незначительными амплитудными колебаниями утренней и дневной температур, затем на несколько дней наступает затишье, температура тела нормализуется, однако потом картина вновь повторяется до 4-5 раз. Такая температурная кривая характерна для инфекционных заболеваний, возбудителями которых являются бактерии-спирохеты, пример такого рода заболевания - возвратный тиф.
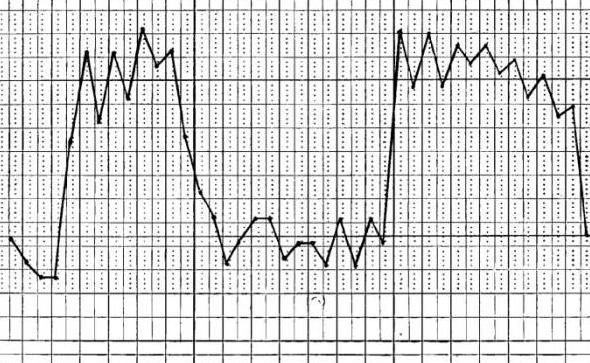
Волнообразная лихорадка
Волнообразная температурная кривая является разновидностью возвратной лихорадки, поскольку тоже имеет периоды чередования фебрилитета с ремиссией. Однако волнообразная кривая отличается более плавными переходами, демонстрирующими постепенное нарастание температуры в течение нескольких дней, а затем несколько дней она так же постепенно снижается. Такой лихорадкой сопровождается течение бруцеллеза.
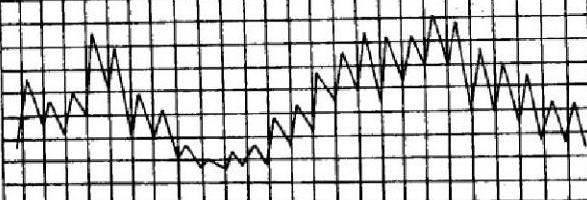
Инверсная лихорадка
Инверсная, или извращённая, лихорадка отличается от других типов температурных кривых тем, что температурный апогей имеет место не в вечернее время, а, наоборот, в утренние часы. Такое течение фебрилитета характерно для продолжительного сепсиса и запущенных форм туберкулёза, а также вирусных болезней.
Неправильная лихорадка
Неправильная лихорадка не имеет чёткого схематического проявления. Она включает в себя сразу все основные типы температурных кривых. Амплитуда колебания температурных значений может быть разнообразной, с разной периодичностью. Тем не менее атипичная форма температурной кривой встречается наиболее часто, сопровождая не только инфекционные заболевания, но и различные стадии ревматизма, гриппа, дизентерии, воспаления в лёгких и т.д.
Независимо от того, какие типы температурных кривых при лихорадке имели место у больного, лихорадка проходит три основных этапа:
Крупозная пневмония – острое инфекционное заболевание, при котором поражается одна или несколько долей лёгкого, в альвеолах появляется фибринозный выпот, а на плевре – фибринозные наложения. Крупозным воспалением лёгких болеют преимущественно взрослые люди. Заболевание характеризуется выраженной клинической картиной и симптомами интоксикации. Пациентов с крупозной пневмонией госпитализируют в клинику терапии.
Для обследования пациентов в Юсуповской больнице врачи применяют современную аппаратуру ведущих европейских, американских и японских фирм. Пульмонологи используют европейские протоколы лечения, индивидуально подходят к выбору метода терапии каждого пациента. Лекарственные препараты вводят через пищеварительный тракт, внутримышечно, внутривенно и ингаляционным путём. Благодаря комплексному лечению сокращаются сроки пребывания пациентов в стационаре.
Причины и стадии крупозной пневмонии
Возбудителем крупозного воспаления лёгких являются пневмококки I-IV типов. Иногда крупозная пневмония вызывается диплобациллой Фридлендера. В большинстве острое воспаление лёгких начинается среди полного здоровья и при отсутствии контактов с больными пневмонией. Это позволяет считать, что развитие крупозной пневмонии происходит под воздействием микроорганизмов, находящихся в верхних дыхательных путях. Важным фактором, провоцирующим развитие пневмонии, является снижение иммунитета.
Различают 4 стадии развития крупозной пневмонии. Стадия прилива характеризуется выраженной гиперемией легочной ткани, застойными явлениями в капиллярах. Её продолжительность от 12 часов до 3 суток. В стадии красного опеченения форменные элементы крови выходят через стенки капилляров и мелких вен в связи с нарушением их тонуса и проницаемости, в альвеолах появляется выпот. Экссудат богат фибрином, который сворачивается и препятствует поступлению воздуха в альвеолы. Лёгкие становятся плотными, похожими на печень. Продолжительность второй стадии от 1 до 3 суток.
В стадии серого опеченения выход эритроцитов через сосудистую стенку прекращается. В выпоте, помимо фибрина, содержится альвеолярный эпителий и лейкоциты. Из-за обильного содержания лейкоцитов поражённое лёгкое имеет характерный серо-зеленоватый оттенок. Продолжительность данной стадии варьируется от 2 до 6 суток. В стадии разрешения происходит растворение и разжижение фибрина под воздействием протеолитических ферментов. Эта стадия наиболее длительная.
Если лечение назначено своевременно и оно эффективно, патологический процесс может терять свою характерную цикличность и обрываться на ранних этапах развития. При нарушении рассасывания экссудата развиваются осложнения крупозной пневмонии. Может произойти разрастание соединительной ткани в очаге поражения – карнификация и цирроз лёгкого. Иногда происходит гнойное расплавление, и пневмония осложняется абсцессом или гангреной легкого.
При крупозной пневмонии имеются явления сухого плеврита с фибринозными наслоениями и развитием спаек. В случае лимфогенной генерализации микроорганизмами возникают гнойные медиастинит и перикардит. При гематогенном пути распространения бактерий появляются метастатические гнойники в головном мозге, развивается гнойный менингит, перитонит, острый язвенный или полипозно-язвенный эндокардит, гнойный артрит.
Симптомы крупозного воспаления лёгких
В начальной фазе воспаления при перкуссии определяется притупленно-тимпанический звук над очагом поражения. Во время аускультации выслушивается жёсткое дыхание с удлиненным выдохом, необильная крепитация, на ограниченном участке – влажные и сухие хрипы. В фазе уплотнения при крупозном воспалении лёгких появляются следующие симптомы:
- резкое усиление голосового дрожания, бронхофония во время пальпации грудной клетки;
- при перкуссии – тупой звук;
- везикулярное дыхание не прослушивается, крепитация исчезает, нередко слышен шум трения плевры.
В фазе разрешения голосовое дрожание постепенно нормализуется, бронхофония исчезает, появляется обильная, звучная, на большом протяжении крепитация. Выслушиваются звучные мелкопузырчатые хрипы, бронхиальное дыхание постепенно сменяется жёстким, а затем везикулярным.
При исследовании сердечно-сосудистой системы определяется частый пульс. В случае тяжёлого течения крупозной пневмонии он слабого наполнения, аритмичен, артериальное давление снижено, тоны сердца глухие.
Диагностика крупозной пневмонии
Пульмонологи Юсуповской больницы составляют индивидуальный план обследования пациента с крупозной пневмонией, который включает:
- забор анализа крови, мочи, мокроты;
- биохимическое исследование крови (общий белок, электрофорез белков сыворотки крови, билирубин, фибриноген);
- бактериологический посев мокроты на чувствительность флоры к антибиотикам;
- Электрокардиографию.
Ведущим методом диагностики крупозной пневмонии является рентгенологическое исследование органов грудной клетки. Рентгенографию лёгких выполняют в двух проекциях. Стадия прилива характеризуется усилением и обогащением легочного рисунка вследствие гиперемии. Прозрачность обычная или слегка понижена. Корень лёгкого на стороне поражения несколько расширен, его тень однородная. При локализации процесса в нижней доле фиксируется снижение экскурсий соответствующего купола диафрагмы.
Для стадии разрешения характерно уменьшение интенсивности тени пораженного участка. Тень фрагментирована, она уменьшается в размерах, корень лёгкого расширен.
Пациентам с крупозным воспалением лёгких проводят исследование функции внешнего дыхания, по показаниям делают плевральную пункцию. Мультиспиральную компьютерную томографию выполняют в следующих ситуациях:
- при наличии очевидных клинических признаков пневмонии и отсутствии изменений на рентгенограмме;
- если при обследовании пациента с предполагаемым крупозным воспалением лёгких выявлены нетипичные изменения (обтурационный ателектаз, абсцесс или инфаркт лёгкого);
- рецидивирующая пневмония, при которой инфильтративные изменения возникают в одной и той же доле (сегменте);
- затяжное воспаление лёгких пневмония, при котором инфильтративных изменения в легочной ткани не разрешаются в течение 4 недель.
Врачи Юсуповской больницы при отсутствии продуктивного кашля выполняют фиброоптическую бронхоскопию, транстрахеальную аспирацию, трансторакальную биопсию. Если у пациента имеет место плевральный выпот и есть условия для безопасного проведения плевральной пункции, проводят исследование плевральной жидкости.
Лечение крупозной пневмонии
Пациентов с крупозным воспалением лёгких госпитализируют в клинику терапии. В палатах имеется центральная система вентиляции. Каждая палата оснащена кондиционером, позволяющим обеспечить комфортный температурный режим. При тяжёлом течении пневмонии пациенты проходят лечение в отделении реанимации и интенсивной терапии, которое оснащено современными кардиомониторами, позволяющими непрерывно следить за работой органов дыхательной и сердечно-сосудистой системы, определять содержание кислорода в крови. При необходимости пациентам проводят искусственную вентиляцию лёгких при помощи стационарных и переносных аппаратов ИВЛ.
При крупозной пневмонии одновременно назначают 2 антибиотика (бензилпенициллин, ампициллин, амоксициллин клавуланат, цефуроксим, цефотаксим, цефтриаксон). Один антибиотик вводят внутривенно, второй – внутримышечно. Врачи Юсуповской больницы проводят комплексное лечение крупозных пневмоний, включающее:
- иммунозаместительную терапию (внутривенное введение свежезамороженной или нативной плазмы, иммуноглобулина).
- коррекцию микроциркуляторных нарушений (гепарин, реополиглюкин);
- коррекцию диспротеинемии (альбумин, ретаболил);
- дезинтоксикационную терапию (солевые растворы, 5% раствор глюкозы);
- кислородотерапию (кислород подают через маску или катетеры);
- кортикостероидную терапию (преднизолон другие глюкокортикоиды).
При выраженной интоксикации пациентам с крупозной пневмонией врачи Юсуповской больницы проводят плазмаферез. Антиоксидантная терапия заключается в приёме внутрь аскорбиновой кислоты и рутина. Бронхолитическим эффектом обладает эуфиллин, атровент, беродуал. Улучшают дренажную функцию бронхов отхаркивающие препараты (лазолван, ацетилцистеин). Отхаркивающие и бронхолитики при интенсивной терапии вводятся через небулайзер.
Физиотерапевтические методы лечения крупозной пневмонии
Для лечения пациентов с крупозным воспалением лёгких пульмонологи Юсуповской больницы широко используют физиотерапевтические процедуры. Ультразвуковая аэрозольная ингаляция применяется для введения в дыхательные пути антибиотиков муколитиков, гепарина. Дециметровое волновое лечение использоваться почти сразу же после того, как прошла лихорадка.
Импульсивная УВЧ-терапия проводится пациентам со сниженным иммунитетом. Антибактериальные препараты вводят в дыхательную систему с помощью магнитофореза. Улучшает дренажную функцию бронхов массаж, лечебная физкультура и дыхательная гимнастика.
При подозрении на крупозную пневмонию звоните по телефону Юсуповской больницы, где пациентов госпитализируют круглосуточно 7 дней в неделю. Врачи, не дожидаясь результатов бактериального исследования мокроты, начинают антибактериальную терапию. Пульмонологи применяют индивидуальные схемы лечения воспаления лёгких эффективными, безопасными лекарственными препаратами.
Лихорадка представляет собой целый комплекс разнообразных клинических, явлений, обусловленных действием пирогенпых ядов. Такими ядами в большинстве случаев оказываются бактериальные токсины, резорбция которых является причиной инфекционной лихорадки. Гораздо реже пирогенные вещества образуются в тканях самого организма в результате распада потерявших жизнеспособность клеток. Так возникают асептические лихорадки после операций, закрытых переломов костей, в результате травм, при родах.
Иногда причиной клеточного распада являются нервные потрясения, обусловливающие развитие нервной лихорадки. Кроме того, лихорадочные состояния нетрудно вызвать искусственно парэнтеральным введением белков и некоторых фармакологических препаратов, например, больших количеств физиологического раствора, кофеина, коллоидных растворов.
В состав сложного комплекса лихорадки входят гипертермия, изменения со стороны кожи, гастрические расстройства, нарушения функций сердечно-сосудистой системы, изменения со стороны аппаратов дыхания, мочеотделения, нервной системы и обмена веществ. Правда, все эти изменения и расстройства выражены далеко не во всех случаях с одинаковой полнотой; часто, например, при лёгких лихорадках, некоторые из них совсем отсутствуют, другие только ещё появляются, в то время как третьи начинают уже ослабевать.
По клиническому значению среди них бесспорно первое место принадлежит повышению температуры-гипертермии. Гипертермия является настолько устойчивым и чувствительным симптомом, что её издавна рассматривают как своего рода критерий при оценке степени лихорадки, её продолжительности, реактивной способности организма, состояния больного. В зависимости от показаний термометра, таким образом, различают Слабые лихорадки С повышением не более чем па Г против нормы, Лихорадки средней степени с Повышением до 2°, Высокие (до 3°) и Очень высокие (выше 3°). Степень лихорадки имеет громадное клиническое значение, оттеняя особенности течения болезни, состояние больного, а иногда и характер инфекционного процесса.
Очень высокие лихорадки наблюдают при септических и тяжёлых инфекционных заболеваниях—пиэмии и септицемии, контагиозной пневмонии, стахиботриотоксикозе и инфекционной анемии лошадей, чуме и роже свиней, сибирской язве и чуме крупного рогатого скота. С ними не следует смешивать посмертные повышения температуры, наблюдающиеся иногда при судорожных страданиях, как, например, при столбняке, когда температура в первые часы после смерти повышается иногда до 45 и даже 48°.
Значительно чаще наблюдаются высокие лихорадки. Их обнаруживают при многих специфических заболеваниях, например, при мыте, инфлуэнце, инфекционной анемии и крупозной пневмонии лошадей, сибирской язве травоядных, чуме, шумящем карбункуле и перипневмонии рогатого скота, чуме и роже свиней и других страданиях.
Лихорадки средней степени характеризуют собой различного рода инфекционные катары кишечника, диффузные бронхиты, фарингиты, острый эндокардит, плевриты.
В некоторых случаях, несмотря на ясно выраженную лихорадку, температура держится в пределах нормы (адинамическая лихорадка). Такого рода течение болезни наблюдают нередко у старых лошадей при крупозной пневмонии, у истощённых волов и коров, поросят-заморышей при энзоотической пневмонии, чуме.
Довольно верную характеристику лихорадки даёт температурная кривая, которая в течение всего процесса отражает его особенности.
Различают три стадии лихорадки.
Начальная стадия (stadium increments), в зависимости от резистентности и реактивной способности организма, а также от количества и вирулентности ядовитого начала, бывает различна. В одних случаях, например, при септических процессах, иногда при кровопаразитарных заболеваниях, температура очень быстро, в течение нескольких часов или одних суток, повышается до своего максимума, в других её нарастание происходит значительно медленнее, растягиваясь на несколько дней.
Вторая стадия (stadium fastigii) определяет собою дальнейшее течение лихорадочного процесса, которое также бывает различным. В зависимости от хода температурной кривой в течение этой стадии различают следующие тины лихорадки: Постоянную, послабляющую, перемежающуюся и атипическую.
Для постоянной лихорадки (febris continua) характерно высокое стояние температуры с очень небольшими, не превышающими 1°, суточными колебаниями. В чистой форме этот тип лихорадки наблюдается при крупозной пневмонии лошадей, паратифе телят.
При послабляющей лихорадке (febris remittens) суточные колебания довольно велики (до 1-2°), однако температура не доходит до нормы. Это самый частый тип лихорадки. Его наблюдают при очень многих страданиях у всех домашних животных.
Перемежающаяся лихорадка (febris intermittens) характеризуется короткими лихорадочными приступами, сменяющимися различной продолжительности безлихорадочными паузами; характерные кривые такой лихорадки дают су-ауру-и инфекционная анемия лошадей.
Атипическая лихорадка (febris atypica), в отличие от всех других, не даёт правильной температурной кривой, причём суточные колебания порой то крайне незначительны, то, наоборот, поражают своим размахом. Характерные кривые атипической лихорадки наблюдаются при очень многих заболеваниях-при остром сапе, атипических формах мыта и контагиозной пневмонии, сскундарной форме чумы свиней.
По течению различают лихорадки эфемерные, острые, подострые и хронические.
Эфемерные, или однодневные (febris ephemera), лихорадки наблюдаются у всех животных; особенно часто они встречаются у крупного рогатого скота, реагирующего на лёгкие сравнительно влияния, например, на вливания сывороток, введение вакцин, пищеварительные расстройства, внезапным повышением температуры, падающей до нормы на следующий день.
Острые лихорад к и (febris acuta) растягиваются до 10 дней. Сюда относятся лихорадки при многих острых инфекциях контагиозной плевропневмонии, мыте, сибирской язве, паратифе телят, гемоспоридиозах. Подострыми лихорадками (febris subacute) называют такие, которые растягиваются до одного, полутора месяцев. Сюда относятся: morbus maculosus, сап, инфекционная анемия, чума свиней и плотоядных, атипические формы мыта и контагиозной плевропневмонии.
Хронические лихорадки (febris chronica) показывают крайне затяжное течение па протяжении нескольких месяцев и даже лет. Такого рода лихорадки характеризуют собой хронические инфекции: хронический сап, туберкулёз, инфекционную анемию, су-ауру.
Третья стадия лихорадки-стадия падения температуры (stadium decre-menti), иногда протекает настолько быстро, что в течение нескольких часов температура с максимума падает до нормы (crisis), больше уже не поднимаясь до полного выздоровления животного.
Критическое падение температуры часто наблюдается при крупозной пневмонии и многих острых инфекциях, например, при инфлуэнце лошади, паратифе телят, чуме собак и др. Особенно быстры падения температуры в отдельных случаях инфекционной анемии лошадей. Если начавшая падать температура вновь стала подниматься, говорят о ложном, или прерванном, кризисе.
Прерванный кризис указывает на дальнейшее распространение процесса или на развитие осложнений. Часто его наблюдают при контагиозной пневмонии, при гриппе, инфекционной анемии лошадей.
В других случаях падение температуры происходит медленно, на протяжении нескольких (2—3—5) дней (lysis). Одновременно с понижением температуры улучшается и общее состояние животного.
Среди многочисленных расстройств со стороны внешних покровов при лихорадках следует отметить похолодание кожи в начальной стадии лихорадки, неравномерное распределение температуры парных органов (уши, рога, конечности), взъерошивание и потерю блеска волос, нередкие сыпи кожи (инфекционные экзантемы), потение в стадии падения температуры. Сюда же можно отнести и явления озноба, лёгкие степени которого создаются за счёт несильных сокращений подкожного мускула. Лёгкая форма озноба у травоядных проявляется незначительными подергиваниями в области m. anconeus и лопатки. Она наблюдается в начальной стадии лихорадки при быстрых нарастаниях температуры. При тяжёлых лихорадках подергивания захватывают всю скелетную мускулатуру и являются настолько сильными, что всё туловище ритмически содрогается.
Среди расстройств со стороны пищеварительного аппарата следует отметить изменения аппетита, граничащие иногда с полным отказом от приёма корма, расстройства секреторной функции слюнных, желудочных и кишечных желез, обусловливающие недостаточное пищеварение, ослабление моторной деятельности желудка и кишечника. На этой почве у жвачных создаются атонии пред-желудков, высыхание корма в книжке, расстройства жвачки; у лошадей обычно наблюдаются запоры, иногда с явлениями завалов в слепой и ободочных кишках. Особую чувствительность в этом отношении показывают жвачные, у которых лёгкие степени лихорадки сопровождаются ясно выраженными расстройствами со стороны желудочно-кишечного тракта, а при сильных лихорадках наступают такого рода изменения, например, высыхание содержимого книжки при гемоспоридиозах, которые сами требуют обязательного терапевтического вмешательства.
Со стороны сердечно-сосудистой системы расстройства в начале лихорадки ограничиваются лишь мало заметными изменениями; постепенно эти расстройства нарастают и, в конце концов, настолько иногда усиливаются, что составляют предмет самых тщательных наблюдений врача, нередко являясь причиной смерти животного. Сюда следует отнести учащение пульса, усиление сердечного толчка и тонов с последующим их ослаблением к концу заболевания, падение кровяного давления, изменения стенок кровеносных сосудов, застойные явления. Особенно сильную реакцию со стороны сердца наблюдают при злокачественном ящуре, инфекционной анемии, сибирской язве, плевропневмонии, а со стороны сосудистой системы-при всех заболеваниях группы геморрагического диатеза.
Расстройства со стороны дыхательного аппарата ограничиваются изменениями механики дыхательных движений и усилением газообмена. Учащение дыхания, различной степени смешанная одышка, брюшной по преимуществу тип дыхания-почти постоянные явления при лихорадках, и только в степенях этих расстройств отмечаются вариации в зависимости от свойств пирогенного яда, чувствительности к нему дыхательного центра. Во всяком случае, расстройства дыхательных движений представляют собой один из наиболее наглядных симптомов лихорадки.
Со стороны аппарата мочеотделения в развитой стадии лихорадки наблюдают уменьшение диуреза с изменением свойств мочи: повышением удельного веса, увеличением вязкости мочи и понижением её щёлочности, особенно у лошади, уменьшением неорганизованных осадков, задержку NaCl с усиленным выделением солей калия и кальция и явлениями альбуминурии. В тяжёлых случаях микроскопическое исследование устанавливает массу клеток почечного эпителия, эпителиальные цилиндры, отдельные эритроциты в качестве признаков начинающегося нефрита. Особенно тяжёлые расстройства со стороны почек наблюдаются при чуме собак, чуме и роже свиней, паратифе телят и энзоотической гемоглобинемии лошадей.
Со стороны нервной системы следует отметить выраженную вялость и слабость больных, различные степени угнетения, которые в тяжёлых случаях переходят в сопорозное состояние, повышение защитных реакций в начале и резкое их ослабление в конце страдания, судорожные подёргивания мускулатуры, вынужденные движения, иногда галлюцинации, бред. Особенно резкие расстройства находят при паратифе телят и поросят, чуме свиней, гемоспоридиозах лошадей, нутталлиозе, су-ауру и инфекционной анемии. В некоторых случаях эти явления настолько резки, что не оставляют сомнений в том, что развились уже вторичные изменения со стороны мозговой субстанции (энцефалиты).
При исследовании крови также удаётся обнаружить группу общих инфекционным лихорадкам явлений: повышение содержания белков (до 9-10%), увеличение билирубина, гиперлейкоцитозы, более или менее резкие нейтрофилии со сдвигами ядра, структурные изменения белых клеток, явления регенерации крови, нарушения волюметрического коэфициента.
Таким образом, лихорадка действительно представляет собой весьма сложный комплекс симптомов и признаков, развивающихся в результате действия каких-либо этиологических моментов. Подмечая и тщательно анализируя разнообразные проявления лихорадки, врач получает данные, которые оказывают ему серьёзную услугу не только при постановке диагноза, но и в дальнейшем, при проведении лечебных мероприятий.
Читайте также:


