Последствия после менингококковой инфекции у детей

Что такое менингококковая инфекция
Менингококк — это инфекция, которая распространяется по организму в основном лимфогематогенным путем. Есть несколько видов инфекции, в России в основном выделяется менингококк группы А, в целом встречается около 13 его разновидностей. Менингококк поражает чаще маленьких детей, возрастом от полугода до 5 лет, новорожденные меньше страдают от инфекции поскольку защищены антителами в молоке матери.
Если бактерии сумеют проникнуть через особый барьер между кровеносной системой и головным мозгом, начнется воспаление оболочек мозга - менингит. Менингококковая инфекция раньше была одним из самых частых возбудителей менингита, отсюда и название. Во время размножения бактерий выделяются токсины, в некоторых случаях менингококк настолько быстро поражает организм, что всего за считанные часы происходит токсический шок. Если бактерии распространились по организму, появляется характерная сыпь на коже.
Причины
Менингококковая инфекция поражает детей в определенные сезоны, чаще зимой и осенью. При этом каждые 10-15 лет происходят массовые вспышки заболеваемости. Причина вспышек в том, что менингококк с годами мутирует, а коллективный иммунитет не успевает приспособиться к его видоизмененной форме. Если у ребенка довольно сильный иммунитет, может развиться назофарингит, но инфекция не пройдет дальше носоглотки. В противном случае могут быть поражены головной и спинной мозг.
Инфекция передается только воздушно-капельным путем, поэтому особо опасно большое скопление людей, тем более в закрытых помещениях. Детские садики и школы в этом плане - не лучшие места.
Но вот в открытом пространстве инфекция долго не живет, поскольку боится:
- солнечных лучей;
- сухой среды;
- холода;
- высоких температур (выше 50 по цельсию).
Во всех этих случаях она просто погибает.
Источниками инфекции могут выступать:
- Больные люди с генерализованной формой, то есть менингококк распространился по организму. В идеале эти люди должны быть сразу помещены в отдельный бокс в инфекционном отделении больницы.
- Здоровый носитель, иммунитет которого подавил менингококк. Опасность в том, что человек не подозревает, что он носитель и в течение нескольких недель способен заразить сотни людей.
- Больные назофарингитом. Те, у кого инфекция проходит в более легкой форме в виде воспаления носоглотки. Человек заразен до тех пор, пока на слизистой оболочке носоглотки обнаруживают менингококк.
Интересный факт: дети до 3 лет не бывают просто носителями инфекции, они могут только заразиться и переболеть менингококком.
Симптомы
Течение болезни может быть легким, средней тяжести и тяжелым. А длится она от нескольких дней до нескольких месяцев.
Если менингококк не проходит дальше слизистой носоглотки и развивается назофарингит, у ребенка проявляются характерные признаки, схожие с признаками обычного ОРВИ:
- боль в горле;
- повышение температуры до субфебрильных показателей (38-39 градусов);
- невозможность нормально дышать носом;
- давящая и распирающая головная боль;
- общая вялость;
- отечность слизистой глотки;
- ломота в теле, слабость.
Симптомы могут наблюдаться до 10 дней, но после правильно подобранной терапии исчезают.
Если менингококк принимает генерализованную форму, и инфекция разносится по всему организму, то симптоматика меняется.
- тошнота и отвращение к еде;
- рвота;
- фебрильные показатели температуры тела (до 40 градусов);
- пульсирующая боль в висках.
Симптомы в разгар заболевания:
- обезвоживание и постоянное чувство жажды;
- свето- и звукобоязнь;
- чувство сдавливания глазных яблок, болезненные ощущения при их движении;
- дезориентация;
- галлюцинации;
- сильная головная боль;
- невозможность прижать подбородок к груди, ребенок может лежать с запрокинутой головой и подтянутыми ногами, сильно плакать при попытке изменить положение.
При тяжелой форме добавляются следующие признаки:
- сильное потоотделение;
- высыпания на теле и небольшие кровоизлияния;
- могут развиться судороги, кома.
Важный момент: менингококковую сыпь легко отличить от любой другой. Вначале она представляет собой небольшие розоватые высыпания, но буквально на 2-3 сутки пятна становятся синюшно-багряные, уже очевидно, что это небольшие кровоизлияния. Такая сыпь не исчезает при надавливании на кожу. На месте крупных пятен — слившихся в единый конгломерат высыпаний — возможно омертвение тканей. На этом месте обычно образуется корочка.
Симптомы при молниеносной форме заболевания:
- гипертермия, когда тело перегревается и невозможно сбить температуру;
- постоянные судороги;
- периодическая потеря сознания;
- аритмия, тахикардия;
- одышка, кратковременная остановка дыхания;
- отсутствие реакции зрачков на свет.
При любых признаках серьезного поражения нужно вызвать скорую помощь, не допускать перегревания ребенка. При судорогах следить, чтобы ребенок не ударился.
Диагностика
Менингококковая инфекция у детей проблематично диагностируется из-за схожести начальных симптомов с другими заболеваниями.
Самым информативным методом диагностики считается взятие пробы ликвора — жидкости, окружающей спинной и головной мозг. После пункции образец исследуют с помощью ряда анализов. В нормальном состоянии ликвор прозрачный, бесцветный, как вода. При поражении инфекцией он мутнеет. Другие показатели ликвора, указывающие на менингококк:
- повышенное содержание белка;
- пониженное содержание глюкозы;
- наличие бактерий менингококка;
- наличие гноя.
Кроме ликвора исследуют кровь, мочу и слизь из носоглотки. При инфекции в крови будет увеличено количество лейкоцитов и СОЭ.
Визуально врач может диагностировать менингококк по характерным высыпаниям на теле ребенка. Сыпь сопровождается небольшими синяками, образовавшимися на фоне подкожных кровоизлияний. Кроме пункции спинномозговой жидкости может потребоваться МРТ головного мозга.
Лечение
Для лечения менингококковой инфекции применяют следующие группы препаратов:
- глюкокортикоиды;
- антибиотики из ряда тетрациклинов и пенициллинов;
- мочегонные средства;
- противосудорожные;
- медикаменты, повышающие давление;
- витамины;
- иммуномодуляторы.
Когда состояние стабилизируется, врач назначает следующие препараты:
- поливитамины;
- ноотропные препараты;
- средства, улучшающие микроциркуляцию в сосудах.
Для реабилитационного периода подходят различные физиотерапевтические процедуры, например, УВЧ, магнитотерапия, электрофорез, массаж.
Питание во время лечения также играет роль. Нельзя заставлять малыша насильно есть. Пища должна быть сбалансированной, есть нужно небольшими порциями по 5-6 раз в день.
Последствия и осложнения
Менингококк может вызвать ряд осложнений, как сиюминутных, так и отсроченных. К негативным последствиям относятся:
- отек легких;
- токсический шок;
- отек головного мозга;
- острая сердечная недостаточность;
- почечная недостаточность;
- задержка развития;
- астения;
- чрезмерная возбудимость;
- эпилептические припадки;
- парез рук и ног;
- невроз.
Избежать последствий можно при своевременном лечении.
Если ребенок перенес менингококковую инфекцию, то у него вырабатывается стойкий иммунитет. После полного выздоровления малыша его должны осмотреть педиатр и невролог и дать свое заключение. Примерно через месяц после полного излечения ребенка допускают в учебные учреждения. После перенесенной инфекции необходимо наблюдаться у специалистов.
Профилактика
Предотвратить заболевание менингококковым менингитом можно, если сделать прививку. Это не обязательная вакцина и делается она по личному желанию. Однако ее необходимо сделать, если в окружении ребенка кто-то уже болеет менингитом, либо если планируется поездка в страны, где эта болезнь распространена.
Уже заболевшие должны быть помещены в специальные отдельные палаты в инфекционном отделении больницы. Если у ребенка назофарингит, он также должен пребывать на карантине, но можно обойтись домашними условиями.
Чтобы не заразиться менингококком, нужно придерживаться простых мер профилактики:
- избегать мест массового скопления людей в период вспышки менингита;
- укреплять иммунитет;
- следить за гигиеной.
В детских садах должна чаще проводиться влажная уборка. Если больной ребенок находится дома, необходимо чаще проветривать помещение, а также кипятить его одежду и постельное белье, посуду также нужно ополаскивать в кипятке.

Беседу вела специальный корреспондент журнала "Наука и жизнь" О. БЕЛОКОНЕВА.
Менингококки - разновидность болезнетворных бактерий, вызывающих симптомы опасного заболевания в виде таких его форм, как менингит, менингококковый назофарингит, менингококцемия, менингококковый сепсис. В последнее время буквально все российские средства массовой информации пишут об эпидемии менингококковой инфекции. Медицинские центры не успевают обслуживать детей да и взрослых, желающих обезопасить себя от нее, сделав прививку. Поэтому многих читателей "Науки и жизни" интересует, каковы симптомы и осложнения менингококковой инфекции, какие существуют вакцины и можно ли назвать эпидемией нынешний уровень заболеваемости. На вопросы редакции отвечает доктор медицинских наук Ф. Харламова, профессор кафедры детских инфекций с курсом вакцинопрофилактики факультета усовершенствования врачей Российского государственного медицинского университета.
- - Флора Семеновна, в чем причина менингита, какие возбудители могут его вызывать?
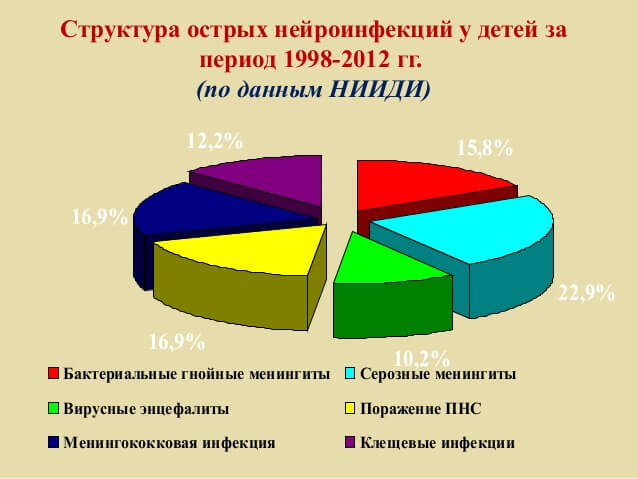
- Прежде всего, надо различать менингит первичный и вторичный. Первичный менингит возникает тогда, когда возбудитель болезни попадает воздушно-капельным путем в ротоглотку, а затем через гематоэнцефалический барьер в оболочки головного мозга. Он встречается в серозной и гнойной формах. Серозные менингиты (их диагностируют по преимущественному накоплению в спинномозговой жидкости лимфоцитов) вызываются вирусами или возбудителями туберкулеза. Гнойные менингиты (когда в спинномозговой жидкости преимущественно накапливаются нейтрофилы) вызываются бактериями, среди которых самые распространенные - менингококки типа A и С (они составляют в структуре гнойных менингитов 54%), 39% случаев заболевания приходится на гемофильную палочку типа В и 2% - на пневмококковую инфекцию. Когда говорят об эпидемии, то всегда имеют в виду первичный менингит.
При вторичном менингите инфекция первично поражает какой-либо другой орган: дыхательные пути, слюнные железы, ухо, ротоглотку. У человека могут возникнуть симптомы пневмонии, кишечной инфекции. Затем возбудитель болезни через кровь и лимфу проникает в гематоэнцефалический барьер, вызывая воспаление мозговых оболочек. Вторичный менингит могут вызвать стрептококки, стафилококки, сальмонеллы, кишечная палочка, вирусы, грибок Candida и другие патогены.
- Какие из разновидностей первичного менингита несут наибольшую угрозу здоровью человека?
- Наиболее опасны менингококки, пневмококки и гемофильная палочка типа В. Вообще, лучше говорить не об эпидемии менингита, а о менингококковой инфекции. Менингит, или воспаление мозговых оболочкек, - это лишь одно из ее проявлений.
- Как еще может проявляться менингококковая инфекция?
- Первичный вариант менингококковой инфекции - это ее локализованная форма, назофарингит. У больного повышается температура тела, появляется насморк, ощущается першение в горле, увеличиваются лимфатические узлы. В общем, начало болезни по симптоматике мало отличается от обычного респираторного вирусного заболевания. Воспалительный очаг расположен преимущественно в области задней стенки глотки. Менингококковый назофарингит может так и не перейти в генерализованную форму заболевания - менингококцемию и/или менингит. Но все же у большинства больных через 2-5 дней внезапно возникает сильная головная боль, упорная рвота. У младенцев появляется монотонный сильный, так называемый "мозговой" крик. Быстро развиваются нарушения сознания, бессонница: симптомы воспаления мозговых оболочек, менингита. Одна из тяжелейших форм менингококковой инфекции - менингококцемия. Это - сепсис, когда гнойное воспаление поражает многие органы, развивается инфекционно-токсический шок. Такой вариант заболевания часто протекает молниеносно. И наоборот - иногда болезнь протекает нетипичным образом: симптомы инфекции выражены очень слабо. Часты случаи бактерионосительства.
- Можно ли отличить обычный назофарингит от менингококкового? Видимо, у него есть какие-то специфические симптомы?
- Да, опытный врач должен отличить менингококковый назофарингит от такового при вирусной инфекции. При респираторном вирусном заболевании воспалена вся поверхность носоглотки и ротоглотки, а при менингококковой инфекции поражена в основном задняя стенка глотки, которая приобретает синевато-багровый оттенок и становится зернистой. Вообще, очень часто врачу приходится дифференцировать диагноз менингококковой инфекции с гриппом или другим заболеванием. Нередко подъем заболеваемости гриппом совпадает с увеличением числа больных менингококковой инфекцией. Важно своевременно поставить правильный диагноз.
У меня был случай, когда, осматривая ребенка с подозрением на грипп, я по состоянию носоглотки и элементу сыпи на коже предположила менингококковую инфекцию. Родители долго не соглашались на госпитализацию, но мой диагноз в дальнейшем подтвердился в виде очень тяжелой формы менингококцемии, по поводу которой ребенок попал в реанимацию.
- А разве при менингите бывает сыпь?
- Да, часто бывает сыпь по всему телу. Она выглядит по-разному: в начале заболевания может быть похожа на коревую, брюшно-тифозную или сыпь при скарлатине, а в дальнейшем принимает "звездчатую" форму и носит геморрагический характер. У маленьких детей она иногда высыпает только на нижней части тела. В более тяжелых случаях сыпь может покрывать все тело.
- Что такое бактерионосительство?
- У людей антибактериального иммунитета ко всем типам менингококка нет, то есть в крови отсутствуют антитела против компонентов клеточной стенки бактерии, но зато могут быть антитела, нейтрализующие действие токсина, который менингококк выделяет. Кстати, разновидностей (типов) менингококка достаточно много, но все они выделяют один и тот же токсин. Значит, человек, имеющий в крови антитоксические антитела, может заразиться любым типом менингококка, но никаких симптомов заболевания у него не будет. Для него состояние бактерионосительства неопасно, но очень опасно для окружающих. Бактерионосители - это один из основных источников распространения менингококковой инфекции.
- И часто случается, когда внешне здоровый человек является носителем менингококка?
- К сожалению, у нас таких данных нет. Можно лишь сказать, что число бактерионосителей значительно превышает число заболевших.
- Почему у врачей нет информации о числе бактерионосителей? Выявляются ли они?
- Они выявляются только в очаге заболевания. В нем под контролем находятся медицинские работники, учителя, воспитатели в детских садах, сотрудники пищеблоков. Основная же категория бактерионосителей находится вне очага карантина и не обследуется. При поступлении ребенка в детское учреждение у него берут мазок на дифтерию, а на менингококк - нет. А это совершенно необходимо.
- Почему именно в последнее время у нас в стране (или, может, во всем мире) наблюдается всплеск заболеваемости менингококковыми инфекциями?
- Эпидемические подъемы заболеваемости случаются каждые 8-10 лет. Видимо, сейчас мы находимся в таком периоде. Благополучным же считается уровень заболеваемости до 2 на 100 тысяч населения. Если же эта величина достигает 20, то это - эпидемия, при которой обязательно проводится всеобщая вакцинация.
В развитых странах показатель заболеваемости составляет 1-3 человека на 100 тысяч, а в Африке, например, достигает 1000 заболевших на 100 тысяч.
В 2003 году в Москве заболеваемость менингитом, вызванная менингококком группы А, возросла в 1,6 раза по сравнению с предыдущим годом.
- Можно ли такой подъем заболеваемости назвать эпидемией?
- В Советском Союзе всплеск менингококковой инфекции наблюдался в 1968 году (10 на 100 тысяч), и с того времени заболеваемость у детей практически не снижалась: в 2000 году она составила 8 на 100 тысяч (хотя средний показатель у взрослых всего лишь 2,69 на 100 тысяч). Причина высокой заболеваемости у детей кроется в том, что у нас в стране плохо поставлена диагностика бактерионосительства и, кроме того, часто врачи просто не могут отличить менингококковый назофарингит от назофарингита другой этиологии. Лабораторная диагностика с целью исключения менингококковой инфекции или носительства проводится только в очаге заболевания у всех контактных детей. Даже в больнице в случае тяжелых симптомов вирусной инфекции, сопровождающейся назофарингитом, лабораторные исследования зачастую не проводятся. Такое состояние дел нельзя считать нормальным, но и эпидемией тоже не назовешь.
- Кто преимущественно болеет менингококковой инфекцией?
- На сегодняшний день показатель заболеваемости среди детей в 10 раз выше, чем у взрослых. 70-80% больных - дети в возрасте от трех месяцев до трех лет. Наибольшее число заболевших приходится на детей первого года жизни. Прирост заболеваемости происходит тоже за счет детского населения. А смертность от различных форм менингококковой инфекции среди детей до 1 года в России достигает 15%.
- Каким путем происходит заражение?
- Переносчиками менингококковой инфекции могут быть только люди. Восприимчивость к менингококку невысока. Менингококк распространяется только на близком расстоянии (около полуметра) при довольно длительном общении (полчаса) воздушно-капельным путем. Наиболее вероятно заразиться менингококком в местах скученности населения, а значит, в транспорте, общежитиях, поликлиниках, детских садах, школах, концертных залах, театрах. Подъем заболеваемости приходится на период с октября по апрель. Связано это с тем, что зимой дети больше концентрируются в замкнутых непроветриваемых помещениях. Но отдельные случаи заболевания наблюдаются и в весенне-летний период.
- Какой инкубационный период у менингококковой инфекции?
- От двух до десяти дней, в среднем четыре-шесть.
- Каковы последствия и осложнения менингококковой инфекции?
- Иногда болезнь протекает молниеносно с быстрым летальным исходом. Это бывает при менингококковом сепсисе, при котором происходит кровоизлияние в надпочечники. От менингита люди умирают редко. Но после окончания лечения у переболевших им могут наблюдаться снижение интеллекта, повышение внутричерепного давления, парезы, параличи, нарушения психического статуса.
- Если существует такое множество разновидностей менингококков, то как же можно проводить вакцинацию, ведь против каждого возбудителя нужна своя вакцина?
- Действительно, в настоящее время известно 12 серогрупп и 20 серотипов менингококков. Если человек был инфицирован одним из них, то это не означает, что он обезопасил себя от менингококковой инфекции на всю жизнь. Он может заразиться любой другой его разновидностью. Циркулирующие в популяции штаммы менингококковой инфекции меняются. В последние годы происходит смена серотипа А серотипами В и С. В России появилась "мусульманская" разновидность инфекции - W135. Этот менингококк привозят приверженцы ислама, совершающие хадж в Мекку и другие святые для мусульман места.
- Существует ли у жителей России возможность сделать прививку от этих основных форм менингококковой инфекции?
- Перспективной для нашей страны является американская вакцина (пока не лицензирована), в состав которой входят полисахариды серогрупп менингококков A,C,Y и W135. А пока жителям России в целях профилактики желательно применять французскую комплексную вакцину против менингококков серогрупп А и С. К сожалению, закупки кубинской вакцины против серогрупп В и С в последнее время не производятся. В местах всплеска заболеваемости менингококком серогруппы А (как это было прошлой зимой в Москве) рекомендуется введение отечественной вакцины против этого типа инфекции.
- Для кого необходима вакцинация?
- Я считаю, что детей, посещающих дошкольные учреждения, с полутора-двух лет вакцинировать необходимо даже при отсутствии угрозы эпидемии. Также в обязательном порядке делается прививка детям и взрослым с иммунодефицитом. Кроме того, если в детском коллективе возник очаг инфекции, то прививки проводятся в течение 5-10 дней после выявления первого случая заболевания. Менингококковый назофарингит не является противопоказанием для вакцинации. При угрозе эпидемии вакцинации подлежат все дети от года до восьми лет, а также подростки, проживающие в общежитии.
Следует заметить, что все эти вакцины не содержат белкового компонента, они - полисахаридные. Организм реагирует на их введение очень слабо. Поэтому для формирования устойчивого иммунитета необходимо, чтобы ребенок достиг двухлетнего возраста (у детей раннего возраста иммунные реакции физиологически несовершенны ).
- Возникают ли побочные реакции после вакцинации?
- Как я уже сказала, вакцины против менингококковой инфекции слабо реактогенны. Но все же у некоторых детей после прививки могут появиться симптомы назофарингита или небольшая сыпь. Бояться этого не надо. Чем сильнее реакция ребенка на прививку, тем чувствительнее он к менингококковой инфекции. А значит, последствия заражения менингококком для него были бы весьма тяжкими.
Иногда ребенок тяжело реагирует на прививку, потому что в день вакцинации был болен. Больного ребенка вакцинировать нельзя ни в коем случае, даже если у него легкая форма ОРЗ. Да и после выздоровления в течение двух-трех недель с прививкой лучше повременить.
- Как долго сохраняется иммунитет?
- От трех до четырех лет. При эпидемии повторная иммунизация проводится через три года.
- Что делать, если бесплатных вакцин в поликлиниках нет или в лучшем случае нам предлагают отечественную вакцину против менингококка серогруппы А?
- К сожалению, пока провести бесплатную вакцинацию населения всеми необходимыми видами вакцин не удается. Вакцина против серогруппы В сегодня совершенно необходима, но ее нет. Все это "пробивается" с огромным трудом, но мы боремся.
Но прививку делать все равно надо, поскольку у всех разновидностей менингококка есть общий антигенный белковый комплекс. Поэтому при вакцинировании только против одного типа менингококка организм становится более защищенным и от всех других его разновидностей.
- В ноябре 2003 года на российском симпозиуме по химии и биологии пептидов российские ученые из московского Института биоорганической химии Российской академии наук докладывали об успешной разработке синтетической вакцины против менингококковой инфекции типа В. Так что вскоре можно рассчитывать на то, что наши дети будут защищены и от этой разновидности опасной инфекции.
- Я тоже очень надеюсь на это.
- И последний вопрос. Когда я была маленькая, моя бабушка часто говорила мне: "Не ходи без шапки, заболеешь менингитом". Правду ли говорила бабушка?
- Конечно, правду. Если менингококк уже попал на слизистую оболочку носоглотки, то при переохлаждении снимаются защитные механизмы местного иммунитета, что облегчает попадание инфекции непосредственно в оболочки головного мозга. Так что в холодное время года шапка просто необходима.
Менингококковая инфекция – одно из наиболее тяжелых острых инфекционных заболеваний с различными клиническими проявлениями локализованных или генерализованных форм инфекционного процесса.
Опасность инфекции состоит в том, что она может иметь очень быстрое, молниеносное развитие тяжелейших форм с высоким риском летального исхода и возможным влиянием на нервно-психическое последующее развитие ребенка.
Болеют этой инфекцией только люди. Восприимчивость к менингококку невысокая. Наиболее распространена инфекция среди детей: до 80% от числа всех больных. Подвержены заболеванию дети любого возраста, достаточно часто инфекция поражает детей на первом году жизни.
Причина заболевания
Носителями являются обычно взрослые, хотя и не знают об этом, а заболевают преимущественно дети.
Возбудитель обитает в носоглотке и выделяется во внешнюю среду при чихании, разговоре. Опасность возрастает при возникновении воспаления в носоглотке. К счастью, менингококк очень неустойчив в условиях внешней среды: выживает не более получаса.
Инфицирование происходит воздушно-капельным путем при очень тесном (на расстоянии до 50 см) и продолжительном контакте. Инфекция имеет выраженную зимне-весеннюю сезонность с пиком заболеваемости с февраля по апрель.
Регистрируются периодические повышения уровня заболеваемости примерно через 10 лет, что связано со сменой штамма возбудителя и отсутствием иммунитета к нему. Возможны как единичные случаи заболеваемости детей, так и массовые в виде вспышек и эпидемий. В период между эпидемиями больше заболевает малышей раннего возраста, а в эпидемию – больше старших детей.
Менингококк чувствителен к антибиотикам, сульфаниламидным препаратам.
Значительно реже (у 5% заболевших детей) микроб проникает в кровь и разносится в различные органы. Так развивается менингококковый сепсис (менингококцемия).
Выраженный токсический синдром возникает в результате разрушения менингококков (под действием выработанных антител или антибиотиков) и выделения значительного количества эндотоксина. Это может послужить причиной развития инфекционно-токсического шока.
Помимо внутренних органов (легких, суставов, надпочечников, сетчатки глаз, сердца) менингококк может поражать и ЦНС: оболочки и вещество головного и спинного мозга. В этих случаях развивается гнойный менингит (или менингоэнцефалит). В тяжелых случаях гной покрывает мозг в виде шапочки.
После перенесенного заболевания и даже в результате носительства менингококка, вырабатывается стойкий иммунитет.
Симптомы
Инкубационный период может длиться от 2 до 10 дней, обычно он короткий: равен 2-3 дням.
Выделяют локализованные и генерализованные клинические формы менингококковой инфекции.
- бессимптомное менингококконосительство;
- менингококковый назофарингит.
- менингококцемия (менингококковый сепсис);
- менингит (воспаление оболочек мозга);
- менингоэнцефалит (воспаление и оболочек, и вещества мозга);
- смешанная форма (сочетание менингококцемии и менингита).
К редким формам относятся: вызванные менингококком артрит, пневмония, иридоциклит, эндокардит.
Бессимптомное менингококконосительство – самая частая форма заболевания (развивается у 99,5% всех инфицированных). Чаще отмечается у взрослых. Состояние не проявляется никакими признаками, и человек не знает о своем инфицировании.
Менингококковый назофарингит развивается у 80% заболевших менингококковой инфекцией. Проявляется обычными для воспалительного процесса в носоглотке симптомами: острое начало, першение в горле, заложенность носа, сухой кашель, головная боль. Может повышаться температура в пределах 37,5°С. Общее состояние и самочувствие ребенка страдают мало.
При осмотре выявляется покраснение в зеве и отечность слизистой, иногда покраснение конъюнктив, скудное слизисто-гнойное отделяемое из носа. Чаще состояние расценивается как проявление острого респираторного заболевания. Правильный диагноз ставится только в очаге инфекции при обследовании контактных лиц.
Длительность заболевания от 2 до 7 дней; заканчивается выздоровлением. Но часто (около 30% случаев) эта форма предшествует последующему развитию генерализованной формы инфекции.
Менингококцемия развивается остро, внезапно. Ее проявления нарастают очень быстро. Родители могут указать точное время начала болезни, а не только дату. Резко повышается с ознобом температура (до 40°С), трудно снижаемая жаропонижающими средствами. Отмечается повторяющаяся рвота и выраженная головная боль, жажда.
Но основным и наиболее характерным признаком менингококкового сепсиса является сыпь. Проявляется она уже в первые сутки болезни, реже на вторые. Чем раньше от начала болезненного процесса появляется сыпь, тем тяжелее течение и прогноз болезни.
В центре крупных элементов сыпи может развиваться спустя пару дней некроз (омертвение) ткани. Некротическая поверхность покрывается коркой, после ее отхождения образуются язвы, которые рубцуются очень медленно (до 3 недель и более).
Некроз может возникнуть и на кончике носа, фалангах пальцев, ушных раковинах с развитием сухой гангрены.
Клинические симптомы при менингококцемии могут нарастать очень бурно, особенно при молниеносном варианте течения заболевания. Кровоизлияние в конъюнктивы или склеры глаз может появиться даже раньше, чем сыпь на коже. Возможно возникновение и других проявлений геморрагического синдрома: кровотечения (носовое, желудочное, почечное) и кровоизлияния в различных органах.
Вследствие нарушения кровоснабжения и обменных процессов за счет токсикоза, при менингококцемии у детей имеются симптомы поражения почек, сердечно-сосудистой системы, легких, глаз, печени, суставов. У всех детей появляется одышка, учащение сердцебиений, сниженное артериальное давление.
При вовлечении в процесс почек появляются изменения в моче (белок, эритроциты и лейкоциты). Поражение суставов характеризуется возникновением боли в крупных суставах и отечности их, ограничением объема движений.
В случае кровоизлияния в надпочечники развивается острая надпочечниковая недостаточность за счет дефицита гормонов, которая может послужить причиной смертельного исхода. Такое осложнение так же, как и острая почечная недостаточность, возможно при молниеносной форме менингококцемии (сверхостром сепсисе).
Клинически надпочечниковая недостаточность проявляется резким падением кровяного давления, рвотой, появлением синюшных пятен на коже на фоне резкой бледности, частым слабым пульсом, выраженной одышкой и последующим нарушением ритма дыхания, падением температуры ниже нормы. При отсутствии квалифицированной помощи, летальный исход может наступить даже за несколько часов.
Крайне редко встречается хроническая форма менингококцемии с периодическими рецидивами. Она может длиться в течение нескольких месяцев.

Если в патологический процесс вовлекаются мозговые оболочки, то состояние ребенка резко ухудшается.
Гнойный менингококковый менингит также характеризуется острым началом. Появляется резкая разлитая головная боль, маленькие дети реагируют на нее появлением беспокойства, пронзительным плачем. Температура с ознобом может повышаться до 40°С и не снижается после принятия ребенком жаропонижающих лекарств.
Аппетит отсутствует. Многократно повторяющаяся рвота не приносит облегчения. Она не связана с приемом пищи. Может появиться и понос, особенно в раннем возрасте. Ребенок бледный, вялый, пульс учащен, кровяное давление снижено.
У маленьких деток отмечается выбухание, напряжение и пульсация большого родничка. Иногда появляется расхождение швов между костями черепа. При обезвоживании маленького ребенка за счет рвоты и жидкого стула родничок западает.
У малышей может возникать рефлекторный запор и отсутствие мочеиспускания.
Иногда у детей отмечается двигательное беспокойство, но может быть и заторможенность, сонливость и вялость. У маленьких ребятишек можно заметить дрожание подбородка и ручек.
При распространении процесса на вещество мозга развивается менингоэнцефалит, что проявляется такими симптомами, как нарушение сознания, психические расстройства, двигательное возбуждение и судороги.
При осмотре врач выявляет очаговую симптоматику: парезы (или параличи), патологические изменения со стороны черепно-мозговых нервов (глазодвигательные расстройства, снижение слуха и зрения). В тяжелых случаях при возникновении отека мозга возможно нарушение глотания, речи, сердечной деятельности и дыхания.
При смешанной форме могут преобладать как клинические проявления менингита, так и симптомы менингококцемии.
В процессе течения генерализованной формы заболевания могут развиваться и редкие формы: поражение суставов, сердца, сетчатки глаз и легких. Но если менингококк попадает с воздухом сразу в легкие, то менингококковая пневмония может развиваться и первично.
Диагностика
Для диагностики менингококковой инфекции применяются такие методы:
- опрос родителей и ребенка (если возможен по возрасту): позволяет выяснить наличие контакта с больными людьми, уточнить жалобы, динамику развития заболевания и последовательность появления симптомов;
- осмотр ребенка врачом: оценка тяжести состояния и выявление ряда клинических признаков болезни (температуру, окраску кожи, сыпь, менингеальные симптомы, состояние большого родничка у маленьких детей, судороги и др.);
В случае генерализованных форм заболевания диагноз можно поставить уже на основании клинических проявлений. Для подтверждения диагноза применяются методы лабораторной диагностики (она проводится уже в условиях стационара после экстренной госпитализации ребенка):
- клиническое исследование крови и мочи: в крови при менингококковой инфекции отмечаются повышенное общее число лейкоцитов, повышение числа палочкоядерных и сегментоядерных лейкоцитов, отсутствие эозинофилов и ускоренная СОЭ; анализ мочи позволяет оценить работу почек;
- клиническое исследование (бактериоскопия) толстой капли крови и осадка ликвора для обнаружения менингококков;
- бактериологический метод: посев слизи из носоглотки, посев спинномозговой жидкости, посев крови для выделения менингококка и определения его чувствительности к антибиотикам;
- биохимический анализ крови (коагулограмма, печеночный и почечный комплекс) позволяют оценить степень тяжести состояния ребенка;
- серологический анализ крови (парные сыворотки, взятые с интервалом в 7 дней) позволяют обнаружить антитела к менингококку и нарастание их титра; диагностическим является 4-кратное увеличение титра;
Дополнительные методы обследования:
- консультации невролога, ЛОР-врача и окулиста (осмотр глазного дна);
- в некоторых случаях проводится эхоэнцефалография (ультразвуковое исследование головного мозга для диагностики осложнений заболевания), компьютерная томография;
- по показаниям могут назначаться ЭКГ, эхокардиография.
Лечение
При малейшем подозрении на менингококковую инфекцию проводится срочная госпитализация ребенка.
В домашних условиях возможно лечение носителей менингококка и менингококкового назофарингита (при отсутствии в семье других детей в дошкольном возрасте).
Для лечения назофарингита менингококковой этиологии назначают:
- антибиотики (Тетрациклин, Эритромицин, Левомицетин) внутрь в соответствующей возрасту дозировке;
- полоскание горла 3% раствором питьевой соды, раствором фурацилина;
- орошение зева Эктерицидом.
Лечение генерализованных форм включает:
- антибактериальную терапию;
- гормональные препараты;
- дезинтоксикационную терапию;
- симптоматическое лечение.
С целью воздействия на менингококк назначаются Пенициллин и Левомицетин-сукцинат. И выбор антибиотика, и дозировка его, и длительность курса зависят от клинической формы заболевания, степени тяжести, возраста и массы тела ребенка и других его индивидуальных особенностей.
При лечении менингита и менингоэнцефалита используются высокие дозы антибиотиков, чтобы преодолеть гематоэнцефалический барьер и создать достаточную концентрацию антибиотика в веществе мозга. Предпочтительно назначают Пенициллин.
Гормональные препараты (Преднизолон, Гидрокортизон) применяются в случаях тяжелого течения инфекции с целью подавления бурной реакции иммунной системы на проникновение возбудителя и для поддержания кровяного давления на должном уровне.
В случае развившегося инфекционно-токсического шока проводится лечение в условиях реанимационного отделения.
В качестве дезинтоксикационных средств применяются: 10% раствор глюкозы, плазма и плазмозаменители, раствор Рингера, Реополиглюкин и др. Могут применять плазмоферез и ультрафиолетовое облучение крови.
Симптоматическая терапия включает назначение противосудорожных препаратов (Сибазон, Реланиум, Оксибутират натрия), сердечных средств (Коргликон, Кордиамин), мочегонных препаратов (Лазикс), витаминов (С, группы В), гепарина под контролем свертывающей системы крови.
Для уменьшения гипоксии головного мозга применяются кислородотерапия и церебральная гипотермия (прикладывают к голове пузырь со льдом).
При нарушении дыхания ребенка подключают к аппарату искусственного дыхания.
Прогноз и исходы заболевания
В восстановительном периоде могут отмечаться слабость и повышение внутричерепного давления, которые исчезают спустя несколько месяцев.
Более тяжелый прогноз у детей до года. У них в редких случаях могут развиваться тяжелые последствия в виде гидроцефалии, эпилепсии.
Осложнения менингококковой инфекции делятся на специфические и неспецифические. Специфические (развиваются на раннем этапе заболевания):
- инфекционно-токсический шок;
- острый отек головного мозга;
- кровотечения и кровоизлияния;
- острая надпочечниковая недостаточность;
- острая сердечная недостаточность;
- отек легких и др.
Неспецифические (обусловленные другой бактериальной флорой):
Специфические осложнения являются проявлениями самого патологического процесса. Любое из них может стать причиной смерти ребенка.
После перенесенного заболевания могут выявляться остаточные явления и осложнения.
Функциональные остаточные явления:
- астенический синдром, проявлением которого в раннем возрасте является эмоциональная неустойчивость и двигательная гиперактивность, расторможенность, а в старшем возрасте – сниженная память и быстрая утомляемость;
- вегетососудистая дистония в период полового созревания подростков.
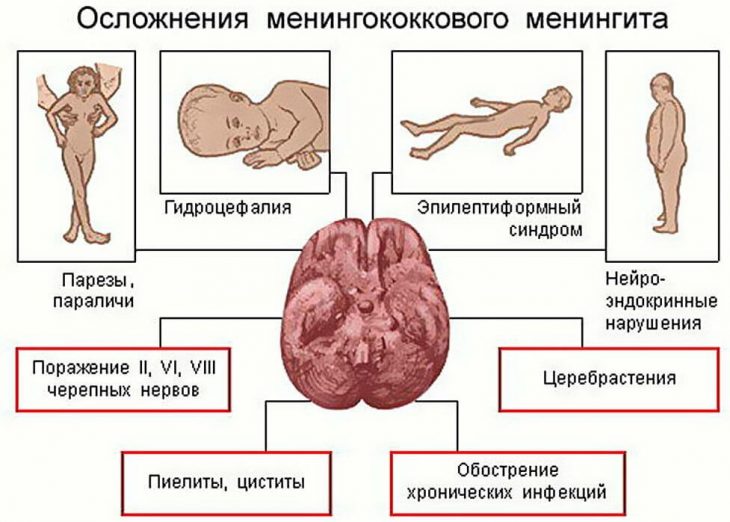
Органические осложнения:
- гидроцефалия (повышенное количество жидкости в полости черепа);
- повышение внутричерепного давления;
- отставание ребенка в психомоторном развитии;
- снижение или потеря слуха;
- эпилептиформный (судорожный) синдром;
- парезы с нарушениями движений.
Диспансерное наблюдение детей
Дети-реконвалесценты подлежат врачебному наблюдению после перенесенной инфекции. Для решения вопроса о допуске в детское учреждение ребенка осматривают спустя 2-4 недели после выписки из стационара.
В последующем проводятся ежеквартальные осмотры педиатра и невролога на первом году и 2 раза за год – на втором. По показаниям назначаются консультации других специалистов (окулиста, психоневролога, сурдолога).
При диспансерном наблюдении могут проводиться и дополнительные методы обследования (эхоэнцефалография, электроэнцефалография, реоэнцефалография и др.). При выявлении остаточных явлений рекомендуется обеспечить ребенку щадящий режим, полноценный отдых и продолжительный сон, соответствующий возрасту рацион питания. Лечение проводится по назначению специалистов.
По назначению невролога могут проводиться курсы лечения ноотропами (Пирацетам, Аминалон, Ноотропил). При органических поражениях ЦНС могут назначаться алоэ, лидаза (улучшают рассасывание воспаления), Диакарб (для снижения внутричерепного давления), Актовегин и Церебролизин (при задержке психомоторного развития).
При двигательных нарушениях широко применяются лечебная физкультура, физиопроцедуры (электростимуляция, электрофорез, иглорефлексотерапия и др.).
Профилактика
Профилактическими мероприятиями можно считать:
- раннее выявление и госпитализация больных;
- мероприятия в очаге инфекции: выявление носителей менингококка и их лечение, 10-дневное наблюдение за контактировавшими с больным и 2-кратное их обследование (мазок из носоглотки), допуск контактных детей в детский сад только после отрицательного результата обследования;
- выписка переболевшего ребенка из стационара только после 2-кратного отрицательного бактериологического анализа слизи из носоглотки (производится спустя 3 дня после курса лечения с промежутком в 1 или 2 дня);
- ограничение контактов младенцев со взрослыми и старшими детьми;
- в период вспышки заболеваемости исключение проведения массовых мероприятий со скученностью детей;
- лечение хронических очагов инфекции;
- закаливание детей;
- вакцинация (вакциной Менинго А+С): школьников (при регистрации в школе более 2 случаев менингококковой инфекции) и детей перед поездкой в регион, неблагоприятный по заболеваемости данной инфекцией. Применение вакцины детям возможно с 1,5 лет; иммунитет формируется к 10 дню и удерживается в течение 3-5 лет.
Резюме для родителей
Менингококковая инфекция – тяжелое заболевание, особенно для маленьких детей. Опасность этой инфекции не только в остром периоде (из-за развития осложнений и угрозы для жизни), но и после выздоровления (могут остаться на всю жизнь достаточно серьезные последствия).
Учитывая вероятность очень бурного развития болезни, не следует затягивать время обращения к врачу с любым заболеванием ребенка. Только правильное и своевременное лечение может спасти дитя.
Необходимо помнить, что спинномозговая пункция (которой так боятся родители) – необходимая диагностическая процедура, которая поможет врачу назначить правильное лечение.
К какому врачу обратиться
Читайте также:


