Поражение лицевого нерва при герпетической инфекции
Постгерпетическая невралгия тройничного и других нервов – распространенное осложнение герпетической инфекции, вызванной вирусом герпеса 3 типа. У больного появляется зудящая сыпь на коже по ходу иннервации, которая приносит дискомфорт и снижает качество жизни. Для лечения используют лекарственные средства из группы антиконвульсантов и антидепрессантов. Прогноз при невралгии благоприятный.
Общая информация
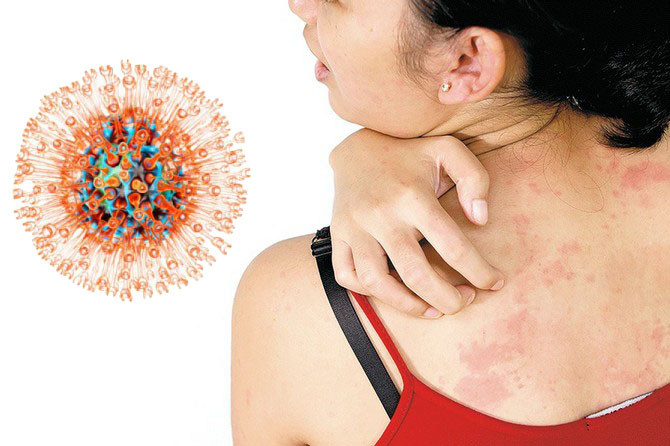
Герпетическая инфекция, вызванная вирусом герпеса 3 типа (вирус Зостер), возникает у взрослых и детей. При первичном попадании в организм, возбудитель вызывает ветряную оспу. Несмотря на лечение, вирусные частицы сохраняются в структурах нервной системы на всю жизнь. При этом, какие-либо симптомы заболевания отсутствуют.
Перенесенная инфекция вирусом герпеса 3 типа может повторно обостриться. В этом случае на коже возникает зудящая сыпь, которая сопровождается болевыми ощущениями по ходу пораженного нерва. Опоясывающий лишай на фоне противогерпетических препаратов проходит в течение 7-10 дней, но боль остается. Это состояние и является постгерпетической невралгией.
Причины возникновения
Высокий риск развития постгерпетической невралгии наблюдается у пожилых людей в возрасте старше 60 лет. Основное условие для возникновения патологии – перенесенная ранее герпетическая инфекция 3 типа. Вероятность появления осложнений со стороны нервной системы у людей среднего возраста достигает 10%. При достижении 70 лет – 75%.
Изменения в нервных структурах развиваются на фоне провоцирующих факторов. Это:
- иммунодефицитные состояния, в том числе ВИЧ-инфекцию и инфекционные болезни, вызванные другими возбудителями;
- обширные очаги поражения кожи герпетической инфекцией;
- позднее начало приема противовирусных лекарств.
Патогенез поражения изучен плохо. В медицине считают, что длительное нахождение вируса герпеса 3 типа в организме приводит к неправильному ответу иммунной системы на возбудителя. Образующиеся вируснейтрализующие антитела начинают взаимодействовать с белками нервных волокон, вызывая невралгию.
Клинические проявления
Постгерпетическая невралгия любой локализации развивается после острой герпетической инфекции. Последняя проходит две последовательные стадии – продромальных явлений и везикулярных высыпаний. Болевые ощущения возникают в продрому и локализуются в области межреберных, тройничного или других нервов. К стадии специфических высыпаний боль усиливается. Это период острой герпетической невралгии.
Постгерпетическая невралгия характеризуется болевым синдромом. Он может возникнуть в любое время, вне зависимости от давности последнего обострения герпетической инфекции. Боль носит различный характер:
- постоянные давящие и тупые болевые ощущения, в некоторых случаях они сопровождаются жжением;
- периодические стреляющие боли;
- болевой синдром, возникающий при прикосновении к коже и ношении одежды (боль сопровождается сильным чувством жжения).
Хроническая боль приводит к психическим нарушениям:
- бессонница, частые пробуждения в утренние часы;
- снижение аппетита, приводящее к истощению;
- тревожное расстройство;
- быстрая умственная усталость;
- депрессия.
Психические расстройства и хронический болевой синдром приводят к снижению социальной и профессиональной адаптации. Больной избегает работы и отказывается от своих хобби.
Герпетическое поражение тройничного нерва – распространенная форма постгерпетической невралгии. Тройничный нерв иннервирует кожу лица, разделяясь на три ветви. При его поражении наиболее часто болевые ощущения локализованы в области нижней челюсти и щеки, и носят односторонний характер. Боль появляется остро, иногда на фоне небольшого жжения и покраснения кожного покрова. Продолжительность – несколько дней.
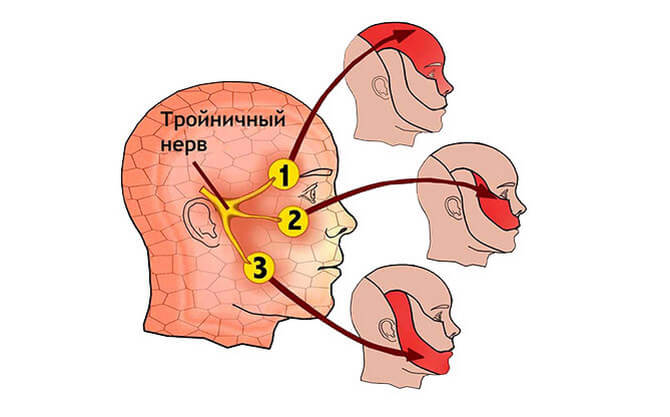
Тройничный нерв и его зоны иннервации
Одновременно с болевым синдромом могут возникнуть герпетические высыпания. Первоначально они имеют вид небольших пятен красноватого цвета, расположенные на коже нижней челюсти и нижней части лица, с одной стороны. Постепенно, они превращаются в папулы, в центре которых образуется полость с прозрачной жидкостью. Это стадия везикул. При разрушении их оболочек образуется эрозия, покрытая корочкой.
Седалищный нерв иннервирует область поясницы и нижние конечности. Симптомы его поражения чаще выявляются в пожилом возрасте. Основное проявление постгерпетической невралгии седалищного нерва – боль в спине на уровне крестца, переходящая на наружно-заднюю поверхность бедра, голени и стопы.
Боль может быть режущей, тянущей или стреляющей. При этом у больного возникает корешковая симптоматика, проявляющаяся усилением болевых ощущений при резком изменении положения тела, смехе, кашле и др. Это связано с дополнительным раздражением корешка нерва при его натяжении.
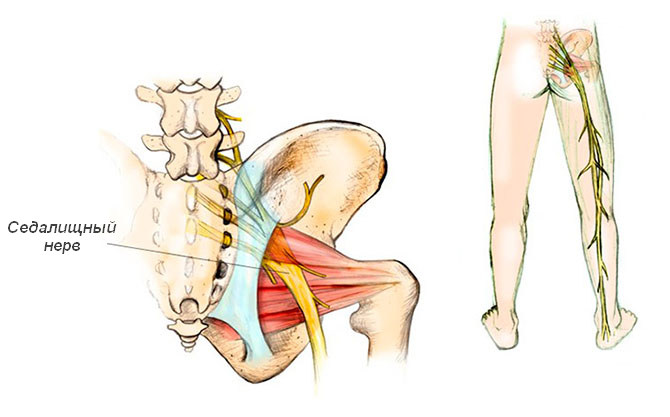
Седалищный нерв
Пациент принимает специфическую позу – он лежит на спине, подгибая ногу со стороны поражения в колене и поворачивает ее кнаружи. В подобном положении натяжение седалищного нерва и корешков спинномозговых нервов уменьшается, приводя к снижению выраженности боли. При попытке сесть или встать в кровати, больной опирается на руки, затем на здоровую ногу и только после этого опускает пораженную конечность.
В области иннервации седалищного нерва выявляются покалывания и трофические нарушения в виде побледнения или покраснения кожи, а также повышенной потливости. Кожная чувствительность также нарушена.
Невралгия межреберного нерва приводит к одностороннему появлению общей симптоматики невралгии. После обострения герпетической инфекции в области иннервации возникают вышеописанные симптомы, как правило, их интенсивность не меняется в течение дня. При физических нагрузках, кашле, чихании и глубоком дыхании боль становится сильнее. Трофические нарушения мышц и паралич мускулатуры живота и спины не характерны из-за двусторонней иннервации.

Межреберный нерв
Помимо местных симптомов, обострение вирусной инфекции сопровождается общей симптоматикой: повышением температуры тела, головной болью, общей слабостью и др. Одновременно с болью или перед ней на коже в области ребер возникают герпетические высыпания по ходу пораженного нерва.
Сколько длится постгерпетическая невралгия?
Болевые ощущения сохраняются 3-4 недели. У 10-20% больных боль наблюдается 2-3 месяца, несмотря на проводимую терапию.
Диагностические мероприятия
Диагностикой заболевания занимается врач-невролог. Обследование проводится по следующему алгоритму:
- Сбор жалоб и анамнеза заболевания. Важно выяснить дату появления опоясывающего лишая, текущие инфекционные заболевания и другие факторы риска.
- При внешнем осмотре проводится оценка состояния кожи в области локализации болевого синдрома. Боль может возникнуть за несколько дней до высыпаний.
- Оценка позы пациента. Для поражения седалищного нерва характерен сколиоз или сгибание пораженной ноги с ее отклонением кнаружи. При неврологическом исследовании, специалист выявляет снижение силы мышц, уменьшение рефлексов, а также расстройство чувствительности.
- Проведение клинического и биохимического анализа крови. Выявляются воспалительные изменения: повышение количества лимфоцитов, ускорение скорости оседания эритроцитов, а также увеличение содержания С-реактивного белка и фибриногена.
- При необходимости проводят инструментальное обследование с УЗИ, компьютерной или магнитно-резонансной томографией. Методы позволяют оценить структуру нервных образований и выявить воспалительные изменения.
- Молекулярные методы диагностики, например, иммуноферментный анализ, имеют ограниченную ценность для врача. Их используют в случае дифференциальной диагностики с другими инфекционными поражениями нервной системы.
Интерпретирует полученные результаты только врач-невролог. Самостоятельные попытки постановки диагноза могут стать причиной начала неадекватного лечения в домашних условиях. Заболевание при этом переходит в хроническую форму и становится причиной прогрессирующих психических расстройств.
Подходы к терапии
Лечение основывается на применении лекарственных средств. Специалисты рекомендуют больным с герпетической инфекцией не дожидаться развития болевого синдрома, а начинать принимать Ацикловир и другие противовирусные средства сразу после выявления специфической сыпи.
Для устранения симптоматики используют антидепрессанты и антиконвульсанты. Среди последних назначают Габапентин и Прегабалин. Препараты уменьшают выраженность болевых ощущений и предупреждают их прогрессирование. Габапентин используют по 300 мг один раз в сутки. На второй день дозировку увеличивают до 600 мг, разделяя ее на два приема. В третий день суммарная доза Габапентина доводится до 900 мг. В последующие дни дозу постепенно увеличивают до 3600 мг в день. После исчезновения симптомов Габапентин принимают в поддерживающей дозировке – 600-1200 мг в сутки. Прегабалин используют в дозировке 150-300 мг каждый день. Это позволяет уменьшить объем используемых лекарственных средств.
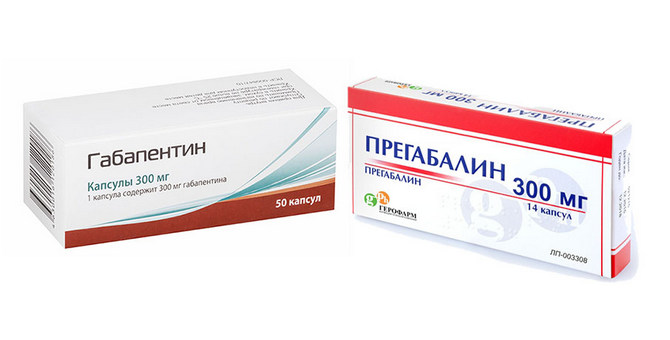
Препараты применяемые в терапии постгерпетической невралгии
Вторая группа медикаментов – циклические антидепрессанты: Амитриптилин, Доксепин или Нортриптилин. Их используют при сочетании невралгии с депрессией, тревожным расстройством или нервной возбудимостью. Антидепрессанты назначаются в терапевтических дозировках.
В качестве дополнительных препаратов назначают пластыри с Лидокаином или Капсаицин. Пластыри (Версатик и др.) используются местно. После нанесения их оставляют на целый день. Лидокаин оказывает местное обезболивающее действие и устраняет зуд. Местные анестетики не используются у больных с аллергией и индивидуальной непереносимостью. Капсаицин оказывает локальное раздражающее действие, препятствуя распространению болевых импульсов.
При выраженном болевом синдроме могут использоваться опиоидные анальгетики: Метадон, Трамадол и др. Они назначаются только лечащим врачом и могут использоваться непродолжительное время. Нестероидные обезболивающие в виде таблеток или мазей не эффективны.
Лечение народными и гомеопатическими средствами недопустимо. Указанные методы не имеют доказанной эффективности и безопасности. Их использование в качестве единственного метода терапии может стать причиной прогрессирования патологии.
Негативные последствия
Осложнения постгерпетической невралгии развиваются в отсутствии лечения или его позднем начале. Основные негативные последствия следующие:
- бессонница, связанная с постоянным зудом и жжением в области поражения;
- уменьшение аппетита, приводящее к снижению массы тела;
- хроническая боль провоцирует депрессию, которая прогрессирует, приводя к социальной и профессиональной дезадаптации;
- уменьшается способность концентрировать внимание и заниматься одним типом деятельности;
- быстрая умственная и физическая утомляемость.
Выраженность симптомов без терапии усиливается. В результате этого, больные могут обращаться за медицинской помощью с преобладающими психическими нарушениями.
Возможности профилактики
Для того, чтобы уменьшить вероятность прогрессирования патологии и развития негативных последствий, неврологи рекомендуют придерживаться следующих советов:
- Если человек не болел ветряной оспой, то эффективна специфическая профилактика с помощью вакцинации. Она может быть проведена в любом возрасте вне острых инфекционных заболеваний.
- При наличии герпетической инфекции своевременно обратиться к врачу и соблюдать назначенное лечение. Самостоятельный прием медикаментов, гомеопатии и народных средств недопустим.
- Используя любые лекарственные средства, следует соблюдать назначения врача и инструкцию по применению. Отказываться от курса терапии противогерпетическими медикаментами при исчезновении симптомов не следует.
- Снизить уровень стрессовых ситуаций.
- Два раза в год пить комплексные витамины после консультации с врачом.
- Избегать переохлаждения или перегрева организма.
- Регулярно заниматься спортом, сохраняя адекватный уровень физической нагрузки.
- Отказаться от вредных привычек: табакокурения и употребления спиртных напитков.
Существует немало заболеваний на вирусной основе. Внезапное заражение ими сопровождается выраженными признаками и ухудшением самочувствия. Наукой доказано, что человек — это носитель множества вирусов в спящем состоянии.
В благоприятной среде вирус активизируется и провоцирует развитие различных патологий: от самых простых до очень опасных, которые встречаются редко. Именно к ним относят и герпес тройничного нерва.

Место локализации тройничного нерва
Этот парный орган нервной системы расположен в мозговом отделе черепа. От него отходят три ветки, предназначенные для прохода импульсов в различные лицевые зоны. Тройничный нерв — это самый большой нервный узел:
- Он контролирует жевание, лицевую мимику и чувствительность кожи.
- Начинаясь в мозжечке, он имеет множество ответвлений, которые связывают лицевые мышцы и контролирующие их отделы мозга.
- Тройничный нерв располагается в зоне висков, где от главной ветки расходятся мелкие окончания.
- Место разветвления называют тройничным узлом. Небольшие веточки соединяют головной мозг с органами передней области головы: глазницы, десны, слизистые оболочки, зубы, язык.

Тройничный нерв состоит из 4 ядер. Одно располагается в середине мозга, а три — в задней области головного мозга. Две ветки формируют корешок, около которого чувствительные волокна проникают в вещество мозга. Чувствительные корешки формируют ствол, который входит под ткань средней ямки черепа. Затем он укладывается на уровне верха височной кости.
Факторы заражения
Причины инфицирования нужно искать в следующих направлениях:
- слабый иммунитет;
- стрессы;
- прогрессирование злокачественного образования;
- инфекционные патологии с осложнениями;
- дефицит витаминов;
- продолжительные нервные расстройства.
Эти факторы служат толчком к активизации вируса. Герпес затрагивает нерв и провоцирует воспаление.

Вирус затаивается в организме, а при наличии благоприятных условий просыпается и начинает активную деятельность, часто вызывая тяжелые осложнения.
Симптомы
Герпес тройничного нерва проявляется внезапно. Человек не понимает причину лихорадки, озноба и боли.
Первые сутки болезнь характеризуется симптомами:
- приступообразная головная боль;
- вялость и ломота;
- жжение кожи лица;
- иногда повышается температура.
Обычно больной принимает такие симптомы за инфекцию и пьет противовирусные лекарства. Но проходит несколько дней, и в районе первой ветки тройничного нерва появляется жжение. Когда поражение глубинное, то захватываются вторая и третья ветви.
Прибавляются и новые симптомы:
- половина лица начинает отекать;
- головная боль усиливается;
- возникает зуд в районе висков, ушей и лба;
- в месте нахождения тройничного нерва образуются кожные высыпания;
- появляется водянистая сыпь на слизистых.
Высыпания продолжаются обычно около 2 недель. Потом они подсыхают и постепенно отпадают.

Диагностика
Чтобы подобрать адекватное лечение, необходима тщательная диагностика:
- Сначала невролог проводит визуальный осмотр. Предварительный диагноз ставится на основе симптоматических проявлений и ощущений при пальпации.
- Затем проводится магнитно-резонансная томография, которая является обязательным исследованием. Оно определяет основные причины заболевания: опухоли, защемление нерва, склероз.
Лечение
Исходя из результатов диагностики подбирается схема терапии. В основном проводят традиционное лечение, но используют и радикальные методы.
Наибольшего эффекта можно добиться сочетанием лекарственных средств и процедур физиотерапии. Обычно рекомендуется применение двух видов медицинских препаратов:
- Амитриптилин. Таблетки являются антидепрессантами и достаточно эффективно устраняют нейропатическую боль. Препарат снижает восприимчивость веществ головного мозга, реагирующих на боль. Прием данного средства снимает боль через 2-3 недели.
- Прегабалин. Лекарство, применяемое для лечения эпилепсии. Являясь антиконвульсантом, оно заглушает нервные импульсы, что позволяет быстро купировать нейропатическую боль.

Когда такая терапия не приносит положительного результата, назначаются другие препараты:
- Болеутоляющие и противовоспалительные лекарства — Кетанов, Нимесил.
- Одновременно с анальгетиками применяют седативные средства, что значительно увеличивает эффективность.
- Опиоидные препараты тоже часто применяют. Они обладают хорошим эффектом обезболивания.
Когда возникает угроза перехода герпеса в хроническую форму, к традиционному лечению добавляется гормональная терапия.
Не стоит стесняться в вопросе выбора мазей при генитальном герпесе. В этой статье вы можете узнать, как подобрать мазь и нужно ли вообще пользоваться мазями при герпесе.
Если отсутствует эффект от лекарственных средств, приходится прибегать к операции. Она проводится, если нужно устранить давление сосудов на тройничный нерв. Вскрывается задняя часть черепа, затем устанавливается прокладка между сосудом и нервом, что способствует устранению болевого синдрома.
Иногда хирург просто купирует нерв. Операция выполняется для предупреждения распространения боли, которая поражает мимические нервы.

Существует хирургическое лечение без послеоперационных последствий — радиочастотная деструкция. Процедура подразумевает воздействие на зараженную область и разрушение корешков нерва, вызвавших проблему. Число процедур зависит от степени боли.
Иногда допускается помощь народной медицины. Но перед самостоятельным лечением следует проконсультироваться у специалиста, так как велик риск усугубления проблемы.
- Полынь. Распаренные листья полыни используют компрессом, прикладывая к болезненным точкам.
- Герань. На участок локализации боли кладут лист герани, закрепляют и держат не менее двух часов.
- Чесночное масло (столовую ложку) добавить в пол-литра водки. Это раствор втирается в болезненное место трижды в день.
Во время обострения патологии народные средства лучше не применять. Существует опасность инфицирования области высыпания и проникновения других инфекций.
Возможные осложнения
Неграмотное лечение или иные факторы могут вызвать серьезные проблемы:
- Частичная потеря слуха и зрения.
- Мышцы лица слабеют, что нарушает их двигательные функции.
- Лицо теряет чувствительность.
- Сбой координации движений.
- Нередко происходит паралич лица.
- Естественно, глубокая депрессия.

Учитывая эти последствия, при симптомах болезни следует сразу обратиться к медикам.
Профилактика
Чтобы предотвратить развитие заболевания или рецидив, необходимо уделить внимание профилактическим мерам. Соблюдение элементарных правил позволит избежать неприятной патологии:
- Для укрепления иммунитета полезны закаливающие процедуры.
- Следует не допускать переохлаждения.
- Нужно избегать стрессовых ситуаций.
- Пересмотреть и сбалансировать питание.
- Не игнорировать физические нагрузки.
Весной и осенью, когда часто наблюдаются высыпания в зоне рта, необходимо воспользоваться противовирусными лекарствами.
Известно, что герпес предупреждает крепкий иммунитет, поэтому необходимо вести активную жизнь. Пожилым людям лучше сделать прививку, уменьшающую опасность активации вируса.
| Анна Кузьминская, 3vozrast.ru |
| 04 Октября 2018 г. |
|
Часто мы не обращаем внимания на небольшие сквозняки. Подумаешь, слегка обдует ветерком! А между тем такое даже лёгкое обдувание может привести к печальным последствиям – обострению герпеса или часто связанному с ним невриту лицевого нерва. Герпес: симптомы и профилактика
Надо сказать, что герпес у бабушки проявляется давно, причём не относительно безопасного первого типа, который проявляется пузырьками возле губ или на их слизистой, а осложнённый – по-латыни он называется Herpes zoster, иначе опоясывающий герпес. Высыпает он неожиданно и далеко не всегда на коже, а иногда на внутренних органах, причиняя сильные боли. А живёт он, как выяснили учёные, на нервных клетках. Мы с бабушкой поспешили к врачу, занимающемуся изучением и лечением герпеса, кандидату медицинских наук Виктории Яковлевне Швецовой. Однако есть случаи, когда ветрянка у взрослых протекает нетипично, проявляясь сразу в форме опоясывающего герпеса, то есть односторонними герпетоформными высыпаниями на коже с сильным болевым синдромом. Виктория Яковлевна дала нам с бабушкой несколько важных советов по профилактике герпеса. ▫ Весной и осенью по 3 месяца пить рекомендованные лечащим врачом мультивитамины для пожилых людей. Во время эпидемий гриппа принимать профилактическими курсами антивирусные препараты. ▫ Не переохлаждаться и не перегреваться. Баня, сауна, длительное пребывание на солнце вредны так же, как и переохлаждение, поскольку и то и другое ведёт к снижению иммунитета у пожилого человека. ▫ Избегать стрессов и бессонницы. При необходимости принимать мягкие снотворные и успокаивающие. ▫ Во время обострений, проявляющихся болями, отёчностью и герпетическими высыпаниями, соблюдать режим полного покоя. Первые несколько дней желательно провести в постели. Надо пользоваться отдельной посудой, полотенцами, постельным бельём, чтобы минимизировать риск заражения близких. ▫ В период ремиссии стараться давать организму небольшие общеукрепляющие нагрузки. Подойдут лёгкая зарядка, скандинавская ходьба на небольшие расстояния, упражнения из лечебной йоги, специально разработанной для пожилых людей. ▫ Правильно питаться: отказаться от острого, жирного, сладкого, жареного, копчёностей, солений, чрезмерно пряных и жгучих приправ. Полезны злаки, особенно пшено и гречка, пророщенные зерновые, варёная или тушёная говядина и рыба. Свинины и птицы, особенно курицы, следует избегать, хотя тушёную или варёную индейку или кролика включать в меню можно. Надо есть больше фруктов и овощей, избегая только гипераллергенных: чёрного винограда и лесной земляники, некоторых сортов мандаринов и красного апельсина. Теперь моя бабушка старается по возможности придерживаться именно такого жизненного графика. Для начала воспаления достаточно, чтобы область шеи или ушей либо одна сторона лица длительно находилась в потоке холодного воздуха, например под кондиционером или под струёй воздуха при открытом окне во время поездки на автомобиле. Иногда охлаждение происходит незаметно для человека. Поэтому правильно делают женщины, которые, помыв голову, сушат волосы феном и не сразу выходят после этого на улицу даже летом, укутывают мокрые волосы полотенцем или надевают тёплую шапочку и берегутся любых сквозняков. Всё это защищает голову и шею от незаметного замерзания, которое легко может привести к невриту лицевого нерва. Я попросила Алексея Юрьевича рассказать о других провоцирующих факторах этого заболевания. – Неврит лицевого нерва может возникать как осложнение одного из штаммов гриппа, – объяснил он. – Мы, врачи, постоянно находящиеся на переднем крае борьбы с заболеваниями, имеем собственную статистику. Согласно ей, весной 2017 года у достаточно большого количества пациентов, перенесших один из штаммов гостившего у нас гриппа, осложнением явился неврит лицевого нерва. Из доказанных наукой спусковых механизмов возникновения заболевания, – продолжил Алексей Юрьевич, – можно назвать любое инфекционное заболевание, в том числе ОРВИ, хронические патологии и воспалительные процессы ЛОР-органов, а также экстренные хирургические операции при нагноении зубочелюстной системы, травмы челюстей и основания черепа, системные заболевания, некоторые нарушения обмена веществ. Таким образом, любые состояния организма, приводящие к сильному снижению иммунитета, могут осложниться невритом лицевого нерва. После разговора с А.Ю.Морозовым я отыскала научную литературу, рассказывающую о неврите лицевого нерва. Из неё узнала о редком заболевании: синдроме Ханта – лицевом неврите при опоясывающем лишае! То есть как в случае с моей бабушкой – пробудившийся вирус Herpes zoster сочетается с поражением лицевого нерва. Вирусом герпеса поражаются ганглии (нервные узлы), от которых иннервацию получает слуховой аппарат, миндалины и нёбо, здесь же близко расположены и двигательные ветви лицевого нерва.
Положите руки на области лица, расположенные перед ушной раковиной и приготовьтесь массировать и тянуть мышцы на здоровой половине лица вниз, а на поражённой – вверх. Подушечками указательных пальцев лёгкими круговыми движениями массируйте верхнее веко, то есть круговую мышцу глаз. На здоровой стороне движение должно идти сверху, наружу и вниз, а на поражённой снизу вверх и изнутри наружу. Продолжайте 1-2 минуты. Положите указательные пальцы рук на крылья носа с двух сторон. На здоровой стороне поглаживайте кожу сверху вниз, а на поражённой – наоборот. Продолжайте 3-4 минуты. Тремя пальцами руки разглаживайте мышцы в области уголков губ. На здоровой стороне от носогубной складки к подбородку, а на поражённой – от подбородка к носогубной складке. Продолжайте 4-5 минут. Над бровями четырьмя пальцами массируйте мышцы в разных направлениях. На здоровой стороне к переносице и вниз, на поражённой – к переносице и вверх. Продолжайте тоже не более 5 минут. Специальную гимнастику при лицевом неврите надо делать 3-4 раза в день по 20-30 минут перед зеркалом. Для начала вы должны осознать, что, выполняя этот гимнастический комплекс, вы заново учите своё лицо нормальной и естественной мимике, поэтому нельзя пропускать занятия, относиться к ним нужно ответственно и выполнять упражнения педантично. Упражнение 1. Крепко зажмуриваем глаза на 10-15 секунд. Упражнение 2.Как можно выше поднимаем верхние веки и брови и остаёмся в таком положении 10 секунд. Упражнение 3.Медленно нахмуриваем брови, будто решаем трудную задачу, остаёмся в этом положении 5-10 секунд. Упражнение 4.Медленно раздуваем крылья носа, втягивая воздух через нос постепенно. Указательные или средние пальцы кладём на крылья носа и давим на них, сопротивляясь потоку воздуха. Упражнение выполняется 5-10 раз. Упражнение 5.Улыбаемся своему отражению в зеркале как можно шире – так, чтобы видны были все зубы. Выполняем 7-8 раз размеренно и медленно. Упражнение 7.Помещаем за щеку с поражённой стороны небольшой грецкий орех и пробуем разговаривать. Упражнение 8.Надуваем щёки и задерживаем дыхание на 15-20 секунд. Повторяем 3-4 раза. Упражнение 9.Стараемся сложить язык трубочкой, прикрываем губы и медленно дышим ртом в течение 2-3 минут. Упражнение 10.Выполняем круговые движения языком между щекой и зубами в течение 2-3 минут. Этот несложный комплекс лечебной гимнастики больному сначала будет нелегко делать, только упорство поможет научить мускулатуру лица снова работать правильно. Если через 3 месяца после начала заболевания не удалось вернуть нормальную мимику и лицо остается перекошенным, то необходимо хирургическое вмешательство. Хирурги проводят аутотрансплантацию: берут нерв с ноги пациента и один его конец подшивают к лицевому нерву на здоровой стороне, а другой – к мышцам на поражённой стороне. Получаемый таким образом здоровый нервный импульс заставляет сокращаться мимические мышцы с двух сторон одновременно. Провести хирургическую операцию по восстановлению работы мускулатуры лица надо не позднее, чем через 10-12 месяцев после пережитого заболевания, иначе произойдёт необратимая атрофия мимических мышц на поражённой стороне.
Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу. Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
|




