Полиартрит при красной волчанке лечение
Системное заболевание красная волчанка имеет несколько форм, одна из которых волчаночный артрит. При этой патологии поражаются кисти рук, мелкие суставы, также возможно проявление воспаления в ногах, шее и других частях тела. Артрит развивается в активной фазе системной болезни и выступает как раннее проявление недуга. Важно своевременно диагностировать это состояние, чтобы предупредить появление осложнений.

Что это за патология?
Красная волчанка — аутоиммунный системный воспалительный процесс, характеризующийся чрезмерной выработкой антител к клеткам собственного организма. При этом основная причина воспаления остается неизвестной. Вследствие такого заболевания иммунная система атакует соединительную ткань, вызывая воспалительные процессы. В активной фазе начинается развитие болевого синдрома в суставах, в основном кистей.
Возникновение волчаночного артрита обусловлено течением красной волчанки (СКВ). Влечет за собой поражение соединительной ткани суставов. Такой симптом проявляется почти у 90% больных. Иммунная система вырабатывает антитела, которые повреждают ДНК здоровых клеток соединительной ткани. Атака антител приводит к воспалительным процессам, что влечет за собой болевой синдром. В отличие от ревматоидного артрита, волчаночный в большинстве случаев не вызывает деформацию или дегенеративные изменения суставов. В редких случаях хронической формы СКВ возможно проявление подобных осложнений, что может привести к полной потери функциональности сустава.
Этиология заболевания не установлена, но ученые выделяют некоторые факторы, при которых развивается волчанка:
- инфекционные болезни;
- лекарственные препараты;
- частый контакт с химическими веществами;
- генетическая предрасположенность.
Как проявляется патология?
Люпус артрит богат клиническими проявлениями. Один из первых признаков — суставные боли, имеющие периодический характер. Возможно появление болевых ощущений в пальцах кисти, коленных чашечках и других суставах. Боль мигрирующая, может длиться от нескольких минут до нескольких дней. Симптомы особенно беспокоят утром и выражаются в скованности, затрудненной подвижности. Дополнительно характерна повышенная сухость кожи и кровоизлияния в форме точек. Возможно появление боли как в одном, так и в нескольких суставах. Так как недуг в дополнение поражает связки, наблюдается мышечная боль или слабость.
Основные признаки артрита при волчанке:
- приходящие боли;
- поражение сосудов, дегенеративные изменения костей, приводящие к некротическим изменениям;
- развитие тромбоза, васкулит;
- симметричный неэрозивный полиартрит, что чаще поражает кисти руки, не изменяя их контур;
- хроническое течение, которое влечет за собой дегенеративные повреждения суставов.
В хронической форме течения боли имеют приходящий характер. Поражаются сосуды и суставные ткани, что приводит к атрофии и влечет за собой необратимую потерю подвижности сустава. Редко возникают такие осложнения, как деформация и эрозия костей. Были описаны случаи некроза (отмирания тканей). Зачастую некроз поражает бедренную кость.
Важность своевременной диагностики
При первых проявлениях симптомов заболевания, важно обратиться к врачу для быстрого установления диагноза, чтобы избежать серьезных осложнений.
В диагностике заболевания используют следующие методы:
- общий анализ крови и мочи;
- биохимия крови;
- иммунологические исследования;
- биопсия почек;
- КТ;
- МРТ.
Терапия волчаночного артрита
После проведения комплексного лечения болевая симптоматика будет утихать. Широко используют противовоспалительные препараты, цистостатики и глюкокортикостероиды. Врачи зачастую назначают:
Терапию медпрепаратами требуется начинать как можно раньше. Дозирование и продолжительность лечения зависят от степени поражения органов. С целью пресечения аутоиммунного взаимодействия назначают иммунодепрессанты. Эти средства обязательно комбинируют с гормональными препаратами на основе преднизолона или метилпреднизолона. Успешность лечения артрита зависит от своевременного обращения к специалисту и правильной терапии.
Определение: Гетерогенные нарушения, имеющие определенные общие черты, включая воспалительные процессы в коже, суставах и других структурах, богатых соединительной тканью, а также общие черты нарушения иммунной регуляции с образованием ауто-антител и нарушением клеточно-опосредованного иммунитета. Несмотря на то, что установлены определенные различия сущности болезней, их проявления могут значительно варьировать у разных больных, они могут частично перекрывать специфические клинические признаки отдельных болезней.
Системная красная волчанка
Определение, патогенез: Системная красная волчанка (СКВ) — заболевание неизвестной этиологии, при котором ткани и клетки повреждаются вследствие отложения в них патогенных антител и иммунных комплексов. Условия окружающей среды, генетические и половые гормональные факторы играют роль в патогенезе болезни. Отмечается гиперактивность В-лимфоцитов, образование специфических аутоантител к нуклеарным антигенным детерминантам и нарушение функции Т-лимфоцитов.
Диагностика: Включает анамнез и физическое обследование, рентгенологические исследования, ЭКГ, общий анализ мочи, общий анализ крови, СОЭ, определение в сыворотке крови уровней Ig, AHA и их подтипов (двухспиральная ДНК, односпиральная ДНК, антитела к гладким мышцам, антигистоны), а также уровней комплемента (СЗ, С4, СН50), пробы на сифилис, ПВ и ЧТВ.
Диагноз достоверен при наличии четырех или более критериев (см. Table 284-3,р. 1645 in HPIM-13).
Направлено на ограничение воспалительного процесса. Применяют салицилаты (особенно аспирин, покрытый оболочкой, растворимой в кишечнике, 2-4 г в день в нескольких дозах), НПВС (ибупрофен 400-800 мг 3-4 раза в день) и гидрокси-хлорохин, 400 мг в день; глюкокортикоиды (преднизон 1-2 мг/(кг х день) или его эквиваленты необходимы при состояниях, угрожающих жизни, или при тяжелых проявлениях заболевания; цитостатические препараты циклофосфамид 1,5-2,5 мг/ (кг х день) или азатиоприн 2-3 мг/(кг х день) применяют в случаях, когда стероиды не обеспечивают подавление симптомов заболевания; внутривенное введение пульс-доз циклофосфамида (10-15 мг/кг каждые 4 нед) — альтернатива ежедневному приему цитоксических средств.
Ревматоидный артрит
Определение и патогенез: Ревматоидный артрит (РА) — хроническое системное заболевание неизвестной этиологии, характеризующееся главным образом персистирующим воспалительным синовитом, симметрично поражающим периферические суставы. Хрящевая деструкция, костные эрозии и деформация суставов служат критериями персистирую-щего синовиального воспаления. Патогенез заболевания недостаточно ясен; наблюдают синовиальную гиперплазию, лимфоцитарную инфильтрацию синовиальной ткани, инфильтрацию суставов нейтрофилами, выделение протеаз и активацию хон-дроцитов.
Диагностика: Анамнез и физическое обследование с тщательным исследованием всех суставов; общий анализ крови, СОЭ, РФ, уровни комплемента, анализ синовиальной жидкости, рентгенологическое исследование грудной клетки и суставов.
Диагностика не представляет трудностей у больных с типичной клинической картиной заболевания. В ранней стадии болезни диагноз может быть не ясен. Новые критерии более чувствительны и специфичны (см. Table 285-3, р. 1653, HPIM-13).
1) основными средствами служат: аспирин (2-4 г в день в несколько приемов) и НПВС (ибупрофен 400-800 мг 3-4 раза в день); 2) прием солей золота (аурано-фин 6 мг в день внутрь), гидроксихлорохин 400 мг в день, D-пеницилламин 500 мг в день, сульфасалазин 500 мг в день; 3) преднизон, в малой дозировке (7,5 мгв день); 4) метотрексат 7,5-15 мг в неделю; 5) оперативное лечение.
Системная склеродермия
Определение и патогенез: Системное нарушение, характеризующееся воспалительными, сосудистыми и фиброзными изменениями кожи и различных систем внутренних органов (главным образом ЖКТ, легких, сердца и почек). Патогенез не известен; в результате патологического процесса происходит повреждение эндотелиальных клеток и, в конечном итоге, пролиферация интимы, фиброз и сосудистая облитерация.
Клинические проявления: Феномен Рейно, фиброз кожи (склеродермия), телеангиэктазии, кальциноз, снижение перистальтики пищевода, артралгии и (или) артрит, гипофункция кишечника, пневмофиброз, артериальная гипертензия, почечная недостаточность (ведущая причина смерти).
Диагностика: Анамнез и физическое обследование, СОЭ, рентгенография грудной клетки, контрастирование пищевода барием, AHA (специфические антитела включают антитела к ядерным антигенам, рибонуклеопротеину, центромеру и антитопоизомера-зе), ЭКГ, общий анализ мочи, биопсия кожи.
Радикального лечения склеродермии нет, но адекватная терапия может облегчить симптомы и улучшить состояние больного. D-пеницилламин в начальной дозе 250 мг в день может уменьшить уплотнение кожи и предотвратить поражение внутренних органов. Глюкокортикоиды (преднизон 40-60 мг в день, с последующим снижением дозы) показаны при миозите или перикардите. Блокаторы кальциевых каналов (нифедипин 10-20 мг внутрь 3 раза в день) показаны при феномене Рейно, кроме того, помогает ношение теплой одежды, прекращение курения. Антациды, Н2-антагонисты (ранитидин 150 мг внутрь 2 раза в день), омепразол 20-40 мг внутрь перед сном и метоклопрамид 10 мг внутрь, 2-3 раза в день — при пищеводном реф-люксе. Ингибиторы АПФ (каптоприл 25 мг внутрь 3 раза в день) эффективны в лечении артериальной гипертензии и прогрессирования болезни почек.
Смешанное заболевание соединительной ткани
Определение и патогенез: Синдром, проявляющийся сочетанием клинических проявлений, характерных для СКВ, склеродермии, полимиозита и РА; выявляются необычно высокие титры циркулирующих антител к ядерному рибонуклеопротеину.
Механизмы патогенеза не известны, но очевидны нарушения иммунорегуляции и пролиферативные поражения интимы и (или) средней оболочки сосудов, ведущие к сужению просвета сосудов.
Клинические проявления: Феномен Рейно, полиартрит, припухлость кистей рук или склеродактилия, дисфункция пищевода, пневмофиброз, миозит. Вовлечение в патологический процесс почек является менее типичным, чем при склеродермии. Лабораторные данные включают высокие титры AHA, положительный РФ у 50 % больных, очень высокие титры антител к рибонуклеопротеиновому компоненту экстрагированного ядернот го антигена.
Диагностика: Как при склеродермии и СКВ.
Подобно лечению при СКВ: в основном, направлено на подавление воспалительных проявлений заболевания.
Синдром Шегрена
Определение и патогенез: Иммунологическое нарушение, характеризующееся прогрессирующей деструкцией экзокринных желез, ведущей к сухости слизистых и конъюнктивальных оболочек (сухой синдром); может быть первичным или сочетается с другими аутоиммунными болезнями; в пораженных тканях отмечают лимфоцитарную инфильтрацию и отложение иммунных комплексов.
Клинические проявления: Ксеростомия и сухой кератоконъюнктивит, нефрит, васкулит (обычно кожный), полиневропатия, интерстициальный пневмонит, псевдолимфома, аутоиммунный тиреоидит, врожденные дефекты проводящей системы сердца у детей, рожденных женщинами с антителами к односпиральной ДНК.
Диагностика: Анамнез и физическое обследование, специальное внимание уделяют определению распространенности поражений и наличию других аутоиммунных нарушений; общий анализ крови, общий анализ мочи, рентгенография грудной клетки, ЭКГ, функции щитовидной железы, тест Ширмера, СОЭ, криоглобулин.
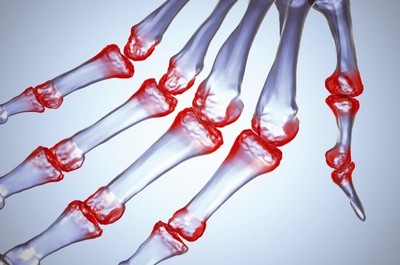
Поражение суставов — одно из наиболее частых клинических проявлений системной красной волчанки.
С суставного синдрома, как правило, болезнь начинается, нередко он представляет основное содержание всей клиники. Этот как бы ранний период болезни растягивается иногда на годы, даже на многие годы (до 6 лет, по наблюдениям Тареева Е.М.), в виде обычно не тяжелого рецидивирующего артрита или только артральгий. В меньшей части случаев системной красной волчанки поражение суставов носит клинические признаки ревматоидного артрита с преимущественной локализацией в проксимальных межфаланговых суставах кисти, с развитием ульнарной девиации и атрофии межкостных мышц. Могут вовлекаться в процесс лучезапястные и другие суставы, обычно поражаемые и при ревматоидном артрите. При прогрессировании болезни, с развитием тяжелого поражения внутренних органов или терминального кахектического периода, суставные явления, даже в случаях с деформацией суставов, характерным образом затухают. Можно даже сказать, что стойкий, выраженный суставной синдром — до какой-то степени прогностически благоприятная особенность течения болезни, как бы сигнализирующая о малой склонности к прогрессирующим висцеритам и полисерозитам. Другими словами, болезнь задерживается на степени, близкой ревматоидному артриту, чаще всего у подобных больных ставится именно этот диагноз.
Частота поражения суставов
Последующие наблюдения подтвердили значительную частоту суставного синдрома при системной красной волчанке. Так, у всех 4 больных в классическом наблюдении Libman и Sacks (1924) был артрит, а поражение кожи лица — только у 2.
Armas-Cruz с соавторами (1958), анализируя 108 наблюдений системной красной волчанки, поражение суставов находил в 91 %, в том числе мигрирующие артральгии — в 64%, фиксированное поражение суставов (то есть рецидивирующее поражение той же локализации) в 25%, стойкую суставную болезнь — в 33% случаев. Более чем у половины больных констатированы собственно воспалительные изменения суставов, синовит и артрит (чаще суставов верхних конечностей, реже нижних, челюстных, позвоночника). У 22% больных рентгенологически обнаружены деформации типа пробойниковых дефектов. Иногда поражения были симметричными, как и при ревматоидном артрите. Гистологически изменения синовиальных оболочек напоминали таковые при ревматоидном артрите.
Ревматоидноподобный тяжелый артрит с деформациями и изменениями на рентгенограммах Rupe и Nickel (1959) отметили почти у трети больных (у 31 из 100).
В отечественной литературе приводятся аналогичные данные. А.А. Демин и соавторы (1959) поражение суставов находили у всех 15 больных, Г.А. Раевская — из 27 больных у 25, в том числе у 10 больных — только артральгии, у 12 — периодическое припухание суставов, а у 3 — стойкую деформацию. А.В. Иванова выявила поражение суставов у всех 37 наблюдавшихся ею больных системной красной волчанкой.
В своих клинических наблюдениях поражение суставов Тареев Е.М. и его коллеги отмечали часто, не менее чем в 90 % случаев, хотя в различные годы эта частота несколько варьировала: на материале О.М. Виноградовой (1958) — в 90% (на 50 больных), П.А. Спасской (1959, 1960) — в 96% (на 60 больных), Л.И. Несговоровой (1962) — в 98 % случаев, возможно, вследствие преобладания в более ранней серии тяжелых, острых случаев с массивной висцеральной патологией, а в последнее время хронических и сугубо хронических заболеваний с повторными обострениями именно суставного синдрома.
Клиника
Среди разнообразных суставных проявлений Тареев Е.М. и его коллеги чаще наблюдали рецидивирующие артральгии разной локализации, далее острые и подострые артриты и периартриты с легкими, преходящими экссудативными явлениями, и, наконец, поражения, напоминающие ревматоид со стойкой деформацией.
Артральгии были обычно множественными, в большинстве случаев мигрирующими и асимметричными; как правило, боли в суставах усиливались к вечеру, нередко продолжались ночью, стихая большей частью к утру. Даже упорный болевой синдром быстро уступал гормональной терапии.
Поражение суставов часто выражалось только артральгией или периартикулярным воспалением со сравнительно умеренными изменениями суставов и быстро исчезающим незначительным выпотом (рисунок 1). Чаще всего поражались межфаланговые и пястно-фаланговые суставы, далее по частоте поражения следуют лучезапястные, коленные и голеностопные, суставы стоп и др.
Как и при ревматическом артрите, синовиальная жидкость имеется в очень небольшом количестве, она характеризуется весьма высокой вязкостью при низком содержании белка (Bywaters). У одной из больных Тареева Е.М. в ней были обнаружены волчаночные клетки.
Однако в ряде случаев артрит носит подострый затяжной характер. При этом варианте течения артрита припухание суставов держится стойко за счет остаточных периартикулярных изменений: пальцы приобретают веретенообразную форму, намечается деформация лучезапястных суставов. Как правило, наблюдают тугоподвижность в пораженных суставах, больных беспокоит скованность по утрам.
Болезнь может протекать с настолько упорными повторными суставными атаками, что они вновь возвращают врача к (неправильному!) диагнозу ревматоидного артрита.
Так, у больной А., 29 лет, заболевание системной красной волчанкой началось в ноябре 1958 г. лихорадкой, болями в плечевых суставах и кистях с развитием болевой контрактуры II пальца правой кисти, РОЭ ускорена до 75 мм в час. При лечении кортизоном и АКТГ боли в суставах исчезли, РОЭ снизилась до 4 мм, однако после трехмесячной ремиссии развилось тяжелейшее обострение с лихорадкой до 40°, ознобом, потом, резчайшими болями и поражением во всех суставах (кроме позвоночника), из-за чего больная стала полностью обездвиженной. В дальнейшем в течение 4 лет отмечалось почти непрерывно рецидивирующее течение системной красной волчанки с преимущественно суставными явлениями и общими трофическими нарушениями.
Лишь при значительной продолжительности болезни (5-10 лет и более) развиваются стойкие деформации с множественными подвывихами в межфаланговых и пястно-фаланговых суставах, с ограничением движений в них вследствие мышечно-сухожильных контрактур. В отличие от острых и подострых артритов при хронических процессах суставы поражаются симметрично.
Например, у больной Б, 24 лет, страдающей системной красной волчанкой в течение 5 лет, наблюдалась резкая деформация суставов кистей с подвывихами и частичными анкилозами (рисунок 2); рентгенологически выявлены: выраженный, преимущественно эпифизарный, остеопороз, сужение межфаланговых суставных щелей, единичные узуры на суставных поверхностях и единичные подвывихи (рисунок 3); суставы стоп поражены менее.
Как показывает это наблюдение, хронические артриты при системной красной волчанке весьма трудно отличать от ревматоидного артрита, при котором также иногда наблюдаются единичные волчаночные клетки. Но в общем для волчаночного артрита характерно сравнительно малое прогрессирование поражения, не затрагивающее большого числа суставов.
Артриты, особенно при хроническом течении, редко сами по себе заставляют больных системной красной волчанкой не покидать постели, утренняя тугоподвижность может быть весьма кратковременной и быстро уступает действию анальгетиков, салицилатов и особенно кортикальных стероидов.
В наблюдениях Тареева Е.М., как и по данным Rupe и Nickel (1959), выраженный артрит ревматоидного типа при системной красной волчанке поражал чаще женщин, что сочеталось с несколько лучшим общим прогнозом заболевания в целом; у мужчин деформации суставов вообще редки.
Диагностика
Рентгенологически выявляемые изменения скудны, поскольку преобладает поражение периартикулярных тканей. Чаще всего наблюдается эпифизарный диффузный или пятнистый остеопороз, преимущественно в области суставов кистей и стоп. При хроническом поражении суставов как исключение отмечают сужение суставных щелей, главным образом в межфаланговых суставах кисти, реже в пястно-запястных и лучезапястных суставах, а также истончение субхондральных пластинок и узурацию суставных концов костей с подвывихами.
При патогистологическом исследовании синовии, полученной при биопсии у 17 больных, выявлены обширные поля выраженных фибриноидных изменений и нередко диффузный склероз глубоких слоев синовии, диффузные васкулиты с минимально выраженной клеточной воспалительной реакцией; у 6 больных были обнаружены гематоксилиновые тельца (Л.И. Несговорова, 1963).
Следует подчеркнуть, что любому суставному процессу при системной красной волчанке сопутствуют сухожильное и мышечные поражения, начиная от миальгий, миозитов, тендинитов, преходящих сухожильно-мышечных контрактур, вплоть до развития мышечных атрофий, стойких фибромиозитов и необратимых мышечно-сухожильных контрактур.
В большинстве случаев наблюдаются различного вида кожные высыпания в области пораженных суставов, а в ряде случаев развивается синдром Рейно.
Для полноты характеристики суставного синдрома при системной красной волчанке следует подчеркнуть успешность настойчиво проводимой гормональной терапии на всех этапах заболевания.
По отечественной классификации (ВНОР, 1985) диффузные болезни соединительной ткани (ДБСТ) относятся ко II разделу. По МКБ-10 это I группа ревматических заболеваний - системные заболевания соединительной ткани. Диффузные болезни соединительной ткани включают системную красную волчанку (СКВ), системную склеродермию (ССД), дерматомиозит/полимиозит (ДМ/ПМ), болезнь Шегрена (БШ) и некоторые другие. Наиболее часто встречаются первые три заболевания.
Диффузные болезни соединительной ткани - это группа аутоиммунных ревматических заболеваний, имеющих общие проявления поражений в виде полисиндроматичности (их объединяет частое одновременное поражение различных органов и систем), общие показатели воспалительной активности (иммунологическая активность), близкие принципы противовоспалительного, в том числе глюкокортикоидного и иммуносупрессивного лечения.
Нередко при диффузных болезнях соединительной ткани поражается опорно-двигательный аппарат. Поражение суставов при диффузных болезнях соединительной ткани наблюдается примерно у 50 % больных, причем нередко суставная патология является первым симптомом заболевания, но может проявляться и в более поздней стадии болезни.
Системная красная волчанка - это хроническое системное аутоиммунное заболевание неизвестной этиологии, при котором развивается иммуновоспалительный процесс в различных органах и тканях, ведущий по мере прогрессирования заболевания к формированию полиорганной недостаточности.
Поражение суставов является наиболее частым проявлением системной красной волчанки. Боли в суставах могут предшествовать началу многосимптомного поражения и иммунологического проявления болезни в течение многих месяцев и лет. Артралгии встречаются почти у 100 % больных в различные стадии заболевания. Боль может возникать в одном или нескольких суставах и быть кратковременной. При высокой активности болезни боли могут быть более стойкими, в дальнейшем развивается картина артрита с болями при движении, болезненностью в суставах, припухлостью, развитием синовита, покраснением, повышением кожной температуры над суставом и нарушением его функции. Артриты могут носить мигрирующий характер без остаточных явлений, клинически очень сходный с артритами при острой ревматической лихорадке, но чаще они возникают в мелких суставах кистей: проксимальных межфаланговых суставах (ПМФС), пястно-фаланговых суставах (ПФС), реже - в запястно-пястных суставах (ЗПС), коленных суставах (КС) и др. Очень редко поражаются височно-челюстные суставы и позвоночник. Артриты обычно носят симметричный характер. Они могут рецидивировать, и тогда процесс сходен с поражением суставов при ревматоидном артрите.
При рентгенологическом исследовании определяются неспецифические признаки артрита в виде уплотнения и утолщения мягких тканей, околосуставного остеопороза. Незначительное сужение суставных щелей, субхондральные кистевидные просветления костной ткани встречаются редко. Эрозии суставов обычно не определяются даже при многолетнем течении заболевания (могут быть мелкие и единичные у 4-5 % больных), преимущественно в эпифизе лучевой кости и в головках пястных костей. Артриты при системной красной волчанке обычно хорошо поддаются противовоспалительной, особенно глюкокортикостероидной терапии (ГКС-терапии) даже при сохранении активности заболевания, в отличие от РА.
Наряду с фиброзированием некоторых сухожилий значительно уменьшается их прочность, вплоть до разрыва (сухожилия пальцев рук, инфрапателлярное и ахиллово сухожилия), чаще двустороннего. Это может быть связано с ГКС-терапией, а не с заболеванием.
Примерно у 50 % больных системной красной волчанкой отмечается утренняя скованность. Она более выражена в активную фазу заболевания, но быстро уменьшается под влиянием адекватной терапии.
Суставной синдром у большинства больных системной красной волчанкой сопровождается миалгией. Боли и болезненность встречаются чаще в проксимальных отделах конечностей, чем дистальных. Явный миозит сопровождается повышением в крови таких ферментов, как креатинкиназа, лактатдегидрогеназа или альдолаза.
Длительное поражение суставов обычно сопровождается атрофией соответствующих мышц. Особенно часто поражаются мышцы кистей (тенора, гипотенора и межкостные мышцы). В терминальной стадии может наблюдаться системная мышечная атрофия.
Некоторые больные жалуются на резко выраженную мышечную слабость, что требует дифференциации с ДМ. При миастеническом синдроме при системной красной волчанке, как правило, не повышена активность ACT, AJIT, КФК. Мышечное поражение обычно быстро проходит от ГКС-терапии. Однако боли в мышцах могут также быть обусловлены миопатией, индуцированной ГКС.
С помощью биопсии выявляют периваскулярные инфильтраты, вакуолизацию мышечных волокон и (или) мышечную атрофию. Поражение мышц при системной красной волчанке в ряде случаев практически не отличается от такового при классическом ДМ.
Биопсия мышц обычно выявляет неспецифические периваскулярные мононуклеарные инфильтраты, но ПМ с мышечным некрозом при этом может встречаться. Истинный ПМ с мышечной слабостью, типичными электромиографическими изменениями, вакуольная миопатия и некроз встречались у нелеченых больных системной красной волчанкой. Эта патология улучшалась при ГКС-терапии.
При СКВ могут встречаться асептические некрозы костей. Чаще всего поражается головка бедренной кости, нередко плечевой. Однако возможны множественные асептические некрозы с поражением костей запястья, коленного сустава, локтевого сустава, стопы. Возникновение остеонекроза обычно сопровождается интенсивными болями в области пораженного сустава. Образование асептического некроза может быть обусловлено как высокой активностью болезни, так и массивной ГКС-терапией.
Хронический полиартрит, деформирующая волчаночная артропатия и остеонекрозы костей приводят в своей финальной стадии ко вторичному остеоартрозу суставов.
Изменения костей нехарактерны, если не говорить об остеопорозе в области пораженных суставов.
Состав синовиальной жидкости при остром и подостром артрите у больных системной красной волчанкой значительно отличается от такового при ревматоидном артрите. Синовиальная жидкость обычно прозрачная, вязкая, с небольшим числом лейкоцитов и преобладанием мононуклеарных клеток. Характерные для системной красной волчанки AHA и LE-клетки могут быть найдены в синовиальной жидкости. Уровень комплемента обычно низкий, отражающий сходный уровень в плазме.
При биопсии синовиальной оболочки выявляется острый или подострый синовит с бедной клеточной реакцией, большой ядерной патологией и гематоксилиновыми тельцами, что также характерно для системной красной волчанки.
Диагностика и дифференциальная диагностика.
Если системная красная волчанка начинается с изолированного суставного синдрома, то ее диагностика значительно затруднена. Только присоединение других проявлений системной красной волчанки позволяет поставить правильный диагноз.
Для дифференциальной диагностики суставного синдрома при системной красной волчанке от проявлений поражения опорно-двигательного аппарата при других ревматических заболеваниях используют диагностические критерии системной красной волчанки.
Диагностические критерии СКВ (АРА, 1982)
Что такое волчанка?
Волчанка – хроническое заболевание аутоиммунного характера. У пациентов с волчанкой отмечается сверхактивная реакция защитной системы ложной направленности. Волчанка – системная патология, что выявляется в обширном поражении различных частей организма, в которые включены почки, кожные покровы, кровеносная система, головной мозг и другие органы.
Около 70% случаев заболевания волчанкой приходятся на поражение системной красной волчанкой (СКВ). С учетом того, что СКВ принято считать наиболее грозным проявлением этой патологии, характер поражения им варьируется от очень легкого до тяжелого. СКВ поражает разные части тела и может сопровождаться болью в суставах, чувством усталости, выпадением волос, светобоязнью, лихорадкой, сыпью и дисфункцией почек.
Другими типами волчанки являются:
- Кожная красная волчанка. Поражает кожные покровы.
- Лекарственная волчанка. Развивается на фоне приема определенных препаратов; ее симптомы исчезают после исключения терапии этими медикаментами.
- Неонатальная волчанка. Наблюдается у младенцев, рожденных пациентками, которым диагностирована волчанка. Как правило, проходит в течение периода до полугода.
Кто подвержен заболеванию?
По оценкам специалистов, у более 1,5 миллионов жителей США диагностирована волчанка. Распространенность этого заболевания среди афроамериканок в 3 раза превышает данные относительно представительниц белой расы. Данная патология также в большей степени характерна для женщин коренного американского, азиатского и латиноамериканского происхождения. Риску развития волчанки подвержены все люди вне возрастной, расовой или гендерной принадлежности, но 9 из 10 взрослых пациентов являются женщинами в возрасте от 15 до 45 лет.
Симптомы волчанки
Проявления волчанки у всех индивидуальны. Некоторые пациенты сталкиваются с очень смазанной симптоматикой, которая имеет тенденцию к постепенному ухудшению. Для другой группы пациентов характерны острые симптомы, которые представляют угрозу жизни и сопровождаются внезапной манифестацией.
Симптомы волчанки могут возникать и исчезать, что характерно для многих аутоиммунных заболеваний. Наиболее типичными проявлениями волчанки являются:
- Боль в суставах. Воспаление, связанное с избыточной активностью иммунной системы может вызвать болезненность и опухание суставов.
- Сыпь. Одним из отличительных признаков волчанки является сыпь в форме бабочки, которая появляется на щеках и переносице и может напоминать солнечный ожог. Также болезнь может сопровождаться высыпаниями в виде дискообразных чешуек на лице, шее, ушах, волосистой части головы и/или груди.
- Выпадение волос. Облысение может быть вызвано как самой волчанкой, так и приемом назначенных лекарств.
- Чувствительность к свету. У многих пациентов с волчанкой развивается фотосенсибилизация, что выражается в аномальной чувствительности к ультрафиолетовой части спектра солнечного света и искусственных источников освещения. Симптоматика волчанки может ухудшаться под воздействием солнечного света, что проявляется в виде сыпи, усталости и головной боли.
- Усталость. Периодически все испытывают усталость, однако люди с волчанкой подвержены усталости, которая не исчезает после отдыха.
- Затрудненное дыхание. У пациентов с волчанкой могут развиться болезненность в груди, одышка, боль в грудной клетке при дыхании, кашле, смехе или чихании. Иногда это – симптомы воспаления внешней оболочки легких (плеврит) или внешней оболочки сердца (перикардит).
- Проблемы с почками. У одной трети больных волчанкой недуг сопровождается развитием нефрита – воспаления почек. Волчаночный нефрит может спровоцировать повышенное кровяное давление, наличие крови в моче, выделение пенистой урины и отек ног. Тем не менее, волчаночный нефрит иногда имеет бессимптомную природу, поэтому важно регулярно проводить исследование мочи.
- Нарушения памяти. У некоторых людей волчанка приводит к нарушениям памяти или спутанности сознания.
- Изъязвления в ротовой полости. Образование язв на слизистой оболочке внутренней части рта распространены среди людей, больных волчанкой. В отличие от типичных язв, эти образования часто безболезненны.
- Дисфункции кровеносной системы. Волчанка часто сопровождается такими заболеваниями крови как анемия, тромбоцитопения (низкий уровень содержания тромбоцитов), лейкопения (низкий уровень содержания лейкоцитов) и тромбоз (образование сгустков в крови). Нелеченный тромбоз может привести к развитию таких опасных осложнений как инсульт.
Кроме того, у людей, больных волчанкой, может наблюдаться сухость в различных областях тела, вызванная как самой волчанкой, так и другим аутоиммунным состоянием, известным как синдром Шегрена. Он развивается на фоне волчанки и может сопровождаться такими проявлениями:
- Вагинальная сухость. Восстановить влажность влагалища и облегчить дискомфорт можно с помощью смазок и кремов, содержащих эстрогены. При выборе лубрикантов следует проконсультироваться с врачом.
- Сухость глаз и в ротовой полости. При сухости рта рекомендовано частое дробное питье воды и лимонные леденцы без сахара. Облегчить состояние глаз помогут глазные капли. Оба проявления сухости возможно откорректировать приемом лекарств.
Причины волчанки
Причина возникновения волчанки не выяснена. Однако исследователи полагают, что развитие волчанки у людей, предрасположенных к ней, способны спровоцировать факторы окружающей среды. Как и в случаях многих патологий, определенную роль играет генетический фактор. Выявлены несколько генов, которые ответственны за повышенную склонность людей к заболеванию волчанкой. Кроме того, в результате исследований удалось установить различные гены, которые увеличивают вероятность возникновения патологии вне зависимости от того, какие органы или ткани поражены и тяжести болезни. Например, вирус Эпштейна-Барра, вызывающий мононуклеоз, идентифицирован в качестве причины волчанки у предрасположенных к ней людей. Однако кто именно заболеет волчанкой, не определяется исключительно генами.
Специалисты занимаются исследованием роли таких факторов как солнечный свет, стресс, курение, воздействие гормонов и некоторых лекарств. Ученые полагают, что гормональный фон имеет большое значение, поскольку волчанка часто развивается у женщин детородного возраста.
В ходе исследований установлено, что риск развития таких аутоиммунных заболеваний как волчанка, возрастает в результате регулярного и длительного применения инсектицидов.
Диагностика волчанки
Диагностирование волчанки может оказаться сложным и трудоемким процессом, поскольку ее симптомы часто маскируются под проявления других заболеваний. Боли в суставах могут быть признаком различных форм артрита , а усталость люди склонны считать обычным следствием напряженной деятельности или тяжелой работы.
Поскольку проявления волчанки имеют затухающий характер, врачи могут испытывать затруднения при постановке четкого диагноза. Например, у многих пациентов никогда не наблюдается сыпь в форме бабочки, хотя такой симптом считается отличительным для волчанки.
Если в ходе первичного обследования пациента возникают подозрения в наличии волчанки, его могут направить к ревматологу – специалисту по аутоиммунным заболеваниям.
Ревматолог проведет опрос относительно симптомов патологии, в том числе о сроках их возникновения, динамике развития или исчезновения, тяжести проявлений болезни и факторах, которые облегчают либо усугубляют состояние пациента. Будет проведено обследование, целью которого является доскональная оценка суставов, кожи, легких, нервов и кровеносных сосудов.
Исключить состояния, схожие с волчанкой, и четко диагностировать это заболевание позволяет ряд обследований, который включает:
- Полный анализ крови. В результате этого исследования проводится оценка уровня содержания в крови эритроцитов, лейкоцитов и тромбоцитов (клеток, от которых зависит динамика кровотечения и свертываемость крови).
- Анализы химического состава крови и мочи. Эти тесты позволяют выяснить функциональность почек и печени.
- Биопсия. Забор небольшого образца ткани из пораженной заболеванием области/органа. В случае волчанки для исследования – в стадии активного проявления симптомов – берут ткань, затронутую сыпью, или ткани почки. Этот анализ иногда позволяет окончательно поставить диагноз.
- Анализ крови на антинуклеарные антитела (ANA-профиль). В ходе данного теста ведется поиск группы белков (аутоантител), содержащихся в крови людей, больных волчанкой. Хотя сам по себе он и не является инструментом финального диагностирования, но позволяет его подтвердить
- Анализ антитела. В случаях, когда результат теста на ANA-профиль положительный, врач может назначить дополнительные анализы на выявление антифосфолипидных антител (в том числе и кардиолипинов), наличие которых характерно для волчанки. Кроме того, существует связь между ними и повышенным риском образования тромбов, развития инсультов и угрозой повторных выкидышей.
- Комплементарные белки. Исследование, которое позволяет оценить уровень содержания в крови комплементарных белков. У людей с активной волчанкой этот уровень зачастую снижен.
- Анализ скорости оседания эритроцитов (СОЭ) и уровня С-реактивного белка (СРБ). Оба указанных маркера могут свидетельствовать о наличии воспалительного процесса. Высокие уровни СОЭ и СРБ в сочетании с другими признаками волчанки могут оказаться информативными при постановке диагноза и оценке динамики заболевания.
Лечение волчанки
Волчанка неизлечима. Терапия при данной патологии объединяет организацию индивидуального контроля за проявлениями болезни, медикаментозное лечение и коррекцию образа жизни. Необходимо проходить регулярное обследование, чтобы оценить эффективность назначенного лечения и отслеживать возникновение возможных побочных эффектов. Если болезнь находится в фазе обострения, может возникнуть необходимость частых визитов к врачу. Обследования при мягком варианте болезни могут проводиться 1-2 раза в год.
Для предотвращения обострений волчанки и снятия симптомов применяют такие лекарства:
Важными факторами терапии являются диета и физическая активность. Сбалансированное питание должно включать фрукты, овощи, продукты из цельного зерна, обезжиренную молочную продукцию и низкокалорийные белковые блюда. Следует увеличить потребление продуктов с высоким содержанием омега-3 кислот, которые помогают подавить воспаление.
Также важна сбалансированность отдыха и физической активности. В активной фазе болезни, когда отмечается болезненность, опухание и ригидность суставов, отдых поможет уменьшить воспаление и усталость. Однако в период ремиссии важна регулярная физическая активность, которая объединяет аэробику, силовые упражнения и нагрузки, повышающие гибкость.
Читайте также:


