Пневмококковая инфекция и удаление селезенки
























Пневмококковая инфекция - группа инфекционных заболеваний человека, вызываемых пневмококком, имеющая всеобщую распространенность, поражающая преимущественно детское население и протекающая в виде менингита , пневмонии , сепсиса , бронхита, отита и синусита.
Резервуаром и источником возбудителя пневмококковой инфекции является инфицированный человек - больные любой клинической формой и, в первую очередь, здоровые носители.
Наибольшей восприимчивостью к пневмококковой инфекции обладают часто болеющие дети, недоношенные дети, дети с врожденным или приобретенным иммунодефицитными состояниями (в том числе ВИЧ-инфицированные), с нефротическим синдромом, диабетом, с серповидно-клеточной анемией и перенесшие спленэктомию. Кроме того пневмококк представляет опасность и для взрослых, страдающих хроническими заболеваниями легких, сердечно-сосудистой системы, сахарным диабетом, хроническими заболеваниями печени (включая цирроз), почек, злоупотребляющие алкоголем, а так же лиц старше 65 лет.
Согласно данным эпидемиологического мониторинга в 2016 году на территории Костромской области зарегистрировано 3446 случаев внебольничной пневмонии (2015г. - 2571 случай, 2014г. - 2356 случаев), заболеваемость на 100 тыс. населения составила 526,60, что выше уровня 2015 года на 34,4%.
За январь-март текущего года зарегистрировано 744 случая внебольничной пневмонии, показатель заболеваемости детей на 5% превысил уровень заболеваемости по Российской Федерации.
Наиболее эффективным методом предупреждения пневмококковой инфекции признана вакцинация. Вакцинация - единственный способ, существенно влияющий на заболеваемость пневмониями, частоту рецидивов и госпитализаций у пациентов с хронической бронхо-легочной патологией, сахарный диабетом, сердечно-сосудистыми заболеваниями, заболеваниями почек и печени, влияющий на снижение респираторных инфекций, а так же смертность.
Согласно Национальному календарю профилактических прививок и календарю профилактических прививок по эпидемическим показаниям вакцину против пневмококковой инфекции вводят детям в возрасте 2 и 4,5 месяцев с ревакцинацией в 15 месяцев - всего 3 дозы вакцины. Детям второго года жизни необходимо 2 дозы вакцины с интервалом не менее 2 месяцев между введениями, а детям старше 2 лет - однократная вакцинация. Также одну дозу вводят и взрослым.
На территории Костромской области за январь-март 2017 года против пневмококковой инфекции вакцинацию получили более 1600 чел., ревакцинацию 956 чел.
Гемофильная инфекция - острая инфекционная болезнь, вызванная бактерией Haemophilus influenza (гемофильная палочка). Гемофильная инфекция характеризуется преимущественным поражением органов дыхания, центральной нервной системы и развитием гнойных очагов в различных органах и проявляется многими клиническими формами: менингит, пневмония, отит, бактериемия, ринофарингит, конъюнктивит, остеомиелит, септичексий артрит, эпиглотит, и др.
Резервуаром и источником инфекции является инфицированный человек (больные любой клинической формой и, в первую очередь здоровые носители). Гемофильную палочку можно выделить из носо-глотки 90% здоровых людей, причем на более вирулентный тип b приходится около 5% всех выделенных штаммов. Здоровое носительство может продолжаться от нескольких дней до нескольких месяцев. Путь передачи - воздушно-капельный. Возбудитель локализуется на слизистой оболочке верхних дыхательных путей.
К основным группам риска по заболеваемости гемофильной инфекцией относятся дети с иммунодефицитными состояниями или анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией, онкогематалогическими заболеваниями и/или длительно получающими иммуносупрессивную терапию, дети, рожденные от матерей с ВИЧ-инфекцией, дети с ВИЧ-инфекцией, пожилые лица, лица с низким социально-экономическим статусом лица с различными видами иммунодефицита, крайне ослабленные лица и лица страдающие алкоголизмом, больные лимфогранулематозом (болезнь Ходжкина), серповидно-клеточной анемией, лица, подвергшиеся спленэктомии (удаление селезёнки).
Основной мерой профилактики гемофильной инфекции является вакцинация детей первого года жизни. Вакцинопрофилактика гемофильной инфекции направлена на снижение заболеваемости и носительства, ликвидацию генерализованных форм этой инфекции, снижение показателей инвалидности и смертности среди детей раннего возраста.
В соответствии с Национальным календарем профилактических прививок вакцинация против гемофильной инфекции проводится детям из вышеуказанных групп риска в 3 этапа: в 3 месяца, 4,5 месяца и 6 месяцев. В возрасте 18 месяцев - однократная ревакцинация.
За январь-март 2017 года на территории Костромской области вакцинация против гемофильной инфекции проведена 65 чел., что в 4,3 раза больше, чем за аналогичный период 2016 года. Ревакцинация проведена 44 чел., что в 2 раза больше, чем за аналогичный период прошлого года.
Профилактические прививки против пневмококковой и гемофильной инфекций в рамках Национального календаря профилактических прививок можно получить бесплатно в медицинской организации по месту жительства.
Сделанные профилактические прививки защитят от заболеваний и тяжелых осложнений, вызываемых пневмококковой и гемофильной инфекциями, будут способствовать улучшению жизни и созданию условий для здорового долголетия!
Первое экспериментальное доказательство, поддерживающее возможность того, что селезенка важна для иммунитета, датируется 1919 г., но спленэктомия оставалась методом выбора в лечении как ятрогенных, так и травматических повреждений селезенки еще несколько десятилетий назад. В начале 50-х годов прошлого века было замечено, что у новорожденных с гематологическими заболеваниями, требующими спленэктомии, очень высок риск серьезной инфекции. Эти инфекции часто были тяжелыми и сопровождались высокой смертностью.
Стало ясно, что отсутствие селезенки у новорожденных с гематологическим заболеванием является фактором риска для непреодолимой инфекции. Логическим следствием этого наблюдения стали исследования риска непреодолимой инфекции после спленэктомии при травме как у взрослых, так и у детей. Несколько исследований показали, что частота непреодолимого сепсиса после спленэктомии повышается по сравнению с контрольной группой пациентов, у которых не была удалена селезенка.
Истинная частота развития непреодолимого сепсиса у аспленичных больных неизвестна, но оцениваемый риск на протяжении жизни составляет 0,026 для взрослых и 0,052 для детей, т.е. определяемый риск очень низок. Не во всех исследованиях документировано увеличение риска непреодолимого, опасного для жизни сепсиса после спленэктомии по поводу травмы, и риск кровотечения должен всегда взвешиваться относительно риска сепсиса при выборе наиболее подходящего лечения каждого пациента с травмой селезенки. Определение точного риска непреодолимого постспленэктомического сепсиса проблематично, потому что он настолько низок, что корректные эпидемиологические исследования по этому вопросу затруднительны.
Когда инфекция развивается при отсутствии селезенки, обычно участвуют инкапсулированные микроорганизмы. Пневмококк и менингококк являются наиболее частыми возбудителями, а пневмония и менингит самыми распространенными инфекциями.7 Исходя из гипотезы о частоте генерализованного сепсиса после спленэктомии, для таких пациентов рекомендуются вакцины к пневмококку и менингококку, а также нескольким другим организмам.
Имеется эмпирическое свидетельство того, что у людей и животных использование этих вакцин приводит к гуморальному ответу, из-за очень низкой частоты очень трудно подтвердить влияние вакцин на постспленэектомическую инфекцию и смертность. Тем не менее, они вошли в стандарт помощи у пациентов, которые перенесли спленэкто-мию. Существует теоретическое обоснование раннего назначения вакцин при консервативном лечении, так чтобы иммунный ответ на вакцину был оптимальным. У пациентов, которые перенесли спленэктомию, определение точного времени вакцинации достаточно спорно.
Существуют теоретические причины задержки вакцинации на несколько дней, чтобы пациент имел шанс преодолеть первоначальную иммуносупрессию, связанную со значительной травмой, но поддерживающие такую задержку доказательства противоречивы. Как и в случае общей эффективности вакцин в предотвращении постспленэктомического сепсиса, изучение оптимального времени вакцинации затрудняется низкой частотой непреодолимой инфекции после спленэктомии по поводу травмы. Возможно, основным при вакцинации после спленэктомии является обязательное проведение до выписки из стационара. Следует ли ревакцинировать пациентов или нет, и когда эту ревакцинацию нужно делать — открытые вопросы.
Рекомендация, основанная на последовательном определении антител в общей группе пациентов (не только после спленэктомии по поводу травмы) состоит в том, чтобы проводить ревакцинацию каждые шесть лет.
Еще одна мера, которая предлагается для пациентов после спленэктомии, это длительное применение антибиотиков или назначение после спленэктомии антибиотиков уже при первых признаках инфекции. При попытках подобного рода исследование ответа пациентов на антибактериальную терапию было обескураживающим.
Точную роль антибиотиков у постспленэктомических пациентов трудно оценить по той же причине, что и доказать эффективность вакцин: встречаемость непреодолимого сепсиса весьма низка и поэтому трудно доказать эффективность любого профилактического мероприятия.
Генерализованная постспленэктомическая инфекция является молниеносным, опасным для жизни состоянием, которое может возникнуть даже спустя годы после спленэктомии. Точная заболеваемость генерализованной постспленэктомической инфекции остается неизвестной.
Опубликованные данные варьируют вследствие отсутствия единого определения заболевания, различной продолжительности наблюдения, распределения по возрасту, показаний к спленэктомии и лежащего в основе заболевания.
Риск постспленэктомического сепсиса наиболее высок у детей, особенно младше двух лет. Имеются сообщения о случаях, возникших через 20-40 лет после спленэктомии. Совокупный критический обзор литературы по генерализованной постспленэктомической инфекции с 1952 по 1987 гг. показал, что заболеваемость у детей младше 16 лет составляет 4,4% при смертности 2,2%.
Соответствующие данные для взрослых — 0,9% и 0,8% соответственно. Заболеваемость сепсисом после спленэктомии, обусловленной травмой, составила 15,7% у младенцев и 10,4% у детей младше пяти лет.106 Спленэктомия по поводу гематологических заболеваний, таких как талассе-мия, наследственный сфероцитоз или лимфома, сопряжена с более высоким риском, чем спленэктомия, выполненная в результате травмы.
Наличие имплантатов селезенки или добавочных селезенок потенциально способствует более низкой частоте инфицирования после спленэктомии по поводу травмы.
Время, прошедшее после спленэктомии, также является важным фактором риска. Некоторые исследования показали, что 50-70% госпитализаций по поводу серьезных инфекций проводится в первые два года. У детей раннего возраста с удаленной селезенкой 80% случаев генерализованных постспленэктомических инфекций наблюдается именно в это время; однако некоторый риск сохраняется пожизненно.
Известны отдельные случаи генерализованных постспленэктомических инфекций, возникшие спустя более 40 лет после спленэктомии, кроме того, 33% постспленэктомических пневмококковых инфекций и 42% генерализованных постспленэктомических инфекций развиваются более чем через пять лет после спленэктомии.
Большинство генерализованной постспленэктомической инфекций вызвано инкапсулированными бактериями. Пневмококковая инфекция составляет приблизительно 50-90% описанных случаев при смертности до 60%. Еще 25% инфекций вызывают Haemophilus influenzae типа b, Neisseria meningitidis и стрептококки группы А.
Гемофильные инфекции особенно опасны у детей. Остальными возбудителями являются стрептококки группы В, Enterococcus spp., Bacteroides spp. и Pseudomonas aeruginosa.
Доказательные рекомендации по вакцинации после спленэктомии. У пациентов в возрасте от 2 до 64 лет с функциональной или анатомической аспленией ACIP рекомендует применять 23-валентную полисахаридную пневмококковую вакцину. Так как истинная заболеваемость генерализованной постспленэктомической инфекцией неизвестна, эффективность вакцинации нельзя установить точно.
Истинная неудача вакцинации наблюдается нечасто. Следует также предусмотреть вакцинацию против Н. influenzae типа b конъюгированной вакциной. Вакцинация против менингококка не устраняет риска инфицирования, поскольку вакцина не защищает от серотипа В, а защита от серогрупп С и Y является только частичной.
Тем не менее, лица с высоким риском заболевания (включая пациентов с аспленией) должны быть вакцинированы.
Выбор времени для вакцинации после спленэктомии. Выбор времени иммунизации после экстренной спленэктомии по поводу травмы до сих пор обсуждается, противоречивые данные поддерживают различные рекомендации. Частично проблема заключается в исследованиях, использующих антительные анализы, которые нередко служат причиной заблуждений.
Обширные исследования, проведенные в Дании, в 1991 г. привели к созданию национальных рекомендаций по вакцинации и ревакцинации детей и взрослых после спленэктомии. Согласно этим рекомендациям пациентов, подвергшихся неотложной или незапланированной спленэктомии по какой-либо причине, следует иммунизировать не менее чем через 14 дней после операции.
Несмотря на то, что двухнедельное ожидание вакцинации чревато ее упущением, имеющиеся данные четко указывают, что антительный ответ неоптимален, если пациент вакцинируется раньше, чем через 14 дней после спленэктомии. Отсрочка вакцинации свыше 14 дней не улучшает иммунный ответ.
Ревакцинация после спленэктомии. Многообразие методик ревакцинации нашло отражение в литературных источниках. Центры контроля заболеваний предлагают однократную реиммунизацию для детей старше двухлетнего возраста, лиц с высоким риском серьезной пневмококковой инфекции и лиц с вероятным быстрым снижением титра антител, подразумевая пациентов с функциональной или анатомической аспленией.
Однократная ревакцинация должна проводиться, по крайней мере, через пять лет после введения первой дозы, при этом дальнейшее дозирование не рекомендуется. Рекомендации ревакцинировать по поводу Н. influenzae типа b или менингококка В настоящее время отсутствуют.
Семивалентная конъюгированная пневмококковая вакцина (PCV7) рекомендуется для всех детей в возрасте 24-59 месяцев, имеющих риск развития инвазивной пневмококковой инфекции, включая детей с функциональной или анатомической аспленией.
Детям с высоким риском в возрасте 24-59 месяцев, которые не получали 23-валентную пневмококковую полисахаридную вакцину или PCV7, следует ввести две дозы PCV7 в интервале от шести до восьми месяцев, с последующей однократной дозой 23-валентной вакцины не менее чем через 6-8 недель после получения последней дозы PCV7. Дополнительная доза 23-валентной вакцины рекомендуется через 3-5 лет после введения последней дозы. Эта возрастная группа также должна получить вакцинацию против менингококка и Н. influenzae типа b.
Для детей с функциональной или анатомической аспленией рекомендуется антибиотикопрофилактика в виде перорального приема калиевой соли пенициллина V 125 мг два раза в день при возрасте до года и 250 мг два раза в день детям старшего возраста до полового созревания, независимо от состояния иммунизации.
Что такое пневмококковая инфекция
Почти полное исчезновение 13 серотипов пневмококка, включ.
Профилактика пневмококковой инфекции
- конъюгированная вакцина, которая рекомендуется для всех детей младше 5 лет
- полисахаридная вакцина, которая рекомендуется для всех взрослых с 65 лет и старше, а также для пациентов старше двух лет, имеющих определенные сопутствующие заболевания, увеличивающие риск пневмококковой инфекции.
Симптомы пневмококковой инфекции
- Легкие (пневмония)
- Среднее ухо (средний отит)
- Придаточные пазухи носа (синусит)
- Кровь (септикопиемия)
- Оболочки головного и спинного мозга (менингит).
Консультативный комитет по практике иммунизации (Advisory Co.
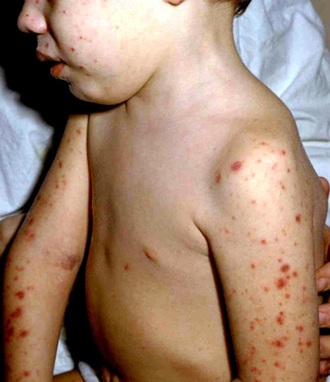
- головную боль,
- ригидность затылочных мышц (невозможность наклонить голову вперед, усиление головной боли при попытках кивания),
- лихорадку,
- спутанность сознания и дезориентацию,
- светобоязнь (резкий дискомфорт от яркого света).
Показания к вакцинации от пневмококковой инфекции
Выводы авторов исследования, которые изучали структуру детск.
- Всех лиц в возрасте 65 лет и старше
- Всех лиц, старше 2 лет, имеющих хронические заболевания, такие как сахарный диабет, болезни сердца, почек, печени или хронические заболевания легких (кроме пациентов с бронхиальной астмой*); а также всех лиц, страдающих от алкоголизма
- Также к группе высокого риска пневмококковой инфекции относятся пациенты с кохлеарным имплантатом, со спинно-мозговым шунтом; а также пациенты, подвергающиеся вдыханию паров металла на работе (например, сварщики).
- Лиц с ослабленным иммунитетом, например ВИЧ-инфицированных, или пациентов со злокачественными новообразованиями
- Лиц с удаленной селезенкой, и/или с серповидно-клеточной анемией
- Детей старше 2 месяцев - 3 дозы с промежутком не менее 1 месяца между ними (по российскому нацкалендарю – в 2 и 4,5 месяца), с последующей ревакцинацией в возрасте 12-15 месяцев (по российскому нацкалендарю – в 15 месяцев). Следует отметить, что российская интерпретация графика вакцинации связана с экономическими причинами и отличается от рекомендаций производителя.
- Детей в возрасте 24-59 месяцев, которые подвергаются высокому риску пневмококковой инфекции.
- Детям в возрасте от 2 до 6 месяцев: 3 дозы вакцины по 0.5 мл каждая, с интервалом между дозами не менее 1 месяца, первая доза обычно вводится в возрасте 2 месяцев. Четвертую дозу (т.е. ревакцинацию) рекомендуется вводить на 2 году жизни, оптимально в 12-15 месяцев.
- Если вакцинация не была начата в первом полугодии жизни, назначение Превенара проводится по следующим схемам.
- Детям в возрасте от 7 до 11 месяцев: 2 дозы по 0.5 мл каждая, с интервалом не менее 1 месяца между введениями. Третья доза (т.е. ревакцинация) рекомендуется на втором году жизни.
- Детям в возрасте от 12 до 23 месяцев: 2 дозы по 0.5 мл каждая, с интервалом между введениями не менее 2 месяцев.
- Детям в возрасте от 2 до 5 лет: 1 доза 0.5 мл однократно.
Безопасность вакцинации
Основные факты о пневмококковой инфекции
- Пневмококковая инфекция вызывается бактериями Streptococcus pneumoniae. Эти бактерии могут проникать в легкие, кровь, ткани и жидкости, окружающие головной и спинной мозг, и вызывать ряд заболеваний, включая пневмонию и менингит.
- Каждый год только в Соединенных Штатах Америки по оценкам экспертов насчитывается 175 000 случаев госпитализации по поводу пневмококковой пневмонии, 34 500 случаев сепсиса и 2200 случаев менингита. Пневмококковая инфекция приводит, приблизительно, к 4800 смертям в США ежегодно.
Использование PCV13 (13-валентной пневмококковой конъюгирова.
- Имеющиеся в настоящее время вакцины против пневмококка безопасны и эффективны, а возрастающее число серотипов, включаемых в эти вакцины, по сравнению с первой лицензированной вакциной PCV7 (Превенар 7), представляет собой значительный прогресс в борьбе с заболеваемостью и смертностью от пневмококковой инфекции в перспективе, особенно в развивающихся странах
- Пневмококковую инфекцию можно предотвратить у взрослых и детей, с помощью введения двух видов безопасных и эффективных вакцин: конъюгированной вакцины для детей в возрасте до 5 лет, или полисахаридной вакцины для детей старше 2 лет, и взрослых.
- Вы не можете заразиться пневмококковой инфекцией при введении вакцины.
- Вакцины от пневмококковой инфекции могут быть введены в любое время года и могут вводиться одновременно с любыми другими вакцинами.
- Разовая доза вакцины рекомендуется для всех людей в возрасте 65 лет или старше. Некоторым людям, которые уже получали вакцинацию против пневмококковой инфекции в возрасте моложе 65 лет, по достижении 65 лет может потребоваться повторение вакцинации.
- Около 20% взрослого населения планеты находится в группе высокого риска пневмококковой инфекции и должны получить вакцину для снижения этого риска.
Читайте также



мион (myonum, LNH; греч. mys, myos мышца) - поперечнополосатое мышечное волокно в совокупности с его базальной оболочкой, кровеносными и лимфатическими капиллярами и нервным аппаратом. [[Категория:Нек.
магнитная запись - фиксирование на ферромагнитном материале последовательности электрических сигналов с целью их последующего воспроизведения; широко применяется для накопления диагностической.
лихорадка денге классическая (f. dengue classica; син.: лихорадка "жирафов", лихорадка костоломная, лихорадка суставная) - клиническая форма лихорадка денге, характеризующаяся двухфазной лих.






Особенно беззащитными перед пневмококковой инфекцией оказываются маленькие дети до 2 лет, чей организм еще не в состоянии вырабатывать антитела, способные пробить защитный барьер бактерии. Для этой возрастной группы – это инфекция №1
До широко распространенной иммунизации с использованием 7-валентной пневмококковой конъюгированной вакцины средняя годовая заболеваемость среди детей в возрасте младше 2-х лет была 44,4/100 000 в Европе и 167/100 000 в США. До внедрения пневмококковых конъюгированных вакцин 6-11 серотипов возбудителя ассоциировалось с 70% и более инвазивной пневмококковой инфекцией (ИПИ), встречающейся среди детей по всему миру.
В 2005 г. ВОЗ произвела расчеты, в соответствии с которыми 1,6 миллионов людей ежегодно умирают от пневмококковой инфекции; в эту цифру включены и 0,7-1 млн. случаев смерти среди детей в возрасте младше 5 лет, большинство из которых проживало в развивающихся странах.
По оценкам ВОЗ, из 8,8 миллионов детей в возрасте до 5 лет, погибших в 2008 году, 476 000 (333 000 – 529 000) случаев смерти было вызвано пневмококковой инфекцией.
По данным ВОЗ, мировой опыт показал, что массовая вакцинация более чем на 80% снижает частоту пневмококковых менингитов и тяжелых пневмоний у детей, и более, чем на треть — заболеваемость всеми пневмониями и отитами.
По прогнозам Всемирной организации здравоохранения, глобальное использование вакцинации от пневмококковой инфекции позволит к 2030 году предотвратить 5,4-7,7 миллионов детских смертей.

Общие сведения
Во всем мире заболевания, вызываемые Streptococcus pneumoniae (S. Pneumoniae или пневмококками) и относящиеся к пневмотропным инфекциям, представляют собой одну из серьезнейших проблем для общественного здравоохранения.
Выделяют инвазивные и неинвазивные формы пневмококковых заболеваний. К инвазивной пневмококковой инфекции (ИПИ) относится целый ряд тяжелых и угрожающих жизни заболеваний: бактериемия без видимого очага инфекции, менингит, пневмония, сепсис, перикардит, артрит. Неинвазивные формы пневмококковой инфекции - это бронхит, внебольничная пневмония, отит, синусит, конъюнктивит.
По статистике до 70% всех пневмоний, около 25% средних отитов, 5-15% гнойных менингитов, около 3% эндокардитов вызываются пневмококком S. Pneumoniae.
Пневмококковая инфекция, как правило, является осложнением других инфекций. Примеры – пневмококковая пневмония, воспаление среднего уха (отит) у детей после или на фоне перенесенного гриппа, или кори, или любой другой респираторной вирусной инфекции.
Пневмококковая инфекция распространяется воздушно-капельным путем, например, при кашле (особенно при тесном контакте). Источником инфекции может быть человек без всяких клинических проявлений. Сведения о сезонности для заболеваний, вызываемых S. Pneumoniae, достаточно противоречивы. Однако ряд авторов отмечают повышение заболеваемости в осенне-зимний период, свойственное целому ряду и других пневмотропных инфекций.
Дети первых лет жизни являются основными носителями пневмококков, заражая взрослых. При обычной у взрослых частоте носительства 5–7% среди взрослых, проживающих с детьми, она достигает 30%.
Вероятность заболеть
Самая высокая заболеваемость тяжелыми пневмококковыми инфекциями регистрируется у детей в возрасте до 5 лет и среди пожилых людей (старше 65 лет). Особенно беззащитными перед пневмококком оказываются маленькие дети до 2 лет, чей организм не в состоянии противостоять инфекции. Для этой возрастной группы – это инфекция №1 и наиболее частая причина тяжелых форм пневмонии, отита, менингита. Среди пожилых лиц наиболее уязвимы те, кто постоянно находятся в специальных учреждениях по уходу за престарелыми.
Симптомы
Симптомы пневмококковой инфекции, вызывающую пневмонию, включают лихорадку, кашель, одышку и боль в груди. Симптомы пневмококкового гнойного менингита — ригидность затылочных мышц, сильная головная боль, лихорадка, спутанность сознания и нарушение ориентации, светобоязнь. Начальные проявления пневмококковой бактериемии (заражение крови, самая тяжелая форма с летальностью до 50%) могут быть сходны с некоторыми симптомами пневмонии и менингита, а также включать боли в суставах и озноб.
В связи с этим, медики вновь и вновь предупреждают об опасности самолечения! Нельзя пытаться справиться с заболеванием самостоятельно, руководствуясь в качестве методического пособия рекламными роликами различных препаратов и их доступностью в аптечных сетях.
Особой тяжестью отличается пневмококковый менингит, частота которого составляет около 8 на 100 тыс. детей до 5 лет. В среднем около 83% случаев наблюдаются среди детей в возрасте младше 2-х лет. Несмотря на то, что пневмококк Streptococcus pneumoniae занимает третью позицию после Haemophilus influenzae тип b (гемофильная инфекция тип b) и Neisseria meningitidis (менингококковая инфекция) в качестве инфекционного агента, ответственного за развитие данного заболевания, прогноз при пневмококковом менингите гораздо серьезней. Осложнения в виде задержки умственного развития, нарушения двигательной активности, эпилепсии и глухоты встречается достоверно чаще, чем в исходе бактериальных менингитов иной этиологии.
Пневмония, вызванная пневмококком S. pneumoniae, чаще других осложняется эмпиемой легких (скопление гноя в плевральной полости, вызывающее уменьшение дыхательной поверхности легочной ткани), что приводит к летальному исходу (до 2/3 случаев для эмпиемы). В России из 500 тыс. случаев пневмоний в год пневмококковую этиологию имеют 76% - у взрослых и до 90% - у детей в возрасте до 5 лет. Частота пневмококковых пневмоний среди детей до 15 лет составляет 490 случаев на 100 тыс., в возрасте до 4 лет – 1060 случаев на 100 тыс.
Пневмококковая бактериемия в большинстве случаев (до 80%) протекает с симптомами лихорадки без очага инфекции. Частота встречаемости бактериемии, обусловленной именно S. pneumoniae, составляет 8-22% у детей раннего возраста. Именно пневмококковый сепсис с развитием тяжелого шокового повреждения органов является самой тяжелой и жизнеугрожающей формой пневмококковой инфекции. Частота данной нозологической формы у детей до 5 лет в среднем составляет 9 000 случаев в год; уровень смертности достигает 20-50%.
Согласно мировой статистике, доля пневмококковых средних отитов составляет от 28 до 55% всех зарегистрированных случаев. Пневмококковые острые средние отиты отличаются более тяжелым течением и высоким риском отогенных осложнений, склонностью к в том числе перфорации барабанной перепонки. Пневмококковый отит является самой частой причиной снижения слуха у детей.
Риск развития пневмококковых инфекций:
- У здоровых риск составляет 8,8 на 100 000.
- У пациентов с сахарным диабетом – 51,4.
- У взрослых с хроническими заболеваниями легких – 62,9.
- У пациентов с хроническими заболеваниями сердца – 93,7.
- у страдающих раком – 300,4.
- У ВИЧ-инфицированных – 422,9.
- У пациентов с онкогематологическими заболеваниями – 503,1 на 100 000.
Смертность
По данным ВОЗ, пневмококковая инфекция признается самой опасной из всех предупреждаемых вакцинопрофилактикой болезней и до внедрения универсальной вакцинации ежегодно приводила к смерти 1,6 млн. человек, из которых от 0,7 до 1 млн. - дети, что составляет 40% смертности детей первых 5 лет жизни.
Лечение
Глобальной проблемой в мире является рост устойчивости (резистентности) пневмококка к антибиотикам – это означает, что лечение пневмококковой инфекции антибиотиками зачастую неэффективно. Главным фактором развития антибиотикоустойчивости пневмококка является нерациональный прием антибактериальных препаратов. При проведении мониторинга в 2004-2005 гг. 11% штаммов пневмококка были устойчивы в пенициллинам, 7% - к макролидам, 40,8% - к ко-тримоксазолу. Но уже в 2011-2012 гг. аналогичное исследование показало, что уже 29% штаммов S. pneumoniae имеют сниженную чувствительность или резистентны к пенициллину, 26% штаммов — резистентны к макролидам, 50% штаммов — к ко-тримоксазолу. По последним данным, до 10% штаммов пневмококковой инфекции приобрели резистентность и к комбинациям пенициллина широкого спектра действия с ингибиторами β-лактамаз, что прогностически крайне неблагоприятно, так как в связи с быстротечным развитием заболевания (2-3 дня) времени на определение чувствительности к антибиотикам, как правило, нет, и пациенты с тяжелым течением пневмококковой инфекции нередко погибают, несмотря на введение стандартных антибактериальных препаратов.

Эффективность вакцинации
По данным ВОЗ, мировой опыт показал, что массовая вакцинация более чем на 80% снижает частоту пневмококковых менингитов и тяжелых пневмоний у детей, и более, чем на треть — заболеваемость всеми пневмониями и отитами. Носительство пневмококков у детей сокращается, соответственно меньше болеют и невакцинированные дети и взрослые. По прогнозам Всемирной организации здравоохранения, глобальное использование вакцинации от пневмококковой инфекции позволит предотвратить 5,4 - 7,7 миллионов детских смертей к 2030 году.
Вакцинация – это единственный высокоэффективный способ существенно повлиять на заболеваемость и смертность от пневмококковых инфекций и понизить уровень антибиотикорезистентности S. pneumoniae. Имея подтверждение безопасности и эффективности пневмококковых конъюгированных вакцин, ВОЗ и ЮНИСЕФ считают необходимым включить эти вакцины для детей во все национальные программы иммунизации. При этом, следует обратить внимание, что максимальный защитный эффект достигается при рутинной вакцинации всех детей до 2-х лет, а не только пациентов групп риска.
Вакцины
Для борьбы с пневмококковой инфекцией вакцинация используется уже более 30 лет. С 1981 г. стала применяться пневмококковая полисахаридная вакцина. С 2000 года в международной практике для иммунопрофилактики пневмококковой инфекции у детей раннего возраста начали использоваться пневмококковые конъюгированные вакцины.
На сегодняшний день в России зарегистрированы следующие вакцины: две пневмококковые конъюгированные вакцины (10-валентная и 13-валентная – ПКВ10 и ПКВ 13) и одна – полисахаридная 23-валентная (ППВ23). Последняя используется у детей старше 2 лет и взрослых. В то время как конъюгированные вакцины рекомендованы для иммунизации детей с 2-месячного возраста и взрослых в возрасте 50 лет и старше. ПКВ13 также зарегистрирована в США и странах Евросоюза для применения в более широких возрастных группах (для детей в возрасте 6 недель – 17 лет и для взрослых в возрасте 18 лет и старше). В ближайшее время в России также ожидается расширение возрастных показаний для ПКВ13.
Последние эпидемии
Большинство заболеваний спорадические. Вспышки пневмококковой инфекции необычны, но могут встречаться в замкнутых коллективах, например, в домах для престарелых лиц, детских дневных стационарах и других учреждениях такого рода. Однако большие вспышки менингита, вызванные серотипом 1, были зарегистрированы в Африканском менингитном поясе.
По оценкам ВОЗ, из 8,8 миллионов детей в возрасте до 5 лет, погибших в 2008 году, 476 000 (333 000 – 529 000) случаев смерти было вызвано пневмококковой инфекцией. Уровни заболеваемости и смертности выше в развивающихся, нежели в экономически развитых странах.
Исторические сведения и интересные факты
Пневмококк был идентифицирован довольно давно — в 1881 г. Но вакцины стали разрабатывать только во второй половине XX в. Трудность создания таких вакцин заключалась и заключается в огромном количестве типов пневмококка.
Читайте также:


