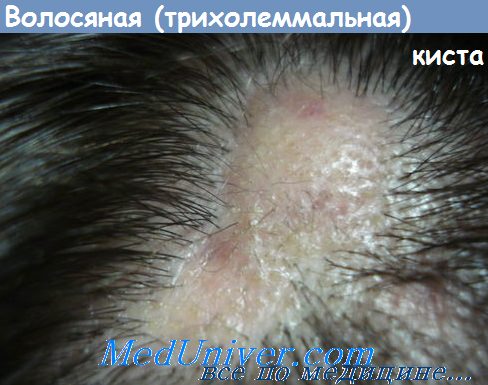
Плоскоклеточный рак с гиперкератозом
Кератоз — заболевание кожи, имеющее несколько разновидностей, среди которых доброкачественный плоскоклеточный кератоз. Это доброкачественная опухоль, которая появляется на коже у людей преклонного возраста. Новообразования плоскоклеточного типа могут стать предвестниками появления злокачественных опухолей. Каковы причины, методы диагностики, лечения и профилактики?
Кератоз — что это?
Плоскоклеточное образование входит в группу кожных болезней, связанных с задержкой отшелушивания старых клеток и ороговением. Среди причин выделяют наследственность и внешние факторы (влияние различных воздействий на кожные покровы). Кератоз может развиваться на фоне инфекционных болезней, проблем с эндокринной и нервной системами. Выделяют две формы кератоза: наследственную и приобретенную.
Внешний вид плоскоклеточного кератоза
Новообразование плоскоклеточного ― это появление бородавок на коже. Они округлой формы и небольших размеров (максимальный — 1,5 см в диаметре). Обычно бородавка покрыта роговой массой, что легко отделяется. Есть ворсинки. Бородавки в большом количестве располагаются в одном месте, создавая очаг. Они бывают нескольких цветов ― от серого до коричневого. Это подвижное новообразование, иногда на ножке. Распространяется у людей старше 45-ти лет в основном на теле, чаще — на лице.
Случаи, когда следует обратиться к врачу:
- новообразование быстро увеличивается в размерах;
- опухоль травмирована или началось воспаление;
- новообразование зудит, болит и меняет цвет;
- на коже появляются ранки, которые долго заживают и кровоточат.
Как проходит диагностика?
Чтобы отличить кератоз от рака кожи, используют метод биопсии тканей. Проводят дополнительные исследования, чтобы исключить похожие заболевания: себорейный кератоз, фолликулярную или старческую кератому, фиброму, кожный рог. Заболевания схожи по внешним признакам. Провести исследование и поставить диагноз может только специалист, он же назначит корректное лечение. Сравнение с плоскоклеточным наростом других болезней приведено в таблице.
| Заболевание | Схожие признаки | Отличительные признаки |
|---|---|---|
| Кожный рог | Опухоль имеет такую же ширину | Длиннее по форме, неподвижна |
| Мягкая фиброма | Округлая форма, имеется ножка | Ножка тоньше, консистенция мягче, нет роговых масс |
| Твердая фиброма | Округлой формы, на ножке | Гладкая поверхность |
Процедура лечения
Доброкачественные наросты подвергают лечению, чтобы не допустить их перерастания в злокачественные опухоли. Метод лечения предлагает врач-дерматолог после детального изучения болезни. В ряде случаев назначается хирургическое удаление. Распространенные методы:
Осложнения
Если заболевание вовремя не выявить и не вылечить, возможны осложнения. Кератоз может превратиться в злокачественную опухоль — плоскоклеточный рак. Если его обнаружить на ранних стадиях, то излечение возможно. Но если рак начал распространяться метастазами на окружающие органы и ткани, то лечение будет усложнено и в ряде случаев бесполезно.
Меры профилактики
К методам профилактики кожных заболеваний относят следующие:
- Избегать прогулок под солнцем, загорания в период активности ― с 10-ти до 14-ти. Находиться на солнце в это время можно, но важно максимально закрывать кожу одеждой.
- При загаре использовать специальный защитный крем.
- Исключить походы в солярии.
- При обнаружении бляшек на теле или разросшихся родинок — обращаться к специалисту за консультацией.

Профилактика плоскоклеточного кератоза заключается в минимизации чрезмерного облучения УФ-лучами, соответствующем уходе и гигиене кожи.
Любую болезнь легче предупредить. Не допустить кератоз достаточно сложно, так как человек ежедневно подвергается солнечному излучению. Но снизить шансы появления различных кожных заболеваний можно. Важно выполнять рекомендации, следить за состоянием кожи и в случае необходимости обращаться за специализированной помощью. Только специалист может точно диагностировать болезнь и назначить корректное лечение.

Плоскоклеточный рак кожи — опасный для жизни тип рака кожи. Плоскоклеточные клетки — это маленькие плоские клетки в наружном слое кожи. Когда эти клетки становятся злокачественными, они обычно превращаются в округлые опухоли кожи, которые могут быть плоскими или приподнятыми. Иногда кожа вокруг опухоли становится красной и опухшей. Плоскоклеточный рак также может возникнуть на половом члене или вульве.
Плоскоклеточный рак появляется в областях, наиболее подверженных воздействию солнца, и, как показано на рисунках ниже, часто представляет собой струп или рану, которая не заживает.
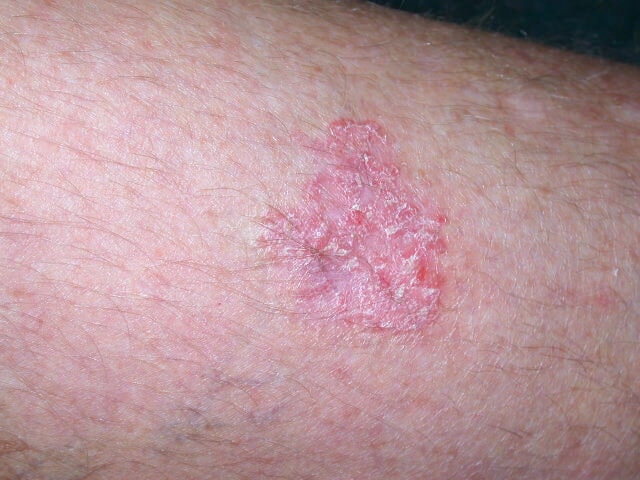
Плоскоклеточный рак кожи фото на ноге. Любое поражение, которое кровоточит или зудит и не заживает в течение нескольких недель, может вызывать беспокойство, даже если оно не похоже на эти изображения плоскоклеточного рака.
Плоскоклеточный рак иногда развивается из предракового роста кожи, называемого актиническим кератозом. Риск развития этого типа рака кожи повышается среди светлокожих и светловолосых людей, которые неоднократно подвергались воздействию сильного солнечного света, людей, у которых были веснушки в детстве, и людей с голубыми глазами. Другие факторы риска включают прием иммунодепрессантов (лекарств, которые ослабляют иммунную систему) и воздействие промышленных загрязнителей, таких как мышьяк, деготь и индустриальные масла.
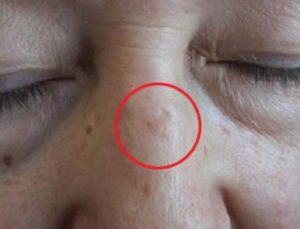
Высокодифференцированный ороговевающий плоскоклеточный рак кожи спинки носа
Плоскоклеточный рак является вторым наиболее распространенным типом рака кожи в России после базальноклеточного рака, ежегодно диагностируется около 700 000 человек. Это составляет около 2500 смертей.
Плоскоклеточный рак обычно начинается с небольшого, красного, безболезненного комка или участка кожи, который медленно растет. Это обычно происходит на участках кожи, которые неоднократно подвергались воздействию сильного солнечного света, таких как голова, уши и руки.
Основной способ диагностики плоскоклеточного рака — биопсия. С помощью специальных инструментов, врач удалит небольшой кусочек ткани из подозрительной области и исследует в лаборатории.
Плоскоклеточный рак обычно развивается медленно, но при отсутствии лечения может распространиться на лимфатические узлы и другие органы.
Болезнь Боуэна
Болезнь Боуэна обычно выглядит как красное чешуйчатое пятно на коже. Это вызвано аномальным ростом клеток в наружном слое кожи. Если его не лечить, есть небольшой шанс, что он может развиться в плоскоклеточный рак — это распространенный, излечимый рак кожи.
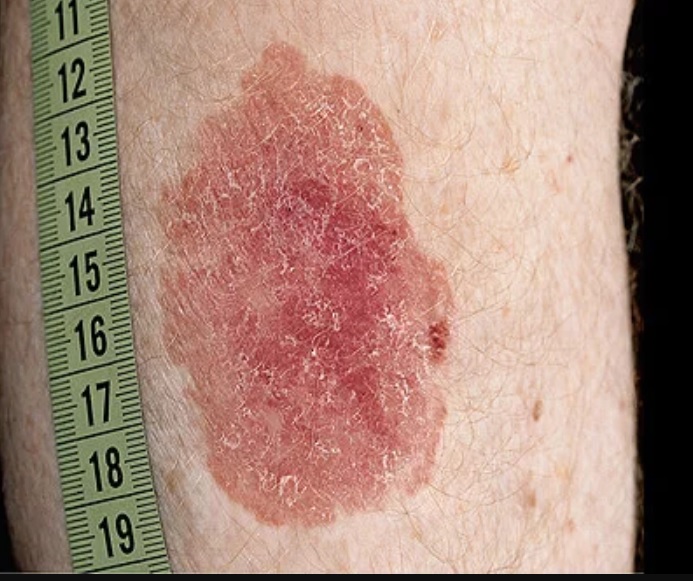
Большая, резко очерченная, чешуйчатая, эритематозная бляшка, имитирующая псориатическое поражение на икре.
Самым большим фактором риска развития болезни Боуэна является длительное пребывание на солнце. Но он также может появиться в областях, которые не были подвержены воздействию солнца. Болезнь Боуэна в области гениталий обычно связана с вирусом папилломы человека, в отличие от карциномы Меркеля.
Плоскоклеточный рак с центральным гиперкератозом
Стадии развития с фото
| Стадия | Описание | Фото |
| Стадия 1 | Рак, обнаруженный на этой стадии, присутствует только в эпидермисе (верхнем слое кожи) и не распространяется глубже в дерму. | 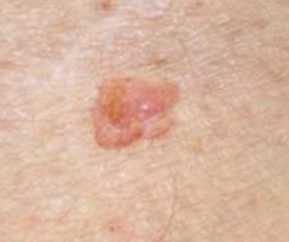 |
| Стадия 2 | Рак менее 2 см, около 4/5 дюйма в поперечнике, не распространился на близлежащие лимфатические узлы или органы. | 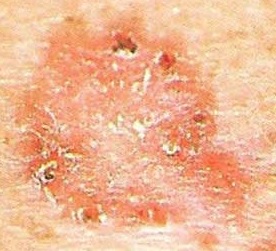 |
| Стадия 3 | Рак имеет размер более 2 см в поперечнике и не распространяется на близлежащие органы или лимфатические узлы, а также опухоль любого размера с 2 или более признаками высокого риска. |  |
| Стадия 4 | Рак распространился на лицевые кости или 1 близлежащий лимфатический узел, но не на другие органы. |  |
| Стадия 5 | Рак может быть любого размера и имеет распространение (метастазирование) на 1 или более лимфатических узлов, которые больше 3 см и могут распространяться на кости или другие органы в организме. | 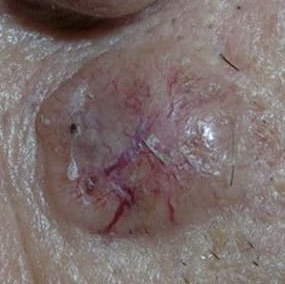 |
Лечение плоскоклеточного рака
Большинство (от 95% до 98%) плоскоклеточных карцином можно вылечить, если их лечить на ранней стадии.
Есть много способов лечения плоскоклеточного рака, который не распространился:
- отсечение рака и небольшое количество здоровой ткани вокруг него. Если большой участок кожи удален, может потребоваться пересадка кожи.
- соскоб злокачественной опухоли с помощью хирургического инструмента. Электрический зонд используется, чтобы убить любые раковые клетки.
- замораживание раковых клеток жидким азотом. Это лечение обычно используется только для очень маленьких опухолей или для участка кожи, который выглядит не здорово, но еще не раковым.
- уничтожение опухоли с помощью излучения.
- уничтожение рака, один тонкий слой за раз. Каждый слой рассматривается под микроскопом, как он удален. Эта техника помогает врачу сохранить как можно больше здоровой кожи.
- нанесение лекарств непосредственно на кожу или введение их в опухоль
- использование узкого лазерного луча, чтобы уничтожить рак.
Лучшее для вас лечение зависит от размера и локализации рака, от того, был ли он возвращен после предыдущего лечения, от вашего возраста и общего состояния здоровья.
Как только ваше лечение закончено, важно регулярно проходить повторные обследования кожи. Например, ваш врач может наблюдать вас каждые три месяца в течение первого года, а затем реже.
Если плоскоклеточный рак распространился за пределы первоначального места опухоли, лучевая терапия может быть эффективной, если рак растет в определенных, идентифицируемых местах. Распространенные метастазы плохо поддаются химиотерапии.
Последнее обновление страницы: 05.12.2014 Обратная связь Карта сайта
В современной литературе выделяются следующие особые гистологические варианты плоскоклеточного рака кожи: веретеноклеточный, акантолитический, с образованием кожного рога, лимфоэпителиальный рак кожи. Веретеноклеточный плоскоклеточный рак кожи — редкая форма плоскоклеточного рака, при котором клетки имеют веретенообразную форму. Может иметь очень большое сходство с атипичной фиброксантомой, другими саркомоподобными опухолями или истинной саркомой, веретеноклеточной меланомой, в связи с чем вызывает значительные трудности при диагностике. В большинстве случаев при тщательном исседовании в нем выявляют участки, в которых клетки либо имеют межклеточные мостики и начинающуюся кератиниза-цию, либо наличие связи с эпидермисом, участки перехода от типичного плоскоклеточного компонента к веретенокле-точному. Однако иногда такие участки не определяются. Веретенообразные клетки переплетаются с пучками коллагеновых волокон и неопухолевыми фибробластами. Нередки плеоморфные гигантские клетки. Именно в таких случаях веретеноклеточный рак очень трудно отличить от злокачественной неэпителиальной опухоли и требуется проведение иммуногистохимических исследований. Акантолитический плоскоклеточный рак кожи (син.: аденоидно-плоскоклеточный рак, псевдожелезистый, аденоакантома) характеризуется наличием железистых и альвеолярных структур, образовавшихся в результате диске -ратоза и последующего акантолиза. Он возникает de novo или на фоне солнечного кератоза. Встречается преимущественно у лиц пожилого возраста, главным образом на открытых участках кожи (чаще на лице, ушных раковинах, на границе красной каймы нижней губы). Иногда локализуется на ели истой оболочке рта. Клинически проявляется язвой, окруженной уплотненным валом. В ряде случаев имеет клиническое сходство с кератоакантомой. При гистологическом исследовании опухоли имеют дольчатое строение с наличием умеренного дискератоза, с кератинизацией отдельных клеток, приводящей к акантолизу в центре дольчатых образований. Этот процесс аналогичен супрабазальным расщелинам, наблюдаемым при некоторых типах солнечного кератоза. В результате акантолиза образуются альвеолярные и железистые структуры, выстланные одно- или многослойным пителием. При однослойной выстилке эпителиальные клетки напоминают железистые; в участках многослойной выстилки клетки внутренних слоев обычно схожи с шиповатыми и частично кератинизированными клетками. Просветы заполнены десквамированными акантолитическими клетками, многие из которых частично или полностью кератинизированы. Аденоидные изменения могут выявляться во всей опухоли или только в ее отдельных участках Иногда в периферических участках опухоли встречаются расширенные эккринные протоки с признакими пролиферации эпителия, которые могут быть обусловлены сопутствующими воспалительными изменениями. Нередко поверхность новообразования покрыта эпителием с признаками солнечного кератоза. Дифференциальный диагноз с истинными железистыми раками проводится с помощью окрашивания на муцин и кератин. В дифференциально-диагностическом отношениии следует учитывать, что, в отличие от акантолитического рака кожи, при раке потовых желез просвет железистых структур выстлан одним рядом кубических истинных железистых клеток. Аденоидно-плоскоклеточный рак следует отличать также от муцинпродуцирующего плоскоклеточного рака к жи (син.: железисто-плоскоклеточный рак кожи), чрезвычайно редкого варианта, обычно проявляющегося агрессивным течением и, более вероятно, ги-стогенетически связанного не с поверхностным эпидермисом, а с выводными протоками потовых желез. При гистологическом исследовании в опухолях наряду с признаками плоскоэпителиальной дифференцировки обнаруживается различное количество муцинпродуцирующих клеток: обычно крупных, бледно окрашенных, ШИК-положительных, положительно реагирующих на муцикармин, придающих новообразованию сходство с мукоэпидермоидным раком слюнных желез. Описываются также истинные железистые структуры. Некоторые из них напоминают протоки эккринных потовых желез и дают положительное окрашивание на раковоэмбриональный антиген. Веррукозный рак (син. верукозная плоскоклеточная карцинома) — это плоскоклеточный рак кожи низкой степени злокачественности, отличающийся медленным ростом. Вначале характеризуется экзофитным грибовидным узлом с бородавчатой поверхностью, тем не менее в конечном итоге опухоль врастает глубоко в подлежащие ткани, что и отличает ее от доброкачественных бородавчатых поражений. Патогенез веррукозного рака связывают с некоторыми типами ВПЧ. Диагноз веррукозного рака устанавливается на основании оценки клинической картины, гистологических особенностей и биологического поведения опухоли. Однако в связи с высокой степенью гистологической дифференцировки она в течение длительного времени может не расцениваться как рак. Выделяют три основных формы веррукозного рака: Подошвенная верукозная карцинома вначале клинически напоминает подошвенную бородавку. По мере роста экзофитных масс появляется выраженная тенденция к глубокому пенетрирующему росту, приводящему к формированию глубоких расщелин, наполненных роговым материалом и гноем. Отсюда и название данной формы рака (cuniculatum — расщелина, кроличья нора). Опухоль может прорастать в подошвенную фасцию, разрушить ме-татарзальные кости, инвазировать кожу тыла стопы. Иногда веррукозный рак возникает в других участках, таких, как лицо или спина; он может развиваться на фоне хронических язв и хронических форм гидраденита. Гистологически поверхностные участки веррукозного рака, характеризующиеся выраженными гиперкератозом, паракератозом и акантозом, обычно напоминают бородавки. Кератиноциты в поверхностных участках хорошо диффе-ренцированны, легко окрашиваются эозином и имеют маленькие ядра. Отличием от гигантской кондиломы является наличие истинного инвазивного роста. Плоскоклеточный рак с образованием кожного рога проявляется резко выраженным гиперкератозом в поверхностных отделах новообразования с образованием рогового выроста длиной от нескольких миллиметров до нескольких сантиметров. Может развиваться как на фоне плоскоклеточного рака in situ, так и на фоне инвазивного плоскоклеточного рака. Лимфоэпителиалъный плоскоклеточный рак кожи — редкий вариант кожного рака, аналогичный назофарингиальному лимфоэпителиальному раку. Гистологически представлен тяжами и мелкими ячейками низкодифференцированных опухолевых клеток, расположенных в густом лимфоидном инфильтрате. Отсутствие связи с эпидермисом, а также обнаружение в некоторых случаях внутрицитоп-лазматической слизи в опухолевых клетках свидетельствует о том, что это скорее низкодифференцированная опухоль из придатков кожи, чем истинный плосколеточный рак. Плоскоклеточный рак развивается из кератиноцитов (одна из разновидностей клеток эпидермиса — многослойного плоского ороговевающего эпителия). Поражает кожный покров и слизистые оболочки. Гистологическая классификацияКлетки плоскоклеточного рака могут быть трансформированы в клетки рогового эпителия. Причём тенденция к ороговению разная для разных больных. Гистологически различают ороговевающую и неороговевающую форму плоскоклеточного рака кожи. Плоскоклеточный ороговевающий рак может быть высокодифференцированным и низкодифференцированным. Локализация и симптомы опухолиНаиболее часто, по статистике, болеют люди, обладающие светлым цветом кожи и рыжими волосами. Это объясняется тем, что кожа такого типа обладает наименьшей защитой против воздействия ультрафиолета. Плоскоклеточный рак возникает на участках кожи, часто и длительно подвергающихся воздействию солнечного света. Плоскоклеточный рак кожи может развиться на здоровом участке кожи, но чаще развивается в процессе прогрессии предраковых состояний: очаговой и рубцовой атрофии кожи после ожогов и травм, на месте остроконечных кондилом, на фоне ряда заболеваний — красной волчанки, псориаза, скрофулодермы, туберкулёзной волчанки, пигментной ксеродермы, идиопатической атрофии кожи. Чаще поражённые участки обнаруживают на верхней половине туловища и руках. Очаг имеет вид красного пятна или бляшки с шелушением в центре. Чешуйки легко отслаиваются от поверхности с появлением мокнутия. Бляшка растёт и возвышается над уровнем кожи, при появлении зон гиперкератоза и разрастаний приобретает неоднородный пёстрый вид. Болезнь Боуэна часто трансформируется в плоскоклеточный рак кожи. Выше риск развития плоскоклеточного рака у пациентов с иммуносупрессией, у носителей ВПЧ или у перенёсших заболевание в любой форме. Плоскоклеточный рак кожи по характеру роста может быть экзофитным и эндофитным. Трудностей при диагностике экзофитной формы обычно не возникает — опухоль выглядит, как солитарный узел (в ряде случаев может быть несколько узлов), возвышающийся над поверхностью кожи. Эндофитная форма роста характеризуется частыми рецидивами и метастазированием. Узел, образовавшийся на коже, прорастает в подкожно-жировую клетчатку и изъязвляется. Дно язвы шероховатое, покрыто белесоватой плёнкой. Вокруг основного узла могут образовываться узлы меньшего размера, также изъязвляясь, они увеличивают площадь поражённой кожи. Опухоль быстро прорастает в подлежащие ткани и гематогенно мигрирует в другие органы (чаще в лёгкие). Хирургический метод лечения применяется при небольших размерах опухоли. Он основан на иссечении опухоли в пределах здоровой ткани. К хирургическим методам лечения относятся электрокоагуляция и кюретаж. При хирургическом лечении рака кожи необходимо формирование удовлетворительного в косметическом отношении рубца. Для лечения плоскоклеточного рака кожи также используется химиотерапия, фотодинамическая терапия, лазероиндуцированная светокислородная терапия. Фотодинамическая терапия также распространена, она требует дополнительной обработки опухоли веществом. Прогноз при заболевании плоскоклеточным раком кожи и своевременным его выявлением относительно благоприятный. Опухоли редко метастазируют и дают рецидивы. Наиболее опасно расположение первичного очага в области слухового прохода, глазницы, заушной области и в области носогубных складок. Макроскопически данный рак представляет собой белесовато-жёлтый узел с полостями внутри, которые определяют размеры образования. Клетки опухоли имеют ярко окрашенные ядра, разной формы и размера, расположенные разрозненно или беспорядочными группами. Окружены или клетками воспаления или некротизированными клетками. Некоторые из них могут ороговевать. Больше половины случаев заболеваний ротовой полости занимает рак языка. Так как основной причиной является употребление алкоголя и курение, большую часть заболевших данной формой рака составляют мужчины. Фактором риска развития плоскоклеточного рака является неудовлетворительная гигиена полости рта, воспалительные заболевания полости рта. Здоровая слизистая оболочка редко трансформируется в рак. На ранних стадиях течение заболевания бессимптомно. При увеличении образования в размере может нарушиться глотание, жевание, изменяется речь. Обнаружение опухоли языка, слизистой рта, губ возможно как самим пациентом, так и при профилактическом осмотре стоматологом, во время которого врач может соскоблить участок поражённой слизистой, исследовать и обнаружить изменённые клетки. Уточнение характера опухоли возможно только после проведения морфологического исследования. Рак нижней губы развивается наиболее благоприятно, редко метастазирует. Рак верхней губы имеет более серьёзный прогноз, часто метастазирует в регионарные лимфоузлы. Другими факторами риска развития являются: мужской пол (последние годы в связи с ростом числа курильщиц, мужчины и женщины заболевают раком гортани примерно с одинаковой частотой), возраст 30 — 60 лет, заболевание ВПЧ в анамнезе, иммунносупрессия (ВИЧ в том числе), профессиональные вредности (контакт с химическими веществами или радиация), нерациональное питание (недостаток витаминов и микроэлементов). Предраковыми состояниями являются:
Плоскоклеточный ороговевающий рак протекает относительно благоприятно, медленно развивается и редко метастазирует. Плоскоклеточный неороговевающий рак гортани, напротив, быстро растёт и рано даёт метастазы. Чаще данный рак метастазирует в регионарные лимфатические узлы и редко даёт отдалённые метастазы (лёгкие, печень, кости). Ухудшает прогноз то, что рак часто рецидивирует даже после проведения радикальной операции. Рак протекает бессимптомно, но иногда больной может жаловаться на изменения голоса, нарушение дыхания и глотания. Болезненность может появляться при распаде опухоли. Имеет наибольший удельный вес в морфологической структуре злокачественных новообразований шейки матки. Первое место занимает умеренно дифференцированный плоскоклеточный рак, второе — высокодифференцированный и третье — низкодиферренцированный. Заболеваемость плоскоклеточным раком влагалища очень низкая, что затрудняет возможности его исследования. Факторами риска возникновения рака шейки и тела матки любой морфологической формы являются:
Пациентка может жаловаться на кровянистые или зловонные выделения, периодические боли, кровотечения, не связанные с циклом. Метастазы и рецидивы возникают у больных с III стадией заболевания, у пациенток с эндофитной формой роста или с формированием кратера внутри узла, у пациенток с неороговевающей формой рака. Рецидивы и метастазы чаще всего себя клинически не проявляют, что объясняет важность комплексного обследования и динамического наблюдения пациенток с данной патологией. Диагностика основывается на данных физикального обследования, цитологического исследования мазков с шейки и биопсии со всех подозрительных участков шейки матки; общего анализа крови, биохимического анализа крови, определения уровня SCC в сыворотке; экскреторной урогафии, цистоскопии, ректороманосксопии, УЗИ органов малого таза и лимфатических узлов (в некоторых случаях необходимо расширить объём исследования и провести УЗИ паховых и надключичных лимфоузлов). Диагноз выставляется только по результатам морфологического исследования образца ткани опухоли. Также стоит заметить, что в случае с поражением матки часто диагностируется железисто-плоскоклеточный рак. Для него характерен неблагоприятный прогноз, быстрое течение и высокая степень агрессивности. Рак прямой кишки в целом — одна из важных проблем современной клинической онкологии. Злокачественные опухоли анального канала характеризуются агрессивным быстрым ростом и частым метастазированием. Среди всех опухолей анального канала больший удельный вес имеет плоскоклеточный рак. Редко его обнаруживают в вышележащих отделах прямой кишки и толстом кишечнике. В норме в прямой кишке нет плоскоклеточного эпителия, все случаи возникновения плоскоклеточного рака связаны с метаплазией (появлением участков определённого типа эпителия там, где в норме его не должно быть). Считается, что основной причиной развития опухоли аноректальной области является инфицирование человека вирусом папилломы человека онкогенного типа. Заболевание на ранних стадиях также часто протекает бессимптомно. Пациент во время визита к врачу может пожаловаться на проблемы с дефекацией как частые поносы, так и запоры), выделения из заднего прохода, на боли при дефекации. Чувство инородного тела. По мере роста опухоли и появления метастазов могут появиться жалобы со стороны близлежащих органов и систем (у обоих полов нарушение мочеиспускания, у женщин могут быть боли и межменструальные кровотечения). Среди дополнительных методов, применяемых для уточнения диагноза можно выделить: ирригоскопию, колоноскопия, ректороманоскопия. Но чаще всего много данных можно получить уже при проведении пальпации или осмотра. Исследования по поводу лечения данного типа рака очень противоречивы. По ряду данных, большая роль отдаётся хирургическому лечению с удалением участка прямой кишки и регионарных лимфоузлов. По данным других исследований, хирургический метод даёт частые рецидивы, и наиболее эффективным считается химиолучевая терапия, которая позволяет добиться регрессии опухоли на ранних этапах её развития. Так как плоскоклеточный рак анального канала часто даёт рецидивы, врачи перешли к комплексному виду лечения, который включает в себя разнообразие методов. Международная гистологическая классификация рака лёгкого разделяет плоскоклеточный рак лёгкого на группы:
Опухолевый узел имеет сероватый, желтовато-коричневый цвет, внутри узла могут быть участки некроза или полости. Отдельно выделяют полостную форму рака. Клетки плоскоклеточного рака лёгких могут быть также высоко-, умеренно-, и низкодифференцированными. Высокодифференцированные клетки разной формы и размера, ядра этих клеток также разной формы и размера. Есть межклеточные мостики и участки ороговения. Умереннодифференцированный рак имеет клетки полигональной формы, ядро прокрашивается анилиновыми красителями ярко, хорошо видно ядрышко. Клетки не образуют роговое вещество, только в некоторых из них можно обнаружить кератин и межклеточные мостики. Низкодифференцированный рак можно диагностировать, только если в изучаемом препарате будут обнаружены клетки, образующие кератин или межклеточные мостики. Клетки имеют овальную форму, яркое ядро, принадлежность которых к определённому типу рака дифференцировать трудно. Одной из форм плоскоклеточного рака лёгкого является веретеноклеточный рак, клетки которого имеют обозначенную форму. Клетки веретенообразной формы могут чередоваться с клетками любого вышеописанного типа, и тогда такой рак становится смешанным. Пациент на приёме у врача может пожаловаться на одышку при физической нагрузке или в покое, появление хрипоты в голосе, на длительный кашель со слизью (слизь может быть с прожилками крови), характерны частые пневмонии и бронхиты. Первыми звоночками могут быть симптомы, характерные для любого вида рака: беспричинная слабость, постоянное повышение температуры, резкая потеря веса (если для этого не принимались соответствующие меры). Уточняют диагноз после выполнения рентгенографии грудной клетки, бронхоскопии с биопсией кусочка подозрительного участка с эпителия трахеи и бронхов. На ранних стадиях проводят радикальную операцию, которая может привести к полному излечению. Также возможно проведение химиотерапии и лучевой терапии. Лечение плоскоклеточного ракаКак уже было упомянуто выше, лечение плоскоклеточного рака любой локализации не сводится к выбору какой-то определённой группы методов, а проводится в комплексе: оперативное и терапевтическое лечение. Оперативное лечение заключается в удалении органа, части органа и регионарных лимфоузлов. Но стоит помнить, что объём оперативного вмешательства зависит от стадии заболевания и возможности проведения консервативной терапии (предоперационной и послеоперационной). Большую роль в лечении плоскоклеточного рака на поздних стадиях (III- IV) имеет симптоматическое лечение. Оно заключается в психологической поддержке пациента и родственников, устранении болевого синдрома, устранении геморрагического синдрома (кровотечений). Сюда же входит полноценное питание, сбалансированное по содержанию белков, жиров, углеводов, богатое витаминами и необходимыми организму ионами. Кроме того, симптоматическая терапия включает в себя борьбу с инфекцией и поддержание функции всех систем организма. ВыводыПлоскоклеточный рак — злокачественное новообразование кожи и слизистых оболочек, происходящее из кератиноцитов. Клетки опухоли способны к образованию рогового вещества. Наиболее злокачественный неороговевающий низкодифференцированный рак, наименее — ороговевающий высокодифференцированный. Факторами риска возникновения плоскоклеточного рака в большинстве случаев является курение или употребление алкоголя, воздействие канцерогенных веществ (как профессиональная вредность), воздействие радиации и солнечных лучей. Большую роль играют предраковые состояния (болезнь Боуэна), аутоиммунные заболевания (красная волчанка, например) и вирусные инфекции (вирус папилломы человека онкогенных типов). Основные способы лечения плоскоклеточного рака для разных локализаций немного отличаются, но всегда используются в комбинации друг с другом. Прогноз и течение заболевания зависит от локализации, стадии и морфологической характеристики опухоли. Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо! Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу. Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
|