Периостит голеностопного сустава что это такое

Когда речь заходит о периостите, то люди часто говорят о челюстной или зубной болезни . На самом деле данный воспалительный процесс затрагивает не конкретный отдел организма, а костную ткань, которая может наблюдаться и в других отделах. Периостит является достаточно емким заболеванием, все о котором будет говориться на vospalenia.ru.
Что это такое – периостит?
Что это такое – периостит? Это воспаление надкостницы кости. Надкостницей является соединительная ткань, покрывающая в виде пленки всю поверхность кости. Воспалительный процесс затрагивает наружный и внутренний слои, что постепенно перетекает на другие. Поскольку надкостница находится в непосредственной близости от кости, то нередко воспаление начинается и в костной ткани, что имеет название остеопериостит.
Периостит имеет широкую классификацию по видам, поскольку надкостница выстилает все кости организма. Таким образом, выделяют такие виды периостита:
- Челюсти – воспаление альвеолярной части челюсти. Развивается на фоне некачественного лечения зуба, распространения инфекции по лимфе или через кровь, при пульпите или периодонтите. При отсутствии лечения возможно распространение воспаления из надкостницы на ближайшие ткани.
- Зуба (флюс) – поражение тканей зуба, что происходит при нелечимом кариесе. Возникает непереносимая боль, общая температура, слабость, озноб.
- Кости (остеопериостит) – инфекционная природа заболевания, при котором воспаление с надкостницы распространяется на кость.
- Ноги – повреждение кости нижних конечностей. Возникает зачастую по причине ушибов, переломов, нагрузок, растяжения сухожилий. Часто наблюдается у спортсменов и у солдат в первые годы службы. В большинстве страдает большеберцовая кость.
- Голени – развивается на фоне больших нагрузок, неправильно подобранного комплекса тренировок, ушибов и травм. Начинается, как всегда, с проявления припухлости, местного повышения температуры и болевого ощущения.
- Коленного сустава – развивается в результате ушибов, переломов, растяжений и разрывов связок сустава. Быстро переходит в хроническую форму и имеет остеопериоститный характер. Часто приводит к неподвижности коленного сустава. Определяется припухлостью, отеком, болевыми ощущениями, наростами и уплотнениями.
- Стопы – развивается в результате различных травм, сильных нагрузок и растяжения. Появляется резкая боль, отечность, утолщение стопы.
- Плюсневой (пястной) кости – развивается на фоне травм и нагрузок. Часто наблюдается у женщин, которые ходят на высоких каблуках, и у людей с плоскостопием.
- Носа – поражение надкостницы носовых пазух. Возможно после травм или операций на носе. Проявляется в виде изменения формы носа и болезненности при ощупывании.
- Глазниц (орбиты) – воспаление надкостницы (периоста) глазницы. Причины могут быть самыми разнообразными, главными из которых является проникновение инфекции в данную область. Стрептококки, стафилококки, реже туберкулезная микобактерия, спирохета проникают через глаз, кровь от носовых пазух, зубов (при кариесе, дакриоцистите) и других органов (при гриппе, ангине, кори, скарлатине и пр.). Характеризуется припухлостью, отечностью, местным повышением температуры, отеком слизистой и конъюктивитом.
По механизмам возникновения делят на виды:
- Травматический (посттравматический) – развивается на фоне травм на кость или надкостницу. Начинается с острой формы, потом переходит в хроническую, если отсутствует лечение.
- Нагрузочный – нагрузка, как правило, идет на близлежащие связки, которые разрываются или растягиваются.
- Токсический – перенос через лимфу или кровь токсинов от других органов, которые поражены болезнями.
- Воспалительный – возникает на фоне воспалительных процессов близлежащих тканей (например, при остеомиелите).
- Ревматический (аллергический) – аллергическая реакция на различные аллергены.
- Специфический – возникает на фоне специфических заболеваний, например, при туберкулезе.
По характеру воспаления делят на виды:
- Простой – приток крови к пораженной надкостнице и утолщение со скоплением жидкости;
- Гнойный;
- Фиброзный – мозолистое фиброзное утолщение на надкостнице, которое формируется длительное время;
- Туберкулезный – зачастую развивается на костях лица и ребрах. Характеризуется гранулированием ткани, потом видоизменяется в некротические творожные проявления и поддается гнойному расплавлению;
- Серозный (слизистый, альбумниозный);
- Оссифицирующий – отложение солей кальция и новообразование костной ткани из внутреннего слоя надкостницы;
- Сифилитический – бывает оссифицирующим и гумозным. Появляются узлы или плоские эластичные утолщения.
По наслоениям различают формы:
По длительности выделяют формы:
- Острый – следствие проникновения инфекции и быстро перетекает в гнойную форму;
- Хронический – вызывают различные инфекционные болезни в других органах, от которых переносится инфекция, на фоне острой формы, а также в результате травм, которые часто обретают хронический вид, не проходя через острую форму.
По причине участия микроорганизмов разделяют виды:
- Асептический – появляется вследствие закрытых травм.
- Гнойный – результат проникновения инфекции.
Причины
Причины развития периостита самые разнообразные, поскольку речь идет не о конкретной области, а обо всем организме. Однако выделяют общие факторы, которые вызывают болезнь, независимо от его расположения:
- Травмы: ушибы, переломы, вывихи, растяжения и разрывы сухожилий, ранения.
- Воспалительные процессы, которые происходят близко к надкостнице. В данном случае воспаление переходит на близлежащие области, то есть надкостницу.
- Токсины, которые переносятся через кровь или лимфу к надкостнице, провоцируя болезненную реакцию. Токсины могут формироваться как от злоупотребления лекарствами, так и по причине жизнедеятельности инфекции в других органах, при вдыхании ядов или химических веществ.
- Инфекционные болезни, то есть специфическая природа периостита: туберкулез, актиномикоз, сифилис и пр.
- Ревматическая реакция или аллергия, то есть реакция надкостницы на проникающие в нее аллергены.
Симптомы и признаки периостита надкостницы
Признаки периостита надкостницы отличаются по видам болезни. Так, при остром асептическом периостите наблюдаются такие симптомы:
- Слабо ограниченная припухлость.
- Болезненность припухлости при надавливании.
- Местная температура пораженного участка.
- Возникновение нарушений опорных функций.
При фиброзном периостите припухлость является четко очерченной, абсолютно неболезненной, имеет плотную консистенцию. Кожные покровы имеют высокую температуру и подвижность.
Оссифицирующий периостит характеризуется четко очерченной припухлостью, без каких-либо болей и местных температур. Консистенция припухлости твердая и неровная.
Гнойный периостит характеризуется яркими изменениями в состоянии и очаге возгорания воспаления:
- Пульс и дыхание учащаются.
- Повышается общая температура.
- Проявляется утомляемость, слабость, угнетенное состояние.
- Снижается аппетит.
- Формируется припухлость, которая дает сильные боли и местную высокую температуру.
- Появляется напряжение и отечность мягких тканей.
Воспаление надкостницы у детей
У детей причин для воспаления надкостницы очень много. Частыми из них становятся зубные заболевания, инфекционные болезни (например, корь или грипп), а также различные ушибы, вывихи и травмы, которые являются частыми явлениями в детском возрасте. Симптоматика и лечение такие же, как и у взрослых.
Периостит у взрослых
У взрослых встречаются самые разные виды периостита, которые развиваются как при травмах, так и при инфекционных заболеваниях других органов. Здесь нет деления на сильный и слабый пол. Периостит развивается как у мужчин, так и у женщин, особенно если они занимаются спортом, носят тяжелые вещи, нагружают свои связки и сухожилия.
Диагностика
Диагностика воспаления надкостницы начинается с общего осмотра, который проводится по причинам жалоб больного. Дальнейшие процедуры позволяют уточнить диагноз:
- Анализ крови.
- Рентгенография пораженного участка.
- Риноскопия при периостите носа.
- КТ и МРТ.
- Биоптат содержимого надкостницы проходит биологический анализ.
Лечение
Лечение периостита начинается с покоя. Возможно первоначальное проведение физиотерапевтических процедур:
- УВЧ;
- Наложение холодных компрессов;
- Аппликации озокерита, постоянных магнитов;
- УЗИ;
- Электрофорез и ионофорез;
- Лазеротерапия;
- Парафинотерапия;
- СТП с целью рассасывания утолщений.
Чем лечить периостит? Лекарствами:
- Противовоспалительными лекарствами;
- Антибиотиками или противовирусными медикаментами при проникновении инфекции в надкостницу;
- Дезинтоксикационными препаратами;
- Общеукрепляющими медикаментами.
Хирургическое вмешательство проводится при отсутствии эффекта от лекарств и физиотерапевтических процедур, а также при гнойной форме периостита. Происходит иссечение надкостницы и устранение гнойного экссудата.
В домашних условиях заболевание не лечится. Можно лишь упустить время, которое не позволило бы болезни развиться до хронической формы. Также становятся неэффективными какие-либо диеты. Лишь при периостите челюсти или зуба необходимо употреблять мягкую пищу, чтобы не вызывать болевых ощущений.
Прогноз жизни
Периостит считается коварным заболеванием, которое приводит к значительным изменениям в строении и положении костей. Прогноз жизни является непредсказуемым и полностью зависит от вида и формы болезни. Сколько живут при острой форме периостита? Острая форма болезни и травматический периостит имеют благоприятный прогноз, поскольку быстро лечатся. Однако хроническая форма и гнойный периостит лечатся очень сложно.
Осложнением периостита является переход в хроническую и гнойную форму болезни, которые дают такие последствия своего нелечения:
- Остеомиелит.
- Флегмона мягких тканей.
- Медиастинит.
- Абсцесс мягких тканей.
- Сепсис.
Данные осложнения могут привести к инвалидности или смерти больного.
Посттравматический артрит представляет собой заболевание суставов, характеризующиеся повреждением хрящевой ткани, сухожилий и суставной капсулы. Встречается он в любом возрасте и вне зависимости от рода деятельности человека. Посттравматический артрит голеностопного сустава чаще поражает женский пол. Если травма серьезная, подвижность травмированной части тела нарушается. При получении микроповреждения процесс развивается постепенно. Своевременная терапия позволит устранить не только посттравматический артрит коленного сустава, но и заболевание других частей тела.

Болезнь развивается на фоне полученных повреждений механического характера. К их числу относят:
- трещины хрящевых соединений;
- повреждение менисков;
- поражение суставных капсул;
- разрыв сухожилий;
- повреждение мышечных тканей на связочном аппарате.
Чаще негативному влиянию подвергаются голеностопы и колени. Страдают они из-за чрезмерных физических нагрузок. Развитие заболевания происходит постепенно спустя некоторое время после получения травмы. Образовавшаяся микротрещина перестает беспокоить человека через несколько суток. Спустя пару лет это может поспособствовать серьезному поражению сустава.
Существуют и второстепенные причины развития артрита. Повлиять на болезнь могут чрезмерные нагрузки, направленные на суставные капсулы. Происходит это в результате сбоя в организме. Повлиять на артрит могут:

- переохлаждение;
- неудобная обувь;
- сильная нагрузка во время тренировок;
- откладывание солей в хрящевой ткани;
- проникновение в организм инфекции;
- гормональные сбои и нарушение работы обмена веществ;
- голодание или переедание;
- нервные перенапряжения.
Основные симптомы проявления заболевания:
- стойкий болевой синдром;
- постоянный хруст в суставах;
- наличие ломоты в теле;
- припухлость в зоне травмирования, в частности, колена;
- ограниченная подвижность пораженного сустава.
Если воспаление сильное, не исключено повышение температуры тела, присутствие лихорадки и лейкоцитоза.
Травматический артрит подразумевает сбор полного анамнеза. В него входят жалобы пациента, видимые признаки и данные о роде деятельности.

Диагностика заключается в исследовании физикальных признаков, получении рентгенологических данных и лабораторных исследованиях.
Пострадавшие с ярко выраженным артритом отправляются на прием к врачу-ревматологу. Это позволит исключить ревматическую природу развития заболевания. Главной диагностической мерой является проведение рентгенографии суставов. Это позволит получить полную картину происходящего и ознакомиться с пораженным суставом благодаря снимкам в двух проекциях.
При необходимости прибегают к инструментальной диагностике. К основным ее методам относят томографию, артрографию, электрорентгенографию и увеличительную рентгенографию. Рентгенологические признаки наличия артрита многообразны. При исследовании отмечаются краевые костные дефекты и наличие кистозных очагов. Инфекционная природа заболевания допускает присутствие секвестров.
Термография позволяет определить локализацию изменений теплообмена. УЗИ направлено на выявление выпота в полости пораженного сустава, а также параартикулярных изменений.
Радионуклидная сцинтиграфия позволяет определит активность воспаления. При необходимости исследования дополняются диагностической артроскопией. Для определения нарушения функциональности голеностопы обследуются путем методик измерения амплитуды при движении и в состоянии покоя. При необходимости прибегают к морфологической оценке биоптата синовиальных оболочек.
Лечение посттравматического артрита направлено на снижение болевого синдрома и улучшение подвижности пораженного сустава.
Делается это путем комплексных мер и с помощью применения различных подходов. После получения повреждения сустав должен находиться в полном покое. Медикаментозное лечение следует сразу же и включает в себя применение противовоспалительных и обезболивающих препаратов. Действие лекарств дополняется электромагнитной терапией. В качестве лекарственных средств широко применяют такие, действие которых направлено на восстановление поврежденной ткани. Используются и хондропротекторы на основе животных хрящей.
На этапе восстановления широко применяются санитарно-курортное лечение и бальнеотерапия. Желательно делать массаж пораженного сустава, проводить иглоукалывание и прибегать к помощи мануальной терапии. Для максимальной разгрузки пораженного места рекомендуется использовать ограничительную диету.
Если консервативное лечение не дало положительной динамики, прибегают к оперативному вмешательству. Пациенту предлагают артроскопическую операциию. Она заключается в удалении разрастания костей и пораженных тканей при помощи специального инструмента — артроскопа. Этот метод характеризуется высокой эффективностью и минимальной травматизацией. Послеоперациионные раны заживают на вторые сутки после хирургического вмешательства. Подвижность восстанавливается на протяжении 5 недель. Если лечение начать вовремя, прогноз имеет благоприятный характер. В противном случае возможно наступление инвалидности.
Посттравматический остеоартроз и его лечение
Посттравматический артроз не является первичным заболеванием и возникает вследствие предрасполагающих факторов. Эта болезнь может развиваться в любом возрасте и не зависит от дегенеративных изменений хрящевой ткани вследствие старения. Особенно часто артроз поражает крупные суставы нижних конечностей у легкоатлетов, которые пренебрегают предварительной подготовкой перед нагрузками.
Посттравматический деформирующий артроз привыкли считать проблемой людей с избыточным весом. Однако это не так. Среди основных причин, вызывающих вторичный или посттравматический остеоартроз выделяют:
- Травмы суставов с разрывом и растяжением мягких тканей. Особенно если в травмированных тканях начинаются воспалительные процессы.
- Частые воспалительные заболевания верхних дыхательных путей (ангина, грипп, ОРЗ).
- Нарушение обмена веществ.
- Излишний вес.
- Болезни эндокринной системы, в результате которых хрящевая и костная ткань изменяют свою структуру, истончаются. При таком патологическом состоянии увеличивается риск переломов.
Травма может стать пусковым механизмом механического разрушения гиалинового хряща, который выстилает суставные поверхности. Разрыв менисков – основная причина артроза коленного сустава. Мениск – это фиброзно-волокнистый хрящ. Его травмы и повреждения обычно развиваются в быту.
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Деформированная часть мениска начинает травмировать суставную поверхность. Это происходит потому, что фиброзно-волокнистый хрящ мениска намного плотнее гиалинового хряща сустава. В результате происходит механическое разрушение последнего. Этот процесс может длиться 3-4 года. В результате гиалиновый хрящ полностью разрушается. Это приводит к артрозу той степени, когда возникает необходимость эндопротезирования коленного сустава.
Посттравматический артроз коленного сустава проявляется болью, ощущением скованности, отечностью. При движении в пораженном суставе возникает характерный хруст. Если больной не обращается к врачу, возникает ограничение функций сустава, искривление нижней конечности, а также атрофии мышц.
Основными причинами артроза голеностопного сустава являются нарушение кровоснабжения суставных хрящей. Даже незначительные травмы могут привести к повреждению кровеносных сосудов, которые обеспечивают сустав питательными веществами. В результате нарушения трофики, нарушается внутренняя структура суставной сумки, снижение выработки синовиальной жидкости и увеличение трения суставных поверхностей.
При нарушении кровообращения страдают мышцы и нервы. В результате происходит снижение тонуса и нарушение передачи нервных импульсов в головной мозг. Таким образом, мышечная ткань остается без контроля со стороны нервной системы. Это может спровоцировать начало посттравматического артроза.
К заболеванию приводят не только травмы, но и непомерные физические нагрузки на сустав. Именно по этой причине в группу риска попадают люди, работа которых связана с тяжелым физическим трудом и спортсмены. Проходит несколько лет после травмы, прежде чем начнут проявляться симптомы болезни.
Болевой синдром появляется уже после появлений костных разрастаний в суставе. К основным симптомам посттравматического артроза плечевого сустава относится снижение трофики мышц и онемение рук. Одним из ярких симптомов является ноющая боль в области плеча и лопатки и затруднение отведения руки за спину.
Лечение посттравматического артроза заключается в комплексном подходе. Назначают мероприятия, направленные на уменьшении кислородного голодания тканей. Это достигают за счет активизации местного и общего кровообращения. В результате происходит уменьшение венозного стаза и отечности тканей. Улучшение кровообращения в тканях приводит к восстановлению регуляции водно-солевого обмена, нормализации обмена веществ в хрящевой ткани.
Физические упражнения укрепляют мышцы, окружающие сустав, и обеспечивают его стабилизацию и разгрузку. Дозированные упражнения в сочетании с массажем и другими методами физиотерапии приводят к адаптации организма и травмированного сустава к нагрузкам.
В период обострения заболевания лечение направлено на уменьшение болевых ощущений, расслабление мышц, находящихся в тонусе. В течение нескольких дней пациенту рекомендуют щадящий двигательный режим. При выраженных болях на последних стадиях болезни назначают постельный режим.
Для купирования болевого синдрома применяют обезболивающие средства и нестероидные противовоспалительные препараты. Чтобы обеспечить питательными веществами хрящевую ткань, назначаются хондропротекторы в виде таблеток и наружных средств.
Эффективно в лечении посттравматического артроза назначение сероводородных и радоновых ванн. Курс бальнеотерапии помогает уменьшить боль на длительный период времени. В этих же целях назначаются грязевые ванны. Консервативное лечение и ЛФК на начальных стадиях болезни может быть эффективным. Если же больной обратился к врачу с запущенной формой артроза, предлагают оперативное вмешательство.
Гость — 16.11.2015 — 15:29

Периостит – это острое или хроническое воспаление надкостницы. Обычно провоцируется другими заболеваниями. Сопровождается болями и отечностью окружающих мягких тканей. При нагноении возникают симптомы общей интоксикации. Особенности течения и выраженность симптоматики в значительной степени определяются этиологией процесса. Диагноз выставляется на основании клинических признаков и данных рентгенологического исследования. Лечение обычно консервативное: анальгетики, антибиотики, физиотерапия. При свищевых формах показано иссечение пораженной надкостницы и мягких тканей.
МКБ-10
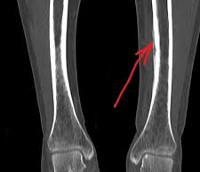
Общие сведения
Периостит (от лат. periosteum – надкостница) – воспалительный процесс в области надкостницы. Воспаление обычно возникает в одном слое надкостницы (наружном или внутреннем), а затем распространяется на остальные слои. Кость и надкостница тесно связаны между собой, поэтому периостит часто переходит в остеопериостит. В зависимости от причины возникновения болезни лечение периостита могут осуществлять травматологи-ортопеды, онкологи, ревматологи, фтизиатры, венерологи и другие специалисты. Наряду с мероприятиями по устранению воспаления лечение большинства форм периостита включает в себя терапию основного заболевания.

Причины периостита
По наблюдениям специалистов в сфере травматологии и ортопедии, ревматологии, онкологии и других областей медицины, причиной развития данной патологии может стать травма, воспалительное поражение кости или мягких тканей, ревматические заболевания, аллергия, ряд специфических инфекций, реже – опухоли костей, а также хронические болезни вен и внутренних органов.
Классификация
Периостит может быть острым или хроническим, асептическим или инфекционным. В зависимости от характера патологоанатомических изменений выделяют простой, серозный, гнойный, фиброзный, оссифицирующий, сифилитический и туберкулезный периостит. Болезнь может поражать любые кости, однако, чаще локализуется в области нижней челюсти и диафизов трубчатых костей.
Симптомы периостита
Простой периостит является асептическим процессом и возникает вследствие травм (переломов, ушибов) или воспалительных очагов, локализующихся рядом с надкостницей (в мышцах, в кости). Чаще поражаются участки надкостницы, покрытые незначительным слоем мягких тканей, например, локтевой отросток или передневнутренняя поверхность большеберцовой кости. Пациент с периоститом предъявляет жалобы на умеренную боль. При исследовании пораженной области выявляется незначительная отечность мягких тканей, локальное возвышение и болезненность при пальпации. Простой периостит обычно хорошо поддается лечению. В большинстве случаев воспалительный процесс купируется в течение 5-6 дней. Реже простая форма периостита переходит в хронический оссифицирующий периостит.
Фиброзный периостит возникает при длительном раздражении надкостницы, например, в результате хронического артрита, некроза кости или хронической трофической язвы голени. Характерно постепенное начало и хроническое течение. Жалобы пациента, как правило, обусловлены основным заболеванием. В области поражения выявляется незначительный или умеренный отек мягких тканей, при пальпации определяется плотное безболезненное утолщение кости. При успешном лечении основного заболевания процесс регрессирует. При длительном течении периостита возможно поверхностное разрушение костной ткани, есть данные об отдельных случаях озлокачествления пораженного участка.
Гнойный периостит развивается при проникновении инфекции из внешней среды (при ранениях с повреждением надкостницы), при распространении микробов из соседнего гнойного очага (при гнойной ране, флегмоне, абсцессе, рожистом воспалении, гнойном артрите, остеомиелите) либо при пиемии. Обычно в качестве возбудителя выступают стафилококки или стрептококки. Чаще страдает надкостница длинных трубчатых костей – плечевой, большеберцовой или бедренной. При пиемии возможны множественные поражения.
На начальном этапе надкостница воспаляется, в ней появляется серозный или фибринозный экссудат, который в последующем превращается в гной. Внутренний слой периоста пропитывается гноем и отделяется от кости, иногда – на значительном протяжении. Между надкостницей и костью образуется субпериостальный абсцесс. В последующем возможно несколько вариантов течения. В первом варианте гной разрушает участок надкостницы и прорывается в мягкие ткани, образуя параоссальную флегмону, которая в последующем может либо распространиться на окружающие мягкие ткани, либо вскрыться наружу через кожу. Во втором варианте гной отслаивает значительный участок периоста, вследствие чего кость лишается питания, и образуется участок поверхностного некроза. При неблагоприятном развитии событий некроз распространяется в глубокие слои кости, гной проникает в костномозговую полость, возникает остеомиелит.
Для гнойного периостита характерно острое начало. Пациент предъявляет жалобы на интенсивные боли. Температура тела повышена до фебрильных цифр, отмечаются ознобы, слабость, разбитость и головная боль. При исследовании пораженной области выявляется отек, гиперемия и резкая болезненность при пальпации. В последующем формируется очаг флюктуации. В отдельных случаях возможна стертая симптоматика или первично хроническое течение гнойного периостита. Кроме того, выделяют острейший или злокачественный периостит, характеризующийся преобладанием гнилостных процессов. При этой форме надкостница набухает, легко разрушается и распадается, лишенная периоста кость оказывается окутанной слоем гноя. Гной распространяется на мягкие ткани, вызывая флегмону. Возможно развитие септикопиемии.
Серозный альбуминозный периостит обычно развивается после травмы, чаще поражает метадиафизы длинных трубчатых костей (бедро, плечо, малоберцовую и большеберцовую кости) и ребра. Характеризуется образованием значительного количества тягучей серозно-слизистой жидкости, содержащей большое количество альбуминов. Экссудат может скапливаться поднадкостнично, образовывать кистовидный мешок в толще надкостницы или располагаться по наружной поверхности периоста. Зона скопления экссудата окружена красно-коричневой грануляционной тканью и покрыта плотной оболочкой. В отдельных случаях количество жидкости может достигать 2 литров. При поднадкостничной локализации воспалительного очага возможна отслойка надкостницы с образованием участка некроза кости.
Течение периостита обычно подострое или хроническое. Больной жалуется на боли в пораженной области. На начальном этапе возможно незначительное повышение температуры. Если очаг расположен поблизости от сустава, может возникать ограничение движений. При осмотре выявляется отечность мягких тканей и болезненность при пальпации. Область поражения на начальных стадиях уплотнена, в последующем формируется участок размягчения, определяется флюктуация.
Оссифицирующий периостит – распространенная форма периостита, возникающая при продолжительном раздражении надкостницы. Развивается самостоятельно или является следствием длительно текущего воспалительного процесса в окружающих тканях. Наблюдается при хроническом остеомиелите, хронических варикозных язвах голени, артрите, костно-суставном туберкулезе, врожденном и третичном сифилисе, рахите, костных опухолях и периостозе Бамбергера-Мари (симптомокомплексе, который возникает при некоторых заболеваниях внутренних органов, сопровождается утолщением ногтевых фаланг в виде барабанных палочек и деформацией ногтей в виде часовых стекол). Оссифицирующий периостит проявляется разрастанием костной ткани в зоне воспаления. Перестает прогрессировать при успешном лечении основного заболевания. При длительном существовании в отдельных случаях может становиться причиной синостозов (сращения костей) между костями предплюсны и запястья, берцовыми костями или телами позвонков.
Туберкулезный периостит, как правило, является первичным, чаще возникает у детей и локализуется в области ребер или черепа. Течение такого периостита хроническое. Возможно образование свищей с гноевидным отделяемым.
Сифилитический периостит может наблюдаться при врожденном и третичном сифилисе. При этом начальные признаки поражения надкостницы в ряде случаев выявляются уже во вторичном периоде. На этом этапе в области периоста появляются небольшие набухания, возникают резкие летучие боли. В третичном периоде, как правило, поражаются кости черепа или длинные трубчатые кости (чаще большеберцовая). Наблюдается комбинация гуммозных поражений и оссифицирующего периостита, процесс может быть как ограниченным, так и диффузным. Для врожденного сифилитического периостита характерно оссифицирующее поражение диафизов трубчатых костей.
Пациенты с сифилитическим периоститом жалуются на интенсивные боли, усиливающиеся в ночное время. При пальпации выявляется круглая или веретенообразная ограниченная припухлость плотноэластической консистенции. Кожа над ней не изменена, пальпация болезненна. Исходом может стать самопроизвольное рассасывание инфильтрата, разрастание костной ткани либо нагноение с распространением на близлежащие мягкие ткани и образованием свищей.
Кроме перечисленных случаев, периостит может наблюдаться и при некоторых других заболеваниях. Так, при гонорее в области надкостницы формируются воспалительные инфильтраты, которые иногда нагнаиваются. Хронический периостит может возникать при сапе, сыпном тифе (характерно поражение ребер) и бластомикозе длинных трубчатых костей. Локальные хронические поражения надкостницы встречаются при ревматизме (обычно поражаются основные фаланги пальцев, плюсневые и пястные кости), варикозном расширении глубоких вен, болезни Гоше (поражается дистальная часть бедренной кости) и болезнях органов кроветворения. При чрезмерной нагрузке на нижние конечности иногда наблюдается периостит большеберцовой кости, сопровождающийся выраженным болевым синдромом, незначительным или умеренным отеком и резкой болезненностью пораженной области при пальпации.
Диагностика
Диагноз острого периостита выставляется на основании анамнеза и клинических признаков, поскольку рентгенологические изменения надкостницы становятся видимыми не ранее, чем через 2 недели от начала заболевания. Основным инструментальным методом диагностики хронического периостита является рентгенография, позволяющая оценить форму, структуру, очертания, размеры и распространенность периостальных наслоений, а также состояние подлежащей кости и, в какой-то степени, окружающих тканей. В зависимости от вида, причины и стадии периостита могут выявляться игольчатые, слоистые, кружевные, гребневидные, бахромчатые, линейные и другие периостальные наслоения.
Рентгенологическое исследование позволяет составить представление о характере, но не о причине периостита. Предварительный диагноз основного заболевания выставляется на основании клинических признаков, для окончательной диагностики, в зависимости от тех или иных проявлений могут использоваться самые разные исследования. Так, при подозрении на варикозное расширение глубоких вен назначается ультразвуковое дуплексное сканирование, при подозрении на ревматоидные заболевания – определение ревматоидного фактора, С-реактивного белка и уровня иммуноглобулинов, при подозрении на гонорею и сифилис – ПЦР-исследования и т. д.
Лечение периостита
Тактика лечения зависит от основного заболевания и формы поражения надкостницы. При простом периостите рекомендуют покой, обезболивающие и противовоспалительные средства. При гнойных процессах назначают анальгетики и антибиотики, осуществляют вскрытие и дренирование гнойника. При хроническом периостите проводят терапию основного заболевания, иногда назначают лазерную терапию, ионофорез диметилсульфоксида и хлорида кальция. В отдельных случаях (например, при сифилитическом или туберкулезном периостите с образованием свищей) показано оперативное лечение.
Читайте также:


