Перианальный абсцесс скопление гноя в результате инфекции
Что такое перианальный абсцесс
Почти всегда причиной развития свища прямой кишки (или перианального свища) является перенесенный перианальный абсцесс. Внутри заднего прохода (ануса) располагаются маленькие анальные железы. Когда эти железы забиваются, то они могут инфицироваться, и тогда возникает перианальный абсцесс.
Свищ – это ход, который формируется под кожей и соединяет воспаленную анальную железу и кожу ягодиц за пределами заднего прохода. Перианальный абсцесс возникает в результате острого инфекционного воспаления анальной железы, при проникновения в ее ткань бактерий или инородного вещества. При некоторых заболеваниях, например, колитах или других воспалительных заболеваниях кишечника, эти инфекции могут возникать чаще.
После дренирования перианального абсцесса может образоваться ход между кожей и анальной железой, которая послужила причиной возникновения парапроктита. Если из наружного отверстия свища продолжается выделение гноя, это может свидетельствовать о функционировании свища. Даже если наружное отверстие свища зажило самостоятельно, это не гарантирует того, что повторное возникновение (рецидив) парапроктита не случится.
Причины перианального абсцесса
Перианальные абсцессы могут являться симптомом заболеваний:

Симптомы перианального абсцесса
Проявлениями парапроктита являются боль, припухлость и отек в области заднего прохода. При этом также могут наблюдаться слабость, лихорадка и озноб. К дополнительным жалобам, характерным для свища, можно отнести раздражение кожи вокруг ануса, отхождение гноя (с которым связано облегчение состояния больного), лихорадку и общее недомогание.
Свищи прямой кишки образуются лишь у половины больных с парапроктитом, и на сегодняшний день нет метода, который мог бы достоверно определить, возникнет свищ или нет.
Симптомы острого перианального абсцесса яркие и появляются одномоментно, иногда после 2-3 дней незначительной слабости и повышения температуры тела до 37°С. Проявляется перианальный абсцесс следующими симптомами:
- повышением температуры тела (38-39°С);
- ознобом;
- сильными болями в области прямой кишки без связи с дефекацией.
- расстройства мочеиспускания;
- безрезультатные позывы к дефекации;
- задержка стула.
Лечение перианального абсцесса
Лечение заключается в разрезе кожи около заднего прохода для удаления гноя из инфицированной полости и снижения давления внутри нее. Достаточно часто это можно выполнить в амбулаторных условиях с использованием местной анестезии.
Для лечения больших или глубоких абсцессов может потребоваться госпитализация в специализированный стационар, в котором имеется возможность обеспечить адекватное обезболивание во время операции.
Госпитализация показана больным со склонностью к серьезным инфекционным осложнениям (больные сахарным диабетом и снижением иммунитета). Консервативное (нехирургическое) лечение с помощью только антибиотиков не является таким же эффективным, как дренирование (удаление гноя). Это связано с тем, что антибиотики не могут проникнуть в полость абсцесса и воздействовать на находящуюся там гнойное содержимое
Лечение свища прямой кишки только хирургическое. Несмотря на то, что разработано много вариантов хирургического лечения свищей прямой кишки, вероятность развития осложнений остается достаточно высокой. Поэтому предочтительнее, чтобы операция выполнялась врачом-колопроктологом (колоректальным хирургом).
Возможно одномоментное лечение свища и парапроктита, хотя обычно свищ развивается в период от 4 до 6 недель после дренирования абсцесса, в отдельных случаях он может возникнуть спустя месяцы и годы.
Главным принципом хирургического лечения свищей прямой кишки является раскрытие свищевого хода. Зачастую это сопровождается иссечением небольшой порции анального сфинктера, т.е. мышцы, которая контролирует удержание стула.
Соединение внутреннего и наружного отверстий, раскрытие свищевого хода и преобразование его в открытое состояние, позволяет обеспечить быстрое заживление полученной раны в направлении от дна к краям.
Зачастую хирургическое лечение свищей прямой кишки может проводится в амбулаторных условиях. Однако, лечение глубоких или распространенных свищей может потребовать госпитализации в стационар.
Перианальный абсцесс: после операции
В первую неделю после хирургического лечения свища пациента может беспокоить умеренный болевой синдром, который можно контролировать обезболивающими таблетками. Период вынужденной нетрудоспособности минимален.
После хирургического лечения свища или парапроктита необходим период долечивания в домашних условиях с применением сидячих ванночек 3-4 раза в день. Рекомендуется добавлять к рациону пищевые волокна или слабительные средства.
Для предотвращения загрязнения нижнего белья возможно использование марлевых повязок или прокладок. Нормальный стул никак не влияет на заживление раны. При условии правильного заживления риск рецидива заболевания минимален. Тем не менее, необходимо следовать рекомендациям врача-колопроктолога (колоректального хирурга).
Кто лечит перианальный абсцесс
Хирурги-колопроктологи – это высококвалифицированные специалисты по хирургическому и нехирургическому лечению заболеваний толстой и прямой кишок. Они имеют сертификат о законченном образовании по общей хирургии и специализированном обучении по лечению заболеваний толстой и прямой кишок.
Хирурги-колопроктологи могут лечить доброкачественные и злокачественные образования, проводить обследование пациентов и при необходимости выполнять хирургическое лечение заболеваний.
[youtube.player]Параректальный абсцесс (острый гнойный парапроктит) это часто встречающееся, обычно нежизнеугрожающее, но приносящее большое беспокойство заболевание, связанное с болью, страхом и риском рецидива. Среди различных причин абсцесса в данной области преобладает криптогландулярное происхождение.
Патогенез криптогландулярного абсцесса: в анальный канал в области анальных крипт на зубчатой линии открываются 8-12 анальных желез => закупорка протока железы? => ретенция/присоединение бактерий => нарастание и распространение по анатомическим пространствам => формирование абсцесса. Специфические факторы не идентифицированы.
а) Эпидемиология парапроктита. Популяционные эпидемиологические данные отсутствуют.
б) Симптомы парапроктита:
• Усиливающаяся перианальная/периректальная или глубокая ректальная боль: постоянная, несвязанная с функцией кишечника; усиливающееся местное давление, перианальный отек (может быть скрытым при ишиоректальном абсцессе); усиление при сидении, ходьбе.
• Связанные симптомы: возможна лихорадка, задержка мочеиспускания; редко сепсис (максимальное проявление - гангрена Фурнье). Симптомы могут быть стертыми у больных с иммунодефицитом (нейтропения, лейкемия) => только болевой синдром без формирования абсцесса.
в) Дифференциальный диагноз:
• Боль: анальная трещина, тромбированный геморрой, ущемленные выпадающие внутренние геморроидальные узлы, спазм леватора, анизм, ЗППП (сифилис, герпес и т.д.).
• Лихорадка: другие источники инфекции - тазовые, внетазовые.
• Система свищей: гидраденит, болезнь Крона, аноректальный туберкулез, актиномикоз, хронический венерический лимфогранулематоз.
г) Патоморфология парапроктита
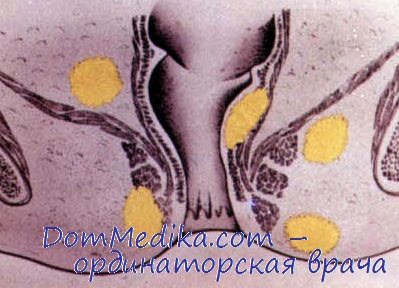
По локализации в параректальных пространствах:
• Перианальный/подкожный абсцесс: 40-65%.
• Межсфинктерный/подслизистый: 15-25%.
• Ишиоректальный и глубокий постанальный: 20-35%.
• Высокий межмышечный: 5-10%.
• Супралеваторный: 5%.
д) Обследование при парапроктите
- Необходимый минимальный стандарт:
• Анамнез: постепенное начало, отсутствие выпадения как первичного симптома, характер стула, предшествующая инконтиненция, симптомы, соответствующие болезни Крона (боль в животе, диарея, кровотечение), ранее перенесенные абдоми-нальные/тазовые/аноректальные операции?
• Клиническое обследование:
а) Наружный осмотр: возможны эритема/уплотнение, наличие свищевого отверстия, отсутствие тромбированных наружных геморроидальных узлов или трещины.
б) Пальцевое исследование прямой кишки (только если диагноз не ясен): уплотнение/болезненность при пальпации периректальных пространств, включая ишиоректальное пространство и/или глубокое постанальное пространство? Внимание: флюктуация может отсутствовать даже при больших абсцессах!
- Дополнительные исследования (необязательные):
• Дальнейшие исследования не показаны в экстренной ситуации (если больной не под наркозом):
а) Аноскопия/проктоскопия: исключение опухоли, проктит, возможен поиск первичного отверстия, внутрипросветное выбухание стенки кишки (высокий межсфинктерный/подслизистый абсцесс).
б) Не показано (за исключением особых случаев): лабораторные анализы, лучевая визуализация, например КТ или ЭРУЗИ, посевы (за исключением нетипичной картины и обстоятельств).
е) Классификация:
• Криптогландулярный абсцесс.
• Вторичный абсцесс (несостоятельность анастомоза и т.д.).
• Супралеваторный абсцесс.

ж) Лечение парапроктита без операции:
• Не показано.
• Антибиотики только в особых обстоятельствах: больные с иммуносупрессией, тяжелый флегмонозный компонент, заболевание клапанов сердца.
з) Операция при парапроктите
Показания:
• Любой параректальный абсцесс или подозреваемый абсцесс (внимание: не проводить поиск и выжидать появления флюктуации).
Хирургический подход:
• Амбулаторно: вскрытие и дренирование параректального абсцесса под местной анестезией без поиска свища.
• Операционная: большие абсцессы, местное вмешательство непереносимо:
- Вскрытие(-я) и возможное выполнение контраппертур с установкой дренажа(-ей), возможно, установка грибообразного катетера.
- Симультанное исследование и лечение свища (внимание: опасность формирования ятрогенного свища в измененных тканях!).
• Гангрена Фурнье: агрессивная некрэктомия, возможно, повторные операции, а также формирование стомы.
и) Результаты. Адекватное дренирование приводит к быстрому улучшению; вероятность формирования свища после вскрытия дренирования около 50%.
к) Наблюдение и дальнейшее лечение:
• Повторный осмотр через 1-2 недели (разрешение острого воспаления?) и через 4-6 недель (наличие свища?).
• Плановая операция по поводу свища.
• Полное/частичное обследование толстой кишки в соответствии с руководствами по скринингу.
Внедрению микрофлоры в параректальную клетчатку способствуют трещины заднего прохода, воспаление геморроидальных узлов, повреждение слизистой оболочки прямой кишки и заднепроходного канала, воспаление крипт, промежностные гематомы, расчесы покровов заднего прохода и др. Микроорганизмы могут распространяться также из воспалительных очагов в предстательной железе и основании широких связок матки.
Диффузные нагноительные процессы в околопрямокишечной клетчатке наблюдаются и при ранениях прямой кишки, а также при распадающейся опухоли, остром геморрое и др. Парапроктит может быть результатом внедрения инфекции при мочевых флегмонах.
Особенности околопрямокишечных абсцессов обусловливаются их анатомической структурой и локализацией. Микрофлора, как правило, смешанная: золотистый и белый стафилококк; стрептококк, энтерококк, эшерихия коли, неспорообразуюшие анаэробы и др. Анаэробный клостридиальный парапроктит встречается редко — приблизительно в 0,3 % случаев.
Различают следующие формы острого гнойного парапроктита:
• подкожный парапроктит (перианальный абсцесс);
• ишиоректальный парапроктит (абсцесс в седалищно-прямокишечном клетчаточном пространстве);
• пельвиоректальный парапроктит (абсцесс в тазово-прямокишечном клетчаточном пространстве);
• ретроректальный парапроктит (абсцесс в позадипрямокишечной клетчатке);
• подслизистый парапроктит (абсцесс в подслизистом слое).
Перианальные абсцессы располагаются около заднего прохода, их диагностика не представляет трудностей. В области заднего прохода появляется резкая отечность, которая, локализуясь с одной стороны, спустя 2—3 дня переходит на другую сторону. Отчетливо определяется припухлость. Кожа над припухлостью гладкая, блестящая; отмечаются гиперемия, резкая болезненность при пальпации. Больные ощущают резкие боли в области заднего прохода, особенно при дефекации. Повышается температура тела, увеличивается число лейкоцитов в крови соответственно тяжести процесса.
Ишиоректальные абсцессы захватывают глубокие слои клетчатки седалищно-прямокишечных ямок, распространяясь позади прямой кишки на другую сторону и кпереди до предстательной железы, поднимаясь, они захватывают тазовую клетчатку. Процесс сопровождается тяжелыми общими явлениями. Пульсирующая боль, высокая температура тела, иногда озноб дополняют клиническую картину. Отек и гиперемия кожи на фоне общей интоксикации облегчают диагностику этой формы парапроктита.
В начальной стадии, когда внешние признаки заболевания отсутствуют, необходимо произвести бимануальное исследование: палец одной руки вводят в прямую кишку, палец другой руки помешают на припухлость снаружи; при этом можно определить болезненный инфильтрат.
Пельвиоректальные абсцессы — редкая форма околопрямокишечных гнойников. Абсцесс располагается выше тазового дна, спереди и по бокам прямой кишки. Флегмона, абсцесс этой локализации сначала сопровождаются выраженными общими симптомами воспаления без каких-либо наружных признаков в области заднего прохода и седалищно-прямокишечных ямок. Поверхностной боли нет.
В дальнейшем воспалительный процесс, распространяясь на мышцу, поднимающую задний проход, спускается книзу между сухожильной дугой и запирательной фасцией в клетчатку седалищно-прямокишечной ямки, формируя здесь гнойник с соответствующими клиническими признаками. Если пельвиоректальный абсцесс располагается низко над мышцей, поднимающей задний проход, то при пальпации через прямую кишку сравнительно рано можно определить выбухание стенки кишки.
Ретроректальные абсцессы образуются в результате занесения инфекции в лимфатические узлы и отличаются от тазово-прямокишечных только тем, что располагаются в клетчатке позади прямой кишки. Эти гнойники также могут спускаться в седалищно-прямокишечную клетчатку, вызывая ее флегмону. В начальной стадии заболевания гнойники такой локализации не сопровождаются симптомами поражения прямой кишки.
Воспалительных явлений в области анального сфинктера, болей при дефекации нет. Отсутствие запоров в начале заболевания объясняется достаточно широким просветом ампулы прямой кишки. Просвет сохраняется даже при большом выпячивании гнойника в полость кишки. В начале заболевания имеются только отраженные, иррадиирующие боли в глубине таза и по ходу седалищного нерва. При дальнейшем распространении гнойного процесса вниз начинаются местные боли.
Подслизистые абсцессы локализуются в подслизистом слое прямой кишки выше заднепроходных пазух. Процесс может распространяться кверху в вышележащие отделы подслизистой ткани прямой кишки и книзу в подкожную жировую клетчатку. Диагноз подслизистого абсцесса устанавливают без труда. При пальцевом исследовании можно определить отечность и болезненность в области заднего прохода. В отличие от подкожных абсцессов при подслизистом парапроктите боль менее интенсивная.
Анаэробный парапроктит возникает в результате проникновения анаэробных микроорганизмов в тазовую клетчатку. Процесс может быть местным, ограниченным, но чаще становится разлитым в виде восходящего анаэробного лимфаденита с преобладанием интоксикации. Можно выделить парапроктит гангренозно-гнилостный и парапроктит с восходящим анаэробным лимфангитом. Гангренозно-гнилостный парапроктит — гангренозно-гнилостный распад тазово-прямокишечной и седалищно-прямокишечной клетчатки с распространением процесса в подкожную жировую клетчатку и мышцы ягодичной области.
Парапроктит с восходящим анаэробным лимфангитом в отличие от предыдущей формы более распространенный. Отчетливо выражен лимфангит передней стенки живота, который достигает реберной дуги. Наряду с этим определяется некротическое расплавление подбрюшинной клетчатки, глубоких мышц брюшной стенки, а иногда брюшины. Каждая из форм парапроктита может осложниться сепсисом. Среди общих и ранних симптомов отмечаются учащение пульса, понижение артериального давления, несоответствие между температурой тела (обычно высокой) и пульсом, синюшность губ, эйфория и др.
Лечение
В начальной стадии заболевания при небольшом инфильтрате в перианальной области назначают консервативное лечение: сидячие теплые ванночки с перманганатом калия, грелки, УВЧ и другие процедуры, которые сочетают с общим применением антибиотиков. Поскольку возбудитель не верифицирован, используют антибиотики с широким спектром действия. Предпочтение следует отдавать аминогликозидам, фторхинолонам в сочетании с клионом или трихополом. Некоторые авторы рекомендуют рентгенотерапию как в острой, так и в хронической стадии заболевания.
Хирургическое лечение острого парапроктита включает раннее оперативное вмешательство — вскрытие гнойника, обработку и дренирование послеоперационной полости (полости абсцесса), лечение образовавшейся гнойной раны, антибиотикотерапию и другие методы борьбы с хирургической инфекцией.
Раннее оперативное вмешательство при остром парапроктите предупреждает дальнейшее распространение процесса, способствует более благоприятному течению заболевания. При этом реже формируются анальные свищи и развивается рецидивирующая форма парапроктита.
Операцию выполняют под общим обезболиванием, в основном внутривенным. Разрезы должны обеспечивать адекватный отток и санацию раны в послеоперационном периоде и быть наименее травматичными.
При перианальном абсцессе операцию выполняют в положении больного на спине с притянутыми к животу и согнутыми в коленных суставах ногами. Дугообразный разрез кожи проходит сбоку от прямой кишки над местом наибольшей припухлости, гиперемии и флюктуации.
Ишиоректальный абсцесс вскрывают в таком же положении больного, как и при перианальном абсцессе. Полуовальный разрез кожи проходит сбоку от заднего прохода, отступя на 3-4 см. Рассекают кожу на высоте инфильтрата, подкожную жировую клетчатку, фасцию и проникают в седалищно-прямокишечную ямку, вскрывая абсцесс. Гной удаляют, пальцем разделяют рыхлые перемычки в полости гнойника. Полость промывают раствором перекиси водорода, осушают. При транссфинктерном свище его рассекают, пораженную крипту иссекают. Рану дренируют, трубку фиксируют одним швом к краю кожной раны. Если свищ не был иссечен, повторную операцию выполняют через 1—15 мес.
Пельвиоректальный абсцесс. Положение больного во время операции такое же, как для промежностного камнесечения. Прямой или полуовальный разрез кожи производят на 3-4 см кнаружи от заднего прохода. Вскрывают седалищно-прямокишечное клетчаточное пространство, рассекают жировую клетчатку до тазового дна, разводят края раны крючками и скальпелем рассекают мышцу, поднимающую задний проход, параллельно прямой кишке. При выраженной воспалительной инфильтрации достаточно тупым инструментом проткнуть мышцу и проникнуть в тазово-прямокишечное пространство.
Гной удаляют, используя для этого аспиратор. Полость исследуют пальцем, разделяют рыхлые перемычки, при необходимости расширяют разрез в мышце, чтобы обеспечить хорошие условия для дренирования гнойника. Полость промывают раствором перекиси водорода и вводят дренажную трубку, которую фиксируют одним швом к краю кожной раны. Сфинктер заднего прохода растягивают, в прямую кишку вводят резиновую трубку, завернутую в марлевый тампон с мазью, для отведения газов.
Ретроректальный абсцесс вскрывают в коленно-локтевом положении больного. Возможно применение местной инфильтрационной анестезии. Производят дугообразный разрез кожи между верхушкой копчика и задним проходом или сбоку от средней линии. Рассекают кожу, подкожную жировую клетчатку, фасцию. Края раны разводят крючками и разрезают ткани ближе к передней поверхности копчика.
Чтобы не повредить при разрезе тканей прямую кишку, хирург пальцем левой руки, введенным в прямую кишку, выпячивает ее заднебоковую стенку. Вскрывают гнойник, локализованный между прямой кишкой и крестцом, который может располагаться на глубине 10—12 см от заднего прохода. Для промывания полости абсцесса можно воспользоваться толстой дренажной трубкой. Полость гнойника дренируют.
Очаг при подслизистом парапроктите вскрывают продольным разрезом слизистой оболочки через прямую кишку над местом флюктуации тканей, ограничиваясь только продольным рассечением слизистой оболочки кишки. Удаляют гной. В прямую кишку вставляют марлевый тампон с мазью на водорастворимой основе, содержащей антисептики, антибиотики и ферменты.
При анаэробном парапроктите широким разрезом вскрывают седалищно-прямокишечные либо тазово-прямокишечные клетчаточные пространства в зависимости от локализации первичного очага. Кроме того, широко рассекают участки инфильтрации и некроза тканей в области промежности, бедер, мошонки, ягодиц и нижней части живота. Участки некротизированных тканей при гнилостно-некротической форме анаэробного парапроктита иссекают, рану тщательно промывают раствором перекиси водорода, перманганата калия и рыхло тампонируют. Повязки меняют 2-3 раза в день. Появившиеся инфильтраты вскрывают.
При анаэробном парапроктите проводят специфическое лечение, оксигенотерапию на фоне массивной антибактериальной и детоксикационной терапии по принципу лечения газовой гангрены.
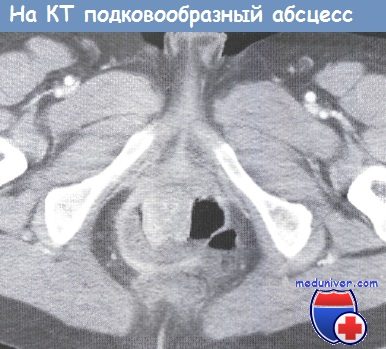
При двустороннем (подковообразном) парапроктите техника операции такая же, как при его односторонней локализации. Широким полулунным разрезом вскрывают абсцесс, расположенный в седалищно-прямокишечной ямке, края раны расширяют крючками, эвакуируют гной, разделяют перемычки. В тоннель, соединяющий оба абсцесса, вводят замкнутый зажим Бильрота или палец. Выпячивающийся на противоположной стороне участок кожи рассекают небольшим полулунным разрезом, обе полости дренируют раздельно. В прямую кишку вводят газоотводную трубку.
При подковообразном парапроктите с локализацией гнойников в подкожной жировой клетчатке, когда внутреннее отверстие абсцесса располагается кнутри от сфинктера заднего прохода, Б.Л. Канделис (1980) рекомендует производить вскрытие гнойника в просвет кишки с иссечением некротизированных тканей и 1—2 заднепроходных пазух вместе с внутренним отверстием по типу операции Габриэля. Раны обрабатывают, как обычно, раствором перекиси водорода и фурацилина, после чего вводят тампон с антисептической мазью.
Один из главных моментов лечения — правильный послеоперационный режим. Стул должен отсутствовать в течение 3-4 дней после операции. Необходим строгий постельный режим. При рефлекторной задержке мочи больным вводят внутривенно 5—10 мл 40 % раствора гексаметилентетралина, кладут теплую грелку на область мочевого пузыря.
Первую перевязку делают на следующий день после операции: удаляют тампон из полости гнойника, назначают ванну с раствором перманганата калия (1:1000), в дальнейшем — ежедневную ванну после дефекации. С появлением здоровых грануляций в полость гнойника вводят тампон с мазью (синтомициновая эмульсия, мази с антисептиками и антибиотиками на водорастворимой основе — левомеколь и др.). Тампонаду полости продолжают до заполнения ее грануляционной тканью.
Хирургическое пособие при специфических парапроктитах, возникающих у больных с открытой формой туберкулеза легких, сифилисом, актиномикозом, гонореей, раком прямой кишки и др., не отличается от общепринятого. Методы операции выбираются соответственно локализации параректального абсцесса, но имеются отличия в принципах ведения послеоперационного периода. После вскрытия параректальных абсцессов у больных сифилисом, гонореей прямой кишки лечение проводят, как при неспецифических парапроктитах, с обязательным направлением больных в соответствующие стационары.
После вскрытия гнойника туберкулезной этиологии лечение целесообразно продолжить в отделении хирургического туберкулеза, где применяют специфическое лечение в комплексе с противотуберкулезной терапией. Затем необходимо диспансерное наблюдение.
[youtube.player]всеобщность
Перианальный абсцесс представляет собой скопление гноя, расположенного рядом с задним проходом или в терминальной части прямой кишки. Это состояние проявляется в виде болезненного отека, покрытого напряженной и сильно покрасневшей кожей.

Перианальный абсцесс является результатом воспалительного процесса, который в большинстве случаев вызван неспецифической инфекцией, которая возникает из небольших желез, расположенных в анальном канале. Нормальная функция этих структур состоит в том, чтобы произвести слизь, чтобы облегчить прохождение кала.
Некоторые патологические состояния, такие как дивертикулит, колит или другие воспалительные заболевания кишечника, могут повысить вероятность развития перианального абсцесса.
Другими предрасполагающими факторами являются травмы, изменения консистенции стула и осложнения хирургического вмешательства при геморрое или трещинах.
Наблюдения, пальпации заднего прохода и окружающих тканей и ректального исследования обычно достаточно для диагностики перианального абсцесса. Хирургическая терапия необходима для определения выздоровления пациента.
какие
Перианальный абсцесс представляет острую фазу инфекции, которая возникает из-за микроскопических слизистых желез, присутствующих между анальными сфинктерами (то есть между мышцами, окружающими анус).
Предрасполагающие факторы разнообразны и включают диарею и, наоборот, прохождение очень твердого стула. Другими состояниями, которые благоприятствуют перианальному абсцессу, являются некоторые хронические кишечные заболевания, такие как болезнь Крона и язвенный колит, в дополнение к последствиям операций на геморрое и трещинах. К этому следует добавить тот факт, что анальный канал и прямая кишка являются анатомическими точками с высоким риском инфекции из-за постоянной влажности и многочисленных организмов, присутствующих в фекалиях.
Перианальный абсцесс - очень болезненное состояние, которое может сопровождаться лихорадкой и общим недомоганием. Сбор гноя, помещенный непосредственно в непосредственной близости от заднего прохода, может вырваться из кожи, в которой он находится, самопроизвольно или после хирургического разреза.
причины
Перианальный абсцесс является результатом воспаления, которое будет определять скопление гноя . Источником этого флогистического процесса является неспецифическая инфекция одной из желез Германа и Дефосса, расположенная внутри анального канала и в терминальной части ампулы прямой кишки.
Эти небольшие анатомические структуры абсолютно невидимы невооруженным глазом; их функция состоит в том, чтобы способствовать прохождению фекалий, выделяя слизистую слизь в анальные крипты (небольшие углубления в форме гнезда ласточки, которые расположены в области заднего прохода по кругу).
Инфекция вызвана проникновением бактерий или посторонних веществ в железу. Фактически, для удобства воздействия эта железистая структура имеет форму бутылки, шея обращена к просвету анального канала. Обструкция протока железы вызывает застой, инфекцию и образование абсцесса.
Патологическому процессу у основания промежностного абсцесса могут способствовать несколько факторов:
- Местные травмы (проникновение инородных тел, анальная эротика, неправильное выполнение клизм, твердый кал кал и др.);
- Наличие твердых остатков в фекальном материале, вклинивающемся в железистое отверстие;
- Изменение рН или консистенции стула (например, диарейные синдромы, запоры и т. Д.);
- Анальные язвы;
- проктит;
- Рак прямой кишки;
- Воспалительные заболевания кишечника, такие как болезнь Крона, дивертикулит и язвенный колит;
- Хирургические вмешательства (эпизиотомия, геморроидэктомия, простатэктомия и др.);
- Нарушение иммунной системы;
- Актиномикоз и туберкулез;
- Венерические заболевания (например, хламидиоз, сифилис и венерическая лимфогранулема).
Инфекция распространяется по тканям, используя железистые каналы, и достигает перианальной кожи, где из-за сопротивления, которому она противостоит, останавливается. Следовательно, непосредственно под кожей весь материал, образующийся в результате воспалительного процесса, накапливается, а затем превращается в гной.
Симптомы и осложнения
Типичные симптомы, связанные с перианальным абсцессом:
- Локализованная боль, интенсивная и пульсирующая, как вокруг заднего прохода, так и вдоль прямой кишки;
- Отек около заднего прохода;
- Покраснение кожи, если абсцесс расположен вблизи поверхности.
Эти проявления выявляют выраженный воспалительный характер перианального абсцесса.
Перианальный абсцесс не сразу проявляется в виде отека, так как сбор гноя представляет собой окончательную эволюцию клинической картины . Обычно отек ощущается пациентом на промежуточной и конечной стадиях патологического процесса и иногда принимается за геморроидальный тромбоз .
Боль, локализованная в перианальной области, имеет тенденцию к постепенному усилению, прямо пропорциональному развитию абсцесса, и усиливается при пальпации и дефекации. Этот симптом может принимать непрерывный характер, чтобы вызвать предположение о положении, которое может каким-то образом облегчить расстройство.
В некоторых случаях, возможно, что нет явных признаков, но цифровое исследование может выявить сильный и очень болезненный отек на уровне стенки прямой кишки.
При наличии перианального абсцесса, общие симптомы, такие как:
- Недомогание;
- Лихорадка;
- Ускоренные пульсации.
Инфекция постепенно распространяется на окружающие ткани, образуя канал, который соединяет анальную железу (из которой происходит абсцесс) с кожей перианальной области, так как гной ищет выход наружу.
Побег из гнойного материала немедленно воспринимается пациентом как облегчение симптоматики, которую до сих пор обвиняли, поскольку натяжение тканей, в которых находилась инфекция, снижается. Если разрыв абсцесса создает ложный проход через кишечник и кожу вокруг заднего прохода, может возникнуть перианальный свищ .
Когда внешнее отверстие канала закрывается (кажущееся заживление), вместо этого может развиться рецидивирующий абсцесс, и снова появятся лихорадка и боль, которые указывают на рецидив гнойного скопления.
Перианальный абсцесс и фистула представляют две разные стадии одной и той же патологии:
- Абсцесс представляет острую фазу инфекции, которая происходит из слизистых секретов желез, присутствующих в анальном канале;
- Свищ представляет собой хроническую эволюцию этого процесса.
Перианальные свищи вызывают раздражение кожи вокруг заднего прохода и зуд, которые, как правило, усиливаются во время дефекации и обычно сопровождаются гнойно-сывороточным, непрерывным и дурно пахнущим секретом из небольшого отверстия, расположенного на коже рядом с задним проходом. В некоторых случаях могут присутствовать усталость, лихорадка и тазовая боль.
диагностика
Диагноз ставится после посещения с ректальным исследованием.
Перианальный абсцесс может быть более или менее глубоким и проходить через анальные мышцы, подходящие для воздержания (сфинктеры), которые должны быть сохранены во время хирургической терапии. Чтобы лучше определить взаимосвязи воспалительного процесса с окружающими мышцами, врач может воспользоваться тестами, такими как трансанальное ультразвуковое исследование и МРТ.
При наличии перианального абсцесса количество лейкоцитов обычно высокое.
При появлении болезненного анального отека, связанного с лихорадкой, важно провести проктологическое обследование .
Если диагноз поставлен вовремя, абсцесс можно лечить правильно и быстро.
терапия
В общем, лечение любого абсцесса заключается, по существу, в разрезе и дренировании скопления гноя .
Операция представляет собой неотложную хирургическую операцию и должна быть выполнена как можно скорее, чтобы предотвратить распространение инфекции в другие места.
После лечения немедленное разрешение острых симптомов и анализы возвращаются к норме.
Более поверхностные абсцессы истощаются под местной анестезией и седацией, в то время как более сложные из них будут лечиться спинальной или общей анестезией.
Как правило, после операции дренаж остается на месте в течение периода времени, который варьируется в зависимости от случая. Повязки будут заменяться ежедневно, а затем еженедельно до заживления раны.
Применение антибиотиков не устраняет абсцесс, а только делает его хроническим.
Если она еще не открыта для наружного применения, кожа, покрывающая перианальный абсцесс, должна быть разрезана, и полость хирургически дренирована, чтобы позволить гнойному материалу вырваться.
Лечение можно проводить в клинике под местной анестезией, когда абсцесс небольшой и не слишком глубокий. В случае громоздких или глубоких абсцессов, однако, необходимо вмешаться в операционную после введения общего анестетика.
В любом случае, после открытия полости, лекарства должны выполняться регулярно, пока пораженный участок не заживет.
Антибиотикотерапия не является альтернативой хирургии, поскольку может ухудшить клиническую картину.
Обычно антибиотики никогда не указываются в качестве первой линии лечения перианального абсцесса. Фактически, эти препараты могут сделать инфекционный процесс хроническим и вряд ли попадут в полость абсцесса.
По этим причинам, рецепт антибиотиков должен быть зарезервирован для людей с ослабленной или пожилой иммунной защитой, чтобы предотвратить отдаленные инфекции.
После операции врач назначает обезболивающую терапию, которая позволяет пациенту вести обычный образ жизни. На уровне хирургической раны может остаться марля, которая будет заменена во время амбулаторных повязок .
Если дефекация не происходит самопроизвольно в течение 2 дней, может быть дано слабое слабительное; этот акт мог сопровождаться ярко-красной кровью в фекалиях, смешанной со сгустками.
Кроме того, после операции пациент может наблюдать следующие проявления:
- Боль, анальное и ректальное жжение;
- Красная или розовая, затем желтоватая, незначительная кровопотеря, даже вонючая, которая длится до полного заживления последнего разреза (проходит в течение 1-3 месяцев);
- Раздражение кожи вокруг заднего прохода, которая выглядит красной и вызывает зуд и жжение;
- Временное затруднение с удержанием газов из-за расширения мышечных волокон заднего прохода (оно исчезает примерно через 1 неделю);
- Лихорадка (до 38 ° С) в первые дни после операции.
Такие ситуации следует считать нормальными и предусмотренными, поэтому они не должны вызывать беспокойства.
Во время послеоперационного восстановления пациенту предлагается:
прогноз
Около 30% абсцессов выздоравливают без дальнейших проблем. Однако в остальной части случаев рецидивы могут развиться после разреза и дренирования перианального абсцесса. Причины этого состоят главным образом в наличии нижележащего свища или неполном дренировании кабеля абсцесса.
[youtube.player]Читайте также:


