Паст инфекция что это такое у детей
Где проводится: Тонус
Срок выполнения: 4 рабочих дня
+ Забор материала 200 руб.
+ Забор анализа на дому у взрослого (только Нижний Новгород) 200 руб.
Вирус Эпштейна-Барр (вирус герпеса человека 4 группы) – микроорганизм, который поражает B-лимфоциты и вызывает у человека острое инфекционное заболевание – инфекционный мононуклеоз. Данный вирус также связывают с возникновением онкологических заболеваний — назофарингеальной карциномы, болезни Ходжкина, лимфомы Беркитта, волосистой лейкоплакии и др.
Вирус Эпштейна-Барр имеет широкое распространение – во многих странах более 95 процентов населения были инфицированы данным вирусом и имеют антитела к нему. Инфицирование вирусом происходит чаще в детском и подростковом возрасте.
Вирус Эпштейна-Барр передается от человека к человеку, чаще всего это происходит через слюну. Проникая через эпителий полости рта, слюнных желез, горла вирус попадает в системный кровоток, после чего проникает внутрь B-лимфоцитов и стимулирует их размножение. При этом происходит увеличение лимфоузлов, миндалин, селезенки. Если иммунитет человека нормальный, то постепенно организм освобождается от вируса и клиническая картина стихает. Вирус Эпштейна-Барр способен в латентном виде отставаться в организме и бессимптомно реактивироваться при снижении иммунитета.
При иммунодефицитных состояниях (терапии иммуносупрессорами, у ВИЧ-инфицированных) микроорганизм может вызывать онкологические заболевания. Обычно первичное инфицирование происходит без появления клинических симптомов или проявляется тонзиллитом, фарингитом.
Инкубационный период инфекционного мононуклеоза составляет 4-6 недель.
Продромальный период характеризуется появлением миалгий, утомляемостью, недомоганием. Позднее возникает повышение температуры, увеличение лимфоузлов, боль в горле, гепатоспленомегалия. Возможно появление сыпи на руках и туловище. Данные симптомы могут сохранятся две — четыре недели.
Анализ крови при этом заболевании характеризуется появлением атипичных мононуклеаров (более 10 процентов). Также в лабораторных исследованиях обнаруживаются нарушения функции печени.
NA IgG к вирусу Эпштейна-Барр – антитела, указывающие на перенесенную инфекцию или хронически протекающую инфекцию, вызванную данным вирусом. Антитела IgG к нуклеарному антигену вируса Эпштейна-Барр в очень редких случаях обнаруживаются во время острой инфекции. Эти иммуноглобулины появляются спустя 4-6 месяцев после инфицирования (даже если патология протекала в стертой форме), после этого они могут выявляться пожизненно. NA IgG к вирусу Эпштейна-Барр являются маркерами паст -инфекции. Паст инфекция – это хроническая латентная ВЭБ инфекция, которая возникает у здоровых людей.
Ядерный антиген (NA) обнаруживается во всех клетках, которые были изменены этим микроорганизмом, в том числе и в клетках опухоли, которая возникла под действием данного вируса.
Для точной диагностики необходимо определение IgG к нескольким антигенам: антигенам вирусного капсида (VCA), ранним антигенам (ЕA) и ядерным антигенам (NA). Это позволит врачу выяснить является ли заболевание текущим на данный момент, недавним или перенесенным.
Если NA IgG к вирусу Эпштейна-Барр отсутствуют, но при этом удается выявить IgM, то это указывает на первичную инфекцию.
Положительный анализ на NA IgG к вирусу Эпштейна-Барр и выявление увеличение уровня AE-антител может указывать на обострение латентной инфекции. Как правило, при паст-инфекции обнаруживаются IgG к антигену капсида и ядерному антигену.
Специальная подготовка не требуется. Не рекомендуется принимать пищу за 4 часа до взятия крови.
- Подтверждение диагноза при подозрении на инфекционный мононуклеоз
- Определение текущей стадии ВЭБ-инфекции
- Обследование онкологических больных и пациентов с лимфопролиферативными заболеваниями, которые могли возникнуть в результате инфицирования вирусом Эпштейна-Барр
Положительный результат теста определяется при:
- Инфицировании ВЭБ ранее (прошло более шести месяцев)
- Реактивация инфекции
- Активации хронической ВЭБ инфекция
Отрицательный результат теста определяется в следующих случаях:
- Инфицирования ВЭБ-инфекцией нет
- Взятие крови проводилось в инкубационный период или ранний период инфицирования.
Интерпретация результатов проводится по результатам всех тестов на антитела к антигенам вируса Эпштейна-Барр: NA IgG (ядерным антигенам), ранним антигенам ЕA IgG, антигенам вирусного капсида VCA IgG и IgM.
Высыпания на коже у детей – это очень распространенный симптом, который может указывать на различные патологии. Одной из таких патологий является экзантема. Это заболевание часто встречается у детей до года. Оно может быть спровоцировано вирусами различного характера – ветряная оспа, корь, ротавирус, аденовирус, герпес, а также иметь бактериальное происхождение. Но бактериальная экзантема встречается гораздо реже, чаще педиатры сталкиваются именно с вирусной экзантемой.
Что такое вирусная экзантема у детей?
Экзантема – это острая реакция организма ребенка на различные инфекции, эта реакция сопровождается появлением на коже краснухоподобной сыпи. Врачи в равной степени регистрируют данное заболевание как у девочек, так и у мальчиков.
Пик заболеваемости приходится на возраст 2-10 месяцев.
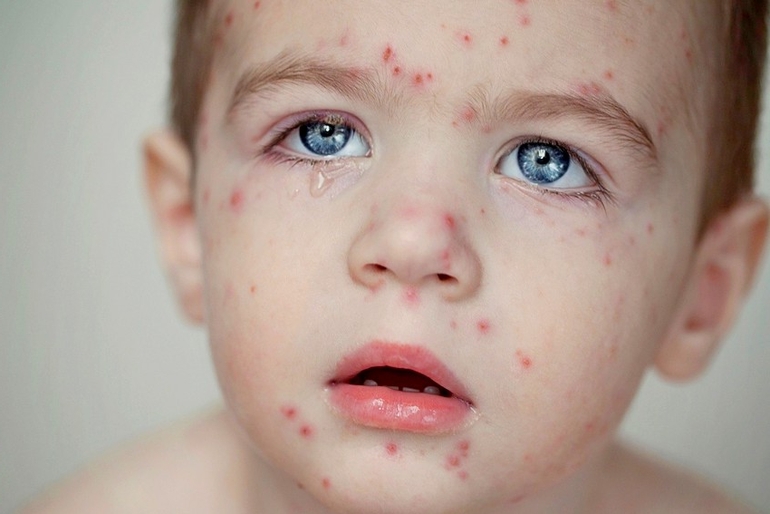
Ответная реакция организм с появлением сыпи обусловлена иммунным ответом на инфекционный возбудитель. Иммунитет малышей реагирует на инфекции очень бурно.
Виды экзантемы
Существуют следующие разновидности вирусной экзантемы:
По степени тяжести вирусная экзантема делится на:
- Легкая – высыпаний на теле немного, температура нормальная или повышается до 37,5 градусов.
- Средняя – высыпания покрывают большую часть тела, температура около 38 градусов, сбивается жаропонижающими средствами.
- Тяжелая – в этом случае ребенка госпитализируют, высыпания распространится не только по поверхности кожи, но могут наблюдаться в ротовой полости и на слизистых гениталий. Состояние ребенка тяжелое, температура повышается до критических отметок.
Причины вирусной экзантемы
Причинами появления экзантемы является отечность коллагеновых волокон в результате очень активного ответа иммунной системы на наличие вирусного агента в организме.
- вируса кори,
- вируса герпеса,
- аденовируса,
- паравируса,
- энетеровируса,
- вируса ветряной оспы и так далее.
Симптомы
Клиническая картина вирусной экзантемы заключается в появлении сыпи и повышении температуры, которая держится 4-5 суток. Сыпь под воздействием разных факторов может становиться интенсивнее. Такими факторами могут быть горячая вода, яркий солнечный свет, эмоциональное перенапряжение и прочее. Очень важно оградить малыша от подобных факторов, чтобы не усугубить течение патологии.
У новорожденных детей при экзантеме может усиливаться пульсация родничка.
Общие признаки экзантемы у детей:
- насморк и кашель,
- увеличение лимфатических узлов в области шеи,
- признаки интоксикации организма,
- головная боль,
- слабость,
- расстройство пищеварения,
- ухудшение или отсутствие аппетита.
В зависимости от типа инфекции, симптомы сыпи будут несколько различаться:
- Энетеровирус – сыпь покрывает большую часть тела ребенка, представляет собой мелкие папулы. Имеется интоксикационный процесс.
- Аденовирус – по всему телу наблюдаются розовые пятна, в некоторых случаях развивается кератоконъюнктивит.
- Краснуха и ротавирус – пятна розовые, могут сливаться друг с другом, при близком рассмотрении можно заметить, что они возвышаются над поверхностью кожи.
- Вирус Эпштейна-Барр – высыпания напоминают корь, возможен фарингит и отек век.
- Синдром Джанотти-Крости – ассиметричное расположение сыпи, иногда можно заметить ее слияние.
- Паравирус В-19 – сыпь локализуется на переносице и щеках, иногда отмечается скрытое течение патологии.
Экзантема у детей лечение
Терапевтическая схема лечения вирусной экзантемы выглядит следующим образом:
- Охранительный режим – интоксикация крайне ослабляет организм ребенка, поэтому необходим постельный режим и щадящее питание.
- Восполнение жидкости – в результате температуры, рвоты и диареи организм теряет много жидкости, потому ребенку назначаются Регидрон или Регидрон Био.
- Противовирусная терапия – Ацикловир, Валацикловир или другой, назначенный врачом препарат.
- Жаропонижающие средства – Ибупрофен, Парацетомол или их комбинация.
- Местные анестетики – актуальны при герпетическом стоматите, когда болезненность мешает приему пищи и воды. Назначается Калгель, Лидокаин или препараты на его основе.
- Местные антисептики – препятствуют присоединению вторичной инфекции, ускоряют заживление сыпи. Например, Местамидин.
- Антигистаминные препараты – назначаются при выраженном зуде – Супрастин, Цетризин, Лоратадин. Также можно использовать местную форму препаратов – Псилобальзам, Фенистил.
Длительность лечения зависит от выраженности симптоматики и динамикой ее регресса.
Из средств народной медицины рекомендуется купание ребенка в отварах пихты, чистотела, ромашки. Кожные покровы можно обрабатывать настоями листьев смородины, мяты, калины.
Возможные осложнения
Осложнения вирусной экзантемы наблюдаются очень редко. Были зафиксированы единичные случаи у детей, иммунитет которых находился на крайне низком уровне. У них развивались нарушения в функционировании пищеварительной, сердечно-сосудистой системы, увеличение аденоидов, реактивный гепатит, появлялись часты рецидивы респираторных заболеваний.
Советы доктора Комаровского
Известный педиатр Комаровский говорит о том, что вирусная экзантема не представляет серьезной опасности для здоровья ребенка, но это вовсе не означает, что ее можно не лечить.
Несмотря на то, что сыпь при вирусной экзантеме проходит на 5-6 сутки, доктор Комаровский рекомендует родителям все же сдать анализ крови ребенка на определение вируса, который спровоцировал эту патологию.
Профилактика
Проводить профилактику экзантему у детей не имеет смысла по следующим причинам:
- Никаких 100% эффективных мер не существует. Так как спровоцировать появление экзантемы может огромное количество вирусов, уберечь от всех них ребенка невозможно.
- Сыпь всегда появляется внезапно, и каких-то предпосылок к ее возникновению нет. За исключением сообщений о наличии вирусных эпидемий в том или ином районе.
- Экзантема – это развое заболевание. Однажды перенеся эту инфекцию, человек уже не будет заражаться ею повторно. Педиатры считают, что лучше дать малышу переболеть этим заболеванием в детском возрасте, чем во взрослом – у взрослых людей течение заболевания более сложное.
Также о нецелесообразности профилактики экзантемы говорит тот факт, что 90% детей переносят заболевание легко и без осложнений. У 10% детей патология длится несколько дольше, и может сопровождаться осложнениями. Но и в первом и во втором случае заболевание проходит бесследно.
Несмотря на то, что в большинстве случаев вирусная экзантема протекает в легкой или в средней форме, при возникновении сыпи на теле ребенка родители должны незамедлительно обратиться к врачу. Своевременно назначенная терапия позволит избежать перехода заболевания в тяжелую форму, а также существенно облегчит состояние малыша, и ускорит выздоровление.
Вирусные инфекции занимают первое место в структуре заболеваемости у детей младшего возраста. Данные статистики ВОЗ неутешительны: каждый год отмечается до миллиарда случаев ОРВИ. Реальное же число заболевших детей превышает статистическое в два раза.
Как протекает вирусная инфекция у детей и как лечить вирус у ребенка, расскажем в статье.
Какие бывают вирусные инфекции?
Вирусные инфекции классифицируют в соответствии с системами органов, которые они поражают:
- Респираторные. Обширная группа инфекций, включающая вирусы гриппа A и В, коронавирусы, респираторно-синцитиальный вирус и метапневмовирус, вирус парагриппа, аденовирусы и риновирусы.
- Инфекции желудочно-кишечного тракта. В эту группу входит норовирус, астровирус, аденовирус 40 и 41, ротавирус. Дети наиболее восприимчивы к последним двум.
- Другие: корь, краснуха, гепатит, герпесвирусы, в частности, вирус ветряной оспы, и так далее. Как правило, эти вирусы вызывают поражения кожи различных участков тела и передаются от человека человеку.
Самым распространенным типом были и остаются респираторные вирусные инфекции. У детей до пяти лет случаи ОРВИ отмечаются в среднем шесть раз в год, особенно высока заболеваемость в первые два года посещения детского сада.
Острые респираторные вирусные инфекции у детей имеют сезонный характер: с сентября по апрель шанс заболеть выше, в феврале и марте число болеющих достигает пика. Летом же происходит спад заболеваемости в пять раз.
В группе риска находятся часто болеющие дети, дети с ослабленным иммунитетом, аллергики, атопики. Родителям таких детей стоит принимать комплексные профилактические меры, направленные на снижение заболеваемости. Национальный календарь профилактических прививок сообщает, что лицам, входящим в группы риска, рекомендована ежегодная вакцинация.
Из-за незрелости иммунного ответа детей младшего возраста вирусная инфекция часто осложняется бактериальной. Чтобы этого не допустить, лечение вирусных инфекций у детей необходимо начинать при первых же признаках болезни. Опасно и то, что ОРВИ может быть вызвана несколькими вирусами одновременно. Течение болезни в этом случае утяжеляется, а сроки протекания значительно увеличиваются.
Первые симптомы вируса у ребенка могут проявиться уже через несколько часов после заражения. В некоторых же случаях инкубационный период вирусной инфекции у детей составляет до семи дней.
Основные признаки вирусной инфекции у детей:
Заметив симптомы инфекции у ребенка, необходимо незамедлительно обратиться к специалисту: поставить точный диагноз и назначить корректную терапию может только врач-педиатр.
Первым делом нужно уложить ребенка в постель, ограничить его активность. Рекомендуется теплое обильное питье: оно способствует выведению токсинов и восполняет водный баланс в организме.
ВОЗ не рекомендует применять жаропонижающие средства, если температура не превышает 38,5°С, так как лихорадка по своей сути является защитной реакцией организма. Повышенная температура тела препятствует размножению вирусов, кокков и других микроорганизмов [1] , [2] . Однако в некоторых случаях сбить температуру необходимо: если организм в ослабленном состоянии, а также при наличии сопутствующих заболеваний.
Вопреки сложившемуся мнению, при лихорадке у детей не рекомендуется:
- прибегать к спиртовым растиркам: такие процедуры увеличивают риск обезвоживания и гипогликемии (снижения уровня глюкозы ниже нормы) и даже могут привести к коме;
- использовать протирки и охлаждающие ванны: эффект краткосрочный, прекращается сразу после окончания непосредственного воздействия, что приводит к колебаниям температуры.
Если у ребенка насморк, используют физиологический раствор или препараты морской воды для удаления слизи из носовых пазух — промывание проводят два–три раза в день.
Правильное лечение позволяет сократить длительность заболевания, обеспечивает более легкое протекание болезни, снижает риск развития осложнений.
После постановки диагноза ОРВИ врач может назначить:
Выбирая препарат интерферона при вирусной инфекции у детей, стоит обратить внимание на удобство применения, особенно если лечение требуется маленькому ребенку. Оптимальной лекарственной формой для применения у малышей являются ректальные суппозитории. Во-первых, при введении суппозитория ребенок получает нужную дозу лекарства, тогда как сироп или таблетку малыш может выплюнуть или срыгнуть. Во-вторых, в отличие от других лекарственных форм ректальные суппозитории не оказывают негативного влияния на органы ЖКТ и печень, а само средство и его активные вещества не подвергаются риску разрушения из-за агрессивных ферментов пищеварительного тракта.
Вирусная инфекция распространяется в буквальном смысле по воздуху, кроме того, заразиться можно через прикосновения к предметам, которыми пользовался больной. Так что уберечь ребенка от ОРВИ, особенно в сезон эпидемии, непросто. Однако при своевременном лечении болезнь отступит в самые короткие сроки, главное — следовать всем рекомендациям специалиста.
Когда целесообразно проводить исследованияна TоRCH-инфекции:
Планирование и подготовка к беременности;
Контроль за эффективностью лечения;
При беременности (в динамике) при установленном инфицировании одним из возбудителей TоRCH-инфекции;
Специфические воспалительные процессы гениталий, бесплодие неясного генеза;
Врожденные уродства в анамнезе;
Рождение детей с признаками внутриутробного инфицирования и врожденной пневмонии.
Субфебрилитет неясной этиологии (неясное длительное повышение температуры тела до 37,5 С);
Генерализованное увеличение лимфатических узлов, гепатолиенальный синдром (увеличение печени и селезенки)
Поражение ЦНС (энцефалиты, арахноидиты, полирадикуло и полинейропатии), поражение глаз по типу увеитa.
Алгоритмобследования женщин, планирующихбеременность.
1.Все обследуемые тестируются на наличиеспецифических антител класса G (IgG).
2.В случае положительного результатариск возникновения внутриутробнойинфекции отсутствует. Дальнейшеетестирование не целесообразно.
3.В случае отрицательного результата, женщина на время беременности причисляетсяк группе риска и периодически (черезкаждые 8-12 недель) тестируется на наличиеспецифических антител класса М (IgM).
4.Положительный результат на IgM будетсвидетельствовать о первичной инфекциии о высоком риске вертикального заражения.
Обследование во время беременности
Еслиженщина до беременности не обследоваласьи ее серологический статус неизвестен, то она должна периодически (через каждые8-12 недель) обследоваться на наличиеспецифических антител класса М (IgM).
Диагнозврожденного токсоплазмоза , краснухи, ЦМВИ или ГВИ подтверждаетсятолько наличием соответствующихспецифических антител класса М (IgM).
Необходимо помнить, что рисквнутриутробного заражения очень высок только при первичноминфицировании (50%). В латентный(скрытый) период, и даже в периодреактивации инфекции внутриутробноезаражение маловероятно(0,1-0,5%) . Поэтому для того, чтобы оценитьнасколько благоприятно будет протекатьбеременность важно установить нестолько наличие или отсутствие инфекции, сколько стадию, на которой она находится. Индикаторами первичнойинфекции являются специфические антителакласса М (IgM) , которые обычно появляютсяв крови на вторую неделю после зараженияи через 2-3 месяца исчезают. IgМ могутпоявляться также при обострениях (ноне всегда). На смену им в крови появляютсяантитела класса G (IgG), которые в первые2-3 месяца заболевания только нарастают.Некоторое время (6-12 месяцев) титр IgGостается стабильным, затем несколькоснижается, но никогда не исчезает доконца. Фактически, IgG могутсвидетельствовать только об ужепроизошедшем (неизвестно когда) контактечеловека с инфекцией . При этомоднократное определение титра непозволяет отличить первичное инфицированиеот паст-инфекции или бессимптомногоносительства. Для определения стадииинфекции необходимо сравнение титраантител в образцах крови пациента, отобранных через определенные промежуткивремени. При использовании данногоподхода можно столкнуться со следующимитрудностями:
встречаются случаи атипичного течения иммунного ответа, когда IgM присутствуют в крови в течение короткого времени, либо не образуются вообще, либо, напротив, следовые количества IgM обнаруживаются в крови до одного-двух лет после инфицирования;
специфичность тест-систем для выявления видоспецифических IgM может быть не абсолютна из-за наличия ревматоидного фактора в крови или неспецифического взаимодействия IgM с иммуносорбентом;
если пациент не находится на стационарном лечении, регулярный забор крови у него может быть затруднен.
Вэтом случае эффективно применениеметода определения индекса авидностиспецифических IgG .В ходе иммунного ответа организма напроникновение инфекционного агентастимулированный клон лимфоцитов начинаетвырабатывать сначала специфическиеIgM-антитела, а несколько позже испецифические IgG-антитела. IgG-антителаобладают поначалу низкой авидностью, то есть достаточно слабо связываютантиген. Затем развитие иммунногопроцесса постепенно (это могут бытьнедели или месяцы) идет в сторону синтезалимфоцитами высокоавидных IgG-антител, более прочно связывающихся ссоответствующими антигенами. Высокаяавидность специфических IgG-антителпозволяет исключить недавнее первичноеинфицирование. Результаты выдаются впроцентах так называемого индексаавидности( ИА) .
Выявлениев испытуемой сыворотке антител с индексомавидности ниже 40% (у разных производителейзначения могут отличаться) указываетна свежую первичную инфекцию обследованногопациента. Выявленный показательавидности, превышающий 60%, указывает нато, что в сыворотке содержатся высокоавидныеантитела, свидетельствующие об инфекциив прошлом. Показатель авидности антителв интервале 41-60% свидетельствует опоздней стадии первичной инфекции (приэтом титр IgG низкий), недавней активации вируса ворганизме или вторичном инфицировании.Во втором и третьем случае концентрация IgG высокая.
Таблица1. Интерпретация индекса авидности.
Подтверждает факт острой инфекции от 10 до 100 дней назад
Подтверждает факт острой инфекции от 101 до 160 дней назад
После острой инфекции или контакта прошло более 161 дня, антитела являются протективными
ВНИМАНИЕ! Расчетиндекса авидности следует проводитьдля сывороток, предварительно исследованных на наличие видоспецифических антителкласса ( IgG ).
ТОКСОПЛАЗМОЗ 
Лабораторная диагностика токсоплазмозаоснована только на определенииспецифических антител, так как антигенToxoplasma gondii присутствует в крови оченьнепродолжительное время. При попаданиивозбудителя в организм человека втечение 7-14 дней начинается первичныйиммунный ответ-выработка IgM антител.Максимальный уровень IgM антителдостигается к 20-му дню от началазаболевания. Полное их исчезновение вбольшинстве случаев происходит в течение3-4 месяцев. В этот же период в кровиотмечаются максимальные значения IgGантител. После выздоровления происходитпостепенное снижение титра IgG антителдо определенного уровня, которыйсохраняется пожизненно и свидетельствуето наличии устойчивого иммунитета.
Приопределении IgG и IgM антител к токсоплазмозув сыворотке крови возможны следующиеварианты результатов:
+IgG, -IgM – cвидетельствует о бессимптомном здоровом носительстве (до 30% взрослого населения ). Данное сочетание антител в крови беременных женщин не представляет угрозы для плода.
-IgG, +IgM либо +IgG, +IgM – первичное инфицирование, острое или субклиническое течение. Во время беременности данная ситуация указывает на возможность внутриутробного инфицирования. В сомнительных случаях необходимо повторить анализ через 7-14 дней для подтверждения сероконверсии.
– IgG, -IgM – отсутствие инфицирования . Беременные женщины с таким результатом должны быть включены в группу риска и обследоваться каждый триместр.
КРАСНУХА 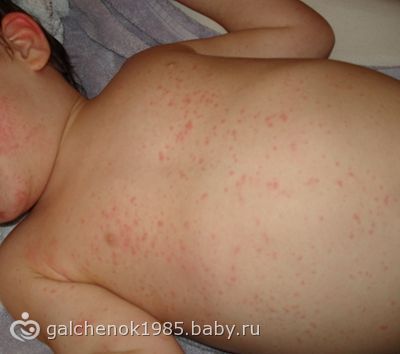
Для установления диагноза определяютсяIgM антитела в сыворотке крови, максимальныйтитр которых наблюдается через 2-3 неделиот начала заболевания, а полное ихисчезновение происходит через 1-3 месяца.IgG антитела определяются с 7-го днязаболевания, а максимальный титр – на21-й день. Затем происходит снижениетитра до определенного уровня, свидетельствующего об устойчивомиммунитете.
Возможныследующие сочетания IgG и IgM антител всыворотке крови:
+IgG, -IgM – свидетельствует о перенесенном заболевании и устойчивом иммунитете. Иммунитет вырабатывается в результате перенесенных клинически выраженных и бессимптомных форм. В последнее время появились данные, что иммунитет после перенесенной краснухи не такой прочный как считали ранее, так как взрослые иногда заболевают краснухой ( 5% случаев ), несмотря на то, что болели ею в детстве. В таком случае в сыворотке крови наблюдается прирост вируснейтрализующих антител ( IgG ).
-IgG, +IgM либо +IgG, +IgM – первичное инфицирование, острая форма или бессимптомное течение, которое наблюдается в 30% случаях . В данной ситуации велика опасность внутриутробного инфицирования. При заражении в первом триместре рекомендуется прерывание беременности. В сомнительных случаях анализ необходимо повторить через 7-14 дней для подтверждения сероконверсии.
-IgG, -IgM – отсутствие иммунитета . По последним данным 10-20% женщин детородного возраста не имеют иммунитета к вирусу краснухи. Поэтому необходимо обследовать женщин до беременности и при отсутствии иммунитета рекомендовать вакцинацию. Беременные женщины, не имеющие IgG антител к вирусу краснухи, включаются в группу риска и обследуются каждый триместр .
Цитомегаловируснаяинфекция (ЦМВИ) 
Лабораторная диагностика ЦМВИ основанана определении специфических антителв сыворотке крови и других биологическихжидкостях наряду с различными методамиопределения антигена и ДНК вируса.Наличие в крови специфических антителIgG и IgM класса зависит от формы и стадииЦМВИ.
Парвовирусная инфекции или синдром пощечины — вирусная болезнь, после которой, как правило, большинство детей выздоравливает без всяких осложнений. Называется еще инфекционной эритемой. Источник заражения вирус В19. Чаще встречается у детей в возрасте от 5 до 15 лет. Большинство случаев регистрируется в конце зимы начале весны.
Что такое парвовирусная инфекция
Инфекционная эритема – это детское инфекционное заболевание. Бывает иногда у взрослых. Особенно опасно для женщин в период беременности.
У детей старшего возраста проходит более мягко по сравнению с младшим возрастом. Иногда протекает без выраженных симптомов.
Распространяется воздушно-капельным путем при кашле или чихании. Заражение может произойти:
- Через кровь, например, при переливании или через плаценту (в случае инфекции у будущей мамы);
- При прикосновении к загрязненной поверхности или предмету, а затем с грязными руками попасть в нос или рот.
Источником заражения является больной ребенок или человек с бессимптомной инфекцией. Наибольшая вероятность инфицирования окружающих бывает до проявления первых симптомов. После появления сыпи больной не опасен. Иммунитет к инфекции вырабатывается на всю жизнь.
Для большинства зараженных заболевание не представляет угрозы и проходит через одну-три недели без осложнений.
Признаки и симптомы
Симптомы синдрома пощечины щеки обычно развиваются через 4-14 дней после заражения. Иногда инкубационный период может занять до 21 дня.
Некоторые дети не замечают никаких ранних симптомов. У большинства в течение нескольких дней будут наблюдаться следующие симптомы:
- Слегка высокая температура (лихорадка) около 38C;
- Насморк;
- Боль в горле;
- Головная боль;
- Расстройство желудка;
- Симптомы простуды, такие как заложенность носа, насморк;
- Общее плохое самочувствие.
Иногда может вызывать отек желез, покраснение глаз. У взрослых и детей старшего возраста часто сопровождаются болью в суставах и тугоподвижностью, которая может продолжаться в течение нескольких недель или даже месяцев после того, как другие симптомы прошли.
Когда симптомы проходят, появляется ярко-красная сыпь. Обычно начинается на лице. Затем появляются красные пятна (светлее) на туловище, руках и ногах. Через несколько дней сыпь приобретает вид кружевной сетки. Места высыпания зудят и чешутся.
Иногда может создаться впечатление, что болезнь ухудшается, прежде, чем перестанут появляться новые пятна сыпи. Этот период длится от одной до трех недель.
Когда обращаться за медицинской помощью
Как правило, болезнь диагностируется по характерной сыпи на лице. Если у кого-то высыпаний нет, но есть другие симптомы, врач может назначить анализы крови, чтобы определить, связано ли недомогание с парвовирусной инфекцией.
При подозрении на синдром пощечины нужно немедленно обратится к врачу если:
- Беременны. Особенно на ранних сроках. Болезнь может привести к выкидышу, рождению мертвого ребенка;
- Имеется заболевание крови, такое как серповидноклеточная анемия или талассемия;
- Ослабленная иммунная система. Инфекция может вызвать тяжелую анемию, которую, возможно, придется лечить в больнице;
- Есть симптомы тяжелой анемии, такие как очень бледная кожа, одышка, усталость, обмороки.
В этих случаях обязательно необходимо сдать анализ для определения наличия иммунитета к болезни.
Как лечится
В большинстве случаев лечение не требуется. От температуры может помочь парацетамол или ибупрофен. В остальном просто необходим нормальный отдых, употребление жидкости в достаточном объеме.
Опасность представляет для тех, у кого ослаблена иммунная система, беременных, больных анемией.
Так как заболевание вызвано вирусом, антибиотики не применяют. Они убивают бактерии, а не вирусы.
Чтобы облегчить зуд, врач может выписать антигистаминные препараты. Для маленьких детей – увлажняющий крем.
При болях в суставах, головной боли – обезболивающие средства. Ни в коем случае нельзя принимать аспирин детям до 16 лет.
После появления сыпи ребенок становится уже не заразным и ему можно общаться со своими сверстниками, посещать школу. Дискомфорт может вызывать только наличие сыпи на коже.
Парвовирусная инфекция у беременных
Больший риск существует для плода. Особенно от 9 до 20 недель. К тому же сама женщина может не испытывать никаких симптомов.
К заражению может привести контакт с зараженным. Поэтому сразу после такого контакта женщина должна обратиться к своему акушеру и пройти все процедуры, которые назначит врач.
Помимо повышения вероятности выкидыша на десять процентов, в небольшом числе случаев вирус передается через плаценту и может привести к анемии, отеку плода. Такой риск составляет около 5 процентов.
Врач может назначить анализы крови. При положительном результате назначается УЗИ плода, чтобы исключить другие осложнения.
Чем опасна парвовирусная инфекция для беременных
Осложнения у детей и взрослых
Осложнения в основном бывают у людей с:
- Ослабленным иммунитетом;
- Больных СПИДом;
- Пациентов с анемией.
Вирус, который вызывает инфекцию, может временно замедлять или останавливать выработку организмом эритроцитов, которые участвуют в переносе кислорода. Что в свою очередь может привести к тяжелой анемии, которую нужно будет лечить в стационаре.
Осложнения могут возникнуть в виде артрита мелких суставов рук, лодыжек, коленей. К счастью, они проходят через несколько недель или месяцев без последствий перейти в хроническую форму.
У пациентов, страдающих иммунодефицитом, есть риск менингита.
Профилактика и меры предосторожности
К сожалению, предотвратить возникновение парвовируса В19 очень трудно, т.к. на начальном этапе, когда он наиболее заразен, больной может не чувствовать никаких симптомов.
Нет также вакцины для защиты. Снизить риск могут простые средства гигиены.
Беременным женщинам следует избегать мест, где может произойти заражение.
Парвовирусная инфекция или пятая болезнь что это такое
Читайте также:


