Основные задачи программы инфекционного контроля
Инфекционный контроль. Профилактика ВБИ.
Нарушение правил дезинфекции и стерилизации медицинского инструментария и приборов.
Увеличение обсемененности воздуха, окружающих предметов и рук персонала.
Формирование госпитальных штаммов.
Изменения нормальной микрофлоры человека.
Нарушение целостности кожных покровов.
Множество лечебно-диагностических процедур.
Недостаточное питание.
7. Фоновое заболевание. Пациенты, ослабленные тяжелыми хроническими заболеваниями (рак, ревматоидный артрит, диабет, заболевания дыхательных путей), в большей мере подвержены развитию инфекций из-за ослабления иммунной системы. Лекарственные вещества, например стероиды и антиметаболиты, принимаемые при некоторых из перечисленных заболеваний, вызывают дальнейшее угнетение иммунного ответа.
11. Стресс. В состоянии эмоционального напряжения люди более подвержены инфекционным заболеваниям.
12. Вредные привычки. Алкоголизм обусловливает истощение организма-хозяина и склонность к инфекционным заболеваниям (аспирационная пневмония).В результате курения появляется склонность к заболеваниям верхних и нижних дыхательных путей.Наркомания приводит к истощению больных, кроме того, внутривенное введение наркотиков особенно повышает риск заражения через кровь вирусами гепатита В и иммунодефицита человека (ВИЧ).
Организация работы любого ЛПУ направлена на то, чтобы создать безопасную среду, как для пациентов, так и для медицинских работников.
Безопасной больничной средой называется комплекс условий, которые в наиболее полной мере обеспечивают пациенту и медицинскому работнику комфорт и безопасность, позволяющие эффективно удовлетворять жизненно важные потребности.
Инфекционный контроль — это система организационных, профилактических и противоэпидемических мероприятий, направленных на предупреждение возникновения и распространения инфекционных заболеваний в стационаре, которая базируется на результатах эпидемиологической диагностики. Целью инфекционного контроля является снижение заболеваемости, летальности и экономического ущерба от ВБИ. Для достижения этой цели разработаны конкретные комплексы мероприятий для ЛПУ разной специализации. Система инфекционного контроля включает восемь аспектов.
1. Структура управления и распределение обязанностей по инфекционному контролю. Каждое ЛПУ должно иметь комитет инфекционного контроля, полномочия которого распространяются на все его подразделения и службы. В состав комитета входят председатель (заместитель главного врача по лечебной работе), врач-эпидемиолог и/или помощник эпидемиолога, главная медицинская сестра и врачи-специалисты (хирург, терапевт, инфекционист и т.д.). Состав комитета может быть расширен за счет привлечения других специалистов, исходя из профиля ЛПУ. Комитет инфекционного контроля решает вопросы распределения обязанностей и обеспечения мероприятий по инфекционному контролю, согласовывает проводимые мероприятия с администрацией ЛПУ и координирует их с учреждениями Санэпиднадзора.
3. Микробиологическое обеспечение инфекционного контроля. Необходимые микробиологические исследования своевременно и полно выполняют на базе клинико-диагностической лаборатории учреждения или на договорных условиях с внешней лабораторией. Объем и качество микробиологических анализов должны соответствовать микроэкологическим условиям данного ЛПУ. По результатам исследований специалисты анализируют и оценивают чувствительность выделенных штаммов микроорганизмов к антибиотикам, дезинфектантам, антисептикам и физическим факторам воздействия. Создание базы данных штаммов, полученных в микробиологической лаборатории, обеспечивает проведение полноценного эпидемиологического анализа.
4. Эпидемиологический анализ ВБИ. Эпидемиологический анализ проводится в соответствии с четко сформулированными целями и задачами, исходя из потребностей и особенностей данного ЛПУ. Он невозможен без информационного обеспечения. Для этого используют стандартные и специально разработанные учетные формы, а также компьютерные базы данных. Обработка полученной информации проводится общепринятыми методами эпидемиологического анализа:
• ретроспективным — на его основе формулируются гипотезы о ведущих факторах, причинах и условиях возникновения ВБИ в
• оперативным — диагностика фазового состояния эпидемического процесса ВБИ, слежение за формированием госпитальных штаммов и прогноз эпидемической ситуации.
Результаты эпидемиологического анализа своевременно и регулярно сообщают администрации и комитету инфекционного контроля ЛПУ.
5. Профилактические и противоэпидемические мероприятия в системе инфекционного контроля. Реализация данного направления предполагает разработку инструкций, указаний, алгоритмов эпидемически безопасных диагностических и лечебных процедур, а также проведение эффективных процедур стерилизации, дезинфекции и обработки рук персонала. В ЛПУ должна быть разработана и применена адекватная технология использования антибиотиков, антисептиков и других средств лечения и профилактики ВБИ с учетом микробиологических данных о резистентности циркулирующих штаммов.
6. Обучение персонала. Приоритетным направлением данного аспекта является разработка дифференцированных программ для обучения специалистов разного профиля по проблемам инфекционного контроля с учетом специфических особенностей ЛПУ. Следует обязательно проводить обучение персонала в области инфекционного контроля при приеме на работу и в дальнейшем регулярно продолжать его.
7. Охрана здоровья персонала. Основу этого направления составляют:
• выявление и оценка профессиональных факторов риска в ЛПУ;
• подготовка и анализ соответствующей информации;
• разработка и внедрение программ профилактики профессиональной заболеваемости.
8. Охрана здоровья пациентов. Направление заключается в выполнении медицинской сестрой требований санитарно-противоэпидемического режима:
• соблюдения чистоты самого пациента, белья, посуды, предметов личной гигиены, предметов ухода, помещения;
• предотвращения распространения инфекции.
Ухаживая за больным, медицинская сестра должна помнить, что при несоблюдении санитарно-противоэпидемического режима можно заразиться от него инфекционным заболеванием или заразить другого больного.
| | | следующая лекция ==> | |
| Нарушенный иммунологический статус | | | Мероприятия по профилактике ВБИ |
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Организация работы любого ЛПУ направлена на то, чтобы создать безопасную среду, как для пациентов, так и для медицинских работников.
Безопасной больничной средой называется комплекс условий, которые в наиболее полной мере обеспечивают пациенту и медицинскому работнику комфорт и безопасность, позволяющие эффективно удовлетворять жизненно важные потребности.
Инфекционный контроль — это система организационных, профилактических и противоэпидемических мероприятий, направленных на предупреждение возникновения и распространения инфекционных заболеваний в стационаре, которая базируется на результатах эпидемиологической диагностики. Целью инфекционного контроля является снижение заболеваемости, летальности и экономического ущерба от ВБИ. Для достижения этой цели разработаны конкретные комплексы мероприятий для ЛПУ разной специализации. Система инфекционного контроля включает восемь аспектов.
1. Структура управления и распределение обязанностей по инфекционному контролю. Каждое ЛПУ должно иметь комитет инфекционного контроля, полномочия которого распространяются на все его подразделения и службы. В состав комитета входят председатель (заместитель главного врача по лечебной работе), врач-эпидемиолог и/или помощник эпидемиолога, главная медицинская сестра и врачи-специалисты (хирург, терапевт, инфекционист и т.д.). Состав комитета может быть расширен за счет привлечения других специалистов, исходя из профиля ЛПУ. Комитет инфекционного контроля решает вопросы распределения обязанностей и обеспечения мероприятий по инфекционному контролю, согласовывает проводимые мероприятия с администрацией ЛПУ и координирует их с учреждениями Санэпиднадзора.
3. Микробиологическое обеспечение инфекционного контроля. Необходимые микробиологические исследования своевременно и полно выполняют на базе клинико-диагностической лаборатории учреждения или на договорных условиях с внешней лабораторией. Объем и качество микробиологических анализов должны соответствовать микроэкологическим условиям данного ЛПУ. По результатам исследований специалисты анализируют и оценивают чувствительность выделенных штаммов микроорганизмов к антибиотикам, дезинфектантам, антисептикам и физическим факторам воздействия. Создание базы данных штаммов, полученных в микробиологической лаборатории, обеспечивает проведение полноценного эпидемиологического анализа.
4. Эпидемиологический анализ ВБИ. Эпидемиологический анализ проводится в соответствии с четко сформулированными целями и задачами, исходя из потребностей и особенностей данного ЛПУ. Он невозможен без информационного обеспечения. Для этого используют стандартные и специально разработанные учетные формы, а также компьютерные базы данных. Обработка полученной информации проводится общепринятыми методами эпидемиологического анализа:
• ретроспективным — на его основе формулируются гипотезы о ведущих факторах, причинах и условиях возникновения ВБИ в
• оперативным — диагностика фазового состояния эпидемического процесса ВБИ, слежение за формированием госпитальных штаммов и прогноз эпидемической ситуации.
Результаты эпидемиологического анализа своевременно и регулярно сообщают администрации и комитету инфекционного контроля ЛПУ.
5. Профилактические и противоэпидемические мероприятия в системе инфекционного контроля. Реализация данного направления предполагает разработку инструкций, указаний, алгоритмов эпидемически безопасных диагностических и лечебных процедур, а также проведение эффективных процедур стерилизации, дезинфекции и обработки рук персонала. В ЛПУ должна быть разработана и применена адекватная технология использования антибиотиков, антисептиков и других средств лечения и профилактики ВБИ с учетом микробиологических данных о резистентности циркулирующих штаммов.
6. Обучение персонала. Приоритетным направлением данного аспекта является разработка дифференцированных программ для обучения специалистов разного профиля по проблемам инфекционного контроля с учетом специфических особенностей ЛПУ. Следует обязательно проводить обучение персонала в области инфекционного контроля при приеме на работу и в дальнейшем регулярно продолжать его.
7. Охрана здоровья персонала. Основу этого направления составляют:
• выявление и оценка профессиональных факторов риска в ЛПУ;
• подготовка и анализ соответствующей информации;
• разработка и внедрение программ профилактики профессиональной заболеваемости.
8. Охрана здоровья пациентов. Направление заключается в выполнении медицинской сестрой требований санитарно-противоэпидемического режима:
• соблюдения чистоты самого пациента, белья, посуды, предметов личной гигиены, предметов ухода, помещения;
• предотвращения распространения инфекции.
Ухаживая за больным, медицинская сестра должна помнить, что при несоблюдении санитарно-противоэпидемического режима можно заразиться от него инфекционным заболеванием или заразить другого больного.
Профилактика ВБИ.
Средний медицинский персонал играет важную роль в профилактике ВБИ на рабочем месте.
Инфекционный контроль — это система организационных, профилактических и противоэпидемических мероприятий, направленных на предупреждение возникновения и распространения инфекционных заболеваний в стационаре, которая базируется на результатах эпидемиологической диагностики.
Целью инфекционного контроля является снижение заболеваемости, легальности и экономического ущерба от внутрибольничных инфекций. Для достижения этой цели разработаны конкретные комплексы мероприятий для ЛПУ разной специализации.
Система инфекционного контроля включает восемь аспектов.
1.Структура управления и распределение обязанностей по инфекционному контролю.
Каждое ЛПУ должно иметь комитет инфекционного контроля, полномочия которого распространяются на все его подразделения и службы. В состав комитета входят председатель (заместитель главного врача по лечебной работе), врач-эпидемиолог и/или помощник эпидемиолога, главная медицинская сестра и врачи-специалисты (хирург, терапевт, инфекционист и т.д.). Состав комитета может быть расширен за счет привлечения других специалистов, исходя из профиля ЛПУ. Комитет инфекционного контроля решает вопросы распределения обязанностей и обеспечения мероприятий по инфекционному контролю, согласовывает проводимые мероприятия с администрацией ЛПУ и координирует их.
2.Система учета и регистрации ВБИ.
3.Микробиологическое обеспечение инфекционного контроля.
Необходимые микробиологические исследования своевременно и полно выполняют на базе клинико-диагностической лаборатории учреждения или на договорных условиях с внешней лабораторией. Объем и качество микробиологических анализов должны соответствовать микроэкологическим условиям данного ЛПУ. По результатам исследований специалисты анализируют и оценивают чувствительность выделенных штаммов микроорганизмов к антибиотикам, дезинфектантам, антисептикам и физическим факторам воздействия. Создание базы данных штаммов, полученных в микробиологической лаборатории, обеспечивает проведение полноценного эпидемиологического анализа.
4.Эпидемиологический анализ ВБИ.
Эпидемиологический анализ проводится в соответствии с четко сформулированными целями и задачами, исходя из потребностей и особенностей данного ЛПУ. Он невозможен без информационного обеспечения. Для этого используют стандартные и специально разработанные учетные формы, а также компьютерные базы данных. Обработка полученной информации проводится общепринятыми методами эпидемиологического анализа:
• ретроспективным — на его основе формулируются гипотезы о ведущих факторах, причинах и условиях возникновения ВБИ в данном ЛПУ;
• оперативным — диагностика фазового состояния эпидемического процесса ВБИ, слежение за формированием госпитальных штаммов и прогноз эпидемической ситуации.
Результаты эпидемиологического анализа своевременно и регулярно сообщают администрации и комитету инфекционного контроля ЛПУ.
5.Профилактические и противоэпидемические мероприятия в системе инфекционного контроля.
Реализация данного направления предполагает разработку инструкций, указаний, алгоритмов эпидемически безопасных диагностических и лечебных процедур, а также проведение эффективных процедур стерилизации, дезинфекции и обработки рук персонала. В ЛПУ должна быть разработана и применена адекватная технология использования антибиотиков, антисептиков и других средств лечения и профилактики ВБИ с учетом микробиологических данных о резистентности циркулирующих штаммов.
Приоритетным направлением данного аспекта является разработка дифференцированных программ для обучения специалистов разного профиля по проблемам инфекционного
контроля с учетом специфических особенностей ЛПУ. Следует обязательно проводить обучение персонала в области инфекционного контроля при приеме на работу и в дальнейшем регулярно
продолжать его.
7.Охрана здоровья персонала.
Основу этого направления составляют:
• выявление и оценка профессиональных факторов риска в данном ЛПУ;
• подготовка и анализ соответствующей информации;
• разработка и внедрение программ профилактики профессиональной заболеваемости.
8.Охрана здоровья пациентов.
Направление заключается в выполнении медицинской сестрой требований санитарно-противоэпидемического режима:
• соблюдения чистоты самого пациента, белья, посуды, предметов личной гигиены, предметов ухода, помещения;
• предотвращения распространения инфекции.
Ухаживая за больным, медицинская сестра должна помнить, что при несоблюдении санитарно-противоэпидемического режима можно заразиться от него инфекционным заболеванием или заразить другого больного.
Регламентирующие документы:
1. Повышение профессионального уровня:
2. Санитарно – эпидемиологический режим:
- Санитарно – эпидемиологические правила СП 3 – 1- 958 – 00
3. Лечебно – охранительный режим
4. Медикаментозное обеспечение
5. Санитарно – просветительская работа
Система инфекционного контроля
В систему инфекционной безопасности входит комплекс санитарно-эпидемиологических мероприятий, надежно препятствующих возникновению и распространению внутрибольничных инфекций.
В своей работе по выполнению санитарно-эпидемиологического режима пользуюсь дезинфектантами, разрешёнными к применению в ЛПУ в РФ.
Эпидемиологические мероприятия в очаге.
Эпидемиологические мероприятия в очаге проводятся с целью предупреждения инфекционного заболевания:
Очаг педикулеза - проводится обследование всех контактных лиц в течение 30 дней, каждые 7 дней проводятся контрольные осмотры с записью в контрольную карту.
Провожу санитарно-просветительную работу в очаге.
Объясняю правила проведения дезинфекции.
С целью профилактики ВИЧ инфекции, усиления мероприятий по профилактике сывороточного гепатита в процедурном кабинете работа ведется одноразовыми шприцами и в перчатках. Перчатки необходимо менять после каждого больного.
Кушетки равномерно орошаются раствором Трилокса до полного увлажнения. Для обеззараживания воздуха в комнатах пациентов, в медицинских кабинетах, в столовой, на кухне, используется бактерицидная установка.
На случай аварийной ситуации при работе с кровью существует: укладка для оказания первой медицинской помощи при аварийных ситуациях с кровью
- 1. 70% этиловый спирт (200,0 гр.)
- 2. 5% спиртовой раствор йода (50,0)
- 3. лейкопластырь - 1 шт
- 4. борная кислота 1% раствор - 50,0 мл
- 5. салфетки марлевые стерильные - 10 шт
- 6. вата хирургическая - 50,0 гр
- 7. пипетки глазные - 2 шт
- 8. бинт марлевый стерильный - 2 шт
- 9. градуированный мерный стакан до 200,0 мл - 2 шт
Мероприятия при возникновении аварийных ситуаций
Аварийные ситуации могут быть двух видов:
- 1. Аварийные ситуации, связанные с контактом с кровью и другими биологическими жидкостями:
- 1.1. Во избежание заражения парентеральными вирусными гепатитами. ВИЧ-инфекцией следует соблюдать правила безопасной работы с колющим и режущим инструментарием.
В случае порезов и уколов немедленно снять перчатки, выдавить кровь из ранки, вымыть руки с мылом под проточной водой, обработать руки 70% спиртом, смазать ранку 5% раствором йода.
При попадании крови или других биологических жидкостей на кожные покровы это место обрабатывают 70% спиртом, обмывают водой с мылом и повторно обрабатывают 70% спиртом.
Если кровь попала на слизистые оболочки глаз, их сразу же промывают водой или 1% раствором борной кислоты; при попадании на слизистую оболочку носа - обильно промывают водой; на слизистую оболочку рта - полоскать 70% раствором спирта или 1% раствором борной кислоты.
- 2. Аварийные ситуации, связанные с разливом и разбрызгиванием крови и других биологических жидкостей:
- 2.1. При попадании крови пациента на рабочую одежду - загрязненую одежду снять, соблюдая правила снятия, погрузить в дезинфицирующий раствор или в бикс (бак) для автоклавирования.
- 2.2. При разрушении емкости с кровью (разбита или опрокинута пробирка и т.д.):
- - надеть перчатки (если они не были надеты);
- - ограничить место аварии;
- - залить дезинфицирующим раствором (концентрация по режиму, предусмотренному для инактивации вирусов гемоконтактных гепатитов) на время экспозиции;
- - после экспозиции собрать разбитую емкость с помощью совка и щетки и поместить в отходы класса Б;
- - снять перчатки, утилизировать в соответствии с требованиями безопасности
- 3. Оформление аварийной ситуации:
- 3.1. В случае возникновения указанных аварийных ситуаций после проведения всех противоэпидемических мероприятий следует незамедлительно поставить в известность руководителя подразделения, его заместителя или вышестоящего руководителя.
- 3.2. Травмы, полученные медработниками, должны учитываться в каждом ЛПУ и актироваться, как несчастный случай на производстве, с составлением Акта о несчастном случае на производстве.
- 3.3. Травмы должны быть зарегистрированы в журнале аварийных ситуаций.
При аварийных ситуациях медработник обследуется на ВИЧ по 120 коду.
В условиях выполняемой работы весь исследуемый материал условно инфицирован, соответственно выполняю все требования по профилактике ВИЧ.
Емкости (пакет, контейнер) после заполнения на ѕ объема упаковываем, помещаем в миниконтейнер с цветной маркировкой, соответствующей классу медицинских отходов, и храним в помещении для временного хранения.
Кушетка, на которую ложится больной, накрыта клеенкой, и обрабатывается после каждого пациента дезраствором согласно инструкции.
Строго соблюдается режим кварцевания в период эпидемии гриппа, ОРВИ.
Проводится также два раза в год и при приеме на работу инструктаж по технике безопасности медицинского персонала.
Генеральная уборка кабинета проводится по графику 1 раз в неделю с обработкой стен, инвентаря, светильников. Задачи:
сведение до минимума количества микробов;
снижение риска перекрестного заражения.
В день проведения генеральной уборки мебель отодвигается от стен. Надевается защитная одежда. Готовится дезинфицирующее средство. В настоящее время используют в качестве моющего средства дезинфектанты нового поколения, обладающие моющими свойствами. Чистящим средством чистится раковина. Чистящим средством чистятся плинтуса. Все поверхности: стены, мебель, батарея, пол смачиваются дезраствором. Включаем бактерицидную лампу, экспозиция по паспорту. Экспозиция дезинфекционной выдержки 60 минут. Проветриваем помещение, смываем остатки дезраствора чистой ветощью. Поверхности протираются чистой ветошью насухо. Включается бактерицидная лампа на 1 час с последующим проветриванием в течение 20 - 30 минут.
Выполнение медицинским персоналом санитарно-гигиенических, противоэпидемических мероприятий и требований, направленных на профилактику и борьбу с внутрибольничными инфекциями, вызванными различными патогенными и условно патогенными микроорганизмами, регламентируется соответствующими приказами МЗ РФ.
- Приказ № 298 от 1976г. «О санитарно-эпидемиологическом режиме в
терапевтическом кабинете, соблюдение и выполнение требований
профилактики профессионального заражения медицинского персонала
За 2013 год постинъекционных осложнений не выявлено, очагов инфекций не выявлено, благодаря, соблюдению правил асептики и антисептики с использованием современных методов дезинфекции и стерилизации. В центре достаточное количество шприцов, дезинфицирующих средств и индивидуальных средств защиты медперсонала.
Эффективная профилактика ВБИ требует координированных усилий как на национальном и региональном уровнях, так и на уровне лечебно-профилактических учреждений. При этом каждая больница и любое другое учреждение здравоохранения являются в своем роде уникальными (предлагаемые виды медицинской помощи, обслуживаемое население, персонал и т.п.), поэтому в каждом конкретном лечебно-профилактическом учреждение должна быть адаптированная к особенностям и нуждам данного ЛПУ программа инфекционного контроля.
Инфекционный контроль (ИК) определяется как система эффективных организационных, профилактических и противоэпидемических мероприятий, направленных на предупреждение возникновения и распространения госпитальных инфекций, базирующаяся на результатах эпидемиологической диагностики [10]. Целью ИК является снижение заболеваемости, летальности и экономического ущерба от госпитальных инфекций. Это общая цель может быть сформулирована для всего стационара. Что касается отдельных подразделений, то ее целесообразно конкретизировать, уточнив, за счет чего должно происходить снижение заболеваемости (введение безопасных алгоритмов конкретных диагностических и лечебных процедур, эффективных методов дезинфекции, стерилизации и т.п.). Предпочтительнее формулировать цель с указанием предполагаемых количественных изменений (снижение заболеваемости во столько-то раз или до такого-то уровня). Цель ИК раскрывается в конкретных задачах ИК для всего стационара и для каждого подразделения.
Система ИК в стационарах призвана улучшить качество медицинской помощи, обеспечить сохранность здоровья пациентов и персонала. Реализация программы ИК предусматривает разработку:
· структуры управления и распределения функциональных обязанностей по ИК созданной из представителей администрации больницы, ведущих специалистов, заинтересованных в решении проблемы ВБИ, в т.ч. представителей среднего звена медицинских работников (старших медицинских сестер);
· системы полного учета и регистрации госпитальных инфекций (ГИ), направленной на своевременное и полное выявление, регистрацию и учет всех ГИ, с использованием стандартных определений случаев ГИ (по конкретным нозологическим формам);
· микробиологического обеспечения инфекционного контроля на базе бактериологической лаборатории, способной выполнять исследования необходимого качества и в полном объеме в соответствии с микроэкологическими условиями конкретного стационара, и организации компьютерной базы данных, обеспечивающей проведение полноценного эпидемиологического анализа;
· организации и проведения эпидемиологической диагностики ГИ, обеспечивающей проведение эффективных профилактических и противоэпидемических мероприятий, т.е. полноценно функционирующей системы эпидемиологического надзора;
· системы организации профилактических и противоэпидемических мероприятий, основывающейся на результатах эпидемиологической диагностики и учитывающей конкретные особенности данного стационара;
· действующей гибкой системы обучения персонала по проблемам инфекционного контроля (на базе собственной больницы и с привлечением специалистов со стороны), включающей в себя дифференцированные образовательные программы для обучения специалистов разного профиля;
· системы охраны здоровья медперсонала, созданной в целях защиты здоровья медицинских работников от неблагоприятного воздействия профессиональных факторов инфекционной и неинфекционной природы.
Структура управления ИК требует создания специального комитета (комиссии) по ИК, полномочия которого распространяются на все подразделения службы стационара. Комитет ИК, разрабатывает программы проведения профилактических и противоэпидемических мероприятий ВБИ, оценивает целесообразность их финансирования и обеспечения ресурсами, анализирует результаты деятельности и на их основании вносит коррективы в программы; осуществляет взаимосвязь с администрацией стационара и всеми службами, обеспечивая необходимое взаимодействие. Главный врач должен, открыто поддерживать программу инфекционного контроля и нести ответственность за организацию и выполнение мероприятий по ИК. Эта работа должна рассматриваться как важная часть ухода за больными; она оказывает существенное влияние на качество медицинской помощи. Эффективная программа инфекционного контроля обеспечивает значительное сокращение расходов ЛПУ и позволяет экономить средства, необходимые для финансирования других нужд медицинских учреждение.
Система ИК должна "пронизывать" все службы и подразделения ЛПУ. Врач- эпидемиолог стационара является специалистом, отвечающим за диагностику эпидемического процесса и организацию целенаправленных мероприятий, однако при этом в каждом подразделении должны быть лица, участвующие в осуществлении ИК и устранении всех проблем, связанных с ВБИ.
Основные задачи программы инфекционного контроля
· Эпидемиологическое наблюдение за ВБИ
· Разработка письменных алгоритмов изоляции больных
· Разработка письменных алгоритмов, обеспечивающих снижение риска, связанного с уходом за пациентами
· Участие в программах повышения качества медицинской помощи
· Обучение персонала по вопросам инфекционного контроля
· Постоянный пересмотр санитарно-гигиенических, дезинфекционных, стерилизационных, изоляционно-ограничительных и т.п. мероприятий
· Мониторинг применения антибиотиков, мониторинг антибиотикорезистентности
· Ликвидация устаревших или неоправданно дорогих методов, внедрение новых методов и оценка их эффективности
Исследования показывают, что самые грязные в микробиологическом плане – общие полотенца в ординаторских и сестринских, телефоны, в том числе мобильные, стетоскопы, клавиатуры и компьютерные мыши.
Стоит в отделение попасть пациенту с синегнойной инфекцией, которого не изолировали, руки после которого не помыли, либо помыли без мыла, вытерли общим полотенцем и пошли смотреть других пациентов, к вечеру обсеменению подвергнутся весь персонал отделения, все пациенты и все доступные поверхности.
В данной статье мы продолжим разговор о внутрибольничных возбудителях инфекций, связанных с медицинскими вмешательствами, и о путях решения проблем, возникающих с ними.
Начнем с так называемого инфекционного контроля, поскольку, как показывает опыт, только при должном внимании и вмешательстве администрации удается наладить его в должной мере и позволяет в дальнейшем экономить существенные денежные средства.
Для начала нужно понять, зачем вообще нужны программы инфекционного контроля, ибо, казалось бы, должно хватить мер, связанных с санитарно-эпидемиологическим режимом. Дело в том, что никаких санитарно-эпидемиологических мероприятий не хватит, если в лечебном учреждении не налажены рациональная антибактериальная терапия и элементарные мероприятия по недопущению возникновения и распространения вспышек нозокомиальных инфекций, что невозможно сделать без постоянного микробиологического мониторинга. И, что самое главное для любого организатора здравоохранения, – если не наладить работу по инфекционному контролю, то каждый год вы будете иметь все большие затраты на антибактериальную терапию при сохраняющемся низком ее качестве, увеличении сроков госпитализации и использования дорогостоящих методик оказания медицинской помощи. То есть лечебное учреждение, не наладившее данный раздел, постоянно работает себе в убыток.
Решением проблемы, как уже говорилось выше, будут мероприятия по внедрению принципов инфекционного контроля. Остановимся на основных этапах инфекционного контроля в условиях стационара.
Первое и самое главное, что надо сделать, – это выявить, с чем же именно предстоит иметь дело, то есть необходимо изучить микробный пейзаж отделений лечебного учреждения. Для этого проводятся два вида микробиологического мониторинга – текущий и направленный.
Текущий мониторинг позволяет:
- выявить патогенов, живущих в отделениях;
- выявить у них тенденции развития антибиотикорезистентности;
- оценить эффективность уже проводимых санитарно-эпидемиологических мероприятий;
- планировать стратегию инфекционного контроля на будущее.
Второй вид мониторинга, направленный мониторинг, проводится рутинно и ежедневно с целью выявить возможную вспышку нозокомиальных инфекции или фиксировать каждый отдельный случай. Он требует намного меньших затрат, его результаты видны мгновенно, и, самое главное, он позволяет обучить и натренировать персонал на действия, необходимые при обнаружении внутрибольничной инфекции в максимально короткие сроки.
Если текущий мониторинг должен проводиться изо дня в день и годами с привлечением к работе группы специально обученных специалистов, то в направленном мониторинге участвуют все сотрудники отделения, в котором выявлен случай развития инфекции (или локальная вспышка), и он заканчивается после проведения всех необходимых мероприятий и расследования результатов произошедшего.
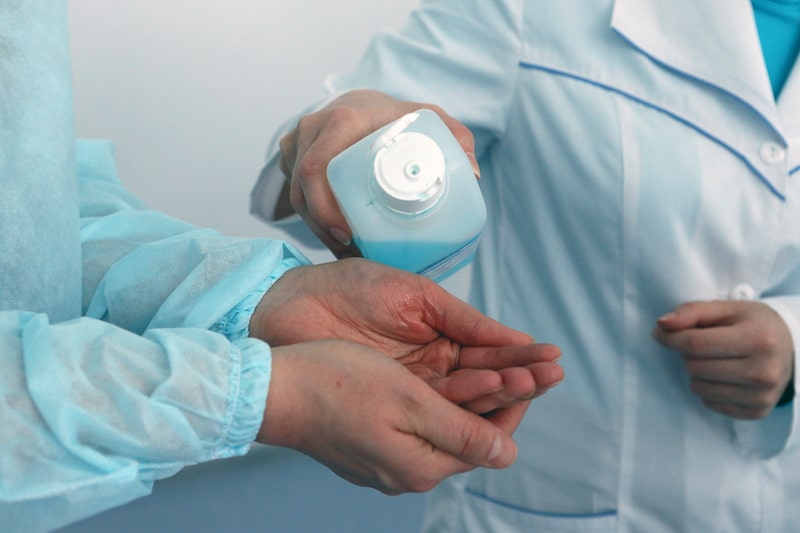
Первое, самое главное, но при этом самое простое – это мытье рук. Именно на руках в большинстве случаев мы переносим возбудителей от одного пациента к другому. На них же мы несем нозокомиальных возбудителей к себе домой. С рук идет обсеменение всего окружающего пространства. Проведенные исследования показывают, что самые грязные в микробиологическом плане – это общие полотенца в ординаторских и сестринских, телефоны, в том числе и мобильные, стетоскопы, клавиатуры и компьютерные мыши.
Руки плохо моют везде в мире – не только в России. А ведь давно известный факт, что мытье рук с мылом в течение 10 секунд приводит к удалению с поверхности кожи практически всех транзиторных грам-отрицательных бактерий (Руководство по инфекционному контролю в стационаре, 2003 г). Те же данные получены и при применении современных антисептиков.
Руки необходимо обрабатывать после каждого пациента, и это особенно актуально для пациентов, находящихся в отделениях реанимации и интенсивной терапии. Скажем больше, руки должны обрабатываться после каждого контакта с контаминированной раной и перед манипуляциями на неконтаминированных участках у одного и того же пациента (например, при работе с сосудистым катетером). Что же происходит на самом деле – по данным ISID, приверженность к мытью рук составляет не более 40% в отделениях ОРИТ и еще ниже в других отделениях. По России таких данных нет, но есть обоснованные подозрения, что они будут намного хуже.
Еще одна проблема в том, что наш персонал полностью уповает на перчатки. Сняли перчатки, надели новые, и считается, что проблема решена. А ведь ношение перчаток никак не отменяет обработки рук, то есть сняли перчатки – обработали руки – надели новые перчатки – только после этого подошли к следующему пациенту.
Следующее важное и наиболее эффективное мероприятие – это изоляция пациентов с подозреваемым или выявленным инфекционным заболеванием, связанным или не связанным с оказанием медицинской помощи. Изоляция может быть как в отдельную палату, так и в специально оборудованный бокс изолятора. Цель этого мероприятия – максимально ограничить распространение инфекции как от пациента к пациенту, так и от пациента к медицинскому персоналу отделения.
Как показывают опыт и многочисленные исследования, пациентов изолируют еще хуже, чем моют руки. В результате этого, стоит в отделение попасть одному пациенту с синегнойной инфекцией, которого не изолировали, руки после которого не помыли, либо помыли без мыла и вытерли общим полотенцем и пошли смотреть других пациентов, к вечеру обсеменению синегнойкой подвергнутся весь персонал отделения, все пациенты и все доступные поверхности. Очаг для вспышки этого вида инфекции готов.
Таким образом, подозрительных в инфекционном плане пациентов необходимо изолировать от всех остальных. Далее, в отношении него должны вступить в силу стандартные меры предосторожности.
Представим в общих чертах, как на практике может быть поставлена эта работа в стационаре. Итак, в стационаре появляется пациент, возможно угрожаемый по одной из потенциально опасных для наших отделений инфекций. С самого начала проводится своеобразная стратификация риска, и если риск высокий, то пациент будет максимально изолирован от всех остальных. Например, будет использован изолятор реанимационного отделения или отдельная палата, если реанимация не требуется, с соответствующими мерами санитарно-эпидемиологического режима. До начала антибактериальной терапии у пациента будет проведен забор всего необходимого для микробиологического исследования материала. Микробиологическая лаборатория оснащена автоматическим анализатором, что позволяет относительно быстро получать данные как по возбудителю, так и по антибиотикочувствительности. Кроме того, на начальном этапе врач может заказать мазок по Граму, чтобы быть ориентированным по имеющейся микрофлоре – грамположительной или грамотрицательной, что позволяет более корректно назначать эмпирическую антибактериальную терапию.
Результаты всей проведенной работы докладываются заместителю главного врача по лечебной работе, которая производит координацию действий всех служб.
Помимо вышеуказанного алгоритма в рамках текущего мониторинга в постоянном режиме проводятся посевы в отделениях, для того чтобы точно знать, что и где у нас летает и не требуется ли какой-либо дополнительной обработки. Кроме того, весь медицинский персонал обеспечен дезинфицирующими средствами для обработки рук, перчатками и одноразовыми наборами медицинской одежды для изоляторов. И все эти мероприятия позволяют эффективно противостоять распространению инфекции как внутри одного отделения, так и по стационару в целом.
Итак, все вышеуказанные мероприятия позволяют совершенно точно знать возбудителей и к чему они уже устойчивы, предпринимать определенные шаги, в том числе и в виде направленной антибактериальной терапии, для предотвращения появления новых механизмов резистентности, не допускать формирования и развития очагов таких инфекций, как синегнойная, стафилококковая и ацинетобактерная, что позволяет довольно долгое время не увеличивать количество денег, используемых на закупку антибактериальных препаратов и не рисковать результатами проводимых в стационаре высокотехнологичных манипуляций. Согласитесь, это весомая причина, чтобы заняться микробиологическим мониторингом и инфекционным надзором в собственном лечебном учреждении.
Еще один вопрос, связанный с мониторингом, – заводить (или продолжать содержать уже имеющуюся) микробиологическую лабораторию или подписать договор со сторонней организацией. Ответим достаточно бескомпромиссно – микробиологическая лаборатория должна быть собственной. Да, мы еще далеки от западных стандартов, где микробиологи работают 24 часа в сутки, но даже в течение имеющегося рабочего дня работающая на территории лаборатория – это большое благо для всего ЛПУ, поскольку в любое время туда можно отправить на исследование материал, а не собирать его скопом и везти в строго указанный день к строго указанному времени в строго указанном количестве (опять же на транспортных средах некоторая экономия будет). А если количества не набирается, то и без того длительное микробиологическое исследование займет вообще катастрофическое количество времени, тогда как врачи будут продолжать менять антибиотики, ввергая больницу во все большие финансовые траты.
Еще одно преимущество, о котором постоянно забывают, – это окраска мазков по Граму. Недорогой, но абсолютно необходимый и, к сожалению, совершенно недооцененный метод исследования. А ведь именно он в течение часа дает ответ о принадлежности возбудителя к грам-положительным или грам-отрицательным, или мы вообще имеем дело с микст-инфекцией и нам будет необходима комбинация антибактериальных препаратов. В случае пациента с тяжелым течением заболевания этот нехитрый анализ в прямом смысле может спасти жизнь, так как в качестве стартовой эмпирической терапии ему с высокой долей вероятности будет назначен необходимый антибиотик, тем более что давно установлен тот факт, что максимально раннее начало антибактериальной терапии достоверно в разы снижает летальность.
И еще одно неоспоримое преимущество, связанное с микробиологическим мониторингом, – проще и дешевле это делать у себя, легче скоординировать все службы, образцы быстрее попадут в лабораторию, и с ними начнется вся необходимая работа, а также будет меньше разговоров по городу, что совсем немаловажно, так как мониторинг проводится для того, чтобы устранять ошибки или корректировать происходящее.
И в заключение еще немного практической информации.
К примеру, могут отслеживаться следующие возбудители.
- Грибы. Включить грибы в маячковые необходимо, если вы имеете дело с онкологическими больными, а также с больными, имеющими ВИЧ. Современная противогрибковая терапия стоит столько, сколько не стоит антибактериальная терапия ни одной бактериальной инфекции, а потому лучше знать и не допускать на своей территории селекции особо устойчивых штаммов.
- S.aureus – необходимо мониторить на наличие/отсутствие MRSA штаммов. Кроме того, необходимо мониторить носительство MRSA среди медицинского персонала, так как он, как контаминат, спокойно существует в большинстве носоглоток персонала любого ЛПУ. Эрадицируется мупироцином, но об этом, как и о тактике лечения и о препаратах выбора, мы уже говорили ранее.
- Acinetobacter spp. – это тема для отдельного большого разговора.
- Clostridium difficille – и это тоже тема отдельного разговора.
Конечно, данный список должен быть дополнен вашими локальными возбудителями, которые ваш стационар будет мониторить в постоянном режиме и принимать соответствующие меры по недопущению распространения инфекций, связанных с медицинским вмешательством, что в конечном итоге приведет к значительной экономии финансовых ресурсов.
Читайте также:


