Общество инфекционистов болезнь лайма
Болезнь Лайма относится к числу природно-очаговых, трансмиссивных инфекционных заболеваний. Возбудителем заболевания является Borrelia burdorferi, которая попадает в организм человека при укусах иксодовых клещей (Ixoides scapularis и Ixoides pacificus), являющихся переносчиками.
Профилактика
Лучшим методом предупреждения развития инфекции, в настоящий момент, является избежание укусов иксодовых клещей. Рутинное использование антимикробной профилактики, а также серологической диагностики, после укусов иксодовых клещей, не рекомендуется.
Лечение
При наличии мигрирующей эритемы и отсутствии неврологической симптоматики, а также антиовентрикулярной блокады III степени в качестве терапии выбора рекомендуется доксициклин (100 мг 2 раза/сутки для взрослых и 1-2 мг/кг 2 раза/сутки для детей старше 8 лет) или амоксициклин (500 мг 3 раза/сутки для взрослых и 50 мг/кг/сутки в 3 введения для детей) в течение 14-21 дней. В качестве альтернативного препарата рекомендуется цефуроксим-аксетил (500 мг 2 раза /сутки для взрослых и 30 мг/кг/сутки в 2 введения для детей). Макролидные антибиотики должны рассматриваться как препараты второго ряда, при непереносимости доксициклина, амоксициллина и цефуроксима-аксетила. Возможные режимы макролидных антибиотиков: азитромицин (внутрь, 500 мг в сутки для взрослых и 10 мг/кг/сутки) в течение 7-10 дней, эритромицин (внутрь, 500 мг 4 раза/сутки для взрослых и 12,5 мг/кг 4 раза/сутки для детей) в течение 14-21 дней, кларитромицин (внутрь, 500 мг 2 раза/сутки для взрослых и 7,5 мг/кг 2 раза/сутки для детей) в течение 14-21 дней.
При наличии острой неврологической симптоматики (менингит) или радикулопатии рекомендуется назначение цефтриаксона (2 г, в/в, 1 раз/сутки для взрослых и 75-100 мг/кг, в/в, 1 раз/сутки для детей) в течение 14-28 дней. В качестве альтернативных препаратов рекомендуются бензилпенициллин (18-24 млн ЕД/сутки, в/в, в 6 введений для взрослых и 200-400 тыс. ЕД/кг/сутки, в/в, в 6 введений для детей) и цефотаксим (2 г, в/в, 3 раза/сутки для взрослых и 150-200 мг/кг/сутки, в/в, в 3-4 введения). При непереносимости пенициллина и цефалоспоринов, рекомендуется назначать доксициклин (200-400 мг/сутки, внутрь или в/в, в 2 введения для взрослых) в течение 14-28 дней.
Пациенты с антриовентрикулярной блокадой I-II степени должны получать терапию подобную терапии пациентов с мигрирующей эритемой.
Пациенты с атриовентрикулярной блокадой III степени должны получать парентеральную терапию (цефтриаксон), в условиях стационара.
Терапия беременных не отличается от терапии других пациентов, за исключением невозможности назначения тетрациклиновых антибиотиков.
При отсутствии неврологической симптоматики рекомендуется назначение доксициклина (100 мг, внутрь, 2 раза/сутки для взрослых и 1-2 мг/кг, 2 раза/сутки для детей старше 8 лет) в течение 28 дней, амоксициклина (500 мг, внутрь, 3 раза/сутки для взрослых и 50 мг/кг/сутки в 3 введения для детей) в течение 28 дней.
При наличии неврологической симптоматики рекомендуется назначать цефтриаксон (2 г, в/в, 1 раз/сутки для взрослых и 75-100 мг/кг/сутки для детей) в течение 14-28 дней. В качестве альтернативных препаратов рекомендуются цефотаксим (2 г, в/в, 3 раза/сутки для взрослых и 150-200 мг/кг/сутки, в/в, в 3-4 введения для детей) и бензилпенициллин (18-24 млн ЕД/сутки, в/в, в 6 введений для взрослых и 200-400 тыс ЕД/кг/сутки, в/в, в 4 введения для детей).
При наличии персистируюшего или рецидивирующего опухания суставов после завершения рекомендованного курса антимикробной терапии, рекомендуется повторный 4-х недельный курс пероральной терапии или 2-4 недельный парентеральный курс цефтриаксона.
При наличии персистирующего артрита после 2 курсов пероральной терапии или одного курса парентеральной терапии, рекомендуется назначение НПВС, а также втурисуставное введение глюкокортикоидов.
Поздний нейроборрелиоз (поражение ЦНС или периферической НС)
При позднем нейробореллиозе, сопровождающимся поражением ЦНС или периферической НС рекомендуется назначение цефтриаксона (2 г, в/в, 1 раз/сутки для взрослых и 75-100 мг/кг/сутки, в/в, в 1 введение для детей) в течение 14-28 дней. В качестве альтернативной терапии рекомендуются цефотаксим (2 г, в/в, 3 раза/сутки для взрослых и 150-200 мг/кг/сутки, в/в, в 3-4 введения для детей) и бензилпенициллин (18-24 млн ЕД/сутки, в 6 введений для взрослых и 200-400 тыс ЕД/кг/сутки, в 6 введений для детей). Ответ на терапию часто медленный и неполный.
Хроническая болезнь Лайма и постбореллиозный синдром
болезнь Лайма, Borrelia burdorferi, иксодовые клещи, Ixoides scapularis, Ixoides pacificus, мигрирующая эритема, неврологическая симптоматика, атриовентрикулярная блокада, радикулопатия, постбореллиозный синдром, миалгия, артралгия
There’s no such thing as a clean tick.
Willy Burgdorfer
Our own scientists have not been asleep in their laboratories. They have developed new virus and rickettsia strains against which the world has no immunity.
Jack Anderson, Washington Exposé, 1967
Болезнь Лайма (клещевой боррелиоз) впервые была описана в 1975 году в городе Олд-Лайм, Коннектикут, откуда и получила свое название. В 1982 году Вилли Бургдорфер открыл причину этого заболевания - им оказалась бактерия рода боррелия типа спирохет. Эта бактерия была названа его именем - Borrelia burgdorferi. То, что менее известно, это что Вилли Бургдорфер имел прямое отношение к созданию этой болезни в качестве бактериологического оружия.
Ниже представлены некоторые выдержки из книги Bitten: The Secret History of Lyme Disease and Biological Weapons, которая была опубликована в мае 2019-го. Автор, Kris Newby - научный писатель из Стэнфордского медицинского факультета. Она и ее муж несколько лет страдали болезнью Лайма.

Вилли Бургдорфер
Вилли Бургдорфер родился в 1925 году в Базеле, и получил докторскую степень в швейцарском институте тропической медицины, где он изучал зоологию, паразитологию и бактериологию. Его академическим наставником был профессор Рудольф Гейги, который и основал этот институт в 1943 году. Семья Гейги основала в 18 веке химическую компанию Geigy AG, которая впоследствии стала фармацевтической. В наши дни она называется Новартис.
После окончания учебы Гейги предложил Бургдорферу и другому студенту две позиции для постдокторантуры. Первая была в Сардинии, и включала в себя тестирование нового инсектицида под названием ДДТ, который разработала компания Гейги. Вторая позиция была в Лаборатории Скалистых гор в штате Монтана. Оба студента предпочитали, разумеется, теплое местечко в Сардинии, с его пляжами и итальянской едой, а не американскую глухомань, и Гейги подкинул монетку. Вилли проиграл.
В 1951 году он приехал в Хамильтон, Монтана, где в конце 19 века была обнаружена лихорадка Скалистых гор, после чего там был основана лаборатория с тем же названием. Лаборатория, среди прочего, разрабатывала и производила вакцины от лихорадки скалистых гор, энцефаломиелита, желтой лихорадки и других болезней, которые передаются от животных.
Один из проектов Вилли заключался в разработке более эффективных способов искусственного кормления клещей потенциальными биологическими агентами. Он делал это путем принудительного кормления их через стеклянные трубки, содержащие болезнетворные бактерии и вирусы, такие как туляремия, тиф, бешенство, ку-лихорадка и другие.

Насильственное кормление клещей возбудителями болезней
У этого безумства была цель. В большинстве случаев микробы из одного региона не могут развиваться внутри клещей из другого региона, потому что микробам и клещам требуется много поколений для развития взаимовыгодных отношений, когда один вид не убивает другой. Когда Вилли находил совместимую пару, она добавлялась в список потенциального биологического оружия. Разработчики оружия искали клеща, который не вызовет подозрений вражеской страны, но в случае их нашествия, жители этой страны не имели бы естественного иммунитета против вызываемой клещем болезни.
В середине 50-х годов Вилли проводил много времени в армейской лаборатории биологического оружия в Форт-Детрик, Мэриленд, где он познакомился с Джеймсом Оливером. Оливер работал над программой по сбрасыванию зараженных клещей из самолетов. Вместе с Вилли они размышляли над методами увеличения скорости размножения клещей, чтобы программа не отставала от военных потребностей. Однако они так и не смогли заставить клещей откладывать больше яиц. [1]

Вилли Бургдорфер работает с африканскими клещами

Разработка Вилли Бургдорфера, позволяющая кормить голодных клещей лабораторными мышами

Блоха с комками бактерий чумы, которые блокируют ей пищевод

Неконтролируемые выпуски клещей, 1966–1969
Начиная с 1968 года на побережье Новой Англии происходило что-то необычное. Районы Кейп-Код и Лонг-Айленда были поражены странными случаями риккетсии с пятнистой лихорадкой, которые не могли быть выявлены с помощью обычных тестов. Нантакет был эпицентром первого случая человеческого бабезиоза. А в районе Лайма, штат Коннектикут, группа людей страдала от заболевания, которое вызывало воспаление суставов и кольцевидную эритему. Короче говоря, на небольшой территории были зарегистрированы множественные вирулентные и необычные заболевания, передаваемые клещами.
Государственным учреждением, имеющим доступ ко всей информации о вспышках, был Центр по контролю и профилактике заболеваний (CDC) - та самая организация, которой поручено защищать нас от неестественных эпидемий. Но ee исследователи, как ни странно, молчали. Не было публичного обсуждения неестественной местности для атипичной пятнистой лихорадки на Лонг-Айленде, случаев человеческого бабезиоза или вирулентных спирохет. Это была точечная вспышка множества редких заболеваний, передающихся клещами и вызывающих хроническую недееспособность. Что же ее вызвало?
Вилли рассказывал, что агенты ФБР допрашивали его два раза насчет пропажи биологического оружия. Может ли вспышка на Лонг-Айленде быть связана с биологическим выбросом иностранной державы? Как бы невероятно это ни казалось, Вилли был бы главной мишенью для советских шпионских вербовщиков. У него был легкий доступ к биологическому оружию, он мог часто путешествовать в Европу, не вызывая подозрений, он говорил на трех языках, и у него были финансовые проблемы, которые могли быть использованы иностранной державой. Кроме того, у него была большая сумма денег, спрятанная на банковском счете, о котором его три наследника ничего не знали.
Автор книги также сняла документальный фильм о болезни Лайма Under Our Skin (2008), и его продолжение - Under Our Skin 2: Emergence (2014). В фильмах обсуждается вопрос хронической формы болезни Лайма, которая не признается ортодоксальной медициной. Врачи, которые выписывают антибиотики хроническим больным и вылечивают их, подвергаются гонениям и некоторые из них теряют лицензию. Имеются также свидетельства того, что болезнь Лайма передается половым путем и внутриутробно.
Для этого фильма она сделала запрос FOIA (закон о свободе информации), из которого выявилось, что большинство авторов руководств по диагностике и лечению Лайма 2006 года имели прямые или косвенные коммерческие интересы, связанные с болезнью Лайма. Давая определение болезни и одобряя тесты или вакцины, патентами на которые они обладали, они и их учреждения заработали больше денег.
Теперь, однако, признание Вилли добавило еще одну причину, по которой CDC приуменьшает количество случаев болезни Лайма. Возможно, правительственные чиновники знали, что болезнь вызывается не только боррелией, но и другим патогеном, возможно биологическим оружием, и хотят это скрыть.
В 1983 году, когда Вилли ополаскивал поддоны кроличьих клеток, моча инфицированных болезнью Лайма кроликов брызнула ему в глаза. Несколько недель спустя он обнаружил на теле пять кольцевидных эритем (первый симптом болезни Лайма). Несмотря на это, антитела к Лайму у него не обнаружили. Через 3 года он вышел на пенсию. В ноябре 2014 года Вилли умер от осложнений болезни Паркинсона.
Армия США провела тысячи экспериментов по изучению использования клещей и клещевых заболеваний в качестве биологического оружия, и в некоторых случаях эти биологические микроорганизмы остались в окружающей среде. Правительство должно рассекретить детали полевых испытаний биологического оружия, чтобы мы могли начать восстанавливать ущерб, который эти патогенные микроорганизмы наносят людям и животным.
Откуда взялся этот адский коктейль клещевых болезней? Если вы верите Вилли Бургдорферу - а я верю - это был умышленный выброс или авария, эксперимент с непреднамеренными последствиями для окружающей среды. Тем не менее, после пяти лет исследований я не смогла найти поддающиеся проверке документы, подтверждающие инцидент на Лонг-Айленде. Я не знаю, почему Вилли отказался полностью раскрыть детали до своей смерти.
Прошло пятьдесят лет с тех пор, как началась таинственная вспышка клещевых заболеваний, и для ее устранения потребуются чрезвычайные усилия. Наша медицинская система по-прежнему не хочет диагностировать и лечить болезнь Лайма и сопутствующие инфекции. С тех пор, как болезнь Лайма была обнаружена, не было введено существенно новых протоколов диагностики или лечения. Исследования клещевых заболеваний не получают достаточного финансирования. Если эта вспышка была вызвана аварией, мы должны о ней знать. Если это был враждебный акт со стороны другого государства, то он показывает, насколько мы не готовы к будущим атакам.
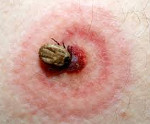
Болезнь Лайма – трансмиссивная инфекция, возбудителем которой выступает спирохета Borrelia, попадающая в организм при укусе иксодового клеща. Клиническое течение болезни Лайма включает местные кожные (хроническую мигрирующую эритему) и системные (лихорадку, миалгии, лимфаденопатию, невриты периферических и черепных нервов, менингит, энцефалит, миелит, миокардит, перикардит, олигоартрит и др.) проявления. Подтверждению диагноза болезни Лайма способствуют клинико-эпидемиологические данные, выявление антител к боррелиям методом РИФ и ДНК возбудителя методом ПЦР. Этиотропная терапия болезни Лайма проводится антибиотиками тетрациклинового ряда.
МКБ-10
Общие сведения
Болезнь Лайма – (лаймборрелиоз, клещевой боррелиоз) – природно-очаговое инфекционное заболевание, переносчиком которого служит иксодовый клещ. Болезнь Лайма характеризуется комплексом кожных и системных проявлений, склонна к хроническому течению. По статистике, каждый третий исследуемый клещ является инфицированным.
Болезнь Лайма широко распространена в Северной Америке, Европе и Азии. Заболевание получило название по местечку Лайм (штат Коннектикут, США), где в 1975 г. возникла вспышка инфекции, включавшая такие проявления, как артрит, кардит, менингит. В России ежегодно регистрируется 6-8 тыс. новых случаев клещевого боррелиоза. Болезнь Лайма может возникнуть в любом возрасте, однако чаще диагностируется у детей и подростков до 15 лет, а также взрослых в возрасте 25-44 лет. В связи с широким спектром клинических проявлений клещевой боррелиоз представляет клинический интерес не только для инфекционных болезней, но и дерматологии, неврологии, кардиологии, ревматологии и др.

Причины болезни Лайма
Болезнь Лайма вызывается грамотрицательными спирохетами рода Borrelia трех видов: B. burgdorferi (доминирует в США), Borrelia garinii и Borrelia afzelii (преобладают в Европе и России). Боррелии попадают в организм человека преимущественно трансмиссивным путем, при укусах инфицированных клещей (пастбищных, лесных, таежных), принадлежащих к роду Ixodes. Возбудитель проникает в кровь со слюной клеща или его фекалиями (при расчесах мест укуса). Реже возможен алиментарный путь заражения (например, при употреблении сырого коровьего и козьего молока) либо трансплацентарная передача боррелий.
Резервуаром и источником распространения болезни Лайма служат домашние и дикие животные. Риск заражения болезнью Лайма возрастает в весенне-летний период (сезон активности клещей длится с апреля по октябрь). Факторами риска выступают посещения лесов и лесопарковых зон, а также длительное (более 12-24 часа) присутствие инфицированного клеща на коже. После перенесенной болезни Лайма вырабатывается нестойкий иммунитет; уже через несколько лет возможно повторное заражение клещевым боррелиозом.
Вскоре после укуса клеща в месте его внедрения в эпидермис развивается комплекс воспалительно-аллергических реакций в виде мигрирующей кольцевидной эритемы. Из первичного очага с током лимфы и крови боррелии распространяются по организму, вызывая каскад иммунопатологических реакций в различных органах, преимущественно ЦНС, суставах, сердце.
Классификация
В клиническом течении болезни Лайма различают ранний период (I-II стадии) и поздний период (III стадия):
- I – стадия локальной инфекции (эритемная и безэритемная формы)
- II – стадия диссеминации (варианты течения – лихорадочный, невритический, менингеальный, кардиальный, смешанный)
- III – стадия персистенции (хронический Лайм-артрит, хронический атрофический акродерматит и др.).
По степени выраженности патологических реакций болезнь Лайма может протекать в легкой, среднетяжелой, тяжелой и крайне тяжелой форме.
Симптомы болезни Лайма
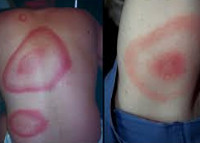
После окончания инкубационного периода (около 7-14 дней) наступает стадия локальной инфекции, характеризующаяся кожными проявлениями и интоксикационным синдромом. На месте укуса клеща появляется зудящая, слегка болезненная папула красного цвета, склонная к периферическому росту (мигрирующая клещевая эритема). По мере расширения зоны покраснения мигрирующая эритема приобретает вид кольца диаметром 10-20 см, имеющего ярко-красный венчик по краям и более бледную центральную часть. В большинстве случаев мигрирующая эритема при болезни Лайма спонтанно разрешается в течение 1-2 месяцев, а на ее месте остается слабая пигментация и шелушение. Местные проявления болезни Лайма сопровождаются общеинфекционным синдромом: лихорадкой с ознобами, головной болью, артралгиями, болями в костях и мышцах, выраженной слабостью. Среди других симптомов в I стадии могут встречаться крапивница, конъюнктивит, регионарный лимфаденит, насморк, фарингит.
В течение последующих 3-5 месяцев развивается диссеминированная стадия болезни Лайма. При безэритемной форме инфекции клещевой боррелиоз может сразу манифестировать с системных проявлений. Чаще всего в этой стадии развивается поражение нервной и сердечно-сосудистой системы. Среди неврологических синдромов для болезни Лайма наиболее типичны серозный менингит, энцефалит, периферический радикулоневрит, неврит лицевого нерва, миелит, церебральная атаксия и др. В этот период проявления болезни Лайма могут включать пульсирующую головную боль, светобоязнь, миалгии, невралгии, значительную утомляемость, расстройства сна и памяти, нарушения кожной чувствительности и слуха, слезотечение, периферические параличи и парезы и т. д.
Кардиальный синдром при болезни Лайма в большинстве случаев представлен атриовентрикулярными блокадами различной степени, нарушениями ритма, миокардитом, перикардитом, дилатационной кардиомиопатией. Для поражения суставов характерны мигрирующие миалгии и артралгии, бурситы, тендиниты, артриты (обычно в форме моноартрита крупного сустава, реже - симметричного полиартрита). Кроме этого, течение диссеминированной стадии болезни Лайма может включать в себя поражение кожи (множественные мигрирующие эритемы, лимфоцитому), мочеполовой системы (протеинурию, микрогематурию, орхит), глаз (конъюнктивит, ирит, хориоретинит), респираторного тракта (ангина, бронхит), пищеварительной система (гепатит, гепатолиенальный синдром) и др.
В хроническую форму болезнь Лайма переходит через 6 месяцев - 2 года после острой стадии. В позднем периоде болезни Лайма чаще всего возникают поражения кожи в виде атрофического акродерматита или доброкачественной лимфоплазии либо поражение суставов (хронический артрит). Атрофический акродерматит характеризуется появлением отечных эритематозных очагов на коже конечностей, на месте которых со временем развивается атрофические изменения. Кожа становится тонкой, морщинистой, на ней появляются телеангиэктазии и склеродермоподобные изменения. Доброкачественная лимфоцитома имеет вид красновато-цианотичного узла или бляшки с округлыми очертаниями. Обычно локализуется на коже лица, ушных раковин, подмышечной или паховой области; в редких случаях может трансформироваться в злокачественную лимфому.
Для хронического Лайм-артрита характерно не только поражение синовиальной оболочки суставов, но и периартикулярных тканей, приводящих к развитию бурситов, тендинитов, лигаментитов, энтезопатий. По своему клиническому течению артрит в поздней стадии болезни Лайма напоминает ревматоидный артрит, болезнь Рейтера, болезнь Бехтерева и др. В поздних стадиях хронического артрита рентгенологически выявляется истончение хряща, остеопороз, краевые узуры.
Кроме кожно-суставных синдромов, на хронической стадии болезни Лайма могут развиваться неврологические синдромы: энцефалопатия, хронический энцефаломиелит, полинейропатии, атаксия, синдром хронической усталости, деменция. При трансплацентарном инфицировании беременность может закончиться внутриутробной гибелью плода и выкидышем. У живорожденных детей внутриутробная инфекция приводит к недоношенности, вызывает формирование врожденных пороков сердца (аортального стеноза, коарктации аорты, эндокардиального фиброэластоза), задержку психомоторного развития.
Диагностика
При проведении диагностики болезни Лайма нельзя недооценивать эпидемиологический анамнез (посещение лесных массивов, парковых зон, факт укуса клещей) и ранние клинические проявления (мигрирующую эритему, гриппоподобный синдром).
В зависимости от стадии клещевого боррелиоза для выявления возбудителя в биологических средах (сыворотке крови, синовиальной жидкости, ликворе, биоптатах кожи) используются микроскопия, серологические реакции (ИФА или РИФ) и ПЦР-исследование. С целью оценки тяжести органоспецифических поражений может выполняться рентгенография суставов, ЭКГ, ЭЭГ, диагностическая пункция суставов, люмбальная пункция, биопсия кожи и др.
Дифференциальная диагностика болезни Лайма проводится с широким кругом заболеваний: серозными менингитами, клещевым энцефалитом, ревматоидным и реактивными артритами, болезнью Рейтера, невритами, ревматизмом, дерматитами, рожей. Следует иметь в виду, что ложноположительные серологические реакции могут наблюдаться у пациентов с сифилисом, инфекционным мононуклеозом, возвратным тифом, ревматическими заболеваниями.
Лечение болезни Лайма
Пациенты с болезнью Лайма подлежат госпитализации в инфекционный стационар. Медикаментозная терапия проводится с учетом стадии заболевания. На ранней стадии обычно назначаются антибиотики тетрациклинового ряда (тетрациклин, доксициклин) в течение 14 дней, возможен прием амоксициллина. При переходе болезни Лайма во II или III стадию и развитии суставных, неврологических и кардиальных поражений целесообразно использование пенициллинов или цефалоспоринов курсом 21-28 дней. На фоне антибиотикотерапии может отмечаться реакция Яриша-Герксгеймера, характеризующаяся обострением симптомов спирохетоза в связи с гибелью боррелий и выходом в кровь эндотоксинов. В этом случае антибиотикотерапия на короткое время прекращается, а затем возобновляется в меньшей дозировке.
Патогенетическое лечение при болезни Лайма зависит от клинических проявлений и их тяжести. Так, при общеинфекционных симптомах показана дезинтоксикационная терапия; при артритах – НПВС, анальгетики, физиотерапия; при менингите – дегидратационная терапия. При тяжелом системном течении болезни Лайма назначаются глюкокортикоиды внутрь или в виде внтрисуставных инъекций (при синовите).
Прогноз
Ранняя или превентивная антибиотикотерапия позволяет предупредить переход болезни Лайма в диссеминированную или хроническую стадию. При запоздалой диагностике или развитии тяжелых поражений ЦНС возникают стойкие резидуальные явления, приводящие к инвалидизации; возможен летальный исход. В течение года после окончания лечения переболевшие болезнью Лайма должны находиться на учете у инфекциониста, невролога, кардиолога, артролога для исключения хронизации инфекции.
Профилактика
С целью предупреждения инфицирования клещевым боррелиозом при посещении лесов необходимо надевать защитную одежду; использовать репелленты, отпугивающие клещей; после прогулки по лесу внимательно осмотреть кожные покровы на предмет возможного внедрения кровососущего насекомого. При обнаружении клеща его необходимо удалить самостоятельно с помощью пинцета либо обратиться в ближайший травмпункт для проведения соответствующей манипуляции хирургом. Извлеченный клещ должен быть доставлен в санитарно-эпидемиологическую лабораторию для проведения экспресс-теста на боррелии методом темнопольной микроскопии. Не утратила своей актуальности профилактическая противоклещевая обработка лесов и лесопарковых зон.
Клещевым боррелиозом (болезнью Лайма) ежегодно заражаются тысячи людей в разных странах мира, в первую очередь в России и США. Так, в 2017 г. в США было официально зарегистрировано около 60 тыс. случаев заболевания клещевыми инфекциями, и в 82 % это была болезнь Лайма. Однако, по некоторым оценкам, истинная заболеваемость клещевым боррелиозом может быть на порядок выше. В большинстве случаев заболевшие успешно излечиваются антибиотиками, однако у 10–20 % болезнь переходит в тяжелую хроническую форму. Почему это происходит, специалисты не могут понять до сих пор. Трудность диагностики клещевого боррелиоза и широкий спектр симптомов приводят к тому, что врачи порой затрудняются с постановкой диагноза и своевременным назначением лечения больным, которые обращаются за медицинской помощью
Клещевой боррелиоз, или болезнь Лайма, – это переносимое иксодовыми клещами мультисистемное инфекционное заболевание с самыми разными проявлениями: кожными, суставными, неврологическими, кардиологическими и т. д. Первые симптомы возникают в течение нескольких дней или недель после укуса клеща, а поздние могут проявиться через месяцы и годы после заражения. При этом как симптомы, так и само течение болезни у разных людей могут значительно варьировать.
В месте укуса инфицированного клеща через несколько дней может образоваться покраснение, которое расширяется в виде кольца и мигрирует по телу. Это так называемая мигрирующая эритема – яркое свидетельство локального размножения и распространения возбудителей инфекции, бактерий спирохет. Однако такое характерное покраснение развивается далеко не у всех заболевших, поэтому отсутствие эритемы не означает меньший риск развития болезни у человека, укушенного клещом. При этом 30—40 % таких больных даже не замечают укус клеща, который стал причиной болезни.
В любом случае постановка клинического диагноза в ряде случаев невозможна без лабораторного подтверждения. Однако применяющиеся сегодня иммуноферментные тесты для диагностики боррелиоза несовершенны. Стандартный иммуноферментный тест регистрирует не самих боррелий, а антитела, вырабатываемые против них организмом, которые появляются лишь спустя 3—4 недели после заражения. Поэтому такие тесты часто оказываются ложноотрицательными, в первую очередь у пациентов, иммунная система которых не дала сильного иммунного ответа. Эти тест-системы нередко дают и ложноположительные результаты. Более трудоемкие анализы, основанные на определении нескольких бактериальных белков, также не дают абсолютно достоверных результатов.
Таким образом, лабораторные тесты могут подтвердить диагноз, но отрицательный результат не может считаться доказательством отсутствия боррелиоза. Поэтому врач должен проанализировать всю картину заболевания у конкретного пациента. Сделать это непросто, так как, к примеру, симптомы поражения головного мозга при боррелиозе похожи на симптомы нескольких нейродегенеративных заболеваний. А такие признаки, как слабость и головная боль, могут сопутствовать самым разным болезням, и не только инфекционным.
Считается, что у людей с нормально функционирующей иммунной системой заражение боррелиями вызывает активный иммунный ответ, так что бактерии могут погибнуть даже без стандартной для этого заболевания терапии. Для лечения болезни Лайма сегодня применяют антибиотики, наилучшие результаты дают цефтриаксон и доксициклин. Современная медицина предусматривает профилактическое применение антибиотиков для людей с высокой вероятностью заражения (укушенных клещом, с мигрирующей эритемой и т. п.) и двух-трехнедельный курс антибиотикотерапии при развитии заболевания.
Несмотря на все эти меры, у некоторых больных болезнь переходит в хроническую форму, при которой не помогают даже повторные курсы антибиотиков. И здесь возникает трудность, связанная с определением причин этого болезненного состояния. Недостаточность знаний о механизмах повреждения организма в результате инфицирования боррелиями, об устойчивости бактерий к лекарствам, а также ненадежность современных методов клинической диагностики привели к появлению разных, полярных точек зрения на эту проблему.
Болезнь или синдром?
О проблеме клещевого боррелиоза спорят не только доктора – нет единства и среди ученых.
Согласно одной из точек зрения, с помощью стандартной антибиотикотерапии не удается уничтожить всех возбудителей болезни в организме пациентов со слабой иммунной системой. Это мнение подтверждается экспериментами на лабораторных животных: живые боррелии обнаруживались после лечения антибиотиками в организме инфицированных лабораторных мышей и обезьян. Результаты некоторых исследований говорят о том, что колонии боррелий, возможно, продолжают жить в органах и тканях в составе так называемых биопленок – сообществ микроорганизмов, заключенных в продуцируемый ими полимерный матрикс. В таком виде боррелии становятся практически недоступными для лекарств и клеток иммунной системы.

На ранней стадии заболевания клещевым боррелиозом люди могут испытывать самые разнообразные простудоподобные симптомы: лихорадку, усталость, нарушения сна, увеличение лимфатических узлов. В дальнейшем, при отсутствии лечения, могут отекать и болеть суставы, особенно коленные. Возникают неврологические проблемы (энцефалит, менингит, временный паралич лицевых мышц), а также нарушения функций мускулатуры, миозиты.
На поздних стадиях заболевания симптомы сильно варьируют. У некоторых больных появляются нарушения сердечного ритма, наблюдаются воспаления глаз, печени, появляется сильная слабость. Среди неврологических осложнений – тяжелая депрессия, нарушения памяти, бессонница, частая головная боль, непереносимость света или звуков, галлюцинации, энцефаломиелит и т. п.
Согласно другой точке зрения, после курса антибиотикотерапии в организме не остается живых боррелий. Однако за время болезни бактерии успевают вызвать нарушения в работе иммунной системы, которые проявляются еще долгое время в виде аутоиммунных поражений. Сильными иммуногенами являются, к примеру, пептидогликаны клеточной стенки бактерий, которые могут долго сохраняться в организме. Долгосрочные токсические эффекты могут вызывать и остатки биопленок с погибшими боррелиями. Все эти бактериальные компоненты провоцируют воспалительные процессы, затрагивающие различные органы и ткани, что приводит, например, к артриту. Подобное болезненное состояние назвали пост-Лайм синдромом (Blaut-Jurkowska, Jurkowski, 2016).
Кстати сказать, ряд специалистов считает, что хроническая болезнь Лайма развивается в случае, когда пациент поражается одновременно боррелиями и другими патогенами, переносимыми клещами (например, риккетсиями). Клещи очень часто переносят одновременно возбудителей разных инфекций, и некоторые из них вызывают симптомы, клинически трудно различимые.
Скрестили шпаги
С такой позицией не согласны тысячи людей в США, годами страдающие от тяжелых заболеваний, которые они связывают с последствиями клещевых инфекций. Хроническая болезнь Лайма впервые была отмечена в США еще 45 лет назад: по некоторым оценкам, число таких больных сегодня достигает 400 тыс. человек. Эти люди совместно с некоторыми врачами организовали Международное общество борьбы с болезнью Лайма и ассоциированными заболеваниями, которое предлагает применять агрессивную антибиотикотерапию при подозрении на то, что наблюдаемые болезненные симптомы вызваны боррелиозной инфекцией.
Защитники официальной точки зрения считают, что сама хроническая болезнь Лайма выдумана недобросовестными врачами, эксплуатирующими отчаянное состояние пациентов с неопределенным диагнозом. По их мнению, те пациенты, у которых современные методы диагностики не выявляют боррелий, нуждаются не в дополнительном лечении, а в помощи психиатра. В результате люди, считающие себя хроническими больными, вынуждены обращаться к врачам, несогласным с позицией медицинских властей, и лечиться за свой счет.
Истина где-то посередине?
К примеру, недавно были получены экспериментальные доказательства, что пациенты с пост-Лайм синдромом страдают не какими-то психологическими расстройствами, а вполне конкретными поражениями головного мозга. В их крови, а также в восьми отделах мозга было обнаружено повышенное содержание белка, служащего маркером воспалительного процесса. При этом в течение полугода после курса антибиотикотерапии эти люди ощущали сильную слабость, неспособность концентрировать внимание; страдали нарушениями памяти и когнитивных функций (Coughlin, Yang, Rebman et al., 2018). Из-за воспалительных процессов и повреждений, связанных с боррелиозной инфекцией, подобные неврологические симптомы могут сохраняться неделями и месяцами даже после длительного начального курса антибиотиков.
Однако в редких случаях хронического боррелиоза дополнительная антибиотикотерапия все же оказывалась эффективной. Вероятно, у некоторых пациентов в организме после стандартного либо запоздалого или неполного курса лечения действительно могут сохраняться живые боррелии, т. е. речь идет именно о хронической инфекции. Напомним, что лабораторная диагностика боррелиоза сегодня ненадежна. Кроме того, в случае хронического боррелиоза инфекционные агенты могут находиться в основном внутри нейронов, т. е. за гематоэнцефалическим барьером. А диагностические системы обладают низкой чувствительностью и непригодны для использования у пациентов, у которых количество бактерий в крови невелико.
Так что все зависит от ситуации, и в некоторых случаях речь может идти о реальном хроническом инфекционном заболевании, а в некоторых – о развитии пост-Лайм синдрома после перенесенной болезни.
Биосенсор – для клеща, ПЦР – для людей
Одна из главных проблем с клещевым боррелиозом связана с его диагностикой на ранних стадиях развития болезни. Ведь чем раньше можно начать лечение, тем больше будет шансов избежать перехода болезни в хроническую форму.
Сегодня существует прямой метод обнаружения боррелий в крови на ранней стадии развития инфекции. Это ПЦР-диагностика, детекция бактериальной ДНК с помощью полимеразной цепной реакции. Однако простые варианты этого метода недостаточно чувствительны, а высокочувствительные, основанные на комбинации ПЦР и масс-спектрометрии, слишком сложны и дороги для применения в клинике. Недавно американская компания Ceres Nanosciences разработала еще один прямой метод обнаружения боррелий в организме. Для этого используются специальные наночастицы, на которые осаждаются бактериальные молекулы-антигены из больших объемов мочи пациента. После такого концентрирования антигены могут определяться с помощью обычного иммунного анализа (Magni, Espina, Shah et al., 2015).
Команда студентов Московского государственного университета имени М. В. Ломоносова совместно со специалистами из Института молекулярной биологии имени В. А. Энгельгардта РАН (Москва) и других исследовательских организаций приступила к разработке экспресс-диагностики зараженности боррелиозом самого переносчика болезни – иксодового клеща.
БОРРЕЛИОЗ – ПРИЧИНА НЕЙРОДЕГЕНЕРАТИВНЫХ ЗАБОЛЕВАНИЙ? Группа американских исследователей выдвинула гипотезу о связи между заражением боррелиозом и развитием нейродегенеративных заболеваний. Их натолкнуло на эту мысль сходство симптомов, наблюдаемых на поздних стадиях заболевания болезнью Лайма, с симптомами, характерными для болезни Альцгеймера, болезни Паркинсона и даже аутизма (MacDonald, 2006; Miklossy, 2008, 2015). В пользу этой гипотезы говорит и тот факт, что боррелии, как и их близкие родственники трепонемы – возбудители сифилиса, способны проникать в мозг и приводить к поражениям, характеризующимся как нейроборрелиоз (Lapenta, 2018).
Боррелии были действительно обнаружены в тонких срезах мозга пациентов, умерших от нейродегенеративных заболеваний. По мнению авторов этой работы, биопленки боррелий находились внутри амилоидных бляшек, аналогичных тем, что наблюдаются у пациентов с болезнью Альцгеймера (Miklossy, 2016). Было выдвинуто предположение, что именно иммунный ответ на эти биопленки и приводит к развитию болезни Альцгеймера, при этом человек может быть инфицирован трепонемами или боррелиями задолго до поражения мозга. Однако убедительных подтверждений эти предположения не получили.
Исследования в Национальных институтах здоровья США не выявили маркеров боррелиоза у таких больных. Но главным аргументом стал анализ распространения болезней по территории страны, так как болезнь Лайма, в отличие от нейродегенеративных болезней, встречается лишь в нескольких штатах на Восточном побережье США (Forrester, Kugeler, Perea et al., 2015). Не было получено убедительных данных и о связи боррелиоза с другими нейродегенеративными заболеваниями
До сих пор клеща, снятого с тела, приносят в специализированную лабораторию, где инфекционный агент детектируется с помощью ПЦР или иммуноферментного анализа. Анализ занимает несколько часов и может быть выполнен только в условиях лаборатории. Принцип действия нового биосенсора основан на поиске ДНК боррелий в образце с помощью молекулярных генно-инженерных конструкций, созданных на базе системы, сконструированной из компонентов известного молекулярного комплекса для редактирования генома CRISPR/Cas.
В состав этой бинарной системы входят две молекулы РНК, комплементарные двум соседним последовательностям в бактериальной ДНК. Эти РНК несут два белка, которые являются составными частями фермента бета-лактамазы. Если в исследуемом образце есть ДНК боррелий, РНК свяжутся с ней, и белковые субъединицы сблизятся, сформировав комплекс с ферментативной активностью, в результате чего в присутствии определенного субстрата в растворе будет синтезироваться красящее вещество. Окрашивание раствора можно зарегистрировать с помощью простейшего портативного спектрофотометра.
На сегодня ситуация с хроническим боррелиозом остается тревожной. Слишком много нерешенных вопросов, связанных с диагностикой и рекомендациями по терапии пациентов, заболевших этой клещевой инфекцией.
Один из наиболее спорных вопросов: надо ли спешить с применением антибиотиков после укуса клеща. Среди официальных рекомендаций есть и такая: если клещ присасывался менее чем на сутки, опасности инфекции практически нет. Но все дело в том, что заболевшие боррелиозом порой вообще не помнят контакта с клещом – заразить могут и нимфы, которых можно просто не заметить, и самцы, которые наносят лишь кратковременные укусы. При этом большинство врачей в США и европейских странах считают, что если характерные симптомы заболевания в первые дни после заражения отсутствуют, то и антибиотикотерапию проводить не следует. С этим трудно согласиться, учитывая, что развитие инфекции может привести к долговременным нарушениям работы многих систем организма.

Ответы на все эти вопросы мы получим лишь тогда, когда ученые разберутся со сложными загадками коварной бактерии. До этих пор шарлатаны могут обирать пациентов, а страховые компании – уклоняться от выплат больным. Но для проведения полноценных научных исследований клещевых инфекций, разработки эффективных средств диагностики и терапии требуется достаточное финансирование.
В США сами больные совместными усилиями пытаются через Конгресс повлиять на ситуацию с финансированием работ по изучению болезни Лайма. Подобное движение в свое время возникло из-за эпидемии СПИДа, и в результате были приняты действенные меры по организации интенсивных исследований ВИЧ. И сегодня эта болезнь уже не является смертельным приговором. Если приложить аналогичные усилия к изучению клещевого боррелиоза, то очень скоро он уже не будет представлять такую угрозу для нашего здоровья, как сейчас.
Фоменко Н. В. Клещевой боррелиоз: болезнь на всю жизнь? // НАУКА из первых рук. 2007. Т. 15. № 3. С. 44–51.
Ливанова Н. Н. Восьминогие вампиры // НАУКА из первых рук. 2006. Т. 11. № 5. С. 106–109.
Embers M. E., Narasimhan S. Vaccination against Lyme disease: past, present, and future // Frontiers in Cellular and Infection Microbology. 2013. V. 3(6). DOI: 10.3389/fcimb.2013.00006
Forrester J. D., Kugeler K. J., Perea A. E. et al. Geographic Correlation between Lyme Disease and Death Due to 4 Neurodegenerative Disorders, United States, 2001–2010 //Emerg Infect Dis. 2015. V. 21(11). P. 2036–2039.
Blaut-Jurkowska J., Jurkowski M. Post-Lyme disease syndrome //Pol Merkur Lekarski. 2016. V. 40(236). P. 129–133.
Miklossy J. Historic evidence to support a causal relationship between spirochetal infections and Alzheimer’s disease // Front Aging Neurosci. 2015. V. 7(46).
Lapenta J. M. Lyme Disease and Dementia, Alzheimer, Parkinson, Autism, an Easy Way to Destroy your Brain //Investigative Dermatology and Venereology Research. 2018. V. 4. N. 1. P. 30–43.
Coughlin J. M., Yang T., Rebman A. W. et al. Imaging glial activation in patients with post-treatment Lyme dis-ease symptoms: a pilot study using [11C]DPA-713 PET // Journal of Neuroinflammation. 2018. V. 15(1). DOI: 10.1186/s12974-018-1381-4.
Читайте также:


