О внедрении методических рекомендаций мероприятия инфекционной безопасности в лечебно-профилактических
2.3 ЭПИДЕМИОЛОГИЧЕСКАЯ БЕЗОПАСНОСТЬ (ПРОФИЛАКТИКА ИНФЕКЦИЙ, СВЯЗАННЫХ С ОКАЗАНИЕМ МЕДИЦИНСКОЙ ПОМОЩИ (ИСМП))
Основными документами, определяющими меры по обеспечению эпидемиологической безопасности при осуществлении медицинской деятельности в РФ, являются:
- СанПиН 2.1.3.2630-10 "Санитарно-эпидемиологические требования к организациям, осуществляющим медицинскую деятельность" (утв. постановлением Главного государственного санитарного врача РФ от 8 мая 2010 г. N 58);
- Национальная Концепция профилактики инфекций, связанных с оказанием медицинской помощи (утв. Главным государственным санитарным врачом РФ 6 ноября 2011 г.);
- Федеральные клинические рекомендации по вопросам обеспечения эпидемиологической безопасности, утвержденные Национальной ассоциацией специалистов по контролю инфекций, связанных с оказанием медицинской помощи (НП "НАСКИ") и согласованные с Профильной комиссией Министерства здравоохранения Российской Федерации по эпидемиологии.
Эпидемиологическая безопасность медицинской помощи - "состояние, характеризующееся совокупностью условий, при которых отсутствует недопустимый риск возникновения у пациентов и медицинского персонала заболевания инфекциями, связанными с оказанием медицинской помощи (ИСМП), состояние носительства, интоксикации, сенсибилизации организма, травм, вызванных микро- и макроорганизмами и продуктами их жизнедеятельности, а также культурами клеток и тканей".
Эпидемиологическая безопасность - важнейшая составляющая обеспечения качества и безопасности медицинской помощи//Брико Н.И., Брусина Е.Б., Зуева Л.П., Ефимов Г.Е., Ковалишена О.В., Стасенко В.Л., Фельдблюм И.В., Шкарин В.В. - Вестник Росздравнадзора. - 2014. - N 3. - С. 27 - 32.
Термин "инфекция, связанная с оказанием медицинской помощи (ИСМП)", являясь более точным в сравнении с ранее существовавшим - внутрибольничные инфекции (ВБИ), в настоящее время используется как в научной литературе, так и в публикациях ВОЗ и документах большинства стран мира.
Общим критерием для отнесения случаев инфекций к ИСМП является непосредственная связь их возникновения с оказанием медицинской помощи (лечением, диагностическими исследованиями, иммунизацией и т.д.). Именно поэтому к ИСМП относят случаи инфекции, не только присоединяющиеся к основному заболеванию у госпитализированных пациентов, но и связанные с оказанием любых видов медицинской помощи (в амбулаторно-поликлинических, образовательных, санаторно-оздоровительных учреждениях, учреждениях социальной защиты населения, при оказании скорой медицинской помощи, помощи на дому и др.), а также случаи инфицирования медицинских работников в результате их профессиональной деятельности.
ИСМП поражают 5 - 10% пациентов, находящихся в стационарах, и занимают десятое место в ряду причин смертности населения. В России по данным официальной статистики ежегодно регистрируется примерно 30 тыс. случаев ИСМП (0,08%), однако эксперты считают, что их истинное число составляет не менее 2 - 2,5 млн человек. Для сравнения, по данным Великобритании, при населении более 60 млн человек, ежегодно фиксируется более 300 тыс. случаев ИСМП (6,4% всех госпитализаций в 2011 г.). Наиболее часто встречающиеся формы: респираторные инфекции, включая пневмонии и инфекции нижних дыхательных путей (22%), инфекции мочевыводящих путей (17,2%) и инфекции послеоперационных ран (15,7%) . Пациенты с ИСМП находятся в стационаре в 2 - 3 раза дольше, чем аналогичные пациенты без признаков инфекции. В среднем на 10 дней задерживается их выписка, в 3 - 4 раза возрастает стоимость лечения, и в 5 - 7 раз - риск летального исхода. ИСМП существенно снижают качество жизни пациента, приводят к потере репутации учреждения здравоохранения.
Наиболее уязвимые группы пациентов: новорожденные дети, пожилые люди, пациенты с тяжелым течением основной патологии и множественными сопутствующими заболеваниями, пациенты, подвергающиеся агрессивным и инвазивным медицинским манипуляциям, трансплантации органов и т.п.
В Национальной концепции профилактики инфекций, связанных с оказанием медицинской помощи, разработанной в 2011 г., рекомендуется к внедрению эпидемиологический надзор, который определяется как система непрерывного слежения за эпидемическим процессом и его детерминантами для осуществления эпидемиологической диагностики с целью принятия обоснованных управленческих решений по предупреждению возникновения и распространения ИСМП .
Эпидемиологический надзор осуществляется на федеральном, региональном, муниципальном уровнях и в МО. Проведение эпидемиологического надзора предусматривает:
- обеспечение активного выявления, учета и регистрации ИСМП;
- выявление факторов риска возникновения ИСМП у отдельных категорий пациентов;
- эпидемиологический анализ заболеваемости пациентов с выявлением ведущих причин и факторов, способствующих возникновению и распространению ИСМП;
- эпидемиологический анализ заболеваемости ИСМП медицинского персонала с выявлением ведущих причин и факторов, способствующих возникновению и распространению ИСМП;
- осуществление микробиологического мониторинга за возбудителями ИСМП;
- определение спектра устойчивости микроорганизмов к антимикробным средствам (антибиотикам, антисептикам, дезинфектантам и др.) для разработки тактики их применения;
- эпидемиологическую оценку лечебно-диагностического процесса;
- эпидемиологическую и гигиеническую оценку больничной среды, условий пребывания в учреждении здравоохранения пациентов и медицинских работников;
- оценку эффективности проведенных профилактических и противоэпидемических мероприятий;
[youtube.player]УТВЕРЖДАЮ
Министр здравоохранения Российской Федерации
УТВЕРЖДАЮ
Руководитель Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека
М.А. Мурашко
А.Ю. Попова
Временные методические рекомендации
ПРОФИЛАКТИКА, ДИАГНОСТИКА И ЛЕЧЕНИЕ НОВОЙ КОРОНАВИРУСНОЙ ИНФЕКЦИИ (2019-nCoV)
Версия 1 (29.01.2020)
Введение
1. Этиология и патогенез…. . 2
2. Эпидемиологическая характеристика…. 4
3. Диагностика коронавирусной инфекции . 6
3.1. Алгоритм обследования пациента с подозрением на новую
коронавирусную инфекцию, вызванную 2019-nCoV…. 6
3.2. Клинические особенности коронавирусной инфекции . 9
3.3. Лабораторная диагностика коронавирусной инфекции . 10
4. Лечение коронавирусной инфекции . 12
4.1. Этиотропная терапия…. 12
4.2. Патогенетическая терапия…. 14
4.3. Симптоматическая терапия . 17
4.4. Особенности клинических проявлений и лечения заболевания у
детей…. 17
4.4.1. Особенности клинических проявлений…. 17
4.4.2. Особенности лечения…. 20
4.5. Терапия неотложных состояний при коронавирусной инфекции…. 24
4.5.1. Интенсивная терапия острой дыхательной недостаточности….
4.5.1.1 Проведение неинвазивной и искусственной вентиляции легких….
4.5.1.2 Проведение экстракорпоральной мембранной оксигенации….
4.5.2. Лечение пациентов с септическим шоком…. 26
5. Профилактика коронавирусной инфекции…. 27
5.1. Специфическая профилактика коронавирусной инфекции…. 27
5.2. Неспецифическая профилактика коронавирусной инфекции…. 28
5.3. Медикаментозная профилактика коронавирусной инфекции…. 30
6. Маршрутизация пациентов и особенности эвакуационных мероприятий больных или лиц с подозрением на новую коронавирусную инфекцию, вызванную 2019-nCoV…. 30
6.1. Маршрутизация пациентов и лиц с подозрением на новую коронавирусную инфекцию, вызванную 2019-nCoV…. 30
6.2. Особенности эвакуационных мероприятий больных или лиц с подозрением на новой коронавирусную инфекцию, вызванную 2019— nCoV, и общие принципы госпитализации больного, подозрительного на заболевание коронавирусной инфекцией . 34
Приложение 1-4. 44
1
ВВЕДЕНИЕ
Появление в декабре 2019 г. заболеваний, вызванных новым коронавирусом (2019-nCoV), поставило перед специалистами в области охраны здравоохранения и врачами трудные задачи, связанные с быстрой диагностикой и клиническим ведением больных c этой инфекцией. В настоящее время сведения об эпидемиологии, клинических особенностях, профилактике и лечении этого заболевания ограничены. Известно, что наиболее распространенным клиническим проявлением нового варианта коронавирусной инфекции является пневмония, у значительного числа пациентов зарегистрировано развитие острого респираторного дистресс— синдрома (ОРДС).
Рекомендации, представленные в документе, в значительной степени базируются на фактических данных, опубликованных специалистами ВОЗ, китайского и американского центра по контролю за заболеваемостью, а также Европейского Центра по контролю за заболеваемостью в материалах по лечению и профилактике этой инфекции.
Методические рекомендации предназначены для врачей лечебно— профилактических учреждений инфекционного профиля, а также врачей— реаниматологов отделений интенсивной терапии инфекционного стационара.
1. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Коронавирусы (Coronaviridae) – это большое семейство РНК— содержащих вирусов, способных инфицировать человека и некоторых животных. У людей коронавирусы могут вызвать целый ряд заболеваний – от легких форм острой респираторной инфекции до тяжелого острого респираторного синдрома (ТОРС). В настоящее время известно о циркуляции среди населения четырех коронавирусов (HCoV-229E, -OC43, -NL63 и —
HKU1), которые круглогодично присутствуют в структуре ОРВИ, и, как правило, вызывают поражение верхних дыхательных путей легкой и средней тяжести.
По результатам серологического и филогенетического анализа коронавирусы разделяются на три рода: Alphacoronavirus, Betacoronavirus и Gammacoronavirus. Естественными хозяевами большинства из известных в настоящее время коронавирусов являются млекопитающие.
До 2002 года коронавирусы рассматривались в качестве агентов, вызывающих нетяжелые заболевания верхних дыхательных путей (с крайне редкими летальными исходами). В конце 2002 года появился коронавирус (SARS-CoV), возбудитель атипичной пневмонии, который вызывал ТОРС у людей. Данный вирус относится к роду Betacoronavirus. Природным резервуаром SARS-CoV служат летучие мыши, промежуточные хозяева – верблюды и гималайские циветты. Всего за период эпидемии в 37 странах по миру зарегистрировано более 8000 случаев, из них 774 со смертельным исходом. С 2004 года новых случаев атипичной пневмонии, вызванной SARS-CoV, не зарегистрировано.
В 2012 году мир столкнулся с новым коронавирусом MERS (MERS— CoV), возбудителем ближневосточного респираторного синдрома, также принадлежащему к роду Betacoronavirus. Основным природным резервуаром коронавирусов MERS-CoV являются верблюды. С 2012 года зарегистрировано 2494 случая коронавирусной инфекции, вызванной вирусом MERS-CoV, из которых 858 закончились летальным исходом. Все случаи заболевания географически ассоциированы с Аравийским полуостровом (82% случаев зарегистрированы в Саудовской Аравии). В настоящий момент MERS-CoV продолжает циркулировать и вызывать новые случаи заболевания.
Новый коронавирус 2019-nCoV (временное название, присвоенное Всемирной организацией здравоохранения 12 января 2020 года) представляет собой одноцепочечный РНК-содержащий вирус, относится к семейству Coronaviridae, относится к линии Beta-CoV B. Вирус отнесен ко II группе патогенности, как и некоторые другие представители этого семейства (вирус SARS-CoV, MERS-CoV).
Коронавирус 2019-nCoV предположительно является рекомбинантным вирусом между коронавирусом летучих мышей и неизвестным по происхождению коронавирусом. Генетическая последовательность 2019— nCoV сходна с последовательностью SARS-CoV по меньшей мере на 70%.
Патогенез новой коронавирусной инфекции изучен недостаточно. Данные о длительности и напряженности иммунитета в отношении 2019— nCoV в настоящее время отсутствуют. Иммунитет при инфекциях, вызванных другими представителями семейства коронавирусов, не стойкий и возможно повторное заражение.
2. ЭПИДЕМИОЛОГИЧЕСКАЯ ХАРАКТЕРИСТИКА
Пути передачи инфекции: воздушно-капельный (при кашле, чихании, разговоре), воздушно-пылевой и контактный. Факторы передачи: воздух, пищевые продукты и предметы обихода, контаминированные 2019-nCoV.
Установлена роль инфекции, вызванной2019-nCoV, как инфекции, связанной с оказанием медицинской помощи. По состоянию на 23.01.2020 в одной из больниц г. Ухань выявлено 15 подтвержденных случаев заболевания среди врачей, контактировавших с больными 2019-nCoV.
Стандартное определение случая заболевания новой коронавирусной инфекции 2019-nCoV
Подозрительный на инфекцию, вызванную 2019-nCoV, случай:
— наличие клинических проявлений острой респираторной инфекции, бронхита, пневмонии в сочетании со следующими данными эпидемиологического анамнеза:
— посещение за последние 14 дней до появления симптомов эпидемиологически неблагополучных по 2019-nCoV стран и регионов (главным образом г. Ухань, Китай);
— наличие тесных контактов за последние 14 дней с лицами, находящимися под наблюдением по инфекции, вызванной новым коронавирусом2019-nCoV, которые в последующем заболели;
— наличие тесных контактов за последние 14 дней с лицами, у которых лабораторно подтвержден диагноз 2019-nCoV.
Вероятный случай инфекции, вызванной 2019-nCoV:
— наличие клинических проявлений тяжелой пневмонии, ОРДС, сепсиса в сочетании с данными эпидемиологического анамнеза (см. выше).
Подтвержденный случай инфекции, вызванной 2019-nCoV:
1.Наличие клинических проявлений острой респираторной инфекции, бронхита, пневмонии в сочетании с данными эпидемиологического анамнеза (см. выше).
2. Положительные результаты лабораторных тестов на наличие РНК 2019-nCoV методом ПЦР.
3. ДИАГНОСТИКА КОРОНАВИРУСНОЙ ИНФЕКЦИИ
3.1. АЛГОРИТМ ОБСЛЕДОВАНИЯ ПАЦИЕНТА С ПОДОЗРЕНИЕМ НА НОВУЮ КОРОНАВИРУСНУЮ ИНФЕКЦИЮ, ВЫЗВАННУЮ 2019-NCOV
Диагноз устанавливается на основании клинического обследования,
данных эпидемиологических анамнеза и результатов лабораторных исследований.
1. Подробная оценка всех жалоб, анамнеза заболевания,
эпидемиологического анамнеза. При сборе эпидемиологического анамнеза обращается внимание на посещение в течение 14 дней до первых симптомов, эпидемически неблагополучных по 2019-nCoV стран и регионов (в первую очередь г. Ухань, Китай), наличие тесных контактов за последние 14 дней с лицами, подозрительными на инфицирование2019-nCoV, или лицами, у которых диагноз подтвержден лабораторно.
2. Физикальное обследование, обязательно включающее:
— оценку видимых слизистых оболочек верхних дыхательных путей,
— аускультацию и перкуссию легких,
— пальпацию лимфатических узлов,
— исследование органов брюшной полости с определением размеров печени и селезенки,
— термометрию,
с установлением степени тяжести состояния больного.
3. Лабораторная диагностика общая:
-выполнение общего (клинического) анализа крови с определением уровня эритроцитов, гематокрита, лейкоцитов, тромбоцитов, лейкоцитарной формулы;
-биохимический анализ крови (мочевина, креатинин, электролиты, печеночные ферменты, билирубин, глюкоза, альбумин). Биохимический анализ крови не дает какой-либо специфической информации, но обнаруживаемые отклонения могут указывать на наличие органной дисфункции, декомпенсацию сопутствующих заболеваний и развитие осложнений, имеют определенное прогностическое значение, оказывают влияние на выбор лекарственных средств и/или режим их дозирования;
-исследование уровня С-реактивного белка (СРБ) в сыворотке крови. Уровень СРБ коррелирует с тяжестью течения, распространенностью воспалительной инфильтрации и прогнозом при пневмонии;
— пульсоксиметрия с измерением SpO2 для выявления дыхательной недостаточности и оценки выраженности гипоксемии. Пульсоксиметрия является простым и надежным скрининговым методом, позволяющим выявлять пациентов с гипоксемией, нуждающихся в респираторной поддержке и оценивать ее эффективность;
— пациентам с признаками острой дыхательной недостаточности (ОДН) (SрO2 менее 90% по данным пульсоксиметрии) рекомендуется исследование газов артериальной крови с определением PaO2, PaCO2, pH, бикарбонатов, лактата;
— пациентам с признаками ОДН рекомендуется выполнение коагулограммы с определением протромбинового времени, международного нормализованного отношения и активированного частичного тромбопластинового времени.
4. Лабораторная диагностика специфическая:
4. ЛЕЧЕНИЕ КОРОНАВИРУСНОЙ ИНФЕКЦИИ
[youtube.player]МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ СВЕРДЛОВСКОЙ ОБЛАСТИ
от 19 июня 2008 года N 939-п
О внедрении Методических рекомендаций "Мероприятия инфекционной безопасности в лечебно-профилактических учреждениях Свердловской области"
В Свердловской области сохраняется актуальность решения проблемы обеспечения мероприятий инфекционной безопасности как условия эффективной деятельности лечебно-профилактического учреждения.
При организации мероприятий инфекционной безопасности необходимо учитывать возможности использования современных качественных дезинфекционных средств для обработки медицинского оборудования, инструментов, осуществления текущих и генеральных уборок, а также технологии противоэпидемических мероприятий при инфекциях, передающихся аэрогенным путем. Кроме этого, в лечебно-профилактических учреждениях должна быть внедрена единая система обеспечения инфекционной безопасности при осуществлении медицинских манипуляций, в том числе унифицированные технологические карты приготовления и применения современных дезинфекционных средств, а также технологии экспресс-контроля концентрации дезинфекционных средств.
В целях оптимизации мероприятий по обеспечению инфекционной безопасности, предупреждения возникновения и распространения внутрибольничных инфекций в лечебно-профилактических учреждениях Свердловской области приказываю:
1. Утвердить Методические рекомендации "Мероприятия инфекционной безопасности в лечебно-профилактических учреждениях Свердловской области".
2. Рекомендовать руководителям органов управления здравоохранением, главным врачам лечебно-профилактических учреждений городских округов и муниципальных районов Свердловской области:
1) внедрить в работу лечебно-профилактических учреждений Методические рекомендации "Мероприятия инфекционной безопасности в лечебно-профилактических учреждениях Свердловской области";
2) принять меры по осуществлению стерилизационных и дезинфекционных мероприятий в лечебно-профилактических учреждениях в соответствии с требованиями Методических рекомендаций.
3. Руководителям областных лечебно-профилактических учреждений Свердловской области обеспечить выполнение мероприятий, указанных в п. 1 настоящего Приказа.
4. Информацию о внедрении Методических рекомендаций в подведомственных лечебно-профилактических учреждениях направить в адрес заместителя министра здравоохранения Свердловской области Д.О. Михайловой в срок до 01.08.2008.
5. Контроль за исполнением данного Приказа возложить на заместителя министра здравоохранения Свердловской области Д.О. Михайлову.
Министр здравоохранения
Свердловской области
В.Г.КЛИМИН
Методические рекомендации "Мероприятия инфекционной безопасности в лечебно-профилактических учреждениях Свердловской области"
Методические рекомендации разработаны:
ГУЗ СО ДКБВЛ НПЦ "Бонум";
ГУЗ СО "Областная детская клиническая больница N 1".
Авторы: к.м.н. Кожарская Г.В., Грицюк Е.М., Большакова А.Н.
1.1. Медицинские технологии разработаны в соответствии с нормативными документами и содержат материалы по организации и выполнению технологий инфекционной безопасности в различных подразделениях лечебно-профилактического учреждения.
1.2. В Медицинских технологиях имеются сведения о механизмах передачи внутрибольничных инфекций.
1.3. В Медицинских технологиях представлены технологические карты по обработке высокотехнологичного медицинского оборудования, проведения профилактических мероприятий в подразделениях ЛПУ.
1.4. Медицинские технологии предназначены для специалистов лечебно-профилактических учреждений всех профилей и форм собственности.
ВБИ - внутрибольничные инфекции;
ДС - дезинфекционное средство;
ДВ - действующее вещество;
ДВУ - дезинфекция высокого уровня;
ДСУ - дезинфекция среднего уровня;
ДНУ - дезинфекция низкого уровня;
ИМН - изделия медицинского назначения;
Д ИМН - дезинфекция изделий медицинского назначения;
Д+ПСО ИМН - дезинфекция и предстерилизационная очистка, совмещенная в одном этапе;
ПСО - предстерилизационная очистка;
ЛПУ - лечебно-профилактическое учреждение;
С ИМН - стерилизация изделия медицинского назначения;
СМС - синтетическое моющее средство;
ЧАС - четвертично-аммонийные соединения.
Внутрибольничные инфекции (ВБИ) - серьезная проблема современного здравоохранения. Исследования, проведенные в ряде стран, свидетельствуют, что показатели частоты возникновения нежелательных побочных эффектов среди пациентов больниц составляют от 3,5 до 16,6%. В среднем один из десяти пациентов, поступивших в больницу, страдает от той или иной формы предотвратимого вреда, вызванного лечением. Это может приводить к серьезным расстройствам здоровья и даже к смерти. По оценкам экспертов, в развитых странах здоровью каждого десятого пациента причиняется вред во время его пребывания в больнице, который может быть вызван целым рядом ошибок или побочных эффектов лекарственных средств.
Ежегодно 1,3 млн. человек умирает от небезопасных инъекций, главным образом в результате передачи переносимых кровью патогенных микроорганизмов, таких как вирус гепатита B и C, ВИЧ. От 3 до 10% случаев заражения ВИЧ-инфекцией в мире происходит в результате переливания инфицированной крови. В РФ гемотрансфузионный механизм инфицирования реализуется в 0,1% случаев [2]. Риску инфицирования во время получения медицинской помощи подвергается 1 из 300 пациентов. В России ежегодно регистрируется 40 - 50 тыс. случаев ВБИ, предполагаемое число составляет около 2 млн.
Российская Федерация в 2006 году вступила во Всемирный Альянс по безопасности пациентов, подписав Заявление по поддержке контроля над внутрибольничными инфекциями. Резолюция N 55/18 по обеспечению безопасности пациентов 55-й Всемирной Ассамблеи здравоохранения призвала государства - члены ВОЗ уделить максимально возможное внимание проблеме обеспечения безопасности пациентов [3].
Девиз альянса: Чистота - залог безопасности пациента! Чистая помощь - это безопасная помощь!
Мир сегодня располагает необходимыми знаниями и ресурсами для значительного сокращения воздействия инфекций на человечество. Необходимы обязательства и активные действия на всех уровнях для того, чтобы обеспечить право каждого пациента на получение помощи в самых чистых и безопасных условиях.
Экономические преимущества улучшения безопасности пациентов очевидны. Результаты исследований показывают, что медицинские расходы, связанные с дополнительной госпитализацией, судебными издержками по поводу приобретенных внутрибольничных инфекций, инвалидности, в некоторых странах достигают от 6 до 29 млрд. долларов США в год [12].
Действенная программа системы инфекционной безопасности и инфекционного контроля (СИБИК) - одна из актуальных задач здравоохранения в снижении уровня ВБИ.
Бактерицидное средство - средство (препарат), обеспечивающее гибель бактерий в вегетативной форме.
Вирулицидное средство - средство (препарат), обеспечивающее инактивацию вирусов.
Внутрибольничная (нозокомиальная) инфекция (ВБИ) - это любое инфекционное заболевание (состояние), заражение которым произошло внутри лечебно-профилактического учреждения (ЛПУ). Инфекция считается внутрибольничной, если она отсутствовала у пациента до поступления в ЛПУ даже в инкубационном периоде и проявилась в условиях ЛПУ или после выписки пациента в течение периода инкубации.
Возбудители инфекционных болезней - вирусы и бактерии, способные к специфическому болезнетворному воздействию на организм.
Дезинфекционная деятельность - работы и услуги, включающие разработку, испытание, производство, хранение, транспортирование, реализацию, применение и утилизацию средств, оборудования, материалов для дезинфекции, стерилизации, дезинсекции, дератизации, а также контроль за эффективностью и безопасностью этих работ и услуг.
Дезинфекционные мероприятия - работы по профилактической дезинфекции (дезинфекция, дезинсекция, дератизация), очаговой дезинфекции (текущая и заключительная дезинфекция, дезинсекция, дератизация), а также по дезинфекции, предстерилизационной очистке и стерилизации изделий медицинского назначения.
Дезинфекция - умерщвление на объектах или удаление с объектов патогенных микроорганизмов и их переносчиков. Дезинфицирующее (стерилизующее) средство - физическое, химическое средство, включающее дезинфицирующий (стерилизующий) агент - действующее вещество (ДВ).
Дезинфицирующий (стерилизующий) агент - действующее начало, обеспечивающее дезинфекцию (стерилизацию).
Деконтаминация - освобождение неживых объектов внешней среды от потенциально патогенных или вызывающих другие нежелательные процессы микроорганизмов. Деконтаминация осуществляется при дезинфекции или стерилизации.
Инфекционная безопасность - создание комфортных и безопасных условий пребывания и лечения пациентов в ЛПУ, а также профессиональной деятельности медицинского персонала.
Инфекционный контроль - система организационных, профилактических и противоэпидемических мероприятий, направленных на предупреждение возникновения и распространение возбудителей внутрибольничных инфекций.
Источник инфекции - зараженный организм человека или животного, от которого заразился больной (при факультативном паразитизме - объект окружающей среды).
Механизм передачи инфекции - эволюционно выработанный механизм, обеспечивающий паразиту смену индивидуальных организмов хозяина и поддержание (сохранение) биологического вида.
Обеззараживание - умерщвление или удаление на (в) объектах внешней среды патогенных и условно-патогенных микроорганизмов.
Предстерилизационная очистка - удаление загрязнений с изделий медицинского назначения, подлежащих стерилизации.
Противоэпидемические мероприятия - совокупность научно обоснованных и оправданных практической деятельностью мероприятий по борьбе с возникающими инфекционными заболеваниями. Мероприятия проводятся против источников инфекции, путей и факторов передачи, а также направленные на формирование устойчивости у восприимчивого организма.
Профилактические мероприятия - совокупность научно обоснованных и оправданных практической деятельностью мероприятий, предназначенных для предотвращения возникновения и распространения любых патологических состояний у людей.
Пути передачи возбудителя - конкретные элементы внешней среды или их сочетания, обеспечивающие перенос возбудителя из одного организма в другой в конкретных условиях эпидемической обстановки.
Резервуар возбудителя инфекции - совокупность условий, составляющих естественную среду обитания возбудителя и обеспечивающих поддержание его популяции.
Спороцидное средство - дезинфицирующее (стерилизующее) средство (препарат), обеспечивающее гибель спор микроорганизмов.
Стерилизация изделий - процесс умерщвления на (в) изделиях микроорганизмов всех видов, находящихся на всех стадиях развития.
Факторы передачи возбудителя - элементы внешней среды, способные осуществлять перенос возбудителя из одного организма в другой.
Эпидемический очаг - место пребывания источника инфекции с окружающей его территорией в тех пределах, в которых возбудитель способен передаваться от источника инфекции к людям.
В соответствии с классификацией, построенной по экологическому принципу с учетом условий, обеспечивающих сохранение возбудителя как биологического вида, все инфекционные болезни разделены на 4 группы [8]:
- антропонозы, свойственные только человеку;
- зооантропонозы, свойственные в естественных условиях животным, но которыми может заболеть и человек;
- сапронозы, инфекции, возбудители которых обитают в неживой природе, но могут вызывать заболевания человека.
Большинство возбудителей ВБИ относятся к антропонозам. Эпидемический процесс при внутрибольничных инфекциях может протекать по 2-м вариантам:
│Источник возбудителей инфекции│ │Восприимчивый организм│
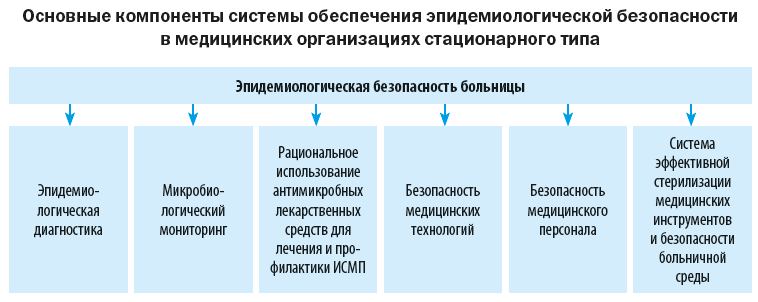
[youtube.player]Высококвалифицированная и безопасная медицинская помощь — приоритетная задача современного здравоохранения. Одним из критериев качества медицинских услуг является эпидемиологическая безопасность пациентов и профилактика инфекций, связанных с оказанием медицинской помощи (ИСМП). Данный раздел работы должен контролироваться главными врачами или их заместителями, а также главными медицинскими сестрами в ходе реализации программы внутреннего контроля и аудита.
Эпидемиологическая безопасность медицинской помощи – это условия, при которых отсутствует недопустимый риск возникновения у пациентов и медицинского персонала инфекций, связанных с оказанием медицинской помощи.
Ключевая роль в реализации требований по эпидбезопасности принадлежит госпитальному эпидемиологу, а также администрации медицинской организации.
Рассмотрим их подробно.
1. Эпидемиологическая диагностика
Включает в себя совокупность приемов и способов, направленных на выявление причин и факторов риска возникновения ИСМП.
И чтобы эпидемиологическая диагностика была эффективной, в стационаре должна функционировать система активного выявления, учета, регистрации и анализа ИСМП.
Методы выявления инфекций делятся на пассивные и активные.
Пассивные методы предполагают, что врачи и медицинские сестры сами сообщают госпитальному эпидемиологу о случаях ИСМП. Однако такой подход малоэффективен и позволяет выявить не более 35 % всех инфекций.
Поэтому более предпочтительны активные методы, которые подразумевают постоянное наблюдение за пациентами, цель которого — выявить случаи ИСМП.
Активное эпидемиологическое наблюдение может быть тотальным или целенаправленным. В первом случае наблюдение организуют за всеми пациентами стационара и исходами их заболеваний. Во втором случае наблюдение может проводиться в отношении:
- конкретных видов ИСМП (например, инфекции в области хирургического вмешательства, внутрибольничные пневмонии, катетер-ассоциированные инфекции кровотока, внутрибольничные инфекции мочевыводящих путей);
- определенных групп пациентов (хирургические пациенты, пациенты, находящиеся на искусственной вентиляции легких, пациенты с центральными сосудистыми катетерами);
- отделений повышенного риска (отделения реанимации, ожоговые отделения, хирургические отделения).
С целью выявления случаев ИСМП в медицинской организации разрабатывают перечень стандартных определений случаев ИСМП, т. е. набор критериев, позволяющих определить, есть или нет у пациента инфекционного заболевания или состояния, связанного с лечебно-диагностическим процессом. Данные критерии используют лечащие врачи и врачи-эпидемиологи для постановки клинического или эпидемиологического диагноза.
Если у пациента выявлены признаки ИСМП, заполняется карта эпидемиологического наблюдения. В ней указываются:
- общие данные о пациенте;
- сведения о факторах риска возникновения ИСМП;
- критерии, на основании которых был поставлен диагноз ИСМП.
К сведению
В стационаре должны быть разработаны карты эпидемиологического наблюдения для различных видов ИСМП, актуальных для данной медицинской организации.
Выявленные ИСМП регистрируются в установленном порядке. На каждый случай заполняется экстренное извещение об инфекционном заболевании по форме 058/у, которое направляется в органы, уполномоченные осуществлять государственный санитарно-эпидемиологический надзор, информация вносится в журнал учета инфекционной заболеваемости (форма 060/у).
Ретроспективный анализ заболеваемости ИСМП у пациентов позволяет выявить фоновый уровень заболеваемости, основные источники инфекции, ведущие факторы передачи. На его основе разрабатываются профилактические и противоэпидемические мероприятия, адекватные конкретной эпидемиологической обстановке как в медицинской организации в целом, так и в конкретных отделениях.
Ретроспективный анализ заболеваемости медицинского персонала позволяет выявить источники инфекции и провести мероприятия, ограничивающие их роль в распространении ИСМП.
Сведения об ИСМП вносятся в электронные таблицы. Это позволяет накапливать, систематизировать и анализировать информацию.
К сведению
Используя базы данных, врач-эпидемиолог может рассчитать относительные частотные показатели заболеваемости, чтобы сравнивать и сопоставлять заболеваемость ИСМП в различные временные промежутки, а также в разных группах пациентов, выявлять факторы, влияющие на эпидпроцесс.
Чтобы рассчитать относительные частотные показатели заболеваемости, необходима информация об основных действующих факторах риска, таких как:
- количество дней искусственной вентиляции легких;
- количество дней катетеризации сосудов;
- количество дней катетеризации мочевого пузыря и т. д.
Данные собираются обо всех пациентах, подвергающихся фактору риска, вне зависимости от того, развивается у них ИСМП или нет.
Собирать данные должен персонал, который непосредственно осуществляет уход за пациентами, например медицинские сестры.
2. Микробиологический мониторинг
Программа микробиологического мониторинга разрабатывается для анализа микроорганизмов, циркулирующих в медицинской организации, выделенных от пациентов, персонала и с объектов внешней среды, а также для раннего выявления формирования госпитальных штаммов и вспышек ИСМП.
Мониторинг должен включать:
- бактериологические исследования биологического материала пациентов отделений стационара при наличии клинических или эпидемиологических показаний;
- санитарно-бактериологические исследования объектов больничной среды в плановом порядке и при наличии эпидемиологических показаний;
- анализ чувствительности/резистентности выделенных микроорганизмов с целью раннего выявления госпитальных штаммов и вспышек ИСМП;
- внесение данных, полученных в ходе проведения бактериологических исследований, в электронную базу данных аналитической компьютерной программы;
- анализ микробиологического пейзажа отделений стационара;
- разработку и корректировку протоколов определения чувствительности микроорганизмов к антимикробным препаратам, дезсредствам, бактериофагам;
- оценку и корректировку проводимой антимикробной терапии, коррекция лекарственного формуляра;
- оценку и корректировку дезинфекционных мероприятий в стационаре.
Читайте также: