Нервные окончания на позвоночнике инфекционные заболевания
а) Вопросы лучевой диагностики с позиций анатомии. Возбудители инфекционных заболеваний могут проникать в органы и ткани человека различными путями, в т.ч. путем прямого контакта, лимфогенным путем, гематогенным путем или с током спинномозговой жидкости Контактный путь, как говорит само его название, предполагает прямое соприкосновение кости или мягких тканей с источником инфекции с развитием абсцесса мягких тканей или остеомиелита.
Если вести речь о позвоночнике, то такой путь инфицирования можно видеть, например, при развитии спондилита в области глубокого пролежня. Инфекционное поражение межпозвонкового диска может распространяться на окружающие паравертебральные мягкие ткани и приводить к формированию абсцессов поясничных мышц. Контактный путь также является механизмом развития эпидуральных абсцессов, расположенных краниальней или каудальней уровня поражения межпозвонкового диска. Этот путь инфицирования имеет место и при развитии интрамедуллярных абсцессов спинного мозга, при которых возбудитель проникает в спинной мозг через эпителиальный ход и дефект в задних элементах позвонка.
Лимфогенный путь имеет ограниченное значение, поскольку при инфекционных поражениях позвоночника намного чаще мы видим контактный или гематогенный пути инфицирования. Лимфогенный путь может быть актуален, например, при поражении забрюшинных лимфоузлов при первичных злокачественных новообразованиях брюшной полости и таза.
б) Гематогенный путь инфицирования. Гематогенный путь является одним из самых главных механизмов развития инфекционных поражений костей аксиального скелета. При этом вопрос о том, какой именно гематогенный путь (артериальный или венозный) имеет большее значение, остается спорным. Артериальный путь распространения инфекции в отношении позвоночника традиционно считается более актуальным. В телах позвонков существуют области, с физиологической точки зрения очень похожие на метафизы длинных трубчатых костей. Области эти расположены вблизи передней продольной связки и характеризуются наличием разветвленной сети конечных артериол, которая делает их восприимчивыми к развитию инфекционного процесса.
Дистальные сосуды в этих областях характеризуются отсутствием сети анастомозов и медленным кровотоком, тромбоз их ведет к аваскулярному некрозу кости. Сегментарные артерии обычно кровоснабжают тела двух смежных позвонков и расположенный между ними диск, в связи с чем и картина инфекционного поражения позвоночника бывает достаточно типична. Венозный путь инфицирования традиционно реализуется через сплетение Батсона, представляющее собой продольно ориентированную сеть бесклапанных вен, расположенных параллельно позвоночному столбу. Вены эти располагаются за пределами брюшной или плевральных полостей. Сплетение Батсона сообщается с различными другими венозными системами, в т. ч. с полой веной, системой воротной вены, системой непарной вены, межреберными венами, легочными и почечными венами.
Направление тока крови в сплетении меняется в зависимости от градиента давления в грудной и брюшной полостях. Аналогичную функцию на уровне шейного отдела позвоночника выполняет глоточно-позвоночное сплетение. Непрерывность ликворных пространств полости черепа и дурального мешка обеспечивает возможность прямого распространения возбудителей инфекций или метастазов опухолей стоком ликвора. Внутричерепные новообразования таким образом могут давать отсевы с развитием метастазов в шейном, грудном или поясничном отделах дурального мешка. Точно также новообразования, расположенные в самых дистальных отделах дурального мешка, могут метастазировать с током ликвора в полость черепа.
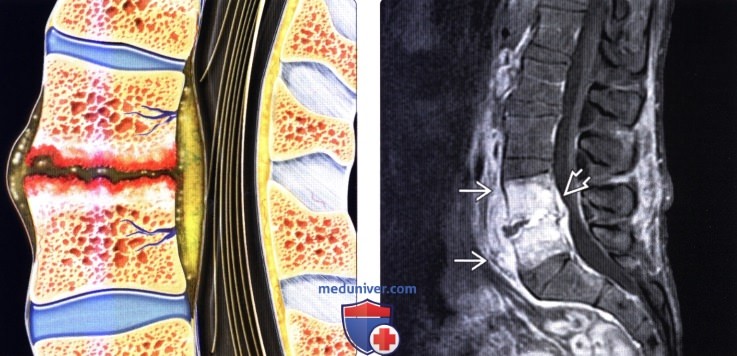
(Слева) На схеме сагиттального среза показаны признаки инфекционного поражения поясничного межпозвонкового диска с распространением процесса на тела позвонков с развитием спондилита, деструкцией замыкательных пластинок и отеком костного мозга. Отражено формирование дорзального и вентрального абсцессов.
(Справа) Сагиттальный срез, Т1-ВИ FS с КУ, пациент со спондилодисцитом: контрастное усиление сигнала тел L5 и S1 позвонков и межпозвонкового диска, флегмонозные изменения превертебральных и эпидуральных тканей. 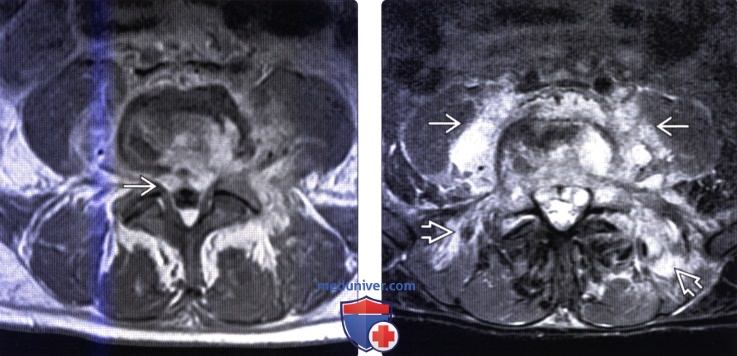
(Слева) Аксиальный срез, Т1-ВИ с КУ, пациент со спондилодисцитом: распространение инфекционного процесса в превертебральные ткани, поясничные мышцы и дорзальные мышцы позвоночника. Флегмона проникает в вентральный отдел эпидурального пространства и вызывает сдавление дурального мешка.
(Справа) Аксиальный срез, Т2-ВИ FS: распространение воспалительного процесса в превертебральное пространство, на поясничные мышцы и дорзальные мышцы позвоночника. 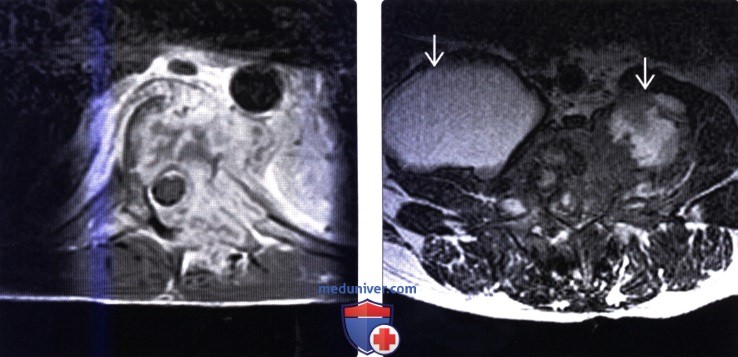
(Слева) Аксиальный срез, Т1-ВИ с КУ: случай диссеминированного кокцидиомикоза с диффузным поражением костной и мягких тканей, распространением процесса в паравертебральные ткани и легкое.
(Справа) Сагиттальный срез, Т2-ВИ: пациенте кокцидиомикозом: массивные паравертебральные абсцессы. Дуральный мешок в спинномозговом канале деформирован за счет пора -жения межпозвонкового диска и тел позвонков.
в) Патологическая лучевая анатомия. Варианты инфекционного поражения позвоночника можно разделить на инфекцию межтелового пространства/остеомиелит позвонков, субдуральную эмпиему, менингит, интрамедуллярный абсцесс спинного мозга и септический артрит/поражение дугоотростчатых суставов. Инфекция межтелового пространства характеризуется типичной картиной снижения интенсивности сигнала в Т1 -режиме в области соответствующего межпозвонкового диска, распространяющейся на смежные замыкательные пластинки. Типичной характеристикой является неровность контура замыкательных пластинок. В Т2-режиме характерна гиперинтенсивность сигнала межпозвонкового диска, не повторяющая анатомию диска и распространяющаяся на смежные тела позвонков. При контрастировании наблюдается неравномерное усиление сигнала межпозвонкового диска и диффузное усиление, распространяющееся на пораженные тела позвонков.
Важным аспектом инфекционного поражения позвоночника является распространение процесса на паравертебральные ткани, признаки чего будут видны в режимах подавления сигнала жировой ткани, постконтрастныхЛ -ВИ, на которых мы ищем признаки контрастного усиления сигнала паравертебральных тканей и поясничных мышц, или Т2-ВИ, характеризующихся усилением Т2-сигнала соответствующих анатомических образований. В протоколе исследования важно описать не только уровень поражения, но также признаки нестабильности или изменения анатомии позвоночника, если таковые имеют место, признаки распространения инфекционного процесса на паравертебральные ткани, эпидуральное пространство и поясничные мышцы.
г) Эпидуральный абсцесс и менингит. Изолированные эпидуральные абсцессы могут возникать и в отсутствии сопутствующей инфекции межпозвонкового диска, а также могут быть связаны с постоянной катетеризацией эпидурального пространства или перенесенным стабилизирующим вмешательством на позвоночнике. Изредка эпидуральный абсцесс может быть следствием гематогенного заноса инфекции. Менингит обычно проявляется на постконтрастных Т1 -ВИ как линейное усиление сигнала вдоль мягкой мозговой оболочки спинного мозга или корешков конского хвоста. При грибковых инфекциях наблюдается узелковый характер усиления сигнала, что напоминает картину метастатического поражения. Субдуральная эмпиема позвоночника встречается редко и может развиваться при тяжелом течении инфекционного процесса межпозвонкового диска с его распространением на эпидуральное пространство. Эмпиема является результатом в первую очередь прямого распространения процесса через твердую мозговую оболочку в субдуральное пространство.
Интрамедуллярные абсцессы спинного мозга встречаются редко и могут возникать как вследствие гематогенного, так и прямого распространения инфекции. У взрослых более типичным механизмом является контактный путь, у детей-также контактный путь через функционирующий эпителиальный ход. Септический артрит/поражение дугоотростчатых суставов может развиваться как вследствие гематогенного, так и контактного распространения инфекции. Ранние стадии инфекционного поражения могут характеризоваться лишь некоторым усилением интенсивности Т2-сигнала субхондральных участков суставных отростков в сочетании с выпотом в полость суставов.
д) Особенности течения инфекционного процесса у взрослых и детей. В силу анатомических особенностей пути распространения инфекции у взрослых и детей отличаются друг от друга. У взрослых в первую очередь поражаются замыкательные пластинки, затем процесс распространяется на межпозвонковый диск, смежные участки тел позвонков, паравертебральные ткани и эпидуральное пространство. У детей через толщу ростковой зоны проходят сосуды, за счет которых первичный очаг инфекционного поражения развивается в межпозвонковом диске с последующим вторичным распространением в тело позвонка. Наиболее частой локализацией инфекции межпозвонкового диска является поясничный отдел позвоночника, за которым следует грудной и шейный отделы. Факторы риска развития инфекции многочисленны и включают возраст старше 50 лет, сахарный диабет, ревматоидный артрит, СПИД, прием глюкокортикоидов, инородные тела мочевыводящих путей, перенесенную травму позвоночника и параплегию. Наиболее распространенной этиологической причиной инфекции является Staphylococcus aureus.
У лиц, употребляющих внутривенные наркотики, возбудителем могут бактерии рода Pseudomonas. Для пациентов с серповидноклеточной анемией классикой считаются поражения, вызванные бактериями рода Salmonella, однако и у них наиболее распространенными остаются стафилококковые поражения.
е) Классификация. Классификация инфекционных поражений костей подразделяет эти поражения на четыре анатомических типа заболевания и три вида ответа организма-хозяина и включает, таким образом, 12 клинических стадий заболевания. Четыре анатомических типа: (1) ранний гематогенный или медуллярный остеомиелит, (2) поверхностный остеомиелит (контактное инфицирование), (3) локальная или полнослойная секвестрация и (4) диффузный остеомиелит. Классификация ответа организма: (А) нормальный физиологический ответ, (В) локальный или системный патологический ответ и (С) лечение остеомиелита будет более тяжелым, чем лечение собственно инфекции.
Классификация туберкулеза позвоночника Mehta (2001) подразделяет заболевания на четыре группы: (1) стабильное поражение передней колонны без кифотической деформации, при котором показан передний дебридмент и костная пластика опорным трансплантатом, (2) тотальное поражение с кифотической деформацией и нестабильностью, показана задняя стабилизация и передняя костная пластика опорным костным трансплантатом, (3) пациенты высокого риска трансторакальных вмешательств, которым показана задняя декомпрессия и стабилизация, (4) изолированные задние поражения, при которых показана задняя декомпрессия.
ж) Клинические вопросы. Инфекционные поражения позвоночника составляют 2-5% всех остеомиелитов. Наиболее распространенным симптомом является боль в спине. Болевой синдром прогрессирует, развиваясь постепенно, он становится постоянным, не уменьшаясь даже в состоянии покоя. Температурная реакция вариабельна и присутствует в 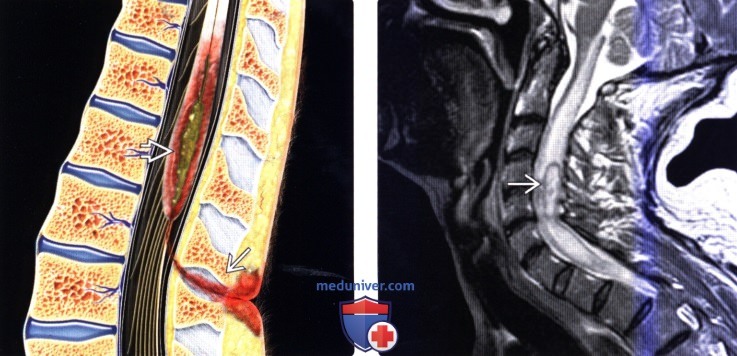
(Слева) На схеме сагиттального среза показаны эпителиальный ход, соединяющий поверхность кожи с конусом спинного мозга, абсцесс конуса спинного мозга и распространенный отек спинного мозга.
(Справа) Сагиттальный срез, Т2-ВИ: пациент с абсцессом шейного отдела спинного мозга и стрептококковым эндокардитом отмечается диффузное расширение спинного мозга с формированием на уровне С4-С6 в его толще кольцевидной зоны низкоинтенсивного сигнала (капсула абсцесса). 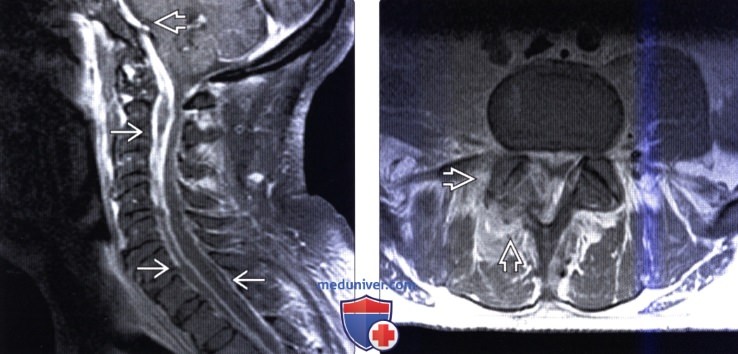
(Слева) Сагиттальный срез, Т1-ВИ с КУ и подавлением сигнала жировой ткани: распространенная субдуральная эмпиема с периферическим контрастным усилением сигнала на протяжении всего шейного отдела позвоночника и распространением вдоль поверхности ската.
(Справа) Случай септического артрита дугоотростчатого сустава. Аксиальный срез, Т1-ВИ с КУ на уровне L4-L5: распространение инфекционного процесса на правый дугоотростчатый сустав с диффузным усилением сигнала суставных отростков и поражением околосуставных мягких тканей. 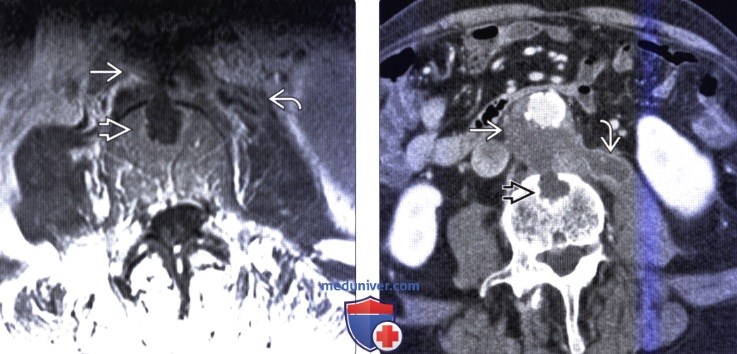
(Слева) Аксиальный срез Т1-ВИ с КУ: признаки прямого распространения инфекционного процесса (аневризма аорты на фоне грибкового поражения) от аорты в тело позвонка с формированием зоны деструкции и развитием спондилита. Инфекция также напрямую распространяется на поясничную мышцу.
(Справа) Аксиальный срез с КУ: признаки прямого распространения инфекционного процесса (аневризма аорты на фоне грибкового поражения) от аорты в тело позвонка и на левую поясничную мышцу.
з) Дифференциальный диагноз. Первичным методом диагностики эпидуральных абсцессов является МРТ, чувствительность которой в отношении диагностики инфекционного поражения эпидурального пространства аналогична КТ-миелографии, однако она в то же время позволяет исключить другую патологию, например, грыжу диска, кисту, опухоль и инфаркт спинного мозга. МР-картина эпидурального абсцесса включает мягкотканное образование эпидурального пространства с конусовидными краями, оттесняющее дуральный мешок и спинной мозг. В Т1 -режиме абсцесс характеризуется изоинтенсивностью сигнала, в Т2-режиме — усилением сигнала.
Для полноценного трактования наблюдаемых изменений как признаков эпидурального абсцесса необходимо исследование с контрастированием. Картина контрастного усиления при эпидуральном абсцессе включает: (1) диффузное и гомогенное усиление, (2) неоднородное усиление и (3) тонкий ободок периферического усиления сигнала. Контрастирование является очень полезным дополнительным инструментом исследования, позволяющим оценить протяженность поражения в случаях, когда стандартные режимы МР-томографии оказываются недостаточно информативными. Контрастное усиление сигнала свидетельствует об активности инфекционного процесса и позволяет рационально ограничить зону интереса для последующей игольной биопсии или хирургического вмешательства. Эффективное медикаментозное лечение должно приводить к прогрессирующему снижению выраженности контрастного усиления сигнала паравертебральных мягких тканей, дисков и тел позвонков. На ранних стадиях развития инфекционного процесса, когда межпозвонковые диски еще интактны, только с использованием МРТ инфекционный процесс сложно дифференцировать с опухолевым поражением, дегенеративными изменениями замыкательных пластинок I типа или компрессионным переломом.
Для окончательного определения природы наблюдаемых изменений необходимо исследование в динамике.
Boden et al. предположили, что признаком инфекции позвоночника в послеоперационном периоде будеттриада из контрастного усиления сигнала межпозвонкового диска, контрастного усиления сигнала фиброзного кольца и контрастного усиления сигнала костного мозга позвонков в сочетании с соответствующими лабораторными изменениями, например, увеличением СОЭ. Однако бывают пациенты с неосложненным течением послеоперационного периода и признаками контрастного усиления сигнала фиброзного кольца (в зоне вмешательства), межпозвонкового диска и замыкательных пластинок и без признаков инфекционного поражения. В послеоперационном периоде в норме контрастное усиление сигнала межпозвонкового диска обычно определяется в виде тонких полос, параллельных смежным замыкательным пластинкам, а усиление сигнала костного мозга тел позвонков связано с дегенеративными изменениями замыкательных пластинок I типа.
Подобную МР-картину следует отличать от аморфного усиления сигнала межпозвонкового диска при инфекционном поражении.
и) Список использованной литературы:
1. Duarte RM et al: Spinal infection: state of the art and management algorithm. Eur Spine J. 22(12):2787-99, 2013
2. Malghem J et al: Necrotizing fasciitis: Contribution and limitations of diagnostic imaging. Joint Bone Spine. 80(2): 146-54, 2013
3. Go JL et al: Spine infections. Neuroimaging Clin N Am. 22(4):755-72, 2012
4. DeSanto J et al: Spine infection/inflammation. Radiol Clin North Am. 49(1):105-27,2011
5. Celik AD et al: Spondylodiscitis due to an emergent fungal pathogen: Blastoschizomyces capitatus, a case report and review of the literature. Rheumatol Int. 29(10):1237-41,2009
6. Hong SH et al: MR imaging assessment of the spine: infection or an imitation? Radiographics. 29(2):599-612, 2009
7. Karikari IO et al: Management of a spontaneous spinal epidural abscess: a single-center 10-year experience. Neurosurgery. 65(5):919-23; discussion 923-4, 2009
8. Mylona E et al: Pyogenic vertebral osteomyelitis: a systematic review of clinical characteristics. Semin Arthritis Rheum. 39(1): 10-7, 2009
9. Petruzzi N et al: Recent trends in soft-tissue infection imaging. Semin Nucl Med. 39(2): 115-23, 2009
10. Posacioglu H et al: Rupture of a nonaneurysmal abdominal aorta due to spondylitis. Tex Heart Inst J. 36(1):65-8, 2009
11. Sobottke R et al: Treatment of spondylodiscitis in human immunodeficiency virus-infected patients: a comparison of conservative and operative therapy. Spine (Phila Pa 1976). 34(13):E452-8, 2009
12. Thwaites G et al: British Infection Society guidelines for the diagnosis and treatment of tuberculosis of the central nervous system in adults and children. J Infect. 59(3):167-87, 2009
13. Dai LY et al: Anterior instrumentation for the treatment of pyogenic vertebral osteomyelitis of thoracic and lumbar spine. EurSpineJ. 17(8):1027-34, 2008
14. Mehta JS et al: Tuberculosis of the thoracic spine. A classification based on the selection of surgical strategies. J Bone Joint Surg Br. 83(6):859-63, 2001
15. Mader JT et al: Staging and staging application in osteomyelitis. Clin Infect Dis. 25(6):1303-9, 1997
16. Boden SD et al: Postoperative diskitis: distinguishing early MR imaging findings from normal postoperative disk space changes. Radiology. 184(3):765-71, 1992
Редактор: Искандер Милевски. Дата публикации: 16.8.2019
[youtube.player]Болезни спинного мозга – это большая группа различных патологий, которые различаются по некоторым признакам. Спинной мозг, располагающийся в центре позвоночного столба, играет огромную роль в нервной системе. Поэтому важно знать сами заболевания их симптомы и вовремя начинать терапию.
Симптомы и признаки заболеваний спинного мозга
У болезней спинного мозга очень много признаков. Этот орган разделяется на определенные сегменты, которые связываются с конкретной парой нервных окончаний. Каждая такая пара полностью отвечает за работу определенных органов. Волокна серого вещества перекрещены, именно по этой причине патология с левой стороны является прямым нарушением с правой.
Ткань спинного мозга состоит из двух элементов: серого вещества (нервные клетки) и белого вещества (отростки). Его длина составляет примерно 45 см, он регулирует все функции организма, а его работа происходит при помощи передачи импульсов.
Симптомы могут различной степени. Самыми легкими из них считаются головокружение и тошнота, а также болезненность в мышцах, которая появляется периодически. В зависимости от интенсивности ощущений, состояние может ухудшиться.

Частыми и опасными признаками считаются двигательные нарушения, то есть ограничения движения полным или частичным параличом. Сопровождается это повышенным тонусом в мышечной ткани. Обычно такие нарушения симметричны, но в некоторых случаях могут быть исключения.
Нарушение чувствительности зависит от места нахождения болезни и ее степени. Оно бывает поверхностным, температурным или болевым. Вегетативные нарушения сопровождаются высокой температурой и сильной потливостью. При этом нарушается обмен веществ, меняется характер стула и мочеиспускания. При защемлении нервов болевые симптомы уходят в руки. Если произошло поражение поясницы, то боль будет ощущаться в нижних конечностях.
Кроме основных симптомов, которые сопровождают болезнь, она быть выражена в:
- бесконтрольном опорожнении кишечника,
- болезненности в мышцах,
- атрофии мышц.
Компрессионные заболевания спинного мозга
Некоторые патологии могут вызвать пережатие канала спинного мозга, которое называется компрессией. При этом всегда нарушаются функции этого органа. Этот процесс могут вызвать такие заболевания, как отит, гайморит. При их длительном течении появляются менингиты и энцефалиты. Также опасность возникновения компрессии имеют кровоизлияния, произошедшие вследствие травм или проблем со стенками сосудов. Кроме того, опасны опухоли, остеохондроз, грыжа и артрит.
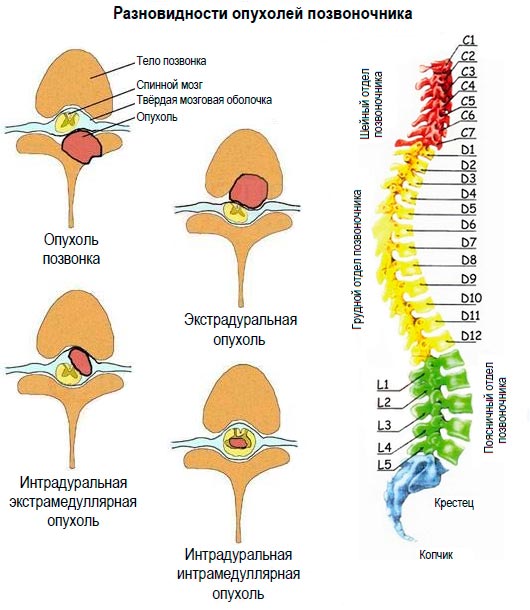
Опухоли мозга
Абсолютно любые новообразования в спинном мозге опасны, поэтому большее значение уделяется не злокачественности, а расположению опухоли. Обычно выделяют три группы таких образований – экстрадуральные, интрадуральные и интрамедуллярные.
Экстрадуральные самые опасные и быстрее остальных прогрессируют. Они появляются в позвонках или твердой ткани мозга. Интрадуральные возникают под твердой тканью оболочки спинного мозга. Интрамедуллярные располагаются в самом мозге.
Опухоли лечатся только при помощи операции, которая не всегда проходит удачно. Восстанавливающая терапия назначается только после успешного хирургического вмешательства, иначе будет неэффективной.
Межпозвоночные грыжи
Самыми частыми среди всех заболеваний в спине являются межпозвоночные грыжи. Изначально образуется протрузия, а только спустя время возникает грыжа из-за того, что происходит разрыв фиброзного кольца, которое выполняет фиксирующую функцию ядра диска.
После того, как происходит разрыв, вся жидкость начинает вытекать и, чаще всего, она попадает в спинномозговой канал. Если заболевание затрагивает спинной мозг, начинает развиваться миелопатия (разрушение вещества позвоночника).
Бывают случаи, когда заболевание никак не проявляется, и больной чувствует себя прекрасно, но когда вовлекается в заболевание спинной мозг, то проступают такие симптомы:
- болезненность в пораженной зоне,
- изменение чувствительности,
- потеря контроля над конечностями,
- слабость,
- нарушение работы внутренних органов,
- боль распространяется от поясницы до коленной чашечки.
Эти признаки появляются, когда грыжа достигает огромного размера. Для лечения применяют терапевтическое воздействие, с применением медикаментозных препаратов и физиотерапии.
Некомпрессионные неопластические миелопатии
Радиационная и паракарциноматозная миелопатии считаются болезнями, которые тяжело разграничить. При проведении МРТ виден сильный отек спинного мозга, который лечится с использованием лучевой терапии.
Некротическая миелопатия в момент обострения поражает одновременно несколько отделов в спинномозговом канале. Причина этого – сильные раковые новообразования, которые сопровождаются воспалением. У больных может наблюдаться частичный или полный паралич, возможны нарушения тазовых органов.
Карциноматозный менингит возникает из карциномы. В некоторых случаях он не вызывает миелопатии, при условии, что не развивается расхождение по нервным корешкам, которые становятся причиной инфильтрации спинномозгового канала и провоцируют обостренную компрессию.
Инфаркт спинного мозга
Причиной инфаркта часто становится сильное нарушение спинального кровеносного обращения, в результате которого происходит сильный сбой в работе спинного мозга, так как кровь поступает к нему с сильным затруднением. Такое может случиться в любом позвоночном отделе. В том, который сильнее поражен, и развивается инфаркт.
Чаще всего, определить истинную причину, по которой произошел инфаркт очень сложно. Но самой распространенной является образование тромбов в мелких кровеносных сосудах. Они поставляют кровь к спинному мозгу даже тогда, когда происходит поражение экстравертебральных артерий.
Наиболее часто таким нарушением страдают люди в возрасте старше 50 лет, а у больных в возрасте до 40 лет инфаркт происходит при патологиях аорты и васкулите.
Развитие инфаркта происходит при образовании тромбоза или в момент расслоения аорты. Но он может появиться и по другим причинам – при артериите и сывороточной болезни. Ишемический инфаркт общего типа часто вызывается за счет нарушения спинального кровеносного обращения или при миелоишемии. Когда возникает инфаркт, поражается сразу несколько отделов.
Причиной для развития инфаркта может стать незначительная травма, например, при занятиях спортом. В этом случае его вызывает отколовшаяся от грыжи межпозвонкового диска микрочастица.
Симптомы болезней спинного мозга самые разнообразные. Возникает сильная болезненность в области спины, снизиться чувствительность, как болевая, так и температурная. В некоторых случаях случается двусторонний вялый паралич конечностей. Признаками спинального инфаркта является постоянная боль в голове, тошнота и слабость, которые сопровождаются обмороками.
Воспалительные миелопатии
Заболевания спинного мозга способны активировать воспалительный процесс. Этот синдром обычно развивается в течение нескольких дней или недель. Самой частой причиной считается инфекционная болезнь.
Если обостряется миелит, то больной жалуется на болезненность в области спины и сильную слабость в мышечном корсете, которая развивается очень быстро. К тому же, возможно появление парестезии в нижних конечностях.
Когда спинной мозг поражается вирусом, то могут возникать специфические типы миелита. Частой причиной болезни становится опоясывающий герпес.
Еще одним заболеванием является арахноидит – воспалительный процесс в спинном и головном мозге. Именно он поражает паутинную оболочку. Причин его появления много. Это болезни различного вида и степени тяжести, травмы и воспалительные процессы в носовых пазухах. При назначении лечения сначала ликвидируется инфекционный источник, для этого выписывают антибиотики и различную терапию.
Хронические миелопатии
Заболевания хронического типа могут локализоваться в различных участках и проявлять себя по-разному.
Одной из распространенных причин является спондилез. Он опасен тем, что способен вызывать сильные изменения в межпозвоночных дисках. Эти нарушения вызывают компрессионные отклонения в спинном мозге и нервных корешках. Локализоваться он может в грудном, шейном и поясничном отделах.
Спондилез становится причиной отложения солей, а они значительно сужают каналы позвоночного столба и отверстия между позвонками. Его осложнением является образование грыж между позвонками.
Само заболевание является следующим этапом развития остеохондроза и активно прогрессирует при плохом питании позвоночника, травмах и физических нагрузках. Это заболевание распространяется среди мужского населения старше 40 лет. Ключевым симптомом является болезненность после нагрузок, переохлаждения и при резких движениях. В некоторых случаях может ограничиваться движение позвоночного столба.
Лечение назначается в зависимости от степени и симптомов заболевания спинного мозга, но оно всегда комплексное и направлено на замедление течения болезни, снятие болезненности и симптомов, а также предотвращение возможных осложнений. Используют массаж, физиотерапию и медикаменты.
Еще одно хроническое заболевание – это люмбальный стеноз. Болезнь вызывает сужение центрального канала в позвоночном столбе, в результате чего образуется компрессия в позвоночнике и нервных окончаниях. Патология делится на два вида:
- Врожденный стеноз. Появляется из-за узкого прохода в позвоночном канале и определенных особенностей позвонков и их аномалий.
- Приобретенный стеноз. Вызывается смещением позвонков или их уменьшением, которое произошло после травмы. Болезнь может стать причиной опухолей, протрузий дисков или образования грыж.
Диагностирование заболевание осуществляется при помощи МРТ. Для лечения используют консервативный метод, а в некоторых случаях возможно оперативное вмешательство.
Сосудистые заболевания
Болезнь сосудов спинного мозга вызывается нарушениями в сосудистой системе. Развиваться они могут при компрессионном поражении или в момент изменения стенок, а также при врожденных аномалиях.
Бывают случаи, когда причиной сосудистых отклонений являются аномалии в строении самих капилляров, а также нарушения в венозных руслах. Такие отклонения могут не проявлять себя в течение многих лет. Прогрессировать они могут по-разному.
Лечение этих заболеваний назначают с особой осторожностью, и только после полного обследования с точной постановкой диагноза. Неправильно подобранные методы для терапии заболевания спинного мозга могут вызвать ухудшение состояния. В таких случаях болезнь начинает активно прогрессировать.
Кроме стандартного комплексного лечения в некоторых случаях требуется оперативное хирургическое вмешательство, которое восстанавливает кровообращение в спинном мозге.
Если при обследовании были выявлены острые или осложненные отклонения в кровеносной и сосудистой системе, то одновременно проводится дальнейшее обследование, назначается повторная сдача анализов и препаратов, которые будут снимать симптоматику и улучшать общее состояние больного.
Отклонения в спинном мозге, если не начать своевременное лечение, могут вызвать серьезные осложнения. Заниматься самостоятельным лечением в этом случае недопустимо, так как можно ухудшить состояние. Рекомендуется пройти полное обследование, установить истинные причины болезни и начинать лечение, которое в некоторых случаях назначается индивидуально.
[youtube.player]Читайте также:


