Можно кормить при лихорадке
Мышиная или геморрагическая лихорадка с почечным синдромом (ГЛПС) – это вирусная болезнь, передаваемая человеку от грызунов через экскременты. Начало болезни напоминает простуду с повышенной температурой, развитие происходит с интоксикацией, поражением почек. Мужчины переносят ее тяжелее женщин.
Чем опасна ГЛПС у человека
Инфекция, вызванная хантавирусом, поражает эндотелий сосудов, приводит к вторичной дисфункции почек. Опасные последствия для здоровья:
- нефрит;
- почечная недостаточность;
- отек легких;
- панкреатит;
- сепсис.
Как распознать симптомы
Мышиная болезнь у человека проявляется только после периода инкубации, в среднем, через 2-3 недели после заражения. Общими симптомами ГЛПС у взрослых служат:
- сниженное давление;
- нарушение зрения;
- редкий пульс;
- геморрагические высыпания;
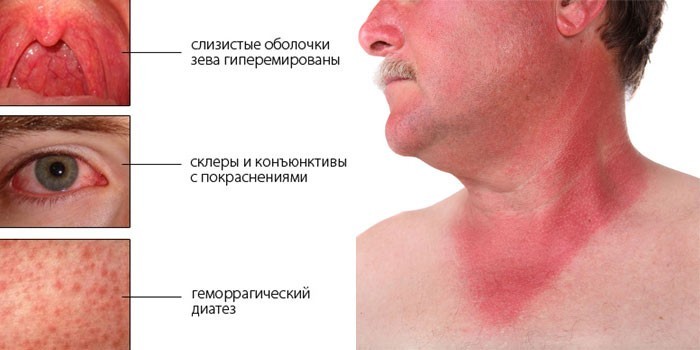
- покраснения на лице (как на фото);
- сыпь под мышками.
У ребенка признаки схожи, но к ним добавляются боли в мышцах, слабость. Возможно проявление мигрени. В период реконвалесценции (восстановления) нормализуется гемостаз, фильтрационная функция почек, состояние улучшается. Этап длится до года.
Инкубационный период длится от 4 до 46 дней, затем начинают проявляться первые признаки, похожие на грипп. Их появление объясняется активным размножением вируса в организме. Накопление патогенов происходит в лимфоузлах. Начальный этап продолжается 3 суток, диагностика мышиной болезни на нем затруднено. Выраженность симптомов зависит от состояния иммунитета:
- повышение температуры;
- краснота кожи;
- геморрагическая сыпь;
- озноб;
- сухость слизистой рта;
- сонливость.
После начального этапа начинается олигурический период, длящийся 5-11 дней. Его симптоматика:
- тошнота, рвота вне зависимости от пищи или приема лекарств;
- вздутие;
- нарушение зрения;
- геморрагическая сыпь;
- мышечные кровоизлияния;
- отеки лица.
Лечение ГЛПС
Рекомендуется проводить лечение мышиной лихорадки в инфекционном стационаре, а не в домашних условиях. Оно включает прием таких препаратов:
- противовирусные;
- анестетики;
- против жара;
- противовоспалительные нестероидные;
- витамины (С, группы В);
- дезинтоксикационные;
- глюкокортикостероиды при тяжелой форме (гормональные средства).

Для лечения к комплексной терапии медикаментами добавляется диета. Из рациона устраняется белковая еда. Это снижает нагрузку на почки, облегчает состояние человека.
Питание при мышиной лихорадке
Диету соблюдают со второго этапа заболевания. Выбор рациона зависит от тяжести заболевания, чем меньше поражение — тем легче ограничения.
Во время реабилитации диета продолжается.
Для типичного течения мышиной лихорадки используется стол № 7 по Певзнеру. Его основа — ограничение белковых продуктов, соли. Разрешены легкие для пищеварения блюда. Питание дробное 5-6 раз в день, воду ограничить до 1,5 л. Продолжительность диеты при мышиной лихорадке – до полного выздоровления.
Соблюдение 7 стола уменьшает воспаление, снижает нагрузку на почки. Ограничиваются белки до 20-80 г, жиры — 70-90 г, углеводы – до 450 г. Соль ограничивается до 5 г.
Список разрешенных продуктов широк. К ним относятся:
- белые сухарики;
- салаты, бульоны, супы из овощей;
- слабый чай, кофе, сладкие соки, вода;
- отварные печень, мясо, язык;
- отварные яйца;
- кисломолочные продукты, молоко, масло;
- макароны;
- разваренные гречка, овсянка, манка;
- подсушенный бисквит;
- сахар;
- сметанные соусы;
- паровая нежирная рыба, икра;
- мясные суфле, фрикадельки;
- фруктовое, молочное желе.

Диета при мышиной лихорадке №7 исключает:
- кислые, маринованные, острые продукты;
- жирное мясо, рыба;
- кофе, какао, алкоголь;
- газированные напитки;
- консервы;
- фасоль;
- свежий ржаной хлеб;
- цитрусовые;
- рикотта;
- лавровый лист, имбирь;
- белокочанная капуста, редька, дайкон, репчатый лук, чеснок, пряные травы, огурцы;
- грибы;
- орехи, семечки, сухофрукты;
- торты, пирожные, шоколад, сладости;
- сливки;
- фаст-фуд, полуфабрикаты;
- панировочные сухари.
Видео
Нашли в тексте ошибку?
Выделите её, нажмите Ctrl + Enter и мы всё исправим!

Это повышение температуры тела вследствие того, что теплопродукция превышает теплоотдачу. Процесс сопровождается ознобом, тахикардией, учащенным дыханием и др. Её часто называют "жар" или "горячка"
Как правило, лихорадка является спутником почти всех инфекционных патологий. Причем у маленьких детей лихорадка возникает за счет повышения теплопродукции, в то время, как у взрослых ее провоцирует ограничение теплоотдачи. Гипертермия – это защитное действие организма в ответ на патогенные раздражители.
У каждого больного причина гипертермии носит индивидуальный характер. Повышение температуры тела может провоцировать:
- отдельные формы рака, к примеру, такие как лимфома;
- инфекции паразитарной, бактериальной или вирусной природы;
- воспалительные заболевания органов брюшной полости;
- обострения хронических болезней: артрит, пиелонефрит;
- тепловой удар;
- интоксикация при отравлениях;
- некоторые медикаментозные средства;
- инфаркт;
- менингит.
В зависимости от перепадов температуры лихорадки классифицируют на:
- 1 возвратная – чередование нормальной температуры тела с повышенной, может длиться несколько дней;
- 2 изнуряющая – в течение дня несколько раз температура может повышаться до 5 градусов и потом резко снижаться;
- 3 реметирующая – повышенная температура, но не более чем на 2 градуса, как правило, не снижается до нормальной отметки;
- 4 извращенная – самая высокая температура тела наблюдается в утреннее время;
- 5 постоянная – повышенная температура в пределах 1 градуса, которая держится в течение длительного периода;
- 6 неправильная – на протяжение дня температура тела снижается и повышается без каких-то закономерностей.
Лихорадка протекает поэтапно. На первом этапе происходит повышение температуры, кожные покровы становятся бледными, возникает ощущение гусиной кожи. Вторая стадия – это удержание температуры, продолжительность ее составляет от одного часа до нескольких дней. Кожные покровы при этом становятся горячими, больной ощущает чувство жара, при этом озноб исчезает. В зависимости от показателя термометра вторую стадию жара делят на:
- субфебрильную (до 38 градусов);
- фебрильную или умеренную (когда градусник показывает не больше 39 градусов);
- высокую – не более 41 градуса;
- чрезмерную – повышение температуры тела выше 41 градуса.
Третья стадия предполагает снижение температуры, которое может быть стремительным или медленным. Обычно под воздействием медикаментов сосуды кожи расширяются, и из организма больного выводится избыточное тепло, которое сопровождается интенсивным потоотделением.
К общим характерным признакам лихорадки относят:
- 1 покрасневшее лицо;
- 2 ощущение ломоты в костях и суставах;
- 3 сильную жажду;
- 4 потоотделение;
- 5 дрожь тела;
- 6 тахикардию;
- 7 в отдельных случаях спутанное сознание;
- 8 отсутствие аппетита;
- 9 спазмы в области висков;
- 10 рвоту.
Высокую температуру плохо переносят и дети, и взрослые. Однако опасен не только сам жар, а причина, которая его провоцирует. Ведь гипертермия может быть признаком менингита или серьезного воспаления легких. Хуже всего переносят высокую температуру старики, онкобольные, люди с ослабленной иммунной системой и маленькие дети.
У 5% малышей первых 3 – 4 лет жизни при высокой температуре возможны судорожные припадки и галлюцинации, в отдельных случаях вплоть до потери сознания. Подобные конвульсии не надо связывать с эпилепсией, к ней они отношения не имеют. Они объясняются незрелостью функционирования нервной системы. Обычно они возникают при показателях термометра выше 38 градусов. При этом малыш может не слышать врача и не реагировать на его слова. Продолжительность судорожных припадков может составлять от несколько секунд до нескольких минут и прекращаются самостоятельно.
Профилактики гипертермии не существует. Следует вовремя лечить патологии, которые могут спровоцировать жар.
При незначительной гипертермии (не более 38 градусов на термометре) никакие препараты не назначают, так как организм в это время мобилизует иммунную защиту.
В амбулаторных условиях пациенту показан покой и прием большого количества жидкости. Каждые 2- 3 часа следует контролировать температуру тела, если она составляет более 38 градусов, то необходимо принять жаропонижающее лекарство согласно инструкции и вызвать врача. После осмотра врач устанавливает причину, и в случае необходимости назначит противовоспалительные или противовирусные средства и витаминотерапию.
Полезные продукты при лихорадке
Основными приоритетами при планировании меню для пациента с гипертермией должны быть выведение токсинов, купирование воспалительных процессов и поддержание иммунной системы. Необходимо выпивать в течение дня не менее 2,5 – 3 л жидкости. Существует ошибочное мнение, согласно которому больному с лихорадкой необходимо на некоторое время отказаться от еды, достаточно только обильного питья. При повышении температуры тела соответственно ускоряется и обмен веществ. Если пациент не получит достаточное количество калорий, то его организм ослабнет и у него не будет сил побороть болезнь.
Пища должна быть легкоперевариваемой и включать следующие продукты:
- отварные или тушеные овощи, при желании в них можно добавить небольшой кусочек хорошего сливочного масла;
- спелые протертые ягоды и фрукты;
- запеченные яблоки;
- из сладостей лучше отдать предпочтение мармеладу и меду;
- сухари, вчерашний хлеб;
- хорошо проваренные каши из овсянки, гречки или риса;
- чеснок, в качестве натурального противомикробного средства;
- постные овощные бульоны;
- имбирный чай в качестве противовоспалительной терапии;
- паровой омлет или яйца, приготовленные всмятку;
- куриное или индюшиное мясо в виде тефтелей или фрикаделек;
- запеченную рыбу нежирных сортов;
- молочные супы, какао, творог, кефир.
Любовь Харитонова д.м.н., профессор кафедры педиатрии с инфекционными болезнями у детей факультета усовершенствования врачей РГМУ
Лихорадка в переводе с греческого языка означает "жар, горячка". Это своего рода защитная реакция организма, которая возникает в ответ на воздействие на организм ребенка так называемых пирогенных факторов (вирусы, бактерии, токсины и др.). Лихорадка всегда сопровождается повышением температуры тела. В своем развитии лихорадочный процесс проходит три стадии:
- в первой стадии температура тела повышается;
- во второй она держится некоторое время на повышенном уровне;
- в третьей стадии температура тела снижается до исходного уровня.
На фоне лихорадки у малышей могут возникать судороги. Появляются головная боль, сонливость, чувство разбитости, повышенная болевая чувствительность кожи. Заболевания, сопровождающиеся лихорадкой, могут протекать как с явлениями угнетения нервной деятельности (апатия), так и с повышенной возбудимостью. Могут возникать бред и галлюцинации. Частота дыханий увеличивается. Снижается аппетит. Ребенок теряет в весе.
Что делать, если у ребенка температура? Правила ухода
- Детям в таком состоянии необходим постельный режим.
- Можно предлагать ребенку пищу по обычному режиму кормлений, однако, нельзя заставлять ребенка есть. Пища должна быть жидкой, легко усвояемой: бульоны, кисели, пюре. Следует исключить жирную и жареную пищу.
- Питьевой режим является важным компонентом в купировании лихорадки. Объем суточной потребности жидкости определяет врач с учетом потерь жидкости с дыханием, потоотделением, мочой. Для выпаивания можно использовать отвары трав, морсы, компоты, медикаментозные средства: физиологический раствор, регидрон и др. При нежелании ребенка пить необходимо давать жидкость ребенку по 1 чайной ложке каждые 10 минут в течение нескольких часов.
- Необходимо исключить купание ребенка до нормализации температуры тела. Купание заменяют обтиранием влажным полотенцем.
- Температура воздуха в комнате должна находится в обычном физиологическом режиме: для малышей 25-26°С, детей старшего возраста - 22-23°С.
Когда необходимо давать жаропонижающее
Повышение температуры тела до 38,5°С при инфекционных заболеваниях не требует приёма лекарственных средств. Исключение составляют дети группы риска: с поражениями нервной системы, склонные к судорогам, тяжелыми врожденными заболеваниями, которым жаропонижающие средства назначают уже при температуре тела от 38°С. При такой температуре тела тормозится развитие микроорганизмов, стимулируются иммунные механизмы защиты.
Повышение температуры тела выше 38,5°С представляет угрозу в первую очередь для головного мозга, что определяет необходимость интенсивной борьбы с лихорадкой. При температуре тела выше 38,5°С снижение ее следует начинать с физических методов охлаждения: обтирания слабым раствором уксуса, прохладные салфетки на лоб и в паховые складки ребенка и др. При отсутствии эффекта назначают жаропонижающие лекарственные средства. Выбор препаратов зависит от заболевания, вызвавшего лихорадку.
При инфекционной лихорадке антипиретики назначают одновременно с антибактериальными или антивирусными средствами.
Для понижения температуры тела у детей препаратом выбора является парацетамол. Причем детям желательно давать специальные детские формы, например, Детский Панадол суспензию. Такой выбор определяется прежде всего высокой безопасностью и эффективностью препарата.
Большим достоинством Детского Панадола также является возможность его применения, начиная с первых месяцев жизни, в отличие от препаратов на основе ибупрофена, которые разрешены только со второго полугодия жизни.
Это важно знать:
- Ацетилсалициловая кислота (аспирин) запрещена для детей до 15 лет в связи с возможным развитием синдрома Рея (поражение головного мозга и печени), смертность при котором составляет более 50%.
- Метамизол (анальгин) до 12 лет можно применять только по назначению врача в критических случаях, в связи с высоким риском возникновения заболеваний крови и нарушений функции почек. Он полностью запрещен к применению в 39 странах Европы и Америки.
- Ибупрофен противопоказан детям с язвенными поражениями желудочно-кишечного тракта и детям с бронхиальной астмой.
- Антибиотики и противовирусные препараты можно принимать только по назначению врача.
Таким образом, при лихорадке у детей препаратом выбора является парацетамол (например, Детский Панадол). Он обеспечивает плавное снижение температуры тела при лихорадочных состояниях и имеет больший диапазон безопасности по сравнению с другими жаропонижающими средствами (ибупрофен, ацетилсалициловая кислота, анальгин и др.)
P.S. Следует обратить внимание, что Детский Панадол снижает температуру тела до 37.5°С, чем обеспечивается оптимальный температурный режим, позволяющий иммунной системе ребенка бороться с вирусами и бактериями.
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом

Мы с вами поговорили о лихорадке и о способах ее лечения, препаратах для снижения температуры и их правильном применении. Но мы не коснулись таких важных вопросов, как питание и питье детей, которые лихорадят. За счет правильного питья и правильного питания можно существенно улучшить самочувствие и состояние ребенка, ускорить процесс выздоровления и даже помочь в укреплении иммунитета. Но что и как давать малышу при лихорадке?
Питье детей с лихорадкой
Стоит помнить, что дети с лихорадкой из-за потливости и потерь жидкости с дыханием, мочой и стулом, тратят ее гораздо больше для обмена веществ, а значит, им необходимо полноценно и адекватно восполнять ее в организме. Кроме того, ребенку нужно активно выводить токсины, для чего нужна дополнительная жидкость. Повышение температуры тела на один градус ускоряет обмен веществ в три-четыре раза, поэтому, важно вовремя пополнять запасы жидкости у детей, чтобы не допустить обезвоживания. Также необходимо давать ребенку больше жидкости, чтобы можно было увеличить потоотделение, то есть помочь ему отдавать тепло в окружающее малыша пространство и за счет испарения охлаждать тело. У детей механизм потоотделения несовершенен, так как потовые железы у них еще работают неслаженно.
При правильном выпаивании малыша и лихорадке, не доходящей до критических цифр, можно применяя особые жаропонижающие и потогонные отвары, снизить температуру и бороться с лихорадкой даже без жаропонижающих препаратов. Ребенок сможет сам справиться с повышенной температурой. При всем этом стоит помнить, что на каждый градус повышенной температуры тела ребенку необходимо поступление как минимум на 20-25% больше жидкости, чем положено ему же по нормативам. Пусть даже будет больше, лишняя жидкость выделится с мочой. При этом поступление жидкости должно быть равномерным в течение суток, чтобы не было колебаний в процессах обмена веществ. Можно выпаивать ребенку жидкость каждые 15-30 минут по несколько ложек или глотков, по маленькой кружечке, в зависимости от возраста и веса.
Однако, в вопросе выпаивания не стоит проявлять чрезмерного рвения и усердия, если дать ребенку сразу много жидкости, это может при лихорадке спровоцировать приступ рвоты, что также неблагоприятно для состояния малыша. Лучше не давать ребенку много пить на пике лихорадки, так как в это время рвотный рефлекс повышен. Эффективны в таком случае у детей травяные чаи и настои, отвары с потогонным эффектом, но стоит помнить об их потенциальной аллергенности и пробовать их, начиная с малого объема. Полезными потогонными напитками станут чай с малиной или медом, с липовым цветом, настои из ромашки и фенхеля.
У малышей раннего возраста стоит отдавать предпочтение отварам, обладающим невысокой аллергенностью – компоту из сухофруктов, изюмной водичке (заваренный кипятком сушеный изюм), травяному чаю с ромашкой. Важно, чтобы эти жидкости для выпаивания не превышали температуру тела ребенка, тогда жидкость будет максимально усваиваться и всасываться организмом. У детей раннего возраста, находящихся на грудном вскармливании, лучшей жидкостью для отпаивания будет грудное молоко, прикладывать малыша к груди нужно как можно чаще – хоть каждые 15 минут. Если же ребенка вскармливают искусственно, ему стоит давать для отпаивания травяные чаи или кипяченую водичку.
Стоит помнить и признаки обезвоживания, которые крайне нежелательно обнаруживать у своего малыша. Эти признаки должны вас сильно обеспокоить и стать поводом для вызова врача:
- западение родничка,
- сильно пересохшие губы и рот,
- запавшие глаза и плач без слез,
- возбуждение или угнетение, очень сухая кожа,
- моча отделяется крайне редко, ее мало и она слишком концентрированная.
С такими симптомами отпаивание нужно форсировать и немедленно вызвать врача, так как обезвоживание может существенно нарушить самочувствие и усилить лихорадку.
Что и как кушать при лихорадке?
Конечно, при простудах аппетит у детей снижен, но все равно кушать малышу, хотя бы понемногу – необходимо. Врачи рекомендуют разнообразить питание, делать его полноценным, разнообразным и подходящим по возрасту, тогда оно повысит сопротивляемость ребенка к простудным заболеваниями и поможет в борьбе с лихорадкой. При лихорадке не рекомендуется длительно ограничивать ребенка в питании, как в отношении калорийной составляющей и витаминно-минеральной, так и в отношении количества питания. На сегодняшний день в педиатрии и медицине в целом категорически отказались от бытовавшего ранее принципа лечения голоданием при различных болезнях, в том числе и с лихорадкой.
Важно помнить, что при лихорадке происходит повышение интенсивности обмена веществ и болеющие дети нуждаются в более калорийном питании, полноценном по всем показателям. При этом голодание ослабляет весь организм, приводя к затягиванию процесса выздоровления. Пища для лихорадящих детей должна содержать витамины и минералы в достаточном количестве, но не должна быть тяжелой и избыточно калорийной. Особенно важно обогащение питания витамином С, так как его роль при лихорадке очень важна, равно как должно быть и достаточно витаминов группы В, которые помогают в активизации защитных сил организма.
Это самый сложный вопрос, который встает перед родителями, так как насильно запихивать ложки с кашей или супом в лихорадящего ребенка, конечно, нельзя. Дело в том, что на этапе лихорадки и борьбы с инфекцией организм бросает все силы на активацию иммунитета и синтез антител, и расходовать лишние калории и энергию на переваривание пищи ему будет крайне сложно. Поэтому, в вопросах кормления родителям стоит руководствоваться, прежде всего, здравым смыслом и рассудительностью. Если высокая температура длится совсем недолго, всего один-два дня, при этом малыш ни в какую не хочет кушать вообще, стоит давать ему витаминизированное питье и легкие фруктовые пюре, полужидкие по консистенции. Недостаточное количество пищи необходимо обязательно дополнять потреблением жидкости.
От жидкости отказываться нельзя ни при каких условиях. Но обычно дети отказываются от еды первые несколько часов, пока длится лихорадка, и они плохо себя чувствуют. По мере улучшения состояния и снижения температуры, аппетит начинает постепенно возвращаться, и малыш может понемногу кушать. После лихорадки стоит давать ребенку протертые и слизистые супы, жидкую кашу или кисель. По мере улучшения состояния и перехода из острого период питание начинают разнообразить и возвращаются к привычному стилю питания ребенка, чтобы восполнить все потери при болезни.
Полезные советы при лихорадке
При лихорадке теряется жидкость, стоит ее восполнять фруктовыми, ягодно-фруктовыми или фруктово-овощными соками, морсами, компотами, отваром кураги и изюма, чаем, в который можно мелко нарезать очищенное яблоко. Температура питья должна быть примерно равна температуре тела.
Для снижения интоксикации важно принимать достаточно витаминов, содержащихся в продуктах – особенно необходимы аскорбиновая кислота, витамин А, Р. Важно включать в рацион отвары шиповника и черной смородины, лимоны, черноплодную рябину. Не менее полезны лихорадящим малышам морковь и тыква, облепиха, малина и курага. А вот сахар, если возможно, и нет аллергии, стоит заменить медом, надо чередовать разные виды питья. Пить нужно часто, но по два-три глоточка.
При улучшении состояния нужно в питании: обязательно белки, из них строятся антитела для борьбы с инфекциями – необходимы рыбные и мясные блюда, в виде суфле, фрикаделек, фарша. Также можно применять яйцо, творог и сыр. Если малыш плохо ест, белок можно ему давать из молочных продуктов – поите молоком, кефиром или простоквашей. Полезны будут протертые в пюре овощи с небольшим кусочком сливочного масла.
В некоторых продуктах питания содержится салициловая кислота, это природное вещество, безвредный аналог вредного аспирина, которая может помочь в снижении температуры и облегчить состояние ребенка. Прежде всего, полезны при лихорадке апельсины и сок из них, они хорошо утоляют жажду, богаты необходимыми витаминами и дают жаропонижающий эффект. Подобным же эффектом обладает ежевика и сок из нее, ягоды и сок малины, а также из листьев малины заваривают чудесный жаропонижающий чай. Полезны ягоды и соки из смородины. Натуральным жаропонижающим эффектом обладают черника и финики, перец и чеснок, чернослив.
Противовирусной активностью обладают чеснок и виноград, сливы и ананасы, малина и ламинарии, брокколи и авокадо, клубника, соя, черника и зеленый чай.
Продукты с природными антибиотиками – баклажан, банан, имбирь и инжир, чеснок, перец, виноград, горчица и мед, хрен, ананасы, ламинарии, зеленый чай и слива.
Продукты с иммуностимулирующим эффектом – это чеснок и ламинарии, все свежие соки, рыба и мясо в вареном виде, оливковое масло, крупы, кислое суточное молоко и йогурт.
Температура тела человека является постоянной, в отличие от холоднокровных животных, температура тела которых нестабильна и колеблется в зависимости от температуры окружающей среды. В норме температура тела человека имеет очень незначительные колебания в зависимости от времени суток: у здорового человека температура утром несколько ниже, чем вечером. Также у детей температура выше, чем у взрослых, выше она и у женщин во время менструации. Это связано с интенсивностью окислительных процессов. Физиологические колебания температуры тела человека в норме не превышают 1 °С. Процесс поддержания постоянства температуры тела называется терморегуляцией, он обеспечивает образование и выделение тепла организмом. При развитии патологического процесса в организме человека происходит нарушение терморегуляции, которая проявляется через лихорадку.
Лихорадкой называется приспособительная реакция организма в ответ на различные раздражители (бактерии, вирусы, распад тканей, паразиты).
Бактерии и выделяемые ими продукты жизнедеятельности действуют как на центры терморегуляции человека, так и, раздражая иммунную систему организма, провоцируют выделение в кровь пирогенов.
В ответ на вирусную инфекцию вырабатывается интерферон, образование которого требует много энергетических затрат и может происходить только при лихорадке.
Выделяют лихорадки инфекционного и неинфекционного генеза. Последние возникают при всасывании продуктов распада поврежденных тканей организма при кровоизлиянии, введении чужеродного белка, отравлении.
Для измерения температуры используется медицинский термометр с градуировкой от 34 до 42 °С. Измеряется температура чаще в подмышечной впадине, реже в паховой складке, прямой кишке, во рту. В подмышечной впадине не должно быть воспалительного процесса, потому что это приводит к местному повышению температуры и искажает реальную температуру тела. Перед термометрией подмышечную впадину насухо протирают полотенцем, так как влага также влияет на правильность измерения температуры.
Хорошо продезинфицированный градусник нужно встряхнуть, чтобы ртуть опустилась ниже шкалы. Затем его помещают в место измерения температуры нижним концом. Больной должен плотно прижимать градусник к телу в течение 7—10 минут. При бессознательном состоянии больного и возбуждении руку должна придерживать медицинская сестра или сиделка (то же относится и к маленьким детям).
По степени подъема температуры выделяют следующие виды температурных кривых: субфебрильную — не выше 38 °С, фебрильную — до 39 °С, высокую 39—40 °С, чрезвычайно высокую — выше 40 °С.
Выделяют несколько видов лихорадки по высоте, длительности, характеру колебаний температуры.
По характеру колебаний температуры различают следующие виды:
• постоянная лихорадка (Jebris continua) — высокая, длительная лихорадка с суточными колебаниями температуры не более 1 °С. Такой тип характерен для сыпного и брюшного тифа, крупозной пневмонии;
• послабляющая лихорадка (Jebris remittens) — лихорадка с суточными колебаниями температуры более 1 °С. Наблюдается при нагноительных заболеваниях, очаговом воспалении легких;
• перемежающая лихорадка (Jebris intermittens) — лихорадка встречается при малярии. Сходна с гектической. Повышение температуры может длиться от 1 ч до нескольких часов, повторяется через 1—2 дня в зависимости от типа возбудителя;
• истощающая, или гектическая, лихорадка (Jebris hectica) — лихорадка длительная, с суточными колебаниями в 4—5 °С и падением температуры до нормальных цифр. Встречается при туберкулезе легких, сепсисе;
• извращенная лихорадка (Jebris inverse.) — лихорадка сходна с гектической. При этом типе утром отмечается максимальный подъем температуры, а вечером она снижается до нормальных цифр. Встречается при туберкулезе и сепсисе;
• атипическая лихорадка (Jebris irregularis) — этот тип лихорадки характеризуется неопределенной длительностью и неправильными, разнообразными суточными колебаниями температуры. Встречается при многих заболеваниях;
• возвратная лихорадка (Jebris reccurens) — лихорадка характеризуется закономерной сменой лихорадочных и безлихорадочных периодов и продолжается несколько дней. Размах температуры при этом может быть до 4—5 °С. Характерна для возвратного тифа;
• волнообразная лихорадка (Jebris undulans) — обусловлена сменой периодов постепенного увеличения температуры до высоких цифр и постепенного снижения ее до субфебрильных или нормальных цифр. Встречается при бруцеллезе и лимфогранулематозе.
Уход за лихорадящими больными имеет большое значение для облегчения состояния больного, его выздоровления. В процессе ухода важна работа медицинской сестры, которая при непосредственном общении с больным наблюдает за динамикой его состояния, отмечает появление новых симптомов. Медицинская сестра проводит лечебные и гигиенические мероприятия, раздает лекарственные препараты в определенное время и следит за их приемом. Немаловажную роль играют прием и введение лекарственных средств больному по часам, так как задержка или пропущенный прием приводят к сбою лечебного процесса и задержке выздоровления. Медсестре у постели тяжелого больного необходимо знать симптомы осложнений заболевания, опасные для жизни, уметь вовремя заметить их, сообщить врачу и оказать экстренную помощь.
Для ухода за лихорадящими больными нужно знать о стадиях болезненного процесса. Стадии можно легко определить при кратковременной лихорадке (малярия, грипп) и трудно — при длительном.
Каждая стадия имеет свою симптоматику и особенности течения, поэтому уход за больным в разные стадии лихорадочного процесса имеет свои особенности.
В первой стадии нарастания температуры теплопродукция значительно преобладает над теплоотдачей. Эта стадия может длиться от нескольких часов до нескольких дней. Объективно она проявляется головной болью, болью в мышцах, слабостью, жаждой, иногда отмечается побледнение конечностей. Быстрый подъем температуры обычно переносится больным плохо из-за сотрясающих тело ознобов. Больного следует прежде всего согреть: укрыть теплым одеялом, обложить теплыми грелками (во избежание ожогов грелка не должна быть очень горячей и соприкасаться с телом, для этого ее лучше завернуть в полотенце), дать больному выпить горячий сладкий чай, отвар трав. В этой стадии нужно следить за состоянием больного, его органов и систем (измерять артериальное давление, пульс, следить за диурезом).
Во второй стадии максимального подъема температуры наблюдается относительное равновесие между теплопродукцией и теплоотдачей. Это наиболее устойчивый период лихорадочного процесса. Длительность его также может быть от нескольких часов до нескольких дней. Прекращается подъем температуры, в результате проходит озноб, уменьшается дрожь в мышцах (следовательно, и боль в них), снижается спазм периферических сосудов, появляется гиперемия (покраснение) кожных покровов.
Больные в этой стадии жалуются на головную боль, слабость, сухость во рту, чувство жара. Отмечаются учащенное сердцебиение (тахикардия), учащенное дыхание (тахипноэ), может наблюдаться снижение артериального давления — гипотония.
В этой стадии происходит нарушения обмена веществ. В организме начинают подвергаться распаду углеводы, жиры, белки, одновременно с этим в связи со снижением переваривания и всасывания уменьшается поступление в организм питательных веществ. Все это приводит к истощению организма. Больные худеют. В этой стадии большое внимание надо уделять состоянию сердечно-сосудистой системы, своевременно назначать препараты для урежения пульса, при гипотонии поддерживать артериальное давление на нормальном уровне. Больным необходимы обильное витаминизированное питье, прием жаропонижающих средств.
В третьей стадии при снижении температуры теплопродукция снижается, теплоотдача повышена. Снижение температуры может происходить по типу лизиса — это медленное, длительное снижение температуры, или но типу кризиса, когда температура снижается быстро в течение нескольких часов.
Критическое снижение температуры тяжело переносится больными в связи с тем, что возникают симптомы острой сердечной недостаточности.
Выделяют три стадии лихорадочного процесса:
• стадия нарастания температуры;
• стадия максимального подъема температуры,
• стадия снижения температуры.
Резкое снижение температуры ниже нормального уровня протекает с ухудшением общего состояния больного. У больного возникают общая слабость, жажда, вновь может появиться озноб. Кожные покровы бледнеют, выступает холодный пот, снижается артериальное давление, учащается пульс, но становится малым, мягким, дыхание частое. Развивается коллапс.
При благоприятном течении критического снижения температуры у больного отмечается повышенное потоотделение, дыхание и пульс сохраняются в норме, лихорадочное возбуждение проходит, больной засыпает.
Тяжесть течения периодов лихорадочного процесса зависит от заболевания, вызвавшего лихорадку, общего состояния организма, функционального состояния нервной, эндокринной, сердечно-сосудистой системы больного, интенсивности окислительных процессов.
При повышении температуры происходит нарушение обмена веществ в организме. Нарушается водно-солевой баланс, повышается жировой обмен, увеличивается выделение азота с мочой, повышается уровень сахара в крови, нередко наблюдается глюкозурия. При лихорадке наблюдается учащение числа сердечных сокращений на 10 ударов в минуту при повышении температуры на 1 °С. Также соответственно повышению температуры и частоты сердечных сокращений происходит учащение дыхания.
Повышение температуры отражает состояние реактивности организма, его возможности в борьбе с инфекцией. Но не всегда возможно расценивать лихорадку как благоприятный для организма больного процесс. Чрезмерное повышение температуры, как и снижение ее ниже нормы, всегда тяжело переносится больными и оказывает неблагоприятное воздействие на организм, поэтому в лечении лихорадки необходим индивидуальный подход к каждому больному.
Больным с лихорадкой требуются особое внимание и уход. В различные периоды лихорадочного процесса уход за больным имеет свои особенности. При гипертермии больному нужно обеспечить покой, постельный режим. Больного следует тепло укрыть, при необходимости (при потрясывающем ознобе) согреть грелками. Его нужно поить горячим сладким чаем. В период максимального подъема температуры в результате возбуждения центральной нервной системы возможно неадекватное поведение больного: он может выскочить из палаты, выпрыгнуть из окна и т.д. Таким больным требуется постоянное наблюдение медицинской сестры. Она должна следить за частотой пульса, уровнем артериального давления. При ухудшении состояния больного постовая медсестра должна немедленно сообщить об этом врачу.
При высоких цифрах температуры, больших ее колебаниях, длительном течении лихорадочного процесса больной сильно истощается. Для поддержания организма больного, восполнения энергетических затрат, повышения его сопротивляемости необходимо в рацион больного включать высококалорийные, высокобелковые и легкоусвояемые продукты питания в жидком или полужидком виде. Больного можно кормить куриными бульонами с протертыми овощами, кашами. В период повышения температуры у больного снижен аппетит, поэтому необходимо больного кормить часто, но маленькими порциями. При гипертермии в организме больного накапливаются токсические продукты, которые оказывают повреждающее действие на клетки организма. Для выведения токсических веществ больному необходимо обильное, витаминизированное питье, можно давать больному
фруктовые и ягодные соки, морсы, минеральную воду без газа (для профилактики метеоризма). В рационе больного ограничивается потребление поваренной соли. В этом периоде у больного отмечается сухость во рту, могут появляться небольшие язвочки (афтозный стоматит), трещины в углах рта. Для облегчения состояния медсестра должна смазывать ротовую полость больного раствором фурацилина (нитрофурал), язвочки обрабатывать 3%-ным раствором перекиси водорода, трещины смазывать стерильным вазелиновым маслом или любым жирным кремом. При чрезмерном повышении температуры у больного может наблюдаться резкая головная боль, для ее уменьшения на лоб кладут пузырь со льдом или холодный компресс. Для этого в холодной воде (лучше со льдом) смачивают кусок сложенной в несколько слоев гигроскопической ткани, слегка отжимают и накладывают на лоб. Через 3—5 минут его заменяют на другой, и так можно продолжать в течение часа. Иногда в воду добавляют уксусную кислоту. Для снижения температуры применяют также обтирания прохладной водой. Для профилактики осложнений со стороны сердечно-сосудистой системы можно протирать область крупных сосудов, сердца водкой. Медицинская сестра должна следить, чтобы больной не мерз, чтобы в палате не было сквозняков, шума.
Медицинская сестра должна ухаживать за кожей больного, проводить профилактику пролежней. При запорах делается очистительная клизма. Нередко постановка очистительной клизмы способствует снижению температуры и нормализации состояния больного. При тяжелой лихорадке физиологические отправления больной должен совершать в постели в судно.
При критическом снижении температуры у больного развивается острая сердечно-сосудистая недостаточность, которая проявляется резким снижением артериального давления, учащением пульса, дыхания, обильным потоотделением, кожа бледнеет, становится холодной. Это состояние требует срочной медицинской помощи. Медицинская сестра должна срочно сообщить врачу и быстро выполнять его назначения. Больному вводят препараты, повышающие артериальное давление: кофеин, адреналин. В этом состоянии ему следует сменить нательное и постельное белье, его необходимо согреть, дать горячее питье.
Критическое падение температуры встречается при крупозной пневмонии, малярии, гриппе.
При литическом снижении температуры (медленном, постепенном) состояние больного обычно не ухудшается. Возникает небольшое потоотделение, слабость, больной может уснуть. Сон в этом случае — лучшее лекарство!
Читайте также:


