Может ли инфекция содержаться в сперме
В этой статье речь пойдет о методе ПЦР для диагностики инфекций, передаваемых половым путем, при анализе спермы (эякулята). Какие инфекции можно определить в сперме, а какие нельзя? Какие еще материалы можно использовать для диагностики инфекций половой системы?
Среди преимуществ ПЦР как метода в сравнении с другими, традиционно используемыми для диагностики инфекционных заболеваний человека (иммуноферментный анализ, бактериологический посев, микроскопия), стоит отметить непосредственное обнаружение инфекционного агента в результате выявления специфического фрагмента ДНК или РНК возбудителя в исследуемом образце, а потому - возможность напрямую идентифицировать возбудителя инфекции, осуществлять раннюю диагностику, например, в инкубационном периоде, диагностировать заболевание не только в острой и хронической формах, но и выявлять скрытые (латентные) формы инфекций, протекающие без выраженных симптомов или бессимптомно, а также проводить скрининговые исследования, направленные как на определение уже имеющейся инфекционной патологии, так и выявление возможного носительства инфекций для оценки принадлежности пациента к группе риска.
Спектр возбудителей, выявляемых методом ПЦР, чрезвычайно широк, в связи с чем наибольшее распространение ПЦР-диагностика получила в гинекологической и урологической практике, в дерматовенерологии. Для диагностики большинства бактериальных и вирусных инфекций, выявления возбудителей ИППП, вызывающих заболевания, передаваемые половым путём (ЗППП), материалом для исследования служит, в основном, соскобное отделяемое слизистых оболочек мочеполовых органов: соскоб эпителиальных клеток из цервикального канала и поверхности шейки матки у женщин, соскоб из уретры (мочеиспускательного канала), выделения из половых органов - у мужчин и женщин. При обследовании на некоторые виды инфекций (ВИЧ, гепатиты В и С, вирус Эпштейна-Барр и др.) для анализа берут кровь. Для выявления цитомегаловирусной и герпетической инфекций можно исследовать мочу. Клиническим материалом для ПЦР-диагностики ИППП у мужчин может служить секрет предстательной железы и эякулят (сперма). В каждом конкретном случае выбор исследуемого биоматериала определяется диагностической задачей исследования.
В данной статье мы подробнее остановимся на диагностике ИППП у мужчин и возможности выявления возбудителей ЗППП и урогенитальных инфекций в эякуляте.
Инфекционно-воспалительные заболевания органов мужской репродуктивной системы могут явиться одной из возможных причин снижения мужской фертильности (способности к воспроизведению потомства), а урогенитальные инфекции их вызывающие - быть ассоциированы с мужским бесплодием.
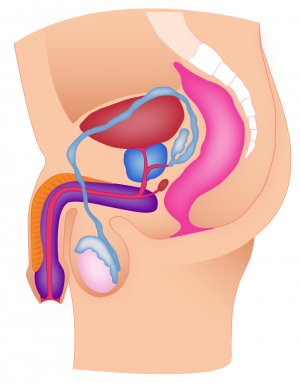
К органам мужской репродуктивной системы относятся наружные и внутренние половые органы. К числу наружных относят половой член и мошонку. Внутренние половые органы представлены яичками с их оболочками и придатками, расположенными в мошонке, семявыносящими протоками и добавочными половыми железами, в числе которых предстательная железа (простата) - железисто-мышечный орган, охватывающий мочеиспускательный канал ниже мочевого пузыря, семенные пузырьки - парный железистый орган, расположенный над предстательной железой, и бульбоуретральные (Куперовы) железы - парные округлые железы небольшой величины, расположенные между пучками мышц мочеполовой диафрагмы. В яичках, являющихся парной половой железой, происходит образование мужских половых клеток - сперматозоидов и выработка мужских половых гормонов. Продукты секреции добавочных половых желез образуют семенную жидкость (семенную плазму, или спермоплазму), которая при смешении со сперматозоидами образует сперму. Придаток яичка (эпидидимис) тесно связан с яичком и служит резервуаром накопления спермы и созревания сперматозоидов, являясь частью семявыводящих путей. Семявыносящий проток представляет собой парный трубчатый орган, служащий для транспортировки сперматозоидов из эпидидимиса в семявыбрасывающий проток. При эякуляции (семяизвержении) происходит сокращение продольных мышечных волокон семявыносящего протока, сперматозоиды поступают в семявыносящий проток и смываются содержимым семенных пузырьков в уретру. Вклад секрета семенных пузырьков и предстательной железы в общий объём семенной жидкости составляет около 95% (примерно 35% приходится на секрет предстательной железы, 60% - на секрет семенных пузырьков), поэтому колебания объёма эякулята, в первую очередь, зависят от секрета добавочных половых желез. Тесная функциональная взаимосвязь всех органов мужской половой системы позволяет оценивать её состояние путём исследования эякулята. Среди лабораторных методов исследования анализ эякулята является важнейшим и, зачастую, - достаточным не только для оценки мужской фертильности, например, при анализе спермограммы, но и диагностики наиболее распространённых, репродуктивно значимых урогенитальных инфекций.
Наиболее частыми возбудителями инфекций мужского урогенитального тракта являются бактерии: гонококк (Neisseria gonorrhoea) - возбудитель гонореи, хламидии (Chlamydia trachomatis) - возбудитель урогенитального хламидиоза, трахомы и венерической лимфогранулемы, бледная трепонема (Treponema pallidum) - возбудитель сифилиса, микоплазмы (Mycoplasma genitalium и Mycoplasma hominis) и уреаплазмы (Ureaplasma urealyticum, Ureaplasma parvum), являющиеся инфекционными агентами воспалительных процессов в мочеполовых органах, а также простейшие, например, трихомонада (Trichomonas vaginalis) - возбудитель урогенитального трихомониаза, грибы, например, рода Candida, вызывающие урогенитальный кандидоз, и различные вирусы, среди которых вирусы простого герпеса 1 и 2 типов (ВПГ, Herpes simplex virus, HSV1 и HSV2) - возбудители генитального герпеса, цитомегаловирус (CMV), вирус папилломы человека (ВПЧ, HPV, Human papillomavirus), вирусы гепатита В (HBV), гепатита С (HCV), ВИЧ (HIV) и другие. Некоторые из перечисленных бактериальных возбудителей (гонококк, хламидии, бледная трепонема, генитальная микоплазма) являются патогенами, другие (уреаплазмы, энтерококки, стафилококки и ряд других) - принадлежат к группе условно-патогенных микроорганизмов, способных вызывать воспаление в половых органах при снижении иммунной защиты.
Вирусы и бактерии могут напрямую поражать сперматозоиды, приводя к изменению их подвижности. Так, например, известно, что Mycoplasma genitalium и Ureaplasma urealyticum, прикрепившиеся к головке и средней части сперматозоидов, негативно влияют не только на их подвижность, но и способность к оплодотворению яйцеклетки, проводимому в экспериментальных (in vitro) условиях. Повреждающее действие могут оказывать и продуцируемые микроорганизмами токсины. В ответ на инфекционный процесс развивается вторичное воспалительное повреждение, сопровождаемое образованием свободных радикалов и цитокинов, способных оказывать цитотоксическое воздействие на половые клетки. Кроме того, инфекции являются одним из факторов риска образования антиспермальных антител (АСАТ), направленных против различных частей сперматозоидов. Механизмом образования АСАТ на фоне воспалительного процесса является всё та же способность бактерий, вирусов и грибов прикрепляться к мембране сперматозоидов, вследствие чего происходит запуск аутоиммунных реакций. Присутствие АСАТ в эякуляте приводит к снижению его качественных и количественных характеристик: уменьшению концентрации и подвижности сперматозоидов, изменению морфологии половых клеток, их агглютинации, к изменению значений pH и вязкости семенной плазмы. Тем самым инфекции мочеполовых органов могут снижать репродуктивную функцию у мужчин.
Большинство возбудителей ИППП попадают в организм преимущественно половым путём. Наиболее часто инфекции выявляются у лиц молодого возраста, особенно тех, кто имеет большое число половых партнёров. При незащищенном половом акте высок риск заражения хламидиозом, гонореей, сифилисом, трихомониазом, гепатитами В и С, ВИЧ, герпесом, ВПЧ. Всего в настоящее время насчитывается более двадцати инфекций, которые передаются половым путём. Многие из них характеризуются высокой контагиозностью, а потому - быстрым распространением среди населения. К примеру, ежегодно в мире регистрируется около 90 миллионов новых случаев хламидийной инфекции, а восприимчивость к урогенитальному хламидиозу приближается к 100%. Следует помнить, что заражение ИППП может происходить при любом виде сексуальных контактов: анальном и оральном сексе, генитальном контакте без проникновения. Коварство этих инфекций заключается и в их возможности протекать без клинически выраженных симптомов. Согласно данным Всемирной организации здравоохранения (ВОЗ), 50 - 80% населения инфицировано вирусом папилломы человека, но лишь 1 - 2% лиц имеют клинические проявления этой инфекции. Бессимптомное вирусоносительство играет ключевую роль в распространении генитального герпеса: до 70% случаев передачи этого вируса и заражения им здоровых лиц происходит при бессимптомном характере болезни и наличии вируса герпеса у больного. Скрытый характер течения инфекции затрудняет возможность её выявления. Отсутствие со стороны мужчины должного внимания на появление у себя некоторых из признаков или симптомов начинающегося заболевания, несвоевременное обращение к врачу или неадекватное лечение, например, в случае предпринимаемого самолечения, могут способствовать переходу инфекции в хроническу форму и развитию хронического заболевания. Хроническую инфекцию труднее диагностировать, тяжелее лечить, к тому же последствия хронического инфекционно-воспалительного процесса в мочеполовых органах оказываются более тяжкими для мужского здоровья.
В зависимости от локализации инфекционного процесса чаще всего у мужчин развиваются уретрит (воспаление мочеиспускательного канала), цистит (воспаление мочевого пузыря), простатит (воспаление предстательной железы), эпидидимит (воспаление придатка яичка) и орхит (воспаление яичка). Острый эпидидимит может распространиться и на яички (эпидидимоорхит). Симптомы или признаки заболевания напрямую зависят от того, какой именно возбудитель инфекции попал в мужской организм и каково состояние иммунитета в целом. Наиболее частыми возбудителями инфекций, вызывающих уретрит, являются Chlamydia trachomatis, Neisseria gonorrhoea, Mycoplasma genitalium и Ureaplasma urealyticum. Среди сексуально активных молодых мужчин эпидидимит чаще вызывается Chlamydia trachomatis, Neisseria gonorrhoea и Trichomonas vaginalis. У мужчин старшего возраста и пожилых чаще обнаруживают условно-патогенную микрофлору (Mycoplasma hominis, Ureaplasma parvum и др.).
Симптомы урогенитальных заболеваний, вызываемых различными возбудителями ИППП, чаще всего не являются специфичными. При остром характере инфекционного-воспалительного процесса клиническая картина ИППП у мужчин может выражаться такими симптомами, как дискомфорт, зуд и жжение в области уретры, боль в промежности, нижней части живота и в области мошонки, болезненность при мочеиспускании (дизурия) и половых контактах (диспареуния), гиперемия и отёчность кожных покровов в области поражения, слизистые или гнойные выделения из уретры. В случае скрытой формы инфекции признаками заражения могут являться редкие, незначительные выделения из уретры. Сходство клинических проявлений многих урогенитальных инфекций вовсе не означает, что существует их одинаковое лечение, каждая инфекция требует индивидуальной медикаментозной терапии. Это диктует необходимость проведения лабораторного исследования, направленного на выявление и идентификацию возбудителей ИППП.
Одним из таких видов исследования, предлагаемых в нашей клинике для мужчин, является анализ эякулята с помощью молекулярно-биологического метода ПЦР. Исследование является скрининговым и представляет собой блок анализов ПЦР на инфекции в сперме. Предназначен для обнаружения в биоматериале специфических фрагментов ДНК основных возбудителей ИППП и урогенитальных инфекций мочеполового тракта у мужчин: Neisseria gonorrhoeae, Clamydia trachomatis, Trichomonas vaginalis, Mycoplasma genitalium, Mycoplasma hominis и Ureaplasma spp. Обследование не требует применения каких-либо инвазивных процедур, а потому может быть выполнено в кратчайшие сроки. Использование для этих целей современного высокочувствительного и высокоточного диагностического метода, каким является ПЦР-анализ, представляется в настоящее время неотъемлемой частью комплексного подхода в лабораторной оценке мужского репродуктивного здоровья.
Думается, рассказывать о том, что, собственно, называется спермой и как она выглядит, не стоит. Лучше просто запомнить, что на научном языке выброс спермы называется эякуляцией, а сама сперма - эякулятом. Состав ее довольно сложен, поэтому заблуждаются те, кто думает, будто она состоит из одних сперматозоидов. Ингредиентами семенной жидкости являются секреты яичек и их придатков, семенных пузырьков, предстательной железы, куперовых желез и желез мочеиспускательного канала. В принципе нарушение баланса между этими составляющими может свидетельствовать о различных заболеваниях и приводить к мужскому бесплодию.
Обычно при эякуляции выделяется от 2 до 10 мл спермы в зависимости от частоты половых сношений, конституции, эмоционального состояния и т. п. В норме в 1 мл спермы содержится 60-120 миллионов сперматозоидов. Простатический секрет (то есть жидкость, вырабатываемая предстательной железой) разжижает сперму и является, как и секрет семенных пузырьков, питательной средой для сперматозоидов.
- Возможны нарушения количества, состава и окраски спермы.
- Полное отсутствие эякулята при половом акте - асперматизм - бывает вызвано пороками развития или рубцовыми изменениями семенных протоков, а также нервно-психическими расстройствами.
- Небольшое количество выделяемой спермы (менее 1 мл) - олигоспермия - обычно связано с заболеванием предстательной железы и семенных пузырьков и нередко становится причиной бесплодия.
- Впрочем, и противоположное явление, называемое полиспермией, то есть когда при оргазме выделяется чрезмерное количество семенной жидкости, вызывает снижение ее оплодотворяющей способности.
- Полное отсутствие сперматозоидов - азооспермия - может наблюдаться при заболеваниях яичек и нарушении проходимости семявыводящих путей.
- Возможны уменьшение числа сперматозоидов (олигозооспермия) и повышенное содержание мертвых сперматозоидов (некроспермия).
Существует и такое заболевание, как сперматорея - постоянное или частичное истечение семени из мочеиспускательного канала. Причем все это не сопровождается сексуальными переживаниями. В данном случае сперма вполне "боеспособна", однако есть большая проблема с проведением полноценного полового акта.
Кстати, нарушение выработки спермы может быть вызвано вовсе не конкретным заболеванием, а сильным стрессом. Длительное нервное напряжение угнетает процесс выработки сперматозоидов, сказывается на их подвижности и количестве. В крайних случаях стресс приводит даже к полному отсутствию сперматозоидов в семенной жидкости (наблюдались такие явления у лиц, приговоренных к смерти).
О некоторых болезненных процессах позволяет судить и цвет семенной жидкости. Если она красноватого или бурого оттенка из-за примеси крови, это свидетельствует о патологии в предстательной железе и семенных пузырьках. Желтый цвет сперма приобретает при наличии в ней гноя.
Оказывается, жертвами моды становятся не только представительницы прекрасного пола. Стремление некоторых мужчин выгодно подчеркнуть определенные анатомические детали при помощи обтягивающего нижнего белья может весьма плачевно отразиться на "этих самых" органах.
- Во-первых, постоянное нарушение кровообращения из-за длительного ношения слишком тесного белья вполне способно привести к импотенции.
- Во-вторых, возрастает риск проблем гигиенического плана: плавки и тесные трусы типа "Playboy" препятствуют нормальному теплообмену, воздух почти не попадает на половые органы, что приводит к опрелостям и другим раздражениям кожи.
А самое главное - такое белье крайне неблагоприятно сказывается на способности к деторождению. К неутешительному выводу пришла группа датских врачей из клиники Королевского университета Копенгагена. На базе этого крупного научного центра вот уже более 50 лет проводятся исследования по изучению способности мужчин к оплодотворению. Как известно, бесплодным можно считать мужчину, если в его сперме содержится менее 5 миллионов сперматозоидов на 1 мл. Было однозначно доказано, что одна из главных причин этого помимо нарушения экологии и различных воспалительных заболеваний - слишком тесное нижнее белье. Изящные плавки и трусы, выгодно подчеркивающие мужские прелести, при регулярном ношении снижают выработку сперматозоидов в 8-10 раз! В общем, лучше всего вспомнить добрые старые "семейные" трусы - для жары и памятные по армейским временам теплые кальсоны - для зимней стужи.
Распространенное заблуждение, будто длительный перерыв в половой жизни может привести к так называемому "застою" спермы и даже. вызвать простатит, не имеет под собой абсолютно никаких оснований.
Явление, называемое "застоем спермы", современной медицине не известно. Поскольку выработка семенной жидкости идет в организме бесперерывно, природой предусмотрен механизм избавления от ее излишков в виде поллюций или посредством мастурбации. Так что либо осознанно, либо нет, но мужской организм позволяет регулировать этот процесс. Кстати, норм для поллюций нет. У одних это происходит раз в месяц, у других - раз в неделю. Как правило, если мужчина не избавляется от излишков спермы с помощью онанизма или нормального полового акта и в то же время считает, что у него нет поллюций, - значит, он просто их не замечает.
Применение мужской спермы в косметических и даже лечебных целях известно очень давно. Во всяком случае в Древнем Риме такого рода процедуры были вполне привычны. Впрочем, об изобретательности развращенных римских матрон давно уже легенды ходят, поэтому поищем примеры более современные. Всемирно прославленная французская парфюмерия до сих пор активно использует спермосодержащие и спермоподобные вещества для приготовления самых разных косметических продуктов - от кремов и лосьонов до духов. Правда, в качестве "исходного сырья" используется сперма не человеческого , а животного происхождения (как правило, бычья).
И ничего ужасного в этом нет. К тому же туда добавляют не сперму в чистом виде, а то, что получается после ее длительной технологической переработки. В конце концов, мы же едим гематоген, который делают из бычьей, кстати говоря, крови. А многим он даже нравится как лакомство.
Известно, что сперма представляет собой смесь различных ферментов и секретов некоторых желез. Но на 90% она состоит из "продукции" семенных пузырьков и предстательной железы.
В секрете семенных пузырьков очень много фруктозы, ее выделение регулируется половыми гормонами и зависит от уровня сахара в крови. В частности, именно фруктоза первой появляется в семенных пузырьках при начале полового созревания мальчиков. От фруктозы зависит поддержание жизнеспособности сперматозоидов. А уж фруктоза никому вреда не приносила, и множество рецептов различных "ягодных" и фруктовых масок основано именно на действии фруктозы.
Секрет простаты в больших количествах содержит натрий, калий, кальций (их здесь даже больше, чем в плазме крови), цинк, фосфаты и карбонаты. Кроме того, в нем есть лимонная кислота и сильнодействующие ферменты - фиброгеназин и фибролизин. Все эти компоненты полезны организму в принципе и в качестве косметического средства в частности: они омолаживают и разглаживают кожу.
Однако, говоря о кремах, речь идет все же о "консервированном" продукте. Поэтому многие косметологи рекомендуют использовать сперму "живьем". В чистом виде она при высыхании сильно стягивает кожу, так что лучше всего смешивать ее с небольшим количеством вазелина или любым нейтральным кремом. Имеет сперма помимо косметического и лечебный эффект: если вы страдаете от стрептодермии или стафилодермии (обильная гнойная сыпь на шее, лице, плечах на фоне красной, воспаленной кожи), маски из "сока любви" могут оказать поистине чудодейственный эффект.
О том, что можно и чего нельзя в сексе, стоит порассуждать отдельно. Пока же постараемся рассмотреть вопрос о допустимости попадания спермы внутрь организма. ну, скажем так, несколько иным путем, нежели при нормальном половом акте. Говоря более откровенно, речь идет об анальном и оральном сексе.
Итак, по порядку. Спорить о допустимости или недопустимости анального полового сношения можно долго, поэтому не будем отвлекаться. Однако одно бесспорно:
- при попадании в прямую кишку сперма оказывает угнетающее действие как на защитную микрофлору этого органа, так и на иммунную систему в целом.
Это убедительно доказали исследования американских специалистов из Центра по изучению СПИДа и иммунных заболеваний. Есть и еще один аспект. Природой анальное отверстие предназначено отнюдь не для сексуальных экспериментов.
- Поэтому при использовании его не по назначению велика вероятность возникновения трещин в прямой кишке и анусе, развития воспалительных процессов.
- Гораздо чаще, чем при обычном коитусе, появляются микроссадины на половом члене, что в десятки раз увеличивает вероятность заражения СПИДом и другими венерическими заболеваниями.
Поэтому, коль скоро кто-то и прибегает к подобной практике, то уж по меньшей мере должен взять за правило пользоваться презервативом.
Есть и еще один аспект влияния спермы на организм -онкологический.
По мнению доктора медицинских наук, старшего научного сотрудника Института диагностики и хирургии Минздравмедпрома России Веры Титовой, при наличии в женских половых органах патологических процессов (хронического воспаления, эрозии, послеродовых травм) сперма может выступать своего рода катализатором ускорения развития этих и сопутствующих заболеваний. Правда, речь идет не о любой сперме, а "продукте" мужчин, страдающих простатитом и другими специфическими недугами. Но на актуальности проблемы эта оговорка никак не сказывается: количество женщин с разного рода гинекологическими проблемами неуклонно растет да и абсолютно здоровых мужчин тоже, как говорится, кот наплакал.
Полномасштабных экспериментов, позволяющих однозначно подтвердить эту теорию, пока не проводилось, однако предварительные результаты позволяют врачам категорически рекомендовать таким партнерам использовать барьерные средства контрацепции - презервативы.
Что же касается опасности "приема" спермы внутрь, то на сегодняшний день нет никаких данных, что проглатывание спермы может каким бы то ни было образом сказаться на здоровье. Дело в том, что в желудке имеется активная кислотная среда, которая практически сразу убивает все сперматозоиды и превращает сперму в обыкновенную нейтральную биологическую субстанцию. (Не случайно ведь многие химические контрацептивы основаны именно на этом принципе.) Иными словами, нет большой разницы между некоторым количеством эякулята и, скажем, несколькими ложками сметаны. Тут все зависит от личных пристрастий. Сперма имеет характерный запах и вкус, поэтому одному человеку она может нравиться, а у другого вызывать тошноту. К примеру, как устрицы.
Однако не стоит забывать, что при попадании спермы в глотку, пищевод и желудок, равно как и просто при оральном сексе без презерватива, нет никакой гарантии от заражения венерическими заболеваниями, в частности сифилисом.
Сперма - биологически активная субстанция и, следственно, вполне способна вызывать обостренную реакцию. Однако на сегодняшний день достоверных данных, подтверждающих это, не получено. Некоторое время назад в печати промелькнуло сообщение о том, что на кафедре аллергологии и иммунологии Тбилисского медицинского института якобы была обследована женщина с аллергической реакцией на сперму собственного мужа. Однако тут следует сделать скидку на то, что жители Кавказского региона вообще очень подвержены аллергическим заболеваниям и в данном случае речь могла идти о каком угодно аллергене.
Кроме того, некоторые формы женского бесплодия связаны с тем, что в организме женщины вырабатываются антитела на сперму конкретного мужчины. Однако такие случаи вполне поддаются лечению.
Пиоспермия — что это и причины патологии
Пиоспермия — это не качественный состав семенной жидкости мужчины, характеризующийся присутствием в эякуляте гноя. Гнойные примеси в сперме появляются при течении патологических процессов в мочеполовой системе мужчины. Основным виновником гнойной спермы является воспалительное заболевание в организме.
Состав спермы имеет большое количество лейкоцитов (основной показатель присутствия воспаления), клетки болезнетворной микрофлоры и погибшие сперматозоиды. Пиоспермия не возникает, как самостоятельное заболевание, а всегда служит последствием или осложненным фактором после недостаточного лечения либо его полным отсутствием.

Инфицирование органов мочеполовой системы, как правило, сопровождается неприятными симптомами самочувствия и измененным биохимическим составом крови, мочи, спермы. Очаги воспаления быстро распространяются на соседние с больным органом участки, поражаются сосуды, лимфатическая система, репродуктивные органы. Бактериальная и другие инфекции попадают в организм при сексуальном контакте от больного партнера к здоровому при заражении заболеваниями, передаваемые через половые пути — гонорея, уреаплазмоз, хламидиоз.
Вначале страдает мочеиспускательный канал, мошонка, затем инфекция переходит другие органы, в сперме присутствуют гнойные примеси — продукт жизнедеятельности инфекционных агентов. Гной в спермы может попасть в результате сперматогенеза и через воспаленные органы, двигаясь наружу в процессе семяизвержения. Инфекции в мочеполовой системе являются одной из основных причин появления пиоспермии. Необходимо на раннем этапе проявления патологической симптоматики выявить возбудитель и подобрать лечение, чтобы сохранить репродуктивную функцию мужчины.

Воспалительные заболевания в организме мужчины влияют на качество и количество вырабатываемой спермы. Может нарушаться количество активных сперматозоидов, необходимых для зачатия. При пиоспермии на фоне воспалительного процесса мужчину беспокоят боли в паховой области, уретральном канале, нарушение эректильной функции. Воспаление органов мочеполовой системы, участвующие в сперматогенезе, наиболее пагубно действуют на мужские сексуальные способности.
Спровоцировать пиоспермию может:
| уретрит | воспаление мочеиспускательного канала |
| везикулит | патология семенных пузырьков |
| орхит | воспаление яичек |
| эпидидимит | нарушение функционирования семенных придатков |
| простатит | воспаление предстательной железы |
Все эти органы в процессе воспаления несут осложнения качеству спермы, присоединяя эякуляту гной по пути его движения и созревания в больных органах. Примеси гноя от оболочек воспаленных органов изменяют внешний вид спермы. Она становится зеленоватой, с резким зловонным запахом, густая и комковатая по внешнему виду.
Послужить источником пиоспермии могут также заболевания, приводящие к дисфункциям мочеполовых органов:
- Сахарный диабет. Поражает нервные окончания, блокируя передачу информации от головного мозга к органам. Заболевание вызывает нарушение проходимости сосудов, тем самым провоцируя застой крови в органах и вызывая их атрофию;
- Туберкулез. Легочная форма болезни легко переходит на мужские органы, такие как простата и яички. Возбудитель патологии проникает в кровь и передвигается по организму, находя благоприятную среду, начинает активно поражать здоровые клетки. Основным симптомом туберкулеза является кровяная примесь в сперме.
При отсутствии лечения сперма уже имеет гной в составе, помимо крови, так как поражаются яички и мочевые пути. В результате болезни органы перестают нормально работать, начинается рубцевание соединительной ткани, что излечивается только хирургической операцией.
Любые факторы нездорового образа жизни могут спровоцировать пиоспермию. Это будет следствием застойных явлений, размножения активных патологических микрофлор, отсутствием терапии.
Похожие статьи по теме:

Симптомы и диагностика болезненного состояния
Понять, что в организме происходят неприятные явления можно по общему самочувствию и внешним признакам организма и выделяемой спермы. Мужчине достаточно обратить внимание на цвет эякулята, чтобы заподозрить ненормальный процесс сперматогенеза. Большинство заболеваний при пиоспермии диагностируются, когда мужчина испытывает проблемы с зачатием, если нет резких проявлений болезненного состояния здоровья.
При пиоспермии помимо нестандартных внешних признаков спермы (серый, желтый и зеленый оттенок, неприятный запах) наблюдаются:
- отек и боль в мошонке;
- нарушение мочеиспускания и проблемы с эякуляцией;
- ослабление потенции;
- головокружение;
- мигрень;
- усталость;
- боль в поясничном отделе;
- повышение температуры тела.
Степень проявление симптомов воспалительных и инфекционных процессов зависит от стадии заболевания в мочеполовых органах, иногда пиоспермия, выявленная в результате анализа эякулята является основным признаком болезни.
Для выявления причин пиоспермии необходимо обратиться к андрологу или урологу. Первичным диагностическим методом является сбор анамнеза предполагаемого заболевания. Второй метод исследования организма заключается в сдаче эякулята и проведение спермограммы. Анализ помогает установить состав спермы, и понять какое отклонение существует у мужчины в семенной жидкости (геноспермия, алигоспермия, тератозооспермия или пиоспермия). Присутствие гноя в сперме позволяет выявить фертильность мужчины. Когда установлена пиоспермия необходимо сделать ряд исследований организма, чтобы найти виновника осложнения.
- УЗИ органов мочеполовой системы. Позволяет определить состояние диагностируемого участка и выявить изменения в работе органов;
- Бактериологический посев порции эякулята. Определяется среда размножения патологических организмов и реакция их на антибактериальную флору;
- Тест на ЗППП. Выявляет возбудителя инфекции;
- Общий анализ крови и мочи. Необходимо сделать для выявления количества лейкоцитов и определения стадии развития патологии.
Во время выясненная причина пиоспермии поможет избежать неприятных последствий для мужского организма — импотенции, бесплодия, онкологии органов.
Рекомендуем посмотреть эти препараты

Какими препаратами лечится пиоспермия
Лечение пиоспермии направлено на устранения симптомов патологии, то есть блокирование источника осложнения.
Избавиться от гноя в сперме помогают следующие группы препаратов:
- антибиотики;
- противовоспалительные средства;
- иммуномодуляторы;
- средства для улучшения состава спермы из растительных и натуральных компонентов;
- антимикотические (противогрибковые) лекарства.
На фоне тяжелых воспалительных и инфекционных патологий допустимо принимать обезболивающие и жаропонижающие средства для снятия острой симптоматики болезни. Физиотерапевтическое лечение назначается с целью улучшить деятельность мочеполовых органов за счет естественных сил организма, немного катализируя природные процессы аппаратами или другими способами.
Антибактериальные средства прекращают рост и развитие бактерий в организме, восстанавливая нормальное качество и состав спермы. Идентифицирование агента воспаления после исследований предполагает прием антибиотика, поражающего очаг бактериальной флоры.
В большинстве случаях применяют средства или их комбинации, действующие сразу на несколько видов бактериальных агентов:
Средства назначаются для системного применения. Дозировка и схема приема устанавливается лечащим врачом и зависит от течения патологического процесса. Средний курс лечения препаратами составляет 7-14 дней. При полном выздоровлении сперма восстанавливается.
Вместе с антибиотиками врач обязательно выписывает рецепт на растительные средства. Это является сопутствующей терапией при воспалительных процессах. Препарат Тринефрон оказывает противомикробное действие, снижая симптомы воспаления в мочеполовой системе (боль, отек, жжение, трудности с эякуляцией и мочеиспусканием). Состав препарата представлен листьями розмарина, травой золототысячника и корнями любистока. Экстракты трав не оказывают негативного действия, применяются, как самостоятельное средство и в комплексной терапии при лечении воспалительных заболеваний мочевыделительных путей.
При приеме препаратов против патогенных микроорганизмов комплексно назначаются средства, поддерживающие и восстанавливающие защитные силы организма:
Выраженный эффект препараты оказывают при урогенитальных инфекциях, туберкулезе, воспалительных процессах в организме. Длительность приема препаратов составляет 7-10 дней. Врач может назначить повторный курс иммуностимуляторов для полного восстановления сил организм.
Витаминные комплексы желательно пить при любом заболевании. В аптеках достаточно большой выбор препаратов с комплексным составом необходимых веществ. Лечащий врач посоветует какие витамины необходимо приобрести.
Не только медикаментозная терапия оказывает положительное влияние на качество спермы. Избавившись от гноя в эякуляте необходимо улучшить количество и качество спермиев, чтобы полностью восстановить правильный сперматогенез и фертильность мужчины.
Физиотерапевтические процедуры, применяемые при пиоспермии:
- Озонотерапия. Озон, вводимый в организм способствует скорейшему заживлению пораженных органов, улучшению обмену веществ, повышению сексуальной активности и качеству семенной жидкости;
- Массаж предстательной железы. Улучшает функцию органа, снижает вероятность развития на нем дополнительных очагов воспаления;
- Магнитотерапия. Действие магнитных волн улучшает циркуляцию крови, снимает болезненность, улучшает обменные процессы, повышает тонус мышц, способствует скорейшему выздоровлению.
Положительное действие на фертильность мужчины дают процедуры грязелечения, лазеротерапии, бальнеотерапии.
Народные методы и средства лечения гноя в семенной жидкости
Пиоспермия — это заболевание, приводящее мужчину к бесплодию. Народные рецепты лечения некачественной спермы основаны на эффекте восстановления процесса сперматогенеза и повышения количества здоровых спермиев. Для правильного производства семенной жидкости необходимо одновременно улучшать функционирование мочеполовых органов. Есть народные рецепты, которыми пользуются люди несколько веков, и многим мужчинам они помогли восстановить мужскую силу и репродуктивность.
Нетрадиционные способы лечения принесут пользу при регулярном применении и после консультации с врачом, чтобы не возникло побочного эффекта в комплексе с консервативным лечением.

Вспомогательным лечением в домашних условиях будет прием:
- натуральных антибиотиков-чеснок, лимон, мед;
- кисломолочных продуктов для восстановления естественной микрофлоры организма;
- использование травяных настоев и отваров.
Не лишним будет соблюдение правильного образа жизни:
- отказ от вредных привычек;
- гигиена;
- активный образ жизни;
- правильное питание;
- избегание стрессов, перегрева и переохлаждения организма;
- регулярная половая жизнь.
Болезни мочеполовой системы хорошо лечатся отварами из:
| Шиповника. | Столовая ложка плодов заливается кипятком, настаивается и принимается в течение дня |
| Семян подорожника или льна. | Сырье заливают в термос в количестве 30 гр на 1 литр воды. Фильтруют настоявшийся в течение 5 часов отвар. Принимают по столовой ложке 3 раза в день во время еды |
| Плодов боярышника. | Залить плоды кипятком в произвольном количестве. Выпить готовый настой по стакану в сутки |
| Петрушки, кинзы. | Растительные компоненты можно смешать, залить кипятком. Накрыть емкость с раствором и остудить при комнатной температуре. После принимать по полстакана 2 раза в день |
| Цветков душицы, девясила, зверобоя. | Сбор готовят по аналогичной рецептуре, используя по 1 части лекарственных компонентов, заливая их кипятком. Можно выдержать смесь на водяной бане 10 минут или поместить в термос для заваривания. Пить полученный раствор после процеживания по полстакана дважды в сутки на протяжении месяца. |
Лекарственные отвары помогают нормализовать деятельность мочеполовых органов, повысить работоспособность, улучшить качество мужской спермы.
Читайте также:


