Микоз и гиперкератоз их лечение
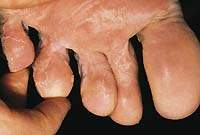
К распространенным формам грибковой инфекции относится сквамозно-гиперкератотический микоз. Грибок поражает кожный покров стопы и область между пальцами ног. Характерными проявлениями грибковой инфекции является сильное шелушение и ороговение кожи стоп. Отсутствие соответствующей лечебной терапии приводит к повышенной сухости кожного покрова, покраснению, зуду и появлению болезненных трещин.

Основные причины развития
Сквамозно-гиперкератотический микоз — форма микоза стоп, возбудителями которой являются грибы:
- Trichophyton rubrum;
- Trichophyton mentagrophytes;
- Epidermophyton flocossum.
Грибок стопы относится к инфекционным заболеваниям, передающимся:
- через прямой контакт с очагом поражения;
- при примерке обуви в магазинах;
- при хождении босиком в банях и бассейнах;
- через предметы личной гигиены.
К основным причинам появления и развития грибковой инфекции относятся:
- ослабленный иммунитет;
- заболевания эндокринной системы;
- использование чужих предметов личной гигиены;
- ранки, царапины, мозоли на кожном покрове стоп;
- постоянное ношение тесной или закрытой обуви;
- повышенная потливость ног из-за некачественной дешевой обуви.
В большинстве случаев заболевание поражает мужчин. Ношение закрытой обуви и синтетических носков способствует развитию патогенной микрофлоры.
Симптомы сквамозно-гиперкератотического грибка стопы
Начальная стадия недуга — сквамозная форма грибка не доставляет дискомфорт и неприятных ощущений человеку. Болезнь характеризуется бессимптомным течением и проявляется в незначительном шелушении кожных покровов стопы. Развитие заболевания происходит поэтапно и зависит от иммунной системы человека. Каждый этап сквамозно-гиперкератотического микоза характеризуется появлением следующих симптомов:
- Появляется шелушение на подошве стопы.
- С увеличением активности грибка кожа грубеет, на ней появляются трещинки.
- Грибок локализуется на пятках. Вокруг пораженных участков образуется слой ороговевшего эпидермиса.
- В очагах поражения развивается воспалительный процесс. Появляются покраснение, сильный зуд и омозолелости.
- Объединяясь в колонии, грибок увеличивает площадь и поражает всю подошву.
- Стопа покрывается чешуйками бледно-желтого цвета. Бороздки кожи начинают сильно шелушиться, что усиливает рисунок кожи.
- Гиперкератоз распространяется на все боковые участки стоп. Поражаются обе стопы и возникает онихомикоз.
Диагностика и лечение сквамозно-гиперкератотического микоза
Для диагностики сквамозно-гиперкератотического микоза и определения вида патогенного грибка используется микроскопия. Она включает микроскопическое исследование соскоба пораженного участка стопы. При запущенных формах заболевания проводится бактериологический посев, изучающий основные характеристики грибковых инфекций.
Главная задача лечебной терапии — уничтожить грибок. Лечение сквамозно-гиперкератотического микоза проводится в 2 этапа:
Препараты для лечения сквамозно-гиперкератотического микоза рекомендуется использовать после консультации с врачом.
Дополнительными средствами лечения сквамозно-гиперкератотического микоза являются средства народной медицины. Рекомендуется делать мыльно-содовые или солевые ванные ног, обрабатывать пораженные участки соком лука или уксусной эссенцией. Эффективность лечебной терапии ускорит борьба с потливостью и сухостью кожи, личная гигиена и ношение обуви из натуральных материалов. Соблюдение всех мер личной гигиены поможет не допустить рецидивов сквамозно-гиперкератотического микоза и предотвратить развитие новых грибковых инфекций.
Каковы клинические признаки наиболее распространенных микозов кожи и ногтей? Каковы подходы к их лечению? Грибковые инфекции кожи, волос и ногтей относят к группе поверхностных микозов. В то же время поражения
 |
Грибковые инфекции кожи, волос и ногтей относят к группе поверхностных микозов. В то же время поражения кожи могут наблюдаться и при подкожных, и при глубоких микозах, что происходит намного реже. Около половины из 400 с лишним возбудителей микозов вызывают инфекции кожи.
Современные классификации выделяют различные поверхностные микозы в зависимости от локализации поражения либо от вида (группы) возбудителя.
Микозы стоп (Tinea pedis) распространены повсеместно и встречаются чаще, чем любые другие микозы кожи. По разным данным, ими страдает до 1/5 всего населения. Главным возбудителем микоза стоп является T. rubrum, гораздо реже микоз стоп вызывают T. mentagrophytes var.interdigitale, еще реже — другие дерматофиты. Микозы стоп, обусловленные T. rubrum и T. Mentagrophytes, имеют особенности эпидемиологии и клинической картины. В то же время возможны варианты микоза стоп, типичные для одного возбудителя, но вызванные другим.
Заражение микозом стоп, обусловленным T. mentagrophytes (эпидермофития стоп), чаще происходит в местах общественного пользования — спортивных залах, банях, саунах, бассейнах. При эпидермофитии стоп обычно наблюдается межпальцевая форма Tinea pedis. В 3-й, 4-й, иногда в 1-й межпальцевой складке появляется трещина, по краям окаймленная белыми полосками мацерированного эпидермиса, на фоне окружающей эритемы. Эти явления могут сопровождаться неприятным запахом (особенно при присоединении вторичной бактериальной инфекции) и, как правило, болезненны. В ряде случаев поражается окружающая кожа и ногти ближайших пальцев стопы (I и V). T. mentagrophytes является сильным сенсибилизатором и иногда вызывает везикулезную форму микоза стоп. В этом случае на пальцах, в межпальцевых складках, на своде и боковых поверхностях стопы образуются мелкие пузырьки. В редких случаях они сливаются, образуя пузыри (буллезная форма).
В лечении микоза стоп используют как местные, так и системные противогрибковые средства. Местная терапия наиболее эффективна при стертой и межпальцевой формах микоза стоп. Современные антимикотики для местного применения включают кремы (например, ламизил, экзодерил, низорал), аэрозоли (ламизил, дактарин), мази (например, различные препараты клотримазола). Если эти средства недоступны, используют местные антисептики (жидкость Кастеллани, фукорцин и пр.). Продолжительность лечения составляет от двух недель при использовании современных препаратов до четырех — при использовании традиционных средств. При хронической сквамозно-гиперкератотической форме микоза стоп, вовлечении кистей или гладкой кожи, поражении ногтей местная терапия зачастую обречена на неудачу. В этих случаях назначают системные препараты — тербинафин (ламизил, экзифин) — по 250 мг в сутки в течение не менее двух недель, итраконазол (орунгал) — по 200 мг два раза в день в течение одной недели. При поражении ногтей сроки терапии продлеваются. Системная терапия показана и при островоспалительных явлениях, везикуло-буллезных формах инфекции. Наружно в этих случаях используют примочки, растворы антисептиков, аэрозоли, а также комбинированные средства, сочетающие в себе кортикостероидные гормоны и антимикотики (тридерм, лоринден С, кандид Б, микозолон). Показана десенсибилизирующая терапия.
Онихомикозы поражают около 1/10 всего населения и распространены повсеместно. Заболеваемость повышается с возрастом (до 30% после 65 лет), что связано прежде всего с патологией сосудов, ожирением, остеоартропатиями стопы, а также с сахарным диабетом. Основным провоцирующим фактором являются повреждения ногтей и кожи стопы, чаще всего при ношении тесной обуви. Онихомикозы на стопах встречаются в три–семь раз чаще, чем на кистях. Основной возбудитель онихомикозов — T. rubrum. Однако до 1/4 инфекций ногтей может быть вызвано плесневыми и дрожжевыми грибами, устойчивыми к ряду противогрибковых средств.
Выделяют три основные клинические формы онихомикоза: дистально-латеральную, проксимальную и поверхностную, в зависимости от места внедрения возбудителя. Наиболее часто встречается дистальная форма. При этом элементы гриба проникают в ноготь с пораженной кожи в области нарушенного соединения дистального (свободного) конца ногтя и кожи. Инфекция распространяется к корню ногтя, причем для ее продвижения необходимо превосходство скорости роста гриба над скоростью естественного роста ногтя в обратном направлении. Рост ногтя замедляется с возрастом (до 50% после 65-70 лет), в связи с чем онихомикозы и преобладают у пожилых людей. Клинические проявления дистальной формы — утрата прозрачности ногтевой пластинки (онихолизис), проявляющаяся как беловатые или желтые пятна в толще ногтя и подногтевой гиперкератоз, при котором ноготь выглядит утолщенным. При редкой проксимальной форме грибы проникают через проксимальный валик ногтя. Белые или желтые пятна появляются в толще ногтя у его корня. При поверхностной форме онихомикоз представлен пятнами на поверхности ногтевой пластинки. Каждая из форм онихомикоза со временем может привести к поражению всех отделов ногтя, разрушению ногтевой пластинки и утрате функции ногтя. Подобные варианты онихомикоза относят к так называемой тотальной дистрофической форме.
Кандидоз ногтей обычно сопровождается паронихией — воспалением околоногтевого валика. В результате периодических обострений паронихии возникают дистрофические изменения ногтя, проявляющиеся поперечными бороздами на ногтевой пластинке.
Основным средством подтверждения диагноза является микроскопия патологического материала (фрагменты ногтевой пластинки и выскобленный из-под нее материал) и его посев с выделением культуры. Последнее удается далеко не всегда и доступно не всем отечественным лабораториям.
В лечении онихомикозов также используют местную и системную терапию или их сочетание — комбинированную терапию. Местная терапия применима в основном только при поверхностной форме, начальных явлениях дистальной формы или поражениях единичных ногтей. В прочих случаях более эффективна системная терапия. Современные местные средства для лечения онихомикозов включают противогрибковые лаки для ногтей, в частности препарат лоцерил с удобной схемой применения (один раз в неделю). Местная терапия ведется до клинико-микологического излечения. Системная терапия включает препараты тербинафина (ламизил, экзифин в таблетках), итраконазол (орунгал в капсулах) и флуконазол (дифлюкан в капсулах). Препараты тербинафина эффективны при онихомикозе, вызванном дерматофитами T. rubrum и T. mentagrophytes, дифлюкан — дерматофитами и дрожжевыми грибами Candida, а орунгал — при онихомикозе любой этиологии. Ламизил или экзифин назначают по 250 мг в сутки в течение 6 недель и более при онихомикозе кистей и от 12 недель — при онихомикозе стоп. Орунгал назначают в режиме пульс-терапии по 200 мг два раза в сутки в течение одной недели с трехнедельным интервалом, а затем повторяют этот цикл один раз при онихомикозе кистей и не менее двух раз при онихомикозе стоп. Продолжительность лечения любым препаратом зависит от клинической формы онихомикоза, распространенности поражения, степени подногтевого гиперкератоза, пораженного ногтя и возраста больного. Для расчета продолжительности в настоящее время используется специальный индекс КИОТОС [Сергеев А. Ю., 1999]. Комбинированная терапия может быть назначена в тех случаях, когда только системной терапии недостаточно или она имеет большую продолжительность. Эффективной и удобной схемой комбинированной терапии является сочетание препарата дифлюкан (по 150 мг один раз в неделю) с одновременным или последующим назначением лака лоцерил, также один раз в неделю, до клинического излечения.
Микозы гладкой кожи (Tinea corporis s. circinata) встречаются реже, чем микозы стоп или онихомикозы. Как правило, в России они вызываются T. rubrum (руброфития гладкой кожи) или Microsporum canis (микроспория гладкой кожи). Встречаются также зоонозные микозы гладкой кожи, вызванные более редкими видами дерматофитов. Микозы крупных складок (Tinea cruris) вызываются обычно T. rubrum и Epidermophyton floccosum, встречается также кандидоз крупных складок.
Очаги микоза гладкой кожи имеют характерные особенности — кольцевидный эксцентрический рост и фестончатые очертания. За счет того, что в инфицированной коже постепенно сменяются фазы внедрения гриба в новые участки, воспалительной реакции и ее разрешения, рост очагов от центра к периферии выглядит как расширяющееся кольцо. Кольцо образовано валиком эритемы и инфильтрации, в центре его отмечается шелушение. При слиянии нескольких кольцевидных очагов образуется один большой очаг с полициклическими фестончатыми очертаниями. Для руброфитии как правило, поражающей взрослых, характерны распространенные очаги с умеренными явлениями эритемы, при этом у больного можно обнаружить и микоз стоп или кистей, онихомикоз. Для микроспории, как правило поражающей детей, заражающихся от домашних животных, характерны небольшие монетовидные очаги на закрытых участках кожи, нередко — очаги микроспории волосистой части головы.
В некоторых случаях врачи, не распознав микоз гладкой кожи, назначают на очаг эритемы и инфильтрации кортикостероидные мази. При этом воспалительные явления стихают, и микоз принимает стертую форму (так называемый Tinea incognito).
Микозы крупных складок, обусловленные дерматофитами (Tinea cruris), также сохраняют характерные черты: периферический валик, разрешение в центре и полициклические очертания. Наиболее типичная локализация — паховые складки и внутренняя сторона бедра.
Для кандидоза в этой локализации характерны трещины, эрозии и участки мацерированной кожи в глубине складки, сливающиеся эрозии, папулы и пустулы, составляющие очаг поражения, и аналогичные элементы-отсевы по краям очага. Все высыпания в паховой области, как правило, сопровождаются зудом.
В лечении микозов гладкой кожи и складок используют те же принципы, что и в лечении микозов стоп. На изолированные очаги назначают местные противогрибковые средства, при распространенных очагах назначают системные препараты по аналогичным схемам, а при сочетании с поражениями ногтей или волос назначают системную терапию по схемам, принятым для этих локализаций. Лечение местными препаратами ведется до клинико-микологического излечения, после чего добавляется еще одна неделя.
Разноцветный (отрубевидный) лишай вызывает гриб Pityrosporum orbiculare (син. Malassezia furfur). Заболевание распространено в жарких странах, а в нашем климате поражает до 5-10% населения. Разноцветный лишай развивается чаще у лиц с повышенной потливостью, характерны обострения в жаркое время года.
Элементы разноцветного лишая располагаются на коже груди, верхней части спины, плечах. В этой области появляются мелкие пятна сначала розового, а затем желтого или кофейного, светло-коричневого цвета. На фоне загорелой кожи пятна выглядят более светлыми. Пятна склонны к слиянию с образованием крупных очагов, но могут существовать изолированно. Воспалительные явления отсутствуют, имеется незначительное отрубевидное шелушение.
В диагностике разноцветного лишая используется йодная проба Бальзера: пятна смазывают настойкой йода, после чего они приобретают темно-коричневую окраску. Под лампой Вуда очаги разноцветного лишая дают желтое свечение.
Лечение разноцветного лишая обычно проводится местными антимикотиками: кремами (низорал, ламизил), аэрозолями (ламизил, дактарин). Эти средства используют два раза в день в течение двух недель. Удобной формой является противогрибковый шампунь низорал. Его используют один раз в день в течение 5-7 дней. При распространенных поражениях и частых рецидивах разноцветного лишая назначают системные антимикотики: низорал или орунгал по 200 мг в сутки в течение одной недели.
1. Родионов А. Н. Грибковые заболевания кожи. СПб: Питер, 1998.
2. Рукавишникова В. М. Микозы стоп. М.: МСД, 1999.
3. Сергеев Ю. В., Сергеев А. Ю. Онихомикозы: грибковые инфекции ногтей. М.: Гэотар-медицина, 1998.
4. Сергеев А. Ю., Сергеев Ю. В. Кандидоз: природа инфекции, механизмы агрессии и защиты, диагностика и лечение. М.: Триада-Х, 2000.
5. Степанова Ж. В. Грибковые заболевания. М.: Крон-Пресс, 1996.
Здоровье ног крайне важно для полноценной жизни человека. В то же время именно на нижние конечности приходится основная нагрузка. Поэтому при неправильном уходе либо под влиянием иных заболеваний часто возникают различные проблемы с ногами. Одна из самых распространенных – гиперкератоз стоп. По данным медицинской статистики ему подвержены около 20% мужчин и 40% женщин старше 20 лет. Изменениям структуры кожи на подошвах часто не придают большого значения, но если болезнь не лечить, она может вызвать серьезные осложнения.
Причины возникновения
Такое явление, как гиперкератоз стоп возникает в результате уплотнения эпидермиса. Ороговевшие слои могут достигать толщины в несколько сантиметров. В зависимости от клинической картины заболевание делится на несколько групп:
- фолликулярный гиперкератоз характеризуется засорением устьев фолликул чешуйками эпидермиса. Сопровождается воспалительным процессом в канальцах;
- лентикулярная форма протекает с периодами обострений и ремиссий. Выделяется формированием крупных папул. Без лечения они распространяются не только на подошву, но и внешнюю часть стоп, а также на бедра, голени, уши, руки, слизистые оболочки;
- для бородавчатого вида характерно развитие множественных новообразований желтого цвета, внешне похожих на бородавки;
- диффузный гиперкератоз поражает обширные участки дермы.
В основе всех форм заболевания лежат нарушения в процессе синтеза кератина. Возникать они могут по разным причинам, которые делятся на две большие группы: внешнюю и внутреннюю.
Зачастую патологическое разрастание эпидермиса не является отдельным заболеванием, а развивается на фоне нарушений в работе внутренних органов.
Эндогенными причинами гиперкератоза могут быть:
- атеросклероз сосудов ног;
- псориаз;
- метаболические нарушения;
- кератодермия;
- авитаминоз;
- чесотка;
- ихтиоз;
- грибковые инвазии;
- лишай;
- сифилис;
- эритродермия;
- некоторые инфекционные патологии (например, синдром Рейтера);
- контактный дерматит в хронической форме.
Распространенной причиной гиперкератоза является сахарный диабет, при котором нарушается углеводный обмен. Это приводит к снижению чувствительности стоп, нарушению кровотока в конечностях и процессов обновления тканей.
Среди внешних факторов риска формирования патологии самые распространенные:
- ношение слишком тесной либо свободной обуви с неправильно подобранным ступинатором;
- плоскостопие;
- косолапие;
- деформации стопы различной природы;
- лишний вес или высокий рост;
- профессиональная деятельность, связанная с постоянной ходьбой.
В участках стопы, подвергающихся повышенному давлению, запускаются механизмы защиты. Клетки кожи начинают делиться в ускоренном режиме, формируя уплотнения.
Многократно увеличивает риск развития болезни сочетание внутренних и внешних факторов.
Симптомы
Проявления гиперкератоза кожи могут несколько отличаться, в зависимости от степени тяжести и формы заболевания.
Наиболее часто наблюдаются:
- огрубение кожи;
- натоптыши;
- шелушение;
- сухость эпидермиса;
- изменение цвета дермы в пораженных участках;
- утрата эластичности.
Распространенное осложнение гиперкератоза – мозоли. Они бывают нескольких видов:
Терапия гиперкератоза должна носить комплексный характер. Для устранения дефектов хорошо сочетать медикаментозное и домашнее лечение.
Выбор методов зависит от этиологии болезни. При нарушениях в работе внутренних органов может потребоваться помощь эндокринолога, дерматолога, ортопеда, флеболога. Лечением непосредственно стоп занимается врач-подолог. На основе проведенной диагностики он подбирает наиболее эффективные способы терапии.
Лечение медицинскими препаратами
В лечении гиперкератоза стоп используют препараты группы ретиноидов, а также средства, содержащие витамин D.
Эти лекарства ускоряют отторжение отмерших чешуек эпидермиса, обеспечивают своевременное обновление кожи на клеточном уровне. Опишем подробнее некоторые популярные препараты.
Относится к группе ретиноидов, содержит витамин А. Предназначен для нормализации процессов регенерации клеток эпидермиса.
Нельзя использовать тигазон людям с почечной или печеночной недостаточностью, аллергии на лекарство, при избытке в организме витамина А, а также беременным.
Принимать препарат нужно правильно. Курс приема тигазона 2-3 месяца, по 0,5-1 мг на каждый килограмм веса ежедневно.
Передозировка чревата такими побочными эффектами, как:
- пересыхание, воспаление губ или слизистых;
- постоянная жажда;
- выпадение волос (прекращается после прекращения приема лекарства);
- воспаление кутикулы.
У больных диабетом, ожирением, алкоголизмом, некоторыми другими патологиями может повыситься уровень холестерина в крови.
Это синтетический аналог витамина D. Притормаживает синтез кератиноцитов. Предназначен для обработки пораженных гиперкератозом ногтей и участков стопы.
Препарат применяют наружно, два раза в день. Максимальная суточная доза не должна превышать 15 г, недельная – 100 г. Продолжительность курса лечения от шести до восьми недель. Результат заметен спустя 14 дней терапии.
Кальципотриолом не рекомендовано лечить беременных женщин и детей младше 18 лет. В некоторых случаях возможно дерматологическое раздражение в области применения.
Препарат относится к категории лекарств, назначаемых для нормализации обмена веществ. Основным его действующим веществом является тиоктовая кислота. По своим свойствам она близка с липоевой кислотой. Вещество восстанавливает баланс жиров и углеводов.
Нельзя лечить гиперкератоз липамидом при наличии следующих заболеваний:
- аллергия на компоненты препарата;
- судороги;
- язва желудка либо 12-перстной кишки;
- сахарный диабет;
- гастрит.
Лекарство не применяют для лечения беременных, кормящих женщин, а также детей младше шести лет.
Передозировка может привести к таким побочным эффектам, как:
- тошнота;
- сыпь;
- перемена вкусовых ощущений;
- рвота;
- зуд;
- головная боль;
- диарея;
- шок;
- одышка;
- экзема;
- гемолиз;
- болезненность в области живота.
В сочетании с алкоголем может вызвать сильнейшую интоксикацию. Во время лечения липамидом пациент нуждается в постоянном контроле над уровнем сахара в крови. Прием препарата способствует его снижению, что создает угрозу развития гипогликемии.
Длительность курса и дозировка подбираются врачом индивидуально, в зависимости от особенностей каждого конкретного случая.
Лечение мазями
Если гиперкератоз поразил небольшие участки стоп, хороший лечебный эффект дает применение жирных мазей.
Активными веществами подобных средств выступают:
- мочевина;
- пантенол;
- салициловая, молочная кислоты;
- кортикостероиды.
Данные компоненты помогают смягчить ороговевшие слои эпидермиса, способствуют увлажнению кожи.
Мазь обладает кератолитическими свойствами, снимает воспаление. Ее наносят тонким слоем на проблемные зоны пару раз в день.
При гиперкератозе легкой степени бывает достаточно нескольких применений, в сложных случаях курс длится до месяца.
Препарат смягчает кожу, помогает избежать растрескиваний. Содержащаяся в мази салициловая кислота действует как антисептик, мочевина размягчает ороговевшие слои. Жировая основа борется с пересыханием дермы.
Солкокерасал подходит для длительного лечения, поскольку в его составе нет стероидов.
Мазь стабилизирует процесс смены эпителия, снимает раздражение, останавливает воспаление. Глюкокортикостероиды дают достаточно быстрый, но недолговечный результат. Средство используют в комплексе с другими средствами.
Наносят гидрокортизоновую мазь легкими круговыми движениями дважды в день. Продолжительность курса зависит от степени тяжести заболевания.
Лечение народными средствами
Облегчить состояние при таком диагнозе, как гиперкератоз кожи ног помогают методы народной медицины.
Целебные составы приготовить очень легко. Они не борются непосредственно с причиной патологии, но хорошо снимают такие неприятные симптомы, как зуд, болезненность и прочие.
Очищенные клубни нужно натереть на мелкой терке. Полученную кашицу распределить по марлечке, приложить к пораженной зоне.
Через час заменить компресс на свежий. Спустя еще 60 минут повторить манипуляцию третий (последний) раз. Для достижения эффекта проводить процедуры нужно ежедневно.
Для приготовления раствора необходимо:
- Взять стакан сухой луковой шелухи.
- Залить 150 мл уксуса.
- Оставить в темноте на 14 дней.
- Процедить.
Пропитывать марлю в настойке, накладывать на проблемные участки, держать от 30 минут до часа. Если на ступнях есть трещины, использовать этот метод нельзя.
Столетник помогает избавиться от множества проблем со здоровьем, в том числе восстановить кожные покровы стоп.
От гиперкератоза растение нужно использовать так:
- Нижние листья срезать.
- Завернуть в хлопчатобумажную ткань.
- Положить в холодильник на трое суток.
- Нарезать тонкими пластиками.
- Примотать бинтом к ногам на ночь.
- Утром снять компресс.
- Смазать стопы слабым раствором салицилового спирта.
Еще один эффективный способ: соединить в равных долях сок алоэ, касторовое и эвкалиптовое масла. Нанести смесь на ступню, обернуть пищевой пленкой, поверх надеть чистые носки.
Лечение в домашних условиях
Самостоятельное лечение гиперкератоза стоп лучше начинать с водных процедур. После распариваний лечебные составы глубже проникают в кожу.
Ванночки значительно улучшают состояние кожи, помогают избавиться от трещин, натоптышей. Приготовить их очень просто. Для достижения эффекта проводить манипуляции надо регулярно.
Для лечения различных форм гиперкератоза, в том числе подногтевого, используют отвары целебных трав.
Подойдут такие растения, как:
Столовую ложку выбранного вещества (можно использовать смесь трав) залить литром воды, поставить на огонь. Довести до кипения, потомить еще полчаса. Полученный отвар разбавить до комфортной температуры. Подержать ноги в ванночке полчаса, затем хорошо протереть, смазать кремом.
Для процедуры потребуется:
- 100 г морской соли;
- 1 столовая ложка соды.
Компоненты растворить в теплой воде, погрузить ноги в раствор, подержать 15 минут. Распаренный ороговелый слой соскоблить пилочкой. Смазать обработанные области увлажняющим кремом, надеть носки.
Ванночки обновляют кожные покровы, обладают отшелушивающим, размягчающим действием.
Если домашние мероприятия не принесли желаемого результата, можно обратиться за помощью к специалисту.
Аппаратные методики
Лечением гиперкератоза стоп занимается врач-подолог. Он проводит осмотр, при необходимости назначает дополнительные анализы, устанавливает диагноз.
Затем доктор приступает к оздоровительным процедурам:
Помимо традиционного удаления скальпелем современная косметология предлагает еще несколько способов устранения кератом при помощи аппаратных методик:
Наиболее эффективный способ устранения проблемы может подобрать только лечащий врач. Все аппаратные методики имеют ряд противопоказаний, побочных эффектов.
Гиперкератоз стоп у детей
Детский гиперкератоз бывает врожденным или проявится в раннем возрасте. Он может быть самостоятельной патологией либо симптомом иных дерматологических болезней.
Среди особенностей гиперкератоза у ребенка можно отметить симметричность областей поражения. В период полового созревания интенсивность симптоматики нарастает, после его завершения патология может полностью исчезнуть самостоятельно.
Профилактика
Гиперкератоз стоп – признак нарушений в работе внутренних органов либо следствие бытовых вредных привычек. Избежать негативных последствий помогают простые меры профилактики.
Чтобы сохранить здоровье ног необходимо:
- выбирать удобную, качественную обувь;
- соблюдать правила личной гигиены;
- избегать стрессов;
- пользоваться увлажняющими кремами, пемзой;
- контролировать массу тела;
- своевременно лечить кожные заболевания. При наличии хронических патологий тщательно соблюдать все врачебные рекомендации.
Важную роль в профилактике гиперкератоза стоп играет правильное питание. В рацион нужно добавить больше продуктов богатых витаминами групп А, С. Наибольшее количество данных веществ содержится в моркови, цитрусовых, шпинате, цветной капусте и некоторых других.
Гиперкератоз стоп проявляет себя крайне неприятной симптоматикой. Человек с ороговевшими областями на подошвах ощущает боль, зуд, жжение, при запущенных формах патологии испытывает трудности во время ходьбы. Оставлять дефект без внимания нельзя, его развитие может привести к крайне негативным последствиям. Если домашние уходовые процедуры не приносят облегчения, необходимо обратиться к врачу. Возможно натоптыши – это симптом опасного заболевания. В любом случае, под контролем специалиста избавиться от проблемы получится намного быстрее.
Читайте также:


