Лимбический энцефалит что это такое
Рассмотрены этиопатогенез паранеопластических синдромов (ПНС), способы диагностики, клинические варианты ПНС, подходы к лечению больных. Важную роль в лечении ПНС играет детский невролог, вначале инициируя поиск опухоли, а по окончанию ее терапии корректи
Aetiopathogenesis of paraneoplastic syndromes (PNS) was considered, as well as ways of diagnostics, clinical variations of PNS, approaches to the patients treatment. A children's neurologist plays an important role in PNS treatment, at first initiating the tumor search, and correcting neurological consequences after finishing its therapy.
M. Пранцателли. Паранеопластические синдромы: нераскрытое убийство [5]
Паранеопластические синдромы (ПНС) — это страдание органов, удаленных от места новообразования и его метастазов, не связанное с инфекцией, ишемией или метаболическими нарушениями [1]. Кахексия, гиперкальциемия, синдром Кушинга, синдром Труссо возникают потому, что опухоль секретирует вещества, похожие на гормоны, или вызывает перекрестные аутоиммунные реакции между опухолевой и нормальной тканью. ПНС поражают эндокринные железы, нервную систему, кожу, кровь (табл. 1), изолированно или сочетанно [2].
Наиболее драматичным течением обладают ПНС, поражающие центральную и периферическую нервную систему, нервно-мышечные синапсы и мышцы. Может страдать один отдел (как при лимбическом энцефалите) или один тип клеток (клетки Пуркинье в мозжечке), а может возникать многоуровневое поражение (энцефаломиелополиневропатия). ПНС сопровождают примерно 200 видов опухолей, имеющих разное происхождение и удаленность от неврологического очага, чаще локализующихся в грудной или брюшной полости.
Симптомы ПНС иногда развиваются настолько быстро, что ошибочно трактуются как инсульт. У 50% пациентов ПНС раньше дает о себе знать, чем опухоль. Течение процесса может быть монофазным (симптомы достигают плато, а затем наступает улучшение или стабилизация) или неуклонно прогрессирующим. Описаны случаи, когда опухоль обнаруживают спустя несколько лет после развития неврологических симптомов. Часто именно ПНС заставляют пациента обратиться к врачу. Диагностика осложняется тем, что ПНС не патогномоничны только для опухолей [1].
Клетки опухоли (тимома, мелкоклеточный рак легкого, рак молочной железы и яичников; у детей — нейробластома) экспрессируют онконевральные антигены, которые в норме встречаются в иммунологически привелигированных областях — нервной системе и яичках. Открытие онконевральных антител в 1965 г. привело к широко распространенной в настоящее время гипотезе, что ПНС — иммунологическое расстройство. Предположительно, сходство антигенов опухоли и нервной ткани приводит к потере толерантности и индукции иммунного ответа как против опухоли, так и против нормальных нейронов. Антитела к антигенам опухоли начинают атаковать ядра нейронов, структурные элементы, поверхностные рецепторы, синапсы и ионные каналы [3].
Лучший способ диагностики ПНС — выявление известных антионконевральных белков в сыворотке пациента. Эти антитела специфичны (> 90%) для опухолей, поэтому возможна диагностика рака на доклинической стадии. Например, антитела Tr выявляются только при лимфоме и мозжечковой дегенерации. VGCC-антитела (к мембранным каналам) вырабатываются при миастеническом синдроме Ламберта–Итона [4]. Однако у 30% пациентов антитела не выявляются, а у 5–10% антитела атипичные или обнаруживаются при разных ПНС. Отсутствие антител не исключает ПНС [1].
Являются ли онконевральные антитела причиной лизиса клеток? На животных моделях не удалось воспроизвести неврологические нарушения путем активной иммунизации или пассивной передачи, даже интратекально. В ответ на иммунизацию у животных вырабатываются сывороточные антитела, но неврологические симптомы не появляются. Таким образом, онконевральные антитела, возможно, только указывают на аутоиммунный процесс, но не вызывают его. Существует гипотеза, что важную роль в патогенезе ПНС играют клеточные иммунные механизмы, но ее тоже не удалось воспроизвести на животной модели. Таким образом, аутоиммунную гипотезу ПНС еще предстоит доказать [5].
Паранеопластический энцефаломиелит
Паранеопластический энцефаломиелит характеризуется одновременным поражением различных областей центральной нервной системы (гиппокамп, ствол мозга, спинной мозг, спинно-мозговые ганглии). Клиническая картина соответственно очагам включает: лимбический энцефалит, альтернирующие синдромы, вегетативные нарушения, миелит, мозжечковую дегенерацию, сенсорную невропатию. Реже встречаются паркинсонизм, хорея, оромандибулярная дистония, нейрогенная гиповентиляция. Вегетативные синдромы (ортостатическая гипотензия, сухость во рту, задержка мочи, зрачковые нарушения, импотенция) встречаются в 30% случаев [1–3].
Лимбический энцефалит
Лимбический энцефалит характеризуется подострым началом в виде спутанного сознания с грубым снижением кратковременной памяти. Нередки судороги, которые могут опережать развитие когнитивного дефицита на несколько месяцев. У части пациентов дебютным проявлением служит не эпилепсия с деменцией, а депрессия с тревогой и галлюцинозом. Типичны синдромы поражения гипоталамуса (сонливость, гипертермия, эндокринопатии) и среднего мозга. Лимбический энцефалит вызывают мелкоклеточный рак легкого (50%), опухоли яичка (20%), рак молочной железы (8%). Антитела можно выявить у 50% пациентов. В спинномозговой жидкости выявляется плеоцитоз и повышение содержание белка. Данные магнитно-резонансной томографии (МРТ), как правило, соответствуют норме, но иногда наблюдается изменение сигнала в одной или обеих височных долях медиально. Морфологические изменения в лимбической системе и базальных ганглиях включают: апоптоз нейронов, реактивность микроглии, периваскулярную лимфоцитарную инфильтрацию. Дифференциальный диагноз следует проводить с протекающим более остро герпетическим энцефалитом, в том числе после трансплантации костного мозга, успешно лечащимся в первые часы заболевания [6].
Паранеопластическая мозжечковая дегенерация
Паранеопластическая мозжечковая дегенерация характеризуется быстрым развитием тяжелой атаксии из-за гибели большого числа клеток Пуркинье при относительной сохранности других нейронов мозжечка. Данные компьютерной томографии (КТ) и МРТ-исследования сначала соответствуют норме, а позже выявляют грубую атрофию мозжечка. Дегенерация встречается при разных видах опухолей (рак молочной железы, яичника, лимфома), и при этом могут обнаруживаться различные антитела. Обычно заболевание дебютирует шаткой походкой и дизартрией, затем быстро прогрессирующая мозжечковая атаксия приковывает больного к постели. Смерть наступает от бульбарных нарушений. Патогномоничен нистагм, бьющий вниз. Большинство пациентов жалуются на головокружение, двоение в глазах, дисфагию. Симптоматика, как правило, симметрична. Анализ цереброспинальной жидкости обычно в норме, но его необходимо проводить для исключения метастазов в оболочки мозга, при которых также отмечается шаткость при ходьбе, стабилизирующаяся через несколько месяцев. Лечение неэффективно, даже если резецирована материнская опухоль [7].
Паранеопластический опсоклонус-миоклонус
Паранеопластический опсоклонус-миоклонус наблюдается в трех случаях: 1) у детей с нейробластомой, 2) у взрослых женщин с Ri-антителами и раком молочной железы, 3) у взрослых пациентов без паранеопластических антител с мелкоклеточным раком легких. Симптомы включают опсоклонус (непроизвольные движения глаз), генерализованный миоклонус, мозжечковую атаксию, поведенческие нарушения — раздражительность, нарушения сна. Описано несколько специфических аутоантител, в частности, анти-Ri-антитела (при раке молочной железы, мелкоклеточном раке легкого), антитела к нейрофиламентам у детей с нейробластомой.
Нейробластома — самая частая солидная опухоль у детей. 50% случаев заболевания подвергаются самостоятельному регрессу. Метастазы редки. Морфологические изменения включают апоптоз клеток Пуркинье, атрофию нижних олив, нижних отделов ствола или верхних шейных сегментов мозга. Иногда морфологических изменений не находят. Специфическим паранеопластическим процессом у детей с нейробластомой является опсоклонус-миоклонус. Он остро дебютирует в возрасте до 4 лет — походка становится шаткой, ребенок начинает часто падать, иногда из-за тяжести атаксии даже перестает ходить. Также возникают слюнотечение, опсоклонус, раздражительность, диссомния. Лечение опсоклонуса-миоклонуса — резекция опухоли и иммунотерапия. Если опухоль продолжает расти, неврологические симптомы прогрессируют, несмотря на иммунотерапию. Но даже при успешном лечении нейробластомы большинство детей инвалидизируются из-за нарушений поведения и задержки психоречевого развития. У них сохраняются также диссомния и вспышки агрессии. Существует гипотеза, что развитие опсоклонус-миоклонуса у детей помогает иммунной системе. У многих пациентов выявляют антитела, которые реагируют с поверхностными антигенами нейронов. Известные в настоящее время методы лечения являются неспецифическими и включают нецитостатические и цитотоксические препараты, внутривенные иммуноглобулины, плазмаферез и адсорбцию антител. Также применяют резекцию опухоли и тимэктомию. Сочетание этих методов позволяют снизить дозировку кортикостероидов. Остается проблема оптимизации схемы иммунотерапии [7, 8].
Ниже приведен клинический пример, иллюстрирующий течение заболевания, динамику параклинических исследований и терапию.
Проведенное обследование и лечение приведены в табл. 2 и 3.
В статусе (возраст 4 года 4 месяца): Вес 21,7 кг. Медикаментозный синдром Иценко–Кушинга. Легкое сходящее косоглазие. Мышечный тонус изменен по пластическому типу: в руках D > S, в ногах S > D. Ходит самостоятельно. Походка не нарушена. Сухожильные рефлексы средние S ≥ D. Умеренно выраженный интенционный тремор в левой руке при захвате предметов. Выполняет команды и инструкции, понимает обращенную речь, речь фразовая, отвечает на вопросы в плане заданного, знает основные цвета. (По шкале оценки двигательной функции при опсоклонус-миоклонус синдроме (M. R. Pranzatelli, 2002) — 2 балла, 1-я степень тяжести.)
Миелит и острая некротизирующая миелопатия
Миелит и острая некротизирующая миелопатия быстро прогрессирует. Морфологически выявляют обширный некроз белого и серого вещества, особенно в грудных сегментах [3].
Паранеопластическая ретинопатия при мелкоклеточном раке легкого
Симптомы обычно возникают с двух сторон и отражают одновременное повреждение колбочек и палочек. У пациентов отмечается фотосенситивность, снижение остроты зрения, нарушение цветового восприятия, кольцевые скотомы, никталопия (куриная слепота) и удлинение адаптации к темноте. Офтальмоскопия выявляет сужение артериол и пигментный ретинит, электроретинограмма — ослабление ответа на свет [1, 3].
Паранеопластическая ретинопатия при меланоме
Паранеопластическая ретинопатия при меланоме характеризуется другими симптомами. Острота зрения и цветовое зрение не нарушено, но развиваются внезапные мерцающие фотопсии, куриная слепота и легкое периферическое сужение полей зрения. Симптомы объясняются дисфункцией зрительных нервов, периферическая нервная система не страдает. Типичны антитела к биполярным клеткам сетчатки. Иногда отмечаются увеит, оптическая нейропатия или ретинопатия.
Синдром жесткого человека
Это редкий неврологический синдром, характеризующийся ригидностью мышц, чаще мышц туловища и проксимальных отделов нижних конечностей, которая возникает при совместном сокращении мышц-агонистов и антагонистов. Чувствительные раздражители вызывают болезненные крампи. Болезнь начинается с рук. Электромиография выявляет непрерывную активность двигательных единиц в пораженных мышцах в состоянии покоя. Это заболевание чаще имеет аутоиммунную природу (анти-GAD антитела у 70% больных). Паранеопластический вариант развивается при раке молочной железы, кишечника, легких, болезни Ходжкина, тимоме [1].
Синдромы двигательных нейронов
Сочетание бокового амиотрофического склероза и рака отмечается нередко [4]. Но является ли эта болезнь двигательного нейрона паранеопластическим процессом? На этот вопрос пока нет ответа. Периферическая нервная система часто страдает у онкологических больных, что проявляется моторными, сенсорными, вегетативными и смешанными невропатиями. Этиология полиневропатий при раке не обязательно паранеопластическая, чаще это метаболические, трофические, ятрогенные и токсические факторы. Паранеопластический вариант отличается быстрым нарастанием симптомов и плохим ответом на лечение.
Сенсорная невропатия
Хронические воспалительные демиелинизирующие полиневропатии
Хронические воспалительные демиелинизирующие полиневропатии имеют атипичное течение, резистентны терапии, быстро и драматично прогрессируют.
Паранеопластическая вегетативная невропатия
Данный вид невропатии проявляется панвегетативным синдромом (ортостатическая гипотензия, ангидроз, атония мочевого пузыря, патология зрачков, рвота и тошнота, нарушение саливации и слезоотделения) или псевдообструкцией кишечника.
Хроническая псевдообструкция кишечника
Хроническая псевдообструкция кишечника отмечается у пациентов с тимомой и мелкоклеточным раком легкого. Характерно снижение веса, хронические запоры и метеоризм в результате повреждения нейронов кишечного сплетения. Нарушение моторики пищевода приводит к дисфагии, тошноте и рвоте. Радиологические исследования показывают парез желудка, тонкой или толстой кишки. Манометрия пищевода выявляет спазмы или ахалазию. У некоторых пациентов выявляют антитела к нейронам вегетативных ганглиев, например к рецепторам ацетилхолина [1].
Миастенический синдром Ламберта–Итона
Миастенический синдром Ламберта–Итона является аутоиммунным заболеванием нервно-мышечного синапса, характеризуется слабостью мышц и трофическими нарушениями, преимущественно в нижних конечностях. 60% случаев являются паранеопластическими. В среднем в течение двух лет после установления диагноза выявляют мелкоклеточный рак легкого. На электромиограмме (ЭМГ) отмечается снижение потенциала нервно-мышечного синапса после стимуляции нерва с декрементом при низкой частоте стимуляции (3 Гц) более чем на 10%, прирост после стимуляции высокими частотами (более 20 Гц) более чем на 100%. Серологических маркеров не существует. Антитела присутствуют почти у всех пациентов, как при паранеопластической, так и при непаранеопластический форме. Может сочетаться с мозжечковой дегенерацией [4].
Myasthenia gravis
Myasthenia gravis является самым изученным аутоиммунным заболеванием, протекающим с повреждением постсинаптических рецепторов ацетилхолина в нервно-мышечном синапсе. Примерно в 10–15% случаев миастении выявляется тимома, и наоборот — примерно 30% пациентов с тимомой имеют миастению. Следовательно, миастению можно считать паранеопластическим процессом [5].
Нейромиотония
Нейромиотония — это мышечные спазмы, крампи, ригидность, миокимия. Дифференциальный диагноз проводят с синдромом Шегрена и интоксикацией цисплатином. Морфологически обнаруживают инфильтрацию вокруг нейронов спинномозговых ганглиев. ЭМГ-изменения характерны для миотонии. Заболевание связано с выработкой антител к калиевым каналам [4]. Мышцы при ПНС могут страдать с формированием симптомов полимиозита/дерматомиозита, острой некротизирующей миопатии.
Анализы крови и цереброспинальной жидкости, МРТ, ЭЭГ, ЭМГ редко подтверждают диагноз ПНС. Дифференциальный диагноз проводят с различными структурными повреждениями головного мозга, метастазами оболочек, аутоиммунными заболеваниями, синдромом Шегрена–Ларссона, а также с нейроинфекциями, васкулитами или гранулематозами ЦНС [1, 3].
В цереброспинальной жидкости находят умеренный плеоцитоз, небольшое повышение уровней белка и IgG. Наиболее важный диагностический критерий — специфические антитела в плазме крови и цереброспинальной жидкости, их выявление значительно облегчает поиск опухоли. К сожалению, почти у 50% больных с ПНС нет известных антител, а размеры опухоли могут быть меньше, чем пределы разрешения КТ. Оптимальным методом выявления опухоли в настоящее время является позитронная эмиссионная томография всего тела с фтордезоксиглюкозой.
Отсутствие антител и опухоли не исключает диагноз. Исследования необходимо повторять каждые 6 месяцев до установления диагноза, обычно в течение 2–3 лет. Большинство опухолей диагностируется в течение 4–6 месяцев. Риск выявления рака значительно уменьшается через два года после манифестации ПНС и становится очень низким через четыре года.
Лечение пациентов с ПНС проводят по двум направлениям: 1) резекция опухоли, 2) подавление иммунной реакции. Терапия зависит от вида паранеоплатического синдрома, опухоли и наличия антител. ПНС редко улучшается после иммуномодулирующего лечения, так как в большинстве случаев нейрональные структуры уже необратимо повреждены. Основная цель лечения — регресс опухоли. У некоторых пациентов отмечается улучшение при использовании внутривенных иммуноглобулинов, стероидов, ритуксимаба или плазмафереза [1].
Нервно-мышечные паранеопластические синдромы, особенно синдром Ламберта–Итона, имеют относительно благоприятный прогноз. ПНС с повреждением центральной нервной системы обычно быстро прогрессируют и не корректируются. Иногда состояние пациента улучшается после резекции опухоли. Тем не менее, согласно многочисленным публикациям, у пациентов с ПНС прогноз лучше, чем без него. Предположительно, это является не только результатом ранней диагностики рака, но следствием более сильного иммунного ответа на опухоль [1, 4].
ПНС у детей отличаются тем, что разрушают незрелый и развивающийся мозг. Если опухоль диагностируют, своевременное лечение рака приводит к длительной и стойкой ремиссии, но неврологические осложнения ПНС не всегда обратимы. Важную роль в лечении ПНС играет детский невролог, вначале инициируя поиск опухоли, а по окончанию ее терапии корректируя неврологические последствия [8]. Учитывая редкость данных состояний, эффект лечения маленького пациента зависит не только от эрудиции невролога, но и от его умения работать с клиницистами других специальностей.
Литература
М. Ю. Бобылова* , 1 , кандидат медицинских наук
Е. С. Ильина**
Е. Ст. Ильина***, кандидат медицинских наук
* ИДНЭ им. Свт. Луки,
** ГБОУ ВПО РНИМУ им. Н. И. Пирогова МЗ РФ,
*** ФГБУ РДКБ МЗ РФ, Москва
Энцефалит — обобщенное наименование воспалительных патологий, затрагивающих церебральные структуры. Классические варианты имеют инфекционно-вирусное происхождение. Аутоиммунные, прочие — имеют меньшую распространенность. Лимбический энцефалит — клинически редкая разновидность воспалительного поражения головного мозга с острым или подострым (реже хроническим) течением, преимущественно психотической симптоматикой и высоким риском летального исхода по причине осложнений и происхождения основного заболевания.
Лимбический энцефалит относительно редок. На его долю приходится до 10% всех выявленных случаев. В мире страдает каждый стотысячный (по разным оценкам). Многие случаи могут быть неправильно истолкованы, что объясняется большими сложностями диагностики даже в ходе аутопсии. Потому реальное положение вещей не до конца понятно.

Заболевание встречается у детей, у взрослых, не имеет предпочтений. Первичные формы редки, основную долю составляют вторичные разновидности, обусловленные раковыми процессами (паранеопластический лимбический энцефалит), системными заболеваниями с повышением сенсибилизации организма и выбросом большого количества особых веществ-маркеров (аутоиммунный лимбический энцефалит).
Причины развития
Воспаление возникает по целой группе причин в сочетании. Комплекс факторов характеризуется следующими моментами:
Наличие рака
Согласно профильным исследованиям, наиболее часто лимбический энцефалит провоцируется раком. Первые неспецифические проявления патологии начинаются задолго до ранней диагностики опухолевого процесса. Примерно за 3-6 месяцев. По всей видимости, этот механизм может быть использован с целью скрининга. Проявления не характерны и маскируются под простую усталость, переутомление. Типичные явления: головные боли, головокружение, слабость, сонливость, депрессивные настроения, раздражительность.
Системные воспалительные заболевания
Другая распространенная теория касается возникновения лимбического энцефалита на фоне системных воспалительных заболеваний. Таковыми выступают ревматизм, артрит ревматоидного происхождения, красная волчанка, и прочие.
Оба описанных случая определяются идентичным патогенезом. Иммунная реакция сопровождает рак или воспаление. Однако вещества, выбрасываемые в кровь, действуют неселективно. Разрушению подвергается не только опухоль или ткань, но также клетки церебральных структур.
Среди непосредственных причин выделяют:
- Рак легких. На ранней стадии. Симптомы возникают за несколько месяцев до формирования полноценной неоплазии.
- Рак молочной железы. Возникает, преимущественно, у женщин за 45, второй пик приходится на фертильный период от 25 до 30 лет, развитие онкологии связано с течением беременности и родами, гормональными перестройками.
- Злокачественное поражение кишечных структур. Прерогатива пожилых пациентов. Случаи колоректальной онкологии, приходящиеся на молодые годы крайне редки.
- Перерождение щитовидной железы. Тихий процесс, отличается малой интенсивностью проявлений, поздним метастазированием, длительным бессимптомным периодом. При успешной диагностике лимбического энцефалита возможно облегчение определения вектора дальнейшего обследования.
- Онкология печени. Сложно диагностируется, многие случаи определяются в ходе вскрытия.
- Неопластические процессы желудочно-кишечного тракта иной локализации, кроме толстого кишечника.
Возможна детерминированность прочими неоплазиями, но их доля в общей клинической картине либо пока не исследована, либо ничтожно мала.

Симптомы лимбического энцефалита обнаруживаются независимо от наличия или отсутствия метастазов. То есть собственно опухолевым осложнением неоплазии болезнь не является.
- Тиреоидит Хашимото. Воспаление щитовидной железы. Провоцирует вторичный гипертиреоз с избыточной выработкой Т3, Т4, частично ТТГ.
- Болезнь Крона. Атрофическое воспаление слизистых оболочек пищеварительного тракта.
- Ревматизм. Воспалительное поражение кардиальных структур. Влечет постепенную деструкцию предсердий. Снижается гемодинамика, сократительная способность миокарда, возникает ишемия тканей.
- Ревматоидный артрит. Не стоит путать с предыдущим. Воспаление затрагивает сначала мелкие периферические, затем крупные суставы.
- Системная красная волчанка. Деструкция соединительной ткани. Возникают множественные воспалительные очаги. Вторичный васкулит приводит к развитию кровотечений.
Длительность указанных явлений неопределенно долгая. Лимбический энцефалит формируется спустя 1-2 эпизода, в ряде случаев возникает до начала основного заболевания.
Конечный итог — выброс медиаторов воспаления и прочих веществ, оказывающих активизирующее действие на клетки нервной ткани. Насчитывается не один десяток таковых, некоторые даже не имеют устойчивого наименования.
Причины развития патологии рассматриваются в системе. Парадоксально, но редко первичным состоянием выступают собственно опухоли церебральных структур. Хотя и такое бывает (глиомы, менингиомы и герминомы ведут себя агрессивно, но неврологическая симптоматика и собственно лимбический энцефалит связываются врачами с трудом ввиду сложности разграничения этиологических факторов).
Примерно в 20% случаев определить основной фактор развития отклонения не удается даже после длительного, всестороннего обследования. Тогда говорят об идиопатической форме. Она потенциально менее излечима ввиду отсутствия возможности этиотропного воздействия.
Классификация
Разграничение заболевания проводится по ряду оснований.
Первое основание классификации
В зависимости от этиологии процесса говорят об аутоиммунной и паранеопластической форме.
Протекает менее агрессивно, но потенциально менее обратима. Причина кроется в резистентности основного состояния. Даже стабилизация состояния не гарантирует избавления от воспаления церебральных структур. Оно может протекать годами, без выраженных проявлений или с яркой, но неспецифической клинической картиной. Известны множественные случаи ложной диагностики расстройств шизофренического спектра.
Определяется как острый преходящий лимбический энцефалит. Течение выраженное, перспективы излечения, однако, лучше. При тотальном удалении новообразования все приходит в норму спустя 1-3 месяца. Регресс постепенный, не одномоментный. Сначала редуцируется психотическая симптоматика, затем неврологические дефекты. При запущенном явлении полного восстановления не происходит ввиду очагового разрушения нервных тканей.
Другой критерий разграничения — распространенность состояния
Выделяют билатеральный лимбический энцефалит. Затрагивает сразу несколько областей головного мозга. Протекает тяжелее, с психозами, галлюцинаторно-бредовой симптоматикой. Вероятность осложнений после лечения составляет 60-70%. Обычно это приобретенное слабоумие. Восстановлению когнитивные функции не подлежат.
Односторонний процесс потенциально менее опасен. Но в отсутствии лечения основного заболевания есть риск трансформации в двустороннюю форму.
Третье основание классификации — степень тяжести
Общепринятой типизации не разработано, национальные неврологические сообщества предлагают различные варианты. Выделяют 3-4 стадии. Они отливаются друг от друга тяжестью клинических проявлений, полнотой картины. Ранние этапы характеризуются признаками невроза, поздние — психоза.
Клиническая картина

Перечень проявлений зависит от этапа, степени развитости расстройства, общего состояния здоровья больного, основной причины становления проблемы. Ранние стадии определяются такими признаками.
- Постоянно пониженный эмоциональный фон
Пациенты находятся в длительных, тяжелых депрессиях. С точки зрения психиатрии – это именно депрессии, а не плохое настроение. Возможны суицидальные мысли, и даже тенденции, попытки. На фоне течения рака определить, где заканчивается проявление онкологии и начинается лимбический энцефалит сложно. Потому на проявление обращают недостаточно внимания, считая это реакцией на тяжелый диагноз.
Если больной не отличался холерическим темпераментом — подобная перемена должна насторожить. Симптом проявляется среди первых.
- Быстрая утомляемость, слабость, сонливость
Вплоть до невозможности выполнять сначала профессиональные обязанности, а затем и обслуживать себя в быту.
- Возможны проявления обсессивно-компульсивного расстройства
Больной проверяет газ, постоянно контролирует, закрыта ли дверь, выключен ли свет, закрыт ли кран. Сначала проявления имеют безобидный характер. По мере прогрессирования возможна трансформация в целые абсурдные ритуалы.
На поздних стадиях нарастает психотическая симптоматика, что связано с нарушением продукции специфических веществ и обмена веществ в головном мозге. Признаки подобны таковым при шизофреноформных расстройствах.
По своему характеру бред многообразен. Фабула зависит от опыта, индивидуальных установок пациента. На фон веры в бога — религиозный бред, мистические явления — соответствующий и т. д. Наиболее распространены идеи вреда, отравления, преследования, любовный бред среди женщин, реже мужчин. Патологические идеи могут высказываться эпизодически или обуславливать всю жизнедеятельность человека, что намного хуже и указывает на тяжесть процесса.
Как истинные, так и псевдогаллюцинации. Первые характеризуются объективным с точки зрения пациента характером. Проецируются вовне. Больному кажется, что все видят или слышат образы. Вторая ситуация намного хуже. Пациент осознает, явление субъективно и происходит у него в голове. Но считает все проявления истиной. Обычно это пресловутые голоса в голове, реже визуальные образы. В 90% случаев симптом крайне мучителен для человека: голоса угрожают, приказывают, оскорбляют.
Нередко оба описанных признака связываются воедино, образуя сложную картину. Синдром Кандинского-Клерамбо считается вероятным вариантом: бред преследования или воздействия плюс слуховые псевдогаллюцинации.
Независимо от стадии и клинического варианта, возникают следующие симптомы:
- Нарушения памяти. Вплоть до невозможности запомнить короткую фразу, номер телефона, вспомнить название предмета или имя близкого человека (запущенные случаи).
- Отклонения мышления.
- Невозможность читать, писать, проводить простой счет.
- Эпилептические припадки краткосрочного характера. Повторяются до нескольких раз за неделю.
- Поведенческие нарушения. Взрослый пациент может проявлять инфантильность, дурашливость. Вдруг становится злопамятным или чрезмерно агрессивным.
- Экстрапирамидные расстройства. Индуцированная болезнь Паркинсона с дискинезией и регидностью мышц, гиперкинезами, слабостью, тремором, невозможностью выполнять мелкую работу руками.
Возможны кататонические приступы.
Симптомы лимбического энцефалита разнообразны, но не специфичны. Работа по выявлению проблемы требуется значительная. И не всегда обследование приводит к успеху.
Диагностика и отграничение от схожих состояний
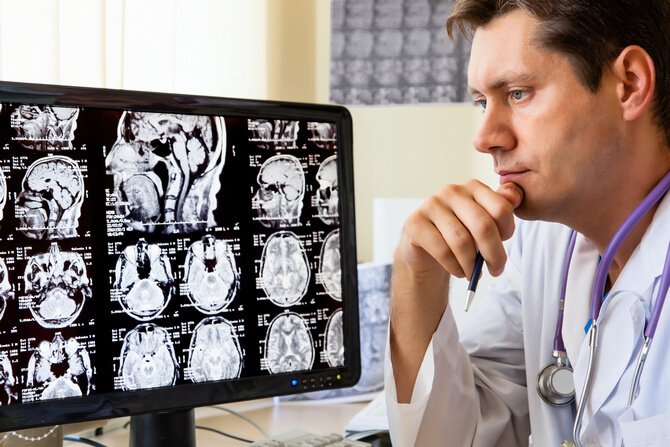
Обследование больных с воспалительными вторичными поражениями головного мозга — прерогатива неврологов, нейрохирургов и психиатров, также онкологов.
Диагностика лимбического энцефалита представляет существенные сложности. Порой даже аутопсия не дает ответов на вопросы об этиологии явления.
Мероприятия начинаются с опроса больного или его родственников. Жалобы объективизируются. Проводится сбор анамнеза. Важные сведения — семейная история, наличие злокачественных новообразований в анамнезе, аутоиммунных патологий. Сам факт присутствия таковых должен трактоваться в пользу предполагаемого лимбического энцефалита. Далее проводится верификация или исключения диагноза.
Основная методика — анализ крови на предмет наличия специфических маркеров. Таковыми выступают: анти-амфифизин, анти-Hu, анти-CV2, анти-Ma2 и прочие. От основного маркера зависит и преимущественная симптоматика. Увязать факты относительно просто.
Также показано проведение МРТ-диагностики. Специфических проявлений не существует. Возможны очаги гиперинтенсивности на T2-изображениях. Способ позволяет отграничить лимбический энцефалит от рассеянного склероза, собственно опухолей церебральных структур.
Возможно проведение пункции спинного мозга. В цереброспинальной жидкости обнаруживаются избыточное количество клеток-лимфоцитов (распространенность объективного признака — 30-80%, у детей чаще).
После определения основного диагноза следует найти первопричину. Показано проведение таких мероприятий:
- УЗИ органов брюшной полости, малого таза;
- рентгенография грудной клетки;
- маммография;
- МРТ отдельных анатомических участков;
- общий анализ крови, мочи, биохимия венозной крови, гормональные исследования;
- сцинтиграфия щитовидной железы, МРТ, КТ, УЗИ;
- исследование специфических онкомаркеров;
- электроэнцефалография.
Дифференциальная диагностика проводится с расстройствами шизофренического спектра, биполярно-аффективным психозом, психопатиями, опухолями головного мозга, рассеянным склерозом, сосудистой деменцией, болезнью Альцгеймера на ранней стадии.
Шизофрения диагностируется, если симптомы на фоне лечения лимбического энцефалита и основного заболевания не проходят и не редуцируются на протяжении 6-12 месяцев. Структура психиатрического состояния неоднородна. Даже в рамках этого состояния возможны варианты. Показано длительное психиатрическое наблюдение. То же касается БАР и психопатий.
Опухоли определяются на МРТ или КТ с усилением гадолинием, йодом соответственно. В рамках расширенной диагностики возможно удаление новообразования или стереотаксическая биопсия (исключительные случаи требуют подобной меры).
Рассеянный склероз характеризуется множественными очагами демиелинизации, которые определяются на простых изображениях томографии. После контрастного усиления картина становится очевидной. Сложности возникают на фоне укрупненного единичного участка. Возможна ложная диагностика глиобластомы, менингиомы.
Деменция любого происхождения имеет постепенное развитие. Мнестические способности падают на протяжении нескольких лет. В случае с описанным процессом, отклонения коррелируют с динамикой основного заболевания. При регрессе они постепенно сходят на нет. При продолженном развитии — усугубляются.
Диагностика ложится на плечи нескольких специалистов. Лимбический энцефалит налагает особые требования на квалификацию медицинского персонала.
Лечение

Основу составляет этиотропная терапия с устранением основного фактора развития патологических отклонений. Удаление опухоли при неопластическом процессе, химиотерапия, лучевое лечение. На фоне аутоиммунных состояний — иммунодепрессивная терапия, снятие воспаления с помощью кортикостероидов.
Далее показано динамическое наблюдение. Положительная динамика подтверждает диагноз, указывает на необходимость регулярного скрининга онкологом, неврологом, нейрохирургом. При рецидивах лимбического энцефалита — психиатром.
Симптоматическая терапия проводится с применением антипсихотиков, транквилизаторов, нормотимиков. Возможно назначение Метотрексата. Активно применяются иммуномодулирующие методики (при опухолях, аутоиммунные патологии таким способом не устраняются).
Лечение лимбического энцефалита проводится в профильном стационаре. Неврологического, онкологического типа, прочих. В зависимости от основного диагноза. Длительность терапии — от 3 до 12 месяцев. Больничный период — 1-2 месяца.
Лечится ли лимбический энцефалит вообще?
Вероятность излечения присутствует. Полное обращение процесса возможно на ранних стадиях.
Идиопатический лимбический энцефалит предполагает только симптоматическую помощь. Первопричина не ясна.
Прогноз и профилактика
На ранних стадиях, даже при остром течении возможно полное восстановление высшей нервной деятельности, мнестических, когнитивных функций без последствий для физического и психического здоровья. По мере прогрессирования шансы на успех уменьшаются. Даже при грамотной, комплексной терапии есть вероятность грубого неврологического или поведенческого дефекта, который не может быть устранен впоследствии.
Летальность рассматриваемого состояния минимальна. Причиной смерти чаще выступает онкологический диагноз.
Прогнозы для сохранения трудоспособности, способности к самообслуживанию зависят от течения болезни и итогов терапии.
Профилактические мероприятия
Специфических методик превенции не разработано. Исходя из логики и здравого смысла, можно порекомендовать следующее:
- Проходить регулярные терапевтические (как минимум) осмотры. Каждые полгода или год.
- Нормализовать рацион. Витаминизировать меню, ограничить количество углеводов, жирной, жареной, копченой пищи, фаст-фуда, консервов и полуфабрикатов. Многие канцерогенны.
- Полноценно отдыхать. 8 часов за ночь, больше — по своему усмотрению, но свыше 10 часов спать не рекомендуется.
- Соблюдать режим физической активности. Легкие прогулки, велоспорт на любительском уровне, плавание, ЛФК. Изводить себя, однако, не стоит.
- Избегать стрессов по возможности.
- Своевременно лечить выявленные неопластические, аутоиммунные процессы под контролем профильного специалиста, строго соблюдая предписания.
Читайте также:


