Лечение смешанной трихомонадной инфекции
Проблема роста инфекций, передаваемых половым путем и воспалительных заболеваний органов малого таза, является традиционно актуальной на протяжении последних лет.
В структуре гинекологических нозологий воспалительные заболевания половых органов занимают первое место и составляют 60-65% всех гинекологических больных. В свою очередь, в 60%, причиной ВЗОМТ являются инфекции, передаваемые половым путем. По данным ВОЗ (июнь 2000 г) – 60-70% всех ВЗОМТ за счет хламидиоза и гонореи (C. trachomatis – 30%; N. gonorrheaе – 40-50%). Часто причиной ВЗОМТ является также Trichomonas vaginalis (частота выявления значительно варьирует), микоуреаплазменная инфекция (12-20%). Этиологическим фактором развития воспалительных заболеваний органов малого таза могут являться факультативная и облигатная анаэробная флора бактериального вагиноза и другие Гр+ и Гр- анаэробные и аэробные бактерии. В 20% случаев ВЗОМТ возбудителей выявить не удается.
Распространение ИППП в мире. (ВОЗ, 1999 г., Donovan B., Lancet, 2004 г.) Трихомониаз – 174 млн., хламидиоз – 92 млн., гонорея – 62 млн., сифилис – 12 млн. Отмечено, что U. urealyticum, также как и трихомониаз, была обнаружена у 174 млн. Наибольший пик заболеваемости ВЗОМТ приходится на период с 15-24 лет. После 20 лет, особенно после 30 лет, частота регистрации ВЗОМТ значительно уменьшается. Такая закономерность может быть обусловлена как изменением полового поведения, так и появлением защитных антител в цервикальном канале. Отмечена четкая связь между распространением случаев ВЗОМТ и ИППП. В тех странах или регионах, где удается снизить число заболевших гонореей, трихомониазом, хламидиозом, отмечено существенное снижение числа ВЗОМТ.
Воспаление - комплексная сосудисто-мезенхимальная реакция на повреждение ткани. Эта реакция направлена на уничтожение агента, вызвавшего повреждение, и на восстановление поврежденной ткани. Воспаление – это защитно-приспособительная реакция, исход которой может быть не благоприятным.
Состояние и функция верхних отделов репродуктивного тракта во многом зависит от механизмов защиты влагалища:
- Физиологические бели – в норме 1-2 мл/сут.
- Физиологическая десквамация эпителия (вместе с ним выводятся и бактерии)
- Микрофлора влагалища (за счет конкурирования с патагентами за питательные вещества)
- Рецепторы адгезии
- Выделение бактериоцинов
- Стимуляция иммунной системы
- Создание кислой среды
- Секреторные иммуноглобулины
- Лизоцим слизистой.
Слизистая пробка цервикального канала обеспечивает механическую преграду за счет вязкости, а также содержит антимикробные субстанции и антитела (секреторный Ig А, лизоцим).
Также важную защитную роль играет менструация (отторжение функционального слоя эндометрия, формирование на его месте лимфоцитарного вала, препятствует длительному пребыванию патогенных микроорганизмов).
Под действием эндогенных и экзогенных факторов нарушаются защитные механизмы, что приводит к развитию воспалительных процессов во влагалище. Их не эффективное лечение или не диагностирование является одной из причин ВЗОМТ.
Пути и механизмы проникновения инфекции:
- половой – 99%
- восходящий (каналикулярно – через цервикальный канал, полость матки, маточные трубы на брюшину и органы брюшной полости)
- гематогенный (о чем свидетельствует наличие экстрагенитальных осложнений)
- лимфогенный, с развитием пельвиоперитонитов и дальнейшим лимфогенным распространением
- по протяжению (распространяясь по брюшине из первичного патологического очага, например при аппендиците).
- В восхождении инфекции могут также играть роль сперматозоиды, трихомонады, ВМК.
Отрицательный заряд сперматозоидов притягивает бактерии. Наибольшей тропностью к ним обладает кишечная палочка
Активно проникая при половом контакте, далее микроорганизмы могут распространяться пассивно из нижних отделов в верхние, путем сократительной деятельности матки и/или за счет изменения давления в ее полости, которое связано с движением диафрагмы при дыхании
ВМК – риск развития ВЗОМТ зависит от времени использования ВМК, от его типа.
Риск наиболее высок в течение первого месяца использования:
- занос инфекции при введении спирали
- распространение бактерий по нитям ВМК
- нарушение процессов слущивания эндометрия
- подавление фагоцитоза и других факторов иммунной защиты
- ВМК способствует появлению микроэрозий и перифокальной воспалительной реакции стромы.
Некоторые особенности возбудителей ИППП на современном этапе.
N. gonorrheaе
- Одна из основных причин ВЗОМТ
- До 90% женщин, страдающих гонореей, не имеют никаких клинических симптомов
- Гонококк чаще обнаруживается при смешанном инфицировании
- Вызывает поражения урогенитального тракта, схожие по характеру с хламидиозом, но большей степени выраженности
Chlamydia trachomatis
- Занимает большой удельный вес среди ИППП (ежегодно регистрируется в США 5 млн. новых случаев, в Западной Европе – 10 млн, в России – свыше 1,5 млн)
- В возрасте 15-19 лет диагностируется у 46%, в 20-24 лет – у 30%
- 75% женщин – с асимптомным течением
- В 35-50% (ВОЗ) – хламидийная инфекция протекает под маской других заболеваний
- У подростков скрытая хламидийная инфекция – в 30-40% случаев протекает в течение 2-5 лет.
- Как моноинфекция встречается в 2-30%
- Как правило выделяется хламидийно-бактериальная, хламидийно-вирусная флора.
- Передача хламидий при сексуальном контакте с инфицированным больным происходит в 32-40% случаев
- Возбудитель отличается уникальным циклом развития, затрудняющим воздействие на него специфических средств
- В воспалительный процесс вовлекаются нижние и верхние отделы мочеполовых органов (хламидийный сальпингит, сальпингоофорит – наиболее частые проявления). Для этих нозологий наиболее характерно длительное стертое течение. Острое течение может наблюдаться в возрасте 20-25 лет, а в возрасте 30 лет и старше – хроническое с минимальными клиническими симптомами. Хламидийный эндометрит – развивается медленно, протекает чаще хронически, существует годами (пребывание хламидий в глубоких слоях эндометрия, в эндометриальных криптах. Изолированный эндометрит встречается редко, чаще сопровождается сальпингоофоритом.
- У 60% инфицированных женщин увеличивается риск заражения ВИЧ
- Осложнения крайне часты и грозны
M. genitalium, U. urealyticum
- Частота колонизации этих микроорганизмов значительно выше у женщин, нежели у мужчин
- Все большее количество данных подтверждает этиологическую роль в развитии воспалительных процессов, как в нижнем отделе генитального тракта, так и причин ВЗОМТ (многие авторы в 1998-99 гг. не выделяли микоплазменную и уреаплазменную инфекции в структуре ВЗОМТ, однако, в современных публикациях 2003-2004 гг. есть данные о влиянии этих инфекций на эндометрий, миометрий с развитием эндометрита, эндометриоза)
- Бессимптомное носительство 4-50%
- В качестве моноинфекции наблюдаются у 37,5%; в составе микробных ассоциаций – 62,5%
- Редко протекают остро (при этом поражение органов малого таза может стать многоочаговым с развитием эндометрита, сальпингоофорита).
- Легко переносятся сперматозоидами, трихомонадами
- Обладают высокой устойчивостью к проводимой терапии
Причины внимания к урогенитальному трихомониазу
В связи с тем что клинические симптомы трихомонадной инфекции довольно часто не отражают реальной картины заболевания, необходимо применять лабораторные методы диагностики.
Современные особенности ВЗОМТ
Острое начало воспалительного процесса наблюдается редко,протекает с переходом в хроническую форму или выздоровление. Как правило, постепенное развитие, без клинических проявлений приводит к хроническому течению ВЗОМТ.
И все же клинические проявления могут быть в виде:
- периодических болей внизу живота, с усилением перед, либо в конце menses
- иррадиации боли в область промежности, поясничный и крестцовый отделы.
- часто боль по интенсивности не соответствует изменениям в половых органах.
- зуд в промежности, возникающий из-за воспаления, раздражения выделениями из вышележащих отделов
- чувство распирания жара в области промежности, в области малого таза
- нарушение менструального цикла (мено-метроррагии, олигоопсоменорея, дисменорея, предменструальные, постменструальные мажущие выделения
- психо-эмоциональные расстройства
- изменение либидо, аноргазмия, вагинизм, диспареуния
- бели: чаще слизисто-гнойные, слизистые
- повышение температуры тела, общая утомляемость, слабость
- частое мочеиспускание с чувством покалывания, резями
- может быть частая дефекация (как проявление дисфункции прямой кишки).
- периаппендицит ( у женщин моложе 20 лет, с хламидиозом)
- негормональное бесплодие, эктопическая беременность в анамнезе.
Диагностика ИППП при ВЗОМТ
-
ПЦР (хламидии, уреаплазмы, микоплазмы, гарднереллы, вирусы, гонококк, ВИЧ, ЛЦР Tbs, сифилис)
В нашей стране, согласно действующих нормативных документов, для подтверждения диагноза: трихомониаз используется в основном цитологический и культуральные методы. Другие методы диагностики, в настоящее время, не включены в действующие регламентирующие документы, в связи, с чем диагноз, установленный с их помощью, не будет считаться юридически правомочным со всеми вытекающими последствиями.
Последствия генитальной инфекции.
- Внематочная беременность
- Бесплодие
- Невынашивание беременности
- Осложненное течение беременности
- Аномалии родовой деятельности
- Патология плаценты
- Антифосфолипидный синдром
- Аутоиммунная патология
- Анти-ХГ-синдром
- Инфицирование новорожденного
- Мертворожденность
- Увеличение риска заражения ВИЧ
- Тазовые боли
- Диспареуния
- Нарушение менструального цикла
- Спаечный процесс
- Послеоперационные воспалительные осложнения
- Эктопия шейки матки
- Эндометриоз
- Полипы цервикального канала и эндометрия
- Миома матки
Наиболее частыми и грозными последствиями генитальной инфекции являются бесплодие и внематочная беременность. Так бесплодие, при наличии хламидий, встречается у 50%, при наличии гонококка – 30-40%, уреаплазм – 30% и более, трихомонад – 45-50%.
Эктопическая беременность встречается в 9-30% случаев при наличии хламидий, в 40% - при наличии гонококка.
После 1 случая ВЗОМТ – одна из 12 женщин – бесплодна, после второго случая ВЗОМТ – каждая 5 женщина. Если было три и более случаев ВЗОМТ – 50-60% женщин – бесплодны. По данным ВОЗ, у замужних женщин бесплодие встречается в 4,5% в возрасте 16-20 лет, 31,8% - в возрасте 35-40 лет, в 70% - если возраст 40 лет.
Факторы, обусловливающие необходимость госпитализации.
- Не исключены состояния, требующие срочного хирургического вмешательства, такие как аппендицит, внематочная беременность и др.
- Пациентка беременна
- Безуспешное лечение пероральными антимикробными средствами
- Неспособность пациентки соблюдать или переносить амбулаторный пероральный режим
- Тяжело протекающее заболевание, тошнота, рвота, или высокая температура
- Тубоовариальный абсцесс
- Наличие иммунодефицита (ВИЧ – инфекция с низким количеством CD4, иммуносупрессивная терапия или другие заболевания)
В мировой врачебной практике 13 пациенткам из 1000 ежегодно ставится диагноз воспалительного заболевания органов малого таза. Только 10% из них госпитализируются.
Лечение смешанных генитальных инфекций
В настоящее время общепризнанно, что терапия должна быть прямо направлена против аэробного и анаэробного компонентов полимикробной флоры, которую чаще всего выделяют у больных с инфекциями малого таза.
В настоящее время стандартное лечение трихомониаза (рекомендации ВОЗ, CDC) включает прием метронидазола. Для лечения ВЗОМТ (офлоксацин, доксициклин).
ТРИХОПОЛ - Противопротозойный препарат с антибактериальной активностью, производное 5-нитроимидазола. Механизм действия заключается в биохимическом восстановлении 5-нитрогруппы метронидазола внутриклеточными транспортными протеинами анаэробных микроорганизмов и простейших. Восстановленная 5-нитрогруппа метронидазола взаимодействует с ДНК клетки микроорганизмов, ингибируя синтез их нуклеиновых кислот, что ведет к гибели микроорганизмов.
Метронидазол поступает в клетку диффузией и активируется гидрогеносомах влагалищных трихомонад. Здесь нитрогруппа препарата отщепляется посредством пируват-ферродоксин-оксиредуктазы, в результатечего цитотоксические нитро-радикальные ионные интермедиаты расщепляют нити ДНК. Ответ возникает быстро. Клеточное деление и подвижность клетки прекращается в течение 1 часа, а сама клетка (по данным культурального исследования) погибает в течение примерно 8 часов. Препарат активен в отношении Trichomonas vaginalis, Gardnerella vaginalis, Giardia intestinalis, Entamoeba histolytica, облигатных анаэробных бактерий: Bacteroides spp. (в т.ч. Bacteroides fragilis, Bacteroides distasonis, Bacteroides ovatus, Bacteroides thetaiotaomicron, Bacteroides vulgatus), Fusobacterium spp., Veillonela spp.; некоторых грамположительных бактерий: Eubacterium spp., Clostridium spp., Peptococcus spp., Peptostreptococcus spp. Основной метаболит (2-оксиметронидазол) также оказывает противопротозойное и антибактериальное действие. T1/2 составляет 8 ч.
Метронидазол хорошо сорбируется на большинстве мембран слизистых; эффективность его поступления в клетки эпителия вагины при приеме внутрь доказана.
Учитывая все вышеперечисленное, в амбулаторной практике, мы использовали Трихопол 250 мг – 2 раза в день + Трихопол (вагинальные таблетки) 500 мг 1 раз на ночь в течении 7 дней + Антибиотики различных групп (Офлоксацин или Доксициклин или Джозамицин) по 1 таб. или капсуле 2 раза в день, в течении 10 дней. Такая схема является наиболее оптимальным вариантом комбинированного комплексного лечения, учитывая, что пероральный прием трихопола является наиболее эффективным, а вагинальный – наиболее щадящим.
Активность современных антибактериальных препаратов в отношении возбудителей ВЗОМТ
| Возбудитель / антибиотики | Гонококк | Хламидии | Кишечная палочка | Микоплазма
Уреаплазма | Анаэробы | Трихомонада |
| Офлоксацин | + | + | + | + | ± | - |
| Другие фторхинолоны (ципрофлоксацин, норфлоксацин, лефлоксацин) | + | - | + | + | ± | - |
| Доксициклин | ± | + | ± | ± | ± | - |
| Макролиды | + | + | - | + | - | - |
| Гентамицин | ± | - | + | - | ± | - |
| Цефтриаксон | + | - | + | - | ± | - |
| Ампициллин | ± | ± | ± | - | - | - |
| Метронидазол | - | - | - | - | + | + |
При сочетании с кандидозом в схему лечения можно добавить препарат триазолового ряда (итраконазол по 200 мг утром и вечером в течение одного дня или флуконазол в дозе 150 мг однократно или по 50 мг в течении 7 дней).
Таким образом перекрывается весь спектр возбудителей ВЗОМТ и распространенных ИППП.
Всем пациентам после окончания лечения проводится клинико-лабораторный контроль. Первый контроль – сразу после завершения лечения (исключая иммунологические методы диагностики возбудителей). У женщин контрольные исследования проводятся во время трех ближайших менструальных циклов. Также 3 месяца на клинико-лабораторном контроле находятся их половые партнеры.
Иммунологические методы диагностики проводят через 4 недели после окончания лечения, далее по показаниям.
Факторы успешного лечения ИППП
- немедленное начало лечения после установления этиологического фактора
- применение наиболее эффективных методов лечения
- защищенные половые контакты
- выявление, обследование и лечение половых партнеров.
Что такое трихомониаз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агапова Сергея Анатольевича, венеролога со стажем в 37 лет.

Определение болезни. Причины заболевания
Урогенитальный трихомониаз — это передающаяся половым путём инфекция мочеполовой системы, вызванная влагалищной трихомонадой (Trichomonas vaginalis).
Трихомониаз является распространённой инфекцией. По данным ВОЗ (Всемирной организации здравоохранения) в 2001 году было зарегистрировано 113 миллионов новых случаев в Африке и Азии заболеваний, вызванных влагалищной трихомонадой, и 19 миллионов новых случаев в Европе и Северной Америке. [1] В 2014 году в Российской Федерации уровень заболеваемости составил 71,1 на 100 000 населения. [2]
Причиной заболевания является инфицирование мочеполовых органов влагалищной трихомонадой — одноклеточным жгутиковым простейшим организмом изменчивой формы, который в естественных условиях может существовать и размножаться только в организме человека. Помимо вагинальной трихомонады у человека могут паразитировать ещё два вида — кишечная трихомонада (Pentatrichomonas hominis) и ротовая (Trichomonas tenax), однако их роль в возникновении заболеваний мочеполовой системы не установлена.
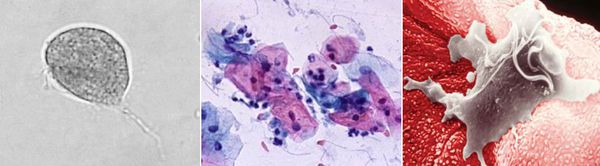
Трихомонада, так как не образует цист и других устойчивых форм, быстро погибает во внешней среде вследствие высыхания, легко разрушается при кипячении, воздействии антисептиков и этилового спирта. Однако может сохранять некоторое время жизнеспособность во влажной среде. Исследованиями установлено, что трихомонады могут выживать до 45 минут на сидениях унитазов, нижнем белье и в воде ванны. [3]
Пути передачи инфекции:
Факторами риска являются:
- случайные половые связи;
- половой контакт, незащищённый барьерной контрацепцией (презервативом);
- злоупотребление алкоголем и наркомания; [7]
- атрофия шейки матки — вследствие снижения защитных свойств из-за уменьшения эстрогенов в тканях; [8]
- наличие других половых инфекций, таких как ВИЧ-инфекция, бактериальный вагиноз, вульвовагинальный кандидоз, генитальный герпес, хламидиоз. [9]
Симптомы трихомониаза
Чаще трихомониаз диагностируется у женщин, чем у мужчин. У 10-30 % женщин и у 45-50 % мужчин отмечается асимптомное течение заболевания . [10]
У женщин трихомонады преимущественно поражают влагалище, откуда они могут проникать в уретру, бартолиновы железы, мочевой пузырь и канал шейки матки. В редких случаях трихомонады паразитируют в полости матки, маточных трубах, почечных лоханках и прямой кишке. [11]
Основными симптомами трихомониаза у женщин являются:
Редкими проявлениями трихомониаза у женщин являются:
- макулярный кольпит (клубничный цервикс) — кровоизлияния в слизистую влагалища и шейку матки, напоминающее ягоду клубники; [12]
- эрозивно-язвенные поражения вульвы и преддверия влагалища. [13]
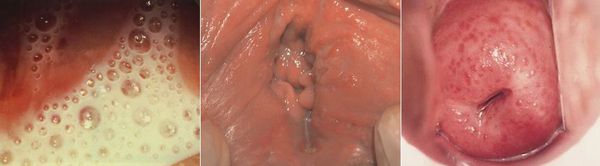
У мужчин трихомонады поражают слизистую оболочку мочеиспускательного канала, нередко проникая в уретральные железы и лакуны. Ввиду неблагоприятных условий для существования в мужской уретре трихомонад, заболевание часто носит транзиторный (временный) характер. Этим же объясняется и большой процент асимптомных форм трихомониаза у мужчин. [14]
Основными симптомами трихомониаза у мужчин являются:
Редким проявлением трихомониаза у мужчин является баланопостит (воспаление головки и крайней плоти полового члена). Описаны его эрозивно-язвенные формы. [15]
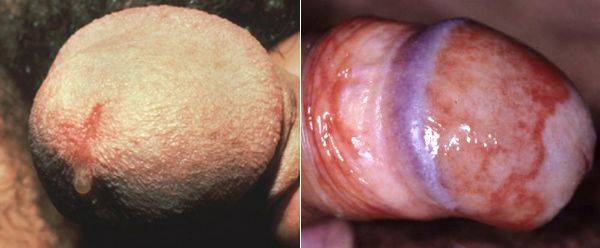
Патогенез трихомониаза
Проникая в урогенитальный тракт человека, трихомонады прикрепляются к эпителиальным клеткам, что приводит к повреждению и воспалительной реакции клеток эпителия. В этой реакции важное значение имеет адгезин — белок, продуцируемый паразитом. [16]
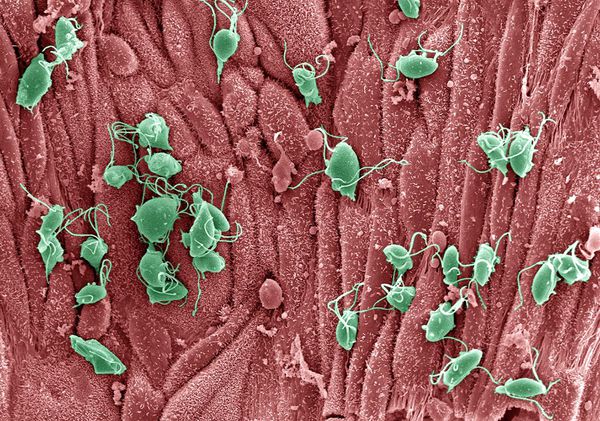
Трихомонады выделяют многочисленные протеолитические ферменты, которые участвуют в цитотоксичности, гемолизе (разрушении эритроцитов и выделении гемоглобина) и уклонении от иммунных реакций. Ферменты находятся во влагалищных выделениях инфицированных женщин вместе с антителами, которые их распознают. Важную роль играет фермент муциназа, который значительно облегчает проникновение трихомонад в слизистые оболочки. [17]
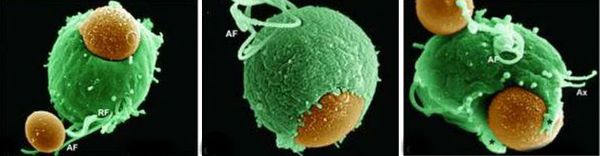
Трихомонадная инфекция вызывает клеточный, гуморальный и секреторный иммунные ответы. Однако эти реакции не способны защитить пациентов от реинфекции, поэтому повторное инфицирование встречается часто. Антитела и компоненты комплемента, присутствующие в сыворотке крови и секрете половых желез у некоторых больных, могут воздействовать на паразита путём стимуляции нейтрофилов, которые способствуют уничтожению трихомонад через классическую систему комплемента. Также антитела могут блокировать адгезию (прилипание) паразита к поверхности слизистой оболочки. [21]
Классификация и стадии развития трихомониаза
По Международной классификации болезней 10-го пересмотра трихомониаз разделяют на:
A59.0 Урогенитальный трихомониаз;
- Бели (вагинальные выделения), вызванные Trichomonas vaginalis;
- Простатит (N51.0), вызванный Trichomonas vaginalis;
A59.8 Трихомониаз других локализаций;
A59.9 Трихомониаз неуточнённый.
После скрытого (инкубационного) периода, продолжающегося от 4 до 28 дней с момента заражения, приблизительно у 40-50% мужчин появляются признаки уретрита в виде слизистых выделений из уретры, а у 70-90% женщин — признаки вульвовагинита, характеризующегося зудом, жжением и наличием обильных мутных выделений из влагалища. [10] В остальных случаях болезнь протекает первоначально бессимптомно. В дальнейшем, если вовремя не получено лечение, развитие заболевания происходит по следующим сценариям:
- Длительное бессимптомное носительство, при котором нет никаких субъективных и объективных симптомов.
- Длительное рецидивирующее течение, при котором симптомы заболевания могут временно возобновляться и самопроизвольно исчезать.
- Ранее развитие осложнений может возникать как при течении заболевания с клиническими симптомами, так и при бессимптомном течении.
- Позднее развитие осложнений возникает при длительно текущем бессимптомном или хроническом рецидивирующем процессе.
Осложнения трихомониаза
В отличии от других половых инфекций – хламидийной и гонококковой — осложнения при трихомониазе встречаются гораздо реже.
Эпидидимит — воспаление придатка яичка, очень редкое осложнение трихомонадной инфекции. Чаще всего это хронический процесс, хотя встречаются описания острых форм. [22]
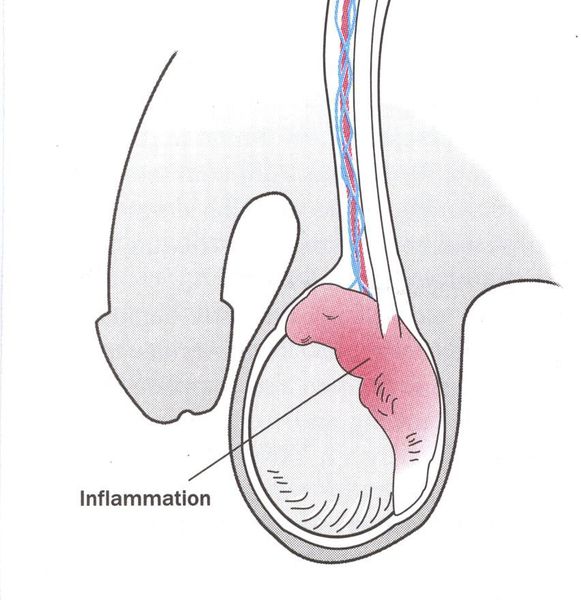
Редким осложнением трихомониаза является простатит. Сообщается о нескольких случаях хронического простатита, вызванного трихомонадной инфекцией. [23]
Нарушение фертильности. Проведенные исследования показывают негативное воздействие трихомонад на сперматозоиды мужчин в виде снижения их подвижности. [24]
Сообщается также о случае трихомонадного двухстороннего конъюнктивита. [31]
Воспалительные заболевания малого таза, вызванные вагинальной трихомонадной инфекцией, являющиеся причиной трубного бесплодия и синдрома хронической абдоминальной боли, описаны, в основном, у ВИЧ-позитивных женщин. [25]
Проведённые исследования указывают на повышенный риск преждевременных родов, рождения ребёнка с низким весом у инфицированных влагалищной трихомонадой женщин. [26]
Также трихомонадная инфекция в 2-3 раза увеличивает риск заражения ВИЧ. [32]
Очень редким осложнением трихомониаза является цистит. В медицинской литературе описано всего несколько случаев. [33]
Сообщалось о паранефральном абсцессе [27] , абсцессе головного мозга [28] у новорождённого, абсцессе срединного шва полового члена [29] у мужчины, вызванных вагинальной трихомонадой.
Описаны случаи неонатальной трихомонадной пневмонии у новорождённых, успешно вылеченных метронидазолом. [30]
Диагностика трихомониаза
Для диагностики трихомониаза применяются микроскопические, цитологические, бактериологические, молекулярные лабораторные тесты и инструментальные методы обследования.
Показаниями для диагностики трихомониаза являются [2] :
- наличие признаков воспалительного процесса мочеполовых органов;
- беременность (при постановке на учёт по поводу беременности, при сроке беременности 27-30 недель и 36-40 недель, при поступлении на роды без документов о результатах обследования на половые инфекции);
- предстоящие оперативные вмешательства на половых органах и органах малого таза;
- бесплодие и выкидыши в анамнезе;
- половые контакты с больными половыми инфекциями;
- сексуальное насилие.
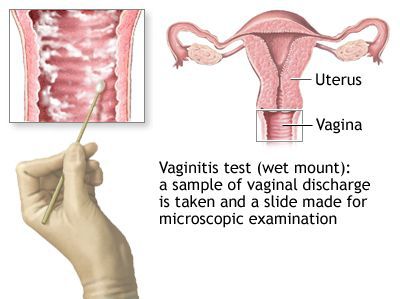
Микроскопия окрашенного препарата (окраска по Романовскому, Папаниколау) не рекомендуется из-за субъективизма при интерпретации результатов исследования. [2]
Позволяют обнаружить специфические фрагменты ДНК и РНК вагинальной трихомонады с помощью тест-систем, разрешённых к медицинскому применению. Обладают высокой чувствительностью (88-97%) и специфичностью (98-99%). Наиболее часто в России применяют метод амплификации ДНК — полимеразную цепную реакцию (ПЦР).
Материалом для исследования методом ПЦР при диагностике трихомониаза являются:
- у женщин: выделения из уретры, канала шейки матки, влагалища, первая порция мочи);
- у мужчин: выделения или соскоб из уретры, первая порция мочи, секрет предстательной железы, в редких случаях — сперма. [2]
Требования для получения достоверных результатов исследования:
- Забор материала должен осуществляться не ранее чем через месяц после полученного лечения.
- При отсутствии или скудных выделениях из уретры забор материала должен проводиться через 2-3 часа после последнего мочеиспускания, а при наличии обильных выделений — через 10-15 минут после мочеиспускания.
- Во время менструации забор материала для исследования проводить запрещается.
- Должны быть соблюдены сроки и условия доставки образцов в лабораторию.
Метод иммуноферментного анализа (ИФА) для обнаружения антител классов IgA, IgM и IgG к антигенам T. vaginalis применять не допустимо. [2]
Применение биологических (парентеральное введение пирогенала, гоновакцины), химических (внутриуретральное введение растворов серебра) и алиментарных провокаций (приём алкоголя и острой пищи) с целью повышения выявляемости трихомонад при проведении лабораторных тестов нецелесообразно, так как эффективность этого метода не доказана. [2]
Лечение трихомониаза
Многочисленными исследованиями и клиническими испытаниями было установлено, что наиболее эффективными препаратами для лечения трихомониаза являются препараты группы 5-нитроимидазолов, а среди них — метронидазол, тинидазол и орнидазол.
Современными отечественными и зарубежными руководствами предложены следующие схемы лечения этими препаратами.
Метронидазол (Трихопол, Метрогил, Флагил) — эффективность его применения составляет 90-95%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 7 дней [36] или 2,0 г перорально однократно. [37]
Для осложнённых форм: 500 мг перорально 3 раза в сутки в течение 7 дней или 2,0 г внутрь 1 раз в сутки в течение 5 дней. [38]
Для беременных: 2,0 г однократно (лечение проводится не ранее II триместра беременности). [39]
Для детей: 10 мг на кг массы тела перорально 3 раза в сутки в течение 5 дней. [40]
Тинидазол (Фазижин, Тиниба) — эффективность применения составляет 86-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней или 2,0 г перорально однократно. [35]
Для осложнённых форм: 2,0 г перорально 1 раз в сутки в течение 3 дней. [37]
Орнидазол (Тиберал, Гайро, Дазолик) — эффективность применения составляет 90-100%.
Для неосложнённых форм заболевания: 500 мг перорально 2 раза в сутки в течение 5 дней [41] или 1,5 г перорально однократно. [42]
Для осложнённых форм: 500 мг перорально 2 раза в сутки в течение 10 дней. [38]
Для детей: 25 мг на кг массы тела перорально 1 раз в сутки в течение 5 дней. [39]
Другие препараты из группы 5-нитроимидазолов — менее распространены и изучены, чем вышеизложенные препараты, однако применяются в клинической практике:
- Тенонитрозол (Атрикан) — 250 мг перорально 2 раза в день в течение 4 дней; [43]
- Ниморазол (Наксоджин) — схемы применения при неосложнённом трихомониазе: 2,0 г перорально однократно или 1,0 г перорально через каждые 12 часов – три приёма, или 250 мг перорально 2 раза в день в течение 6 дней. [44]
- Секнидазол (Тагера) — 2,0 г перорально однократно (эффективность 97%). [45]
В 5% случаев трихомонады устойчивы (резистентны) к перечисленным препаратам. [46] Центры по контролю за заболеваемостью (США) в таких случаях рекомендуют увеличить дозировку и длительность применения медикаментов [47] : Метронидазол — 2,0 г перорально однократно в сутки в течении 7 дней или Тинидазол 2,0 г перорально однократно в сутки в течении 7 дней.
Нитроимидазолы блокируют и снижают выработку фермента алкоголь-дегидрогеназы, что приводит к повышению уровня и накапливанию токсического ацетальдегида в крови. При приёме алкоголя в любых концентрациях во время лечения препаратами, входящими в группу нитроимидазолов, через 10-20 минут возникает реакция в виде тошноты, рвоты, головной боли, затруднения дыхания, судорог. Длительность её составляет несколько часов. Реакция наблюдается при приёме метронидазола, тинидазола [48] и орнидазола. [49]
Проводится через две недели после окончания лечения микроскопией и культуральным посевом и через 4 недели методом ПЦР. При отрицательных результатах лабораторных тестов пациенты дальнейшему наблюдению не подлежат. [2]
Прогноз. Профилактика
Прогноз при раннем выявлении и вовремя начатом лечении благоприятный. При неосложнённых формах трихомонадной инфекции после однократного курса выздоровление составляет 95-100%. Лица с осложнёнными формами и метронидазол-устойчивыми формами заболевания после проведённого лечения должны находиться под динамическим наблюдением.
Половые партнёры больных трихомониазом должны быть пролечены независимо от результатов их обследования на наличие трихомонад.
Самой эффективной мерой профилактики является использование презервативов при случайных половых контактах.
Ввиду бессимптомного течения инфекции лицам, имеющим несколько половых партнёров в год или случайные половые связи, рекомендовано ежегодное обследование на наличие трихомонад.
В настоящее время вакцины, предотвращающей заражение трихомониазом, не создано. В 80-е годы прошлого века была создана коммерческая вакцина Солкотриховак, состоящая из лиофилизата Lactobacillus acidophilus, которая по утверждению фирмы-производителя оказывает положительный эффект при рецидивирующем трихомониазе и бактериальном вагинозе. [50] Однако последующими исследованиями предположение о том, что защитный механизм действия вакцины связан на антигенном сходстве применяемых штаммов лактобацилл и вагинальной трихомонады, было отвергнуто. [51]
Читайте также:


