Лечение лор инфекций для детей
В последнее время отмечается активное включение иммуномодуляторов со свойствами вакцин в лечение детей с патологией ЛОР-органов
В последнее десятилетие устойчиво сохраняется тенденция к росту числа часто и длительно болеющих детей. На сегодня выявлены следующие особенности данной патологии:
- заболеванию подвержены дети младшего возраста (3-5 лет);
- начало связано, как правило, с вирусной инфекцией, течение которой часто осложняется бактериальной инфекцией ЛОР-органов (отитами, синуситами, тонзиллофарингитами);
- характерно длительное рецидивирующее течение;
- недостаточная эффективность традиционных видов консервативной терапии (включая антибактериальную);
- раннее формирование хронических форм заболеваний ЛОР-органов.
С другой стороны, в детских дошкольных учреждениях создаются благоприятные условия для массивного инфицирования верхних дыхательных путей, в первую очередь лимфоглоточного кольца, условно-патогенной флорой, что вызывает чрезмерное напряжение иммунной системы, ведущее к ее истощению.
Дети с иммунологической недостаточностью составляют группу повышенного риска при острых респираторных заболеваниях, так как особенно тяжело болеют, многократно получают самые разнообразные антибиотики, однако заметного снижения заболеваемости, в первую очередь связанной с бактериальными возбудителями, у них не отмечается. Обусловлено это в числе прочего и ростом резистентности основных возбудителей инфекций верхних дыхательных путей даже к относительно новым антибактериальным препаратам, усилением роли условно-патогенной микробной флоры, внутриклеточных возбудителей в этиологии данных заболеваний у детей. При обследовании посещающих детские дошкольные учреждения детей в возрасте 4-6 лет, 24% из которых, по нашим данным, можно отнести к часто болеющим (67% имеют хроническую патологию ЛОР-органов), были выявлены следующие закономерности: в микробиоценозе миндалин и носоглотки преобладали стафилококки (77,9%), из них золотистый стафилококк высевался в 61,7% случаев, стрептококк высевался в 16,2% (Strept. pyogenus — в 8,8%); Corinebacter (flaver, xerosis, renale, minitiss, psevdotuberculosis) — в 10,3%; Candida albicans — в 11,8%. Рост монокультуры обнаружился в 60,3% случаев, в 16,1% высевались две культуры бактерий. В подавляющем большинстве случаев Сandida albicans обнаруживалась в сочетании с бактериальной флорой (чаще в ассоциации со стафилококком). В 86% посевов степень обсемененности высокая. Роста бактерий не обнаружено в 8,7% случаев.
Штаммы стафилококка были чувствительны: к рифампицину в 88,7% случаев, к кефзолу в 73,6%, к азитромицину в 69,8%, к ципрофлоксацину в 64,1%, к доксициклину в 62,3%; обладали устойчивостью: к бисептолу в 83%, к ванкомицину в 75,5%, к пенициллину в 69,8%, к клиндамицину в 56,6%, к цефтазидиму в 52,8%. Штаммы стрептококка обладали чувствительностью: к пенициллину в 63,6%, к рифампицину в 62%, к азитромицину в 45,5% случаев. Стрептококк показал устойчивость к клиндамицину в 63,8%, к ванкомицину, бисептолу, цефтазидиму, ципрофлоксацину, доксициклину в 45-46% случаев.
Данные результаты заставили медиков обратить пристальное внимание на вакцины против ведущих патогенов верхних дыхательных путей — Hemophilis influenza, Str. pneumonia, с которыми связывают и развитие внутричерепных, орбитальных осложнений, септических процессов. Достижения в области иммунологии обусловили активное включение бактериальных иммуномодуляторов со свойствами вакцин в процесс лечения больных с разнообразной патологией ЛОР-органов.
Комплексная иммунотерапия у детей может осуществляться несколькими способами: 1) активная иммунизация, 2) пассивная, заместительная иммунотерапия, 3) иммунотерапия растительными препаратами и др.
Среди средств активной иммунизации в середине 80-х годов использовалось парентеральное введение нативного анатоксина, антифагина, стрептостафилококковой, синегнойной вакцины.
В настоящее время особый интерес представляет возможность введения иммунокорригирующих препаратов более простыми и удобными для пациента и его родителей способами — капли, свечи и пр. Стоит обратить внимание на препарат ИРС 19, выпускаемый в виде спрея для интраназального применения.
Нами проведено исследование, в ходе которого оценивался лечебный и профилактический эффект препарата ИРС 19 (амбулаторно и в условиях стационара).
В амбулаторных условиях препарат ИРС 19 применялся у 20 детей с острыми синуситами (катаральными — 15, гнойными — 5). Все пациенты относились к категории часто болеющих и состояли на учете у ЛОР-врача с патологией лимфоглоточного кольца (гипертрофия аденоидных вегетаций, небных миндалин различной степени выраженности); у 50% их них заболевание, а следовательно, и прием ИРС 19, совпали с началом посещения массовых детских учреждений.
Средний возраст детей — 5 лет 3 мес. (от 1 года до 13 лет). Из них 9 мальчиков (45%) и 11 девочек (55%).
Препарат включали в базовую схему лечения основного заболевания: по одному впрыскиванию в обе ноздри 1-2 раза в день.
Эффективность действия оценивалась по срокам нормализации риноскопической картины, а также по результатам следующих анализов:
- оценка иммунологического статуса (определение иммуноглобулинов слюны, а в ряде случаев и носового секрета);
- посев отделяемого из носа и зева на флору и чувствительность к антибиотикам
- анализ крови клинический
- анализ мочи общий
- рентгеновский снимок придаточных пазух носа (ППН), в ряде случаев — УЗИ ППН.
Средние значения иммуноглобулинов слюны детей до и после приема препарата представлены в табл. 1.
Результаты микробиологического исследования показали, что в 45% случаев патогенной микрофлоры в отделяемом из носа высеяно не было; у 55% определялась патогенная микрофлора (Staph. aureus — 85%, Str. viridens — 15%). После курса лечения непатогенная микрофлора определялась в 55% случаев, в 45% случаев штамм остался тот же, уменьшилась степень обсемененности.
В условиях стационара ИРС 19 применялся у 35 детей с острыми синуситами. Средний возраст больных 10,6 лет (от 7 до 14 лет). Среди них — 20 мальчиков (57%) и 15 девочек (43%). В зависимости от формы воспаления была выделена группа с катаральными синуситами (I группа) — 13 детей (37%) и гнойными синуситами (II группа) — 22 (63%). Оценка эффективности препарата проводилась по динамике общего состояния, риноскопической картине, данным пункции верхнечелюстных пазух, результатам клинических анализов крови, по срокам выздоровления (по сравнению с контрольной группой). По окончании исследования было отмечено, что у детей, получавших препарат ИРС 19, сократилось время болезни по сравнению с контрольной группой: на три-пять дней раньше наступало выздоровление (оценивали по данным ЛОР-осмотра и результатам пункций гайморовых пазух), уменьшилось среднее количество пункций верхнечелюстных пазух, повысился процент выздоровления по отношению к улучшению течения заболевания (рис. 1).
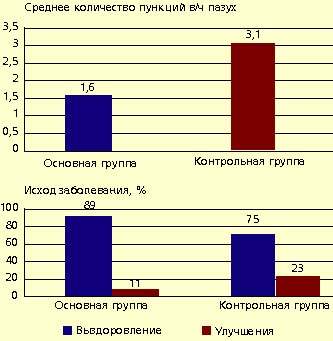 |
| Рисунок 1. Показатели эффективности препарата ИРС 19 у больных с острыми синуситами |
Результаты микробиологического исследования полости носа у больных с острыми синуситами основной и контрольной групп представлены в табл. 2.
Оценивая профилактические возможности препарата ИРС 19 в группе детей с рецидивирующей инфекцией верхних дыхательных путей, мы проанализировали среднюю продолжительность периода обострения, среднюю частоту обострения, интенсивность применения сосудосуживающих и антигистаминных средств после трехнедельного приема препарата, сравнив соответствующие результаты у тех же самых детей за аналогичный период предыдущего (1999) года. В качестве контрольных показателей служили данные о заболеваемости часто болеющих детей, не получавших препарат ИРС 19 за текущий и предыдущий сезоны.
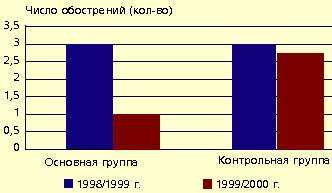 |
| Рисунок 2. Динамика средней частоты обострений инфекций верхних дыхательных путей в основной и контрольной группах |
Рис. 2 и 3 показывают динамику средней частоты и длительности обострений инфекций верхних дыхательных путей. Отмечено также существенное снижение потребности в сосудосуживающих и антигистаминных средствах (соответственно в 5 и 9 раз).
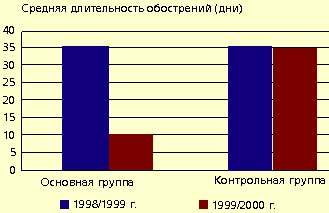 |
| Рисунок 3. Динамика средней длительности обострений инфекций верхних дыхательных путей в основной и контрольной группах |
Говоря о переносимости препарата, хочется отметить практически стопроцентное отсутствие побочных эффектов. Детям младшего возраста рекомендуется индивидуальный подбор дозы, чтобы избежать возможного повышения отделяемого из носовых ходов, приступов чихания после приема препарата. После индивидуального подбора дозы препарата никаких побочных эффектов от приема препарата не отмечено.
Обобщая вышеизложенное, отметим, что ИРС 19 имеет выраженный лечебный и профилактический эффект и очень хорошо переносится. Это позволяет рекомендовать его к более широкому использованию в амбулаторных условиях (детские поликлиники) для профилактики сезонной заболеваемости, а также включать в план лечения острых синуситов, затяжных ринитов для профилактики развития осложнений и для скорейшего выздоровления.

Среди детей именно заболевания уха-горла-носа, то есть лор-органов, являются наиболее распространенными. Некоторые из этих болезней могут протекать весьма тяжело, особенно если ребенок совсем маленький с еще не сформировавшейся иммунной системой. Даже банальный насморк может стать для малыша тяжелым испытанием. Вы, как родители, должны помнить, что детский организм во многом отличается от взрослого и имеет множество особенностей. Поэтому при любых проявлениях лор-заболеваний ребенка следует показать врачу, который профессионально разберется в строении носоглотки малыша, специфике заболевания и подберет адекватное лечение.
К наиболее распространенным детским заболеваниям принято относить синусит, ринит, отит. Весьма распространенным и опасным заболеванием является и гайморит. Каждая из этих патологий имеет свои особенности и требует определенного подхода к лечению.
Ринит у детей
Самым распространенным лор-заболеванием, встречающимся у детей разного возраста, является ринит или воспаление слизистой оболочки носа или обычный насморк. Болезнь может проявиться вследствие переохлаждения, проникновения в организм ребенка инфекции, воздействия различных раздражителей, нарушения кровообращения в слизистой оболочке носа и т.д.
Типичными признаками ринита являются:
- заложенность носа;
- слизистые, а иногда и гнойные выделения из носа;
- снижение аппетита у ребенка;
- слабость;
- повышение температуры тела.
Лечение ринита у детей предполагает очищение полости носа, а также использование специальных капель, назначенных врачом. Если насморк не лечить, он станет предрасполагающим фактором для развития иных заболеваний лор-органов.
Синусит у детей
На фоне обычного насморка у детей часто развивается такое заболевание, как синусит – воспаление носовых пазух.
Заподозрить у вашего ребенка данное заболевание вы можете по следующим характерным для него признакам:
- насморк не проходит на протяжении двух и более недель;
- выделения из носа имеют гнойный характер, желтоватый или зеленоватый оттенок;
- ребенок жалуется на боль в околоносовой зоне, а также головные боли;
- дыхание затруднено;
- наблюдается повышение температуры тела до 38-39 градусов;
- сухость в глотке;
- вялость и снижение аппетита;
- нарушение сна;
- сильный кашель в ночное время.
Для диагностики заболевания в нашем центре ребенку обязательно делается рентген, чтобы врач смог определить локализацию воспалительного процесса. Лечение синусита у ребенка по усмотрению врача проводиться с помощью антибактериальных и сосудосуживающих препаратов, антигистаминных средств, физиотерапевтических процедур. Частый кашель должен стать сигналом для обращения к специалисту.
Отит у детей
В тех случаях, когда инфекция проникает в слуховую трубу и среднее ухо, у ребенка развивается отит. Главным симптомом болезни становится сильная боль в ухе. Вы можете заметить, что ребенок старается занять вынужденное положение, лежа на больном ухе. Помимо этого отит у детей сопровождается повышением температуры тела, а иногда и расстройствами пищеварительной системы. Если из уха появятся гнойные выделения, это значит, что острый отит перешел в гнойный: за ним может последовать разрыв барабанной перепонки. Подобное состояние требует немедленного обращения к нашему врачу.
Гайморит у детей
Воспаление гайморовых пазух или гайморит - опасное лор-заболевание, осложнением которого может стать менингит и воспаление легких. Как правило, гайморит у детей развивается в виде осложнения острого ринита.
Чаще всего заболевание протекает остро и имеет следующие признаки:
- ребенок может ощущать давление в зоне пораженного синуса;
- боль в верхней челюсти, которая становится более интенсивной при жевании;
- прозрачные или гнойные выделения из носа;
- давящая головная боль, исчезающая, если ребенок лежит;
- повышение температуры тела;
- отсутствие аппетита, вялость, раздражительность;
- отечность щеки со стороны поражения.
Лечение гайморита у детей наш врач назначает всегда индивидуально. Для ребенка подбирается подходящий лекарственный препарат. В тяжелых стадиях болезни может потребоваться промывание гайморовых пазух. Сегодня существуют методы, позволяющие осуществить промывание без прокола. Для устранения воспалительного процесса назначаются физиотерапевтические процедуры. Также врач может прописать антигистаминные, сосудосуживающие средства, действие которых будет направлено на улучшение отхода слизи из носовой полости.
Профилактика лор-заболеваний у детей
Профилактику лор-заболеваний у ребенка вы можете сделать весьма эффективной, если станете уделять достаточно внимания и времени физическому развитию ребенка. Здоровый образ жизни, как известно, спасает от многих заболеваний, к этому и следует с малых лет приучать вашего малыша. Как можно больше бывайте с ним на свежем воздухе, чаще проветривайте жилище, не пренебрегайте закаливанием. Также укрепить иммунную систему поможет правильное питание, обогащенное витаминами и микроэлементами.
На первом этапе жизни защиту от большинства вирусов и бактерий малышу предоставляет материнское молоко, однако в дальнейшем ребенку предстоит выработать собственный барьер защиты, созданию которого как препятствуют, так и способствуют внутренние факторы – анатомические и гормональные особенности организма – и внешняя среда – социальная и природная. Так, например, периодический перегрев или переохлаждение могут привести к ослаблению сопротивляемости детского организма по отношению к инфекциям, что первостепенно отразится на ЛОР-органах. Хронические ЛОР-заболевания могут привести к серьезным проблемам со здоровьем.
Заболевания лор-органов — главная детская болезнь
По статистике не менее 50% всех обращений в детские поликлиники связано с заболеваниями ЛОР-органов. Именно в раннем возрасте эти заболевания проходят с наибольшими осложнениями, поэтому необходимо вовремя их диагностировать и лечить.
У детей часто развиваются острые лор-заболевания, для которых характерны бурное начало, высокая интоксикация организма и быстрое развитие осложнений. Правильно назначить препараты при ЛОР-заболеваниях может только врач, не следует заниматься самолечением!
Острый ринит (насморк). Самая банальная проблема, которая без лечения чревата осложнениями на другие ЛОР-органы. Причина насморка – воспаление слизистой оболочки носа, имеющее инфекционное или аллергическое происхождение.
Хронический тонзиллит. Нарушение функции нёбных миндалин как иммунного органа, проявляющееся в периодическом их воспалении и накоплении гноя. Часто возникает как осложнение ангины. Требует профилактического посещения детского ЛОРа дважды в год.
Гайморит (в том числе лобный фронтит). Воспаление гайморовых пазух, сопровождающееся отеком и накоплением гноя. Возникает как осложнение инфекционных заболеваний.
Острый, хронический синусит. Общее название воспаления носовых пазух. В острой форме характеризуется постоянной заложенностью носа, в хронической – першением в горле, болезненностью при глотании, заложенностью носа в лежачем положении.
Аденоиды у детей. Это болезнь проявляется в основном в детском возрасте. Она представляет собой патологическое чрезмерное разбухание глоточных миндалин после перенесенных инфекций. Воспаленные аденоиды затрудняют дыхание и могут стать причиной нарушения слуха. Иногда требуется хирургическое вмешательство.
Хронический фарингит. Першение в горле может быть симптомом возникающего на фоне загрязнений и низкой влажности воздуха воспаления слизистой оболочки и лимфоидного аппарата глотки.
Острый, хронический ларингит. Воспаление слизистых оболочек гортани, связанное с перегревом или переохлаждением, загрязненностью воздуха, инфекционными заболеваниями. Может сопровождаться сухим кашлем.
Ангина. Каждый ребенок хотя бы однажды переносит это инфекционное заболевание глотки, которое вызывают стрептококковые или стафилококковые микроорганизмы. Ангина имеет множество разновидностей и чревата рядом серьезных осложнений не только на лор-органы, но и на другие системы растущего детского организма.
Инородные тела в области ротоглотки. Маленькие дети, особенно в возрасте до года, любят пробовать все на вкус, что чревато проглатыванием посторонних предметов, а иногда – застреванием их в области ротоглотки. В этих случаях требуется срочное вмешательство специалиста
Острый, хронический отит. Воспаление уха — самое распространенное заболевание лор-органов, детьми переносится очень тяжело. Характеризуется болями в ушах, снижением слуха, заложенностью ушей. При вирусном отите распухают слюнные железы. Острый отит отличается сильной болью, повышением температуры, возможно истечение гноя из уха. Хронический отит протекает в более мягкой форме.
Инородные тела наружного слухового прохода, серные пробки. Если ребенок стал хуже слышать, это может быть связано с наличием инородных тел или серных пробок в ушах. Очищение слуховых проходов в таких случаях должно производиться специалистом.
Несмотря на то, что лор-заболевания переносятся детьми тяжело, лечение всегда пробуждает в них любопытство. В терапии лор-заболеваний используются различные приспособления и аппараты, вид и устройство которых отвлекают ребенка от негативных эмоций.
Ингаляционная терапия. Ингаляции – это введение в организм лекарственных средств во время дыхания, за счет чего на слизистых оболочках достигаются высокие концентрации препаратов. Ингаляционная терапия применяется при лечении заболеваний носа и глотки, она оказывает противомикробное, обезболивающее, противовоспалительное действие.
Аппаратная физиотерапия. Для лечения лор-заболеваний разработана масса методов аппаратной терапии с использованием тепла и холода, ультразвука, электрического тока, магнитного поля, лазера, ультрафиолета, инфракрасного излучения. Аппаратная физиотерапия эффективна при всех видах лор-заболеваний, и дети с удовольствием ходят на интересные процедуры.
Лечение с применением медикаментозных препаратов. Медикаментозная терапия назначается практически при любом лор-заболевании и направлена на снижение воспалительных процессов, борьбу с инфекцией, снятие отеков, обезболивание. Часто родители переживают, что врач может назначить антибиотик ребенку при лор-заболеваниях, однако следует понимать, что риск развития осложнений на головной мозг, зрительную или сердечно-сосудистую систему гораздо страшнее, чем возможный вред от антибиотиков. Ребенок, осознав, что лекарство быстро облегчает его состояние, обычно готов принимать его без капризов.
Хирургическое вмешательство. Применяется в тяжелых случаях, когда есть угроза жизни пациента или долгое время не помогают другие виды терапии. Самые частые случаи хирургического вмешательства – удаление нёбных миндалин и аденоидов. Очень важна психологическая подготовка ребенка, которому следует объяснить жизненную необходимость операции.
Для того, чтобы предотвратить лор-заболевания у детей, необходимо предпринимать следующие профилактические меры, направленные на повышение иммунитета и снижение вероятности инфицирования:
- ограничение контактов с больными;
- систематическое закаливание (без переохлаждения);
- поддержание в помещении нормальной влажности воздуха;
- проветривание помещений (без сквозняков);
- включение в рацион свежих овощей и фруктов;
- прием витаминов.
Профилактика заболеваний лор-органов поможет сохранить здоровье вашего ребенка и избежать тяжелых осложнений на другие системы организма.

ЖУРНАЛ "ПРАКТИКА ПЕДИАТРА"
Е.Ю. Радциг, М.Р. Богомильский, А.А. Ельцова, кафедра оториноларингологии педиатрического факультета (зав. кафедрой – член-корр. РАМН, проф., д-р. мед. наук М.Р. Богомильский) ГОУ ВПО РГМУ, Москва
Проблемы лечения респираторных вирусных инфекций и их различных осложнений не теряют своей актуальности и служат темой многочисленных статей и дискуссий.
Актуальность проблемы
Экономические потери от гриппа и острых респираторных вирусных инфекций (ОРВИ) в г. Москве несравнимо выше, чем от других инфекционных заболеваний. В 2006 году они составили 13 млрд 288 млн рублей, или около 87% от экономического ущерба, нанесенного всеми инфекционными болезнями. Ежегодно в столице регистрируется от 2,5 до 3 млн пациентов, страдающих гриппом и ОРВИ. Заболеваемость этими патологиями с января по октябрь 2009 г. составила 16 492,6 на 100 тыс. населения, что на 3,6% больше, чем за аналогичный период 2008 года (15 915 на 100 тыс. населения). За октябрь 2009 года показатель заболеваемости гриппом по совокупному населению вырос – 4,15 на 100 тыс. населения, тогда как в 2008 году регистрировался значительно меньший – 0,39 на 100 тыс. населения. Среди детей заболеваемость оказалась на уровне 14,39 на 100 тыс. населения против 0,37 на 100 тыс. в 2008 году.
По данным Роспотребнадзора РФ, в 2008 году доля заболевших составила 4,2% (против 4,8% в эпидсезон 2006–2007 годов). Отмечалась отчетливая разница в заболеваемости детского и взрослого населения. Средняя заболеваемость детей от 0 до 2 лет составила 38,7%, от 3 до 6 лет – 43,5%, у школьников – 14%, у подростков – 2,8%. Во время эпидемии 2008 года продолжилась тенденция увеличения заболеваемости детей дошкольного возраста и снижения этих показателей среди школьников и взрослого населения.
Особенности лечения
Согласно докладу Роспотребнадзора, мониторинг чувствительности эпидемических вирусов к противовирусным препаратам показал сохранение в популяции значительного числа штаммов, резистентных к римантадину (около 49%). Кроме того, в эпидсезон 2007–2008 годов в России впервые зарегистрировано появление в циркуляции штаммов, устойчивых к осельтамивиру, удельный вес которых составил около 40%.
Помимо противовирусных препаратов для лечения ОРВИ широко используются:
- средства элиминационной (ирригационной) терапии: как для орошения слизистой оболочки глотки, так и для интраназального применения;
- топические деконгестанты;
- комплексные противопростудные лекарства;
- противокашлевые средства;
- нестероидные противовоспалительные препараты;
- средства природного происхождения;
- гомеопатические и гомотоксикологические лекарства;
- муколитические препараты.
Интерес к семейству мукоактивных препаратов не снижается на протяжении последнего десятилетия. Авторы данной работы не нашли сведений о снижении клинической эффективности этих лекарственных средств. Группа мукоактивных препаратов достаточно многочисленна. Помимо воздействия на реологические свойства отделяемого (свойство ацетилцистеина, разрывающего дисульфидные связи и увеличивающего объем секрета), на активность реснитчатых клеток (эффект мукокинетиков), эти препараты могут оказывать антиоксидантное и противовоспалительное действие. Все они предназначены для приема внутрь – за одним исключением. На российском фармацевтическом рынке существует единственный мукоактивный препарат для интраназального применения – Ринофлуимуцил. Помимо мукоактивного компонента (N-ацетилцистен) в состав препарата входит туаминогептана сульфат – симпатомиметик. Такое сочетание действующих веществ снижает отек слизистой оболочки полости носа и улучшает работу мукоцилиарного транспорта, страдающего при воспалении любой этиологии. Поэтому Ринофлуимуцил показан как средство стартовой монотерапии при инфекционных ринитах/риносинуситах. Кроме того, входящий в его состав симпатомиметик позволяет использовать препарат как противоотечное средство в случае сохранения заложенности носа при необходимости отмены сосудосуживаюших препаратов.
Подобная ситуация знакома врачам амбулаторного звена. Например, ребенок был выписан из стационара, где проходил курс лечения по поводу синусита. Выписавшись с выздоровлением, через пару дней после окончания приема лекарств некоторые дети (или их родители) предъявляют жалобы на заложенность и выделения из носа. Перед врачом встает вопрос, какую терапию назначить, если только что был отменен топический деконгестант. Варианты выбора: элиминационное средство, мукоактивное лекарство, топический глюкокортикоид или интраназальный препарат комплексного действия. В этих случаях эффективен Ринофлуимуцил.
Воздействие Ринофлуимуцила было оценено на выборке из 50 больных детей с затяжными формами острых и с подострыми синуситами. Возраст пациентов колебался от 3 до 14 лет, в среднем 7,2 + 3,4 г. Все дети ранее получали лечение по поводу острого синусита (антибактериальные препараты, топические деконгестанты стандартным курсом) но после окончания лечения у них сохранялись жалобы на заложенность и/или выделения из носа, что снижало качество жизни пациентов. Для купирования этих симптомов детям был назначен препарат Ринофлуимуцил в стандартной дозировке сроком на 7 суток.
По трехбалльной шкале (0 – симптом отсутствует, 3 – выражен максимально) до начала лечения (0 сутки) и через 7 суток приема препарата оценивались следующие параметры:
- заложенность носа;
- наличие и характер выделений из носа;
- данные риноскопической картины (гиперемия и отек слизистой оболочки полости носа).
Контролем служила группа больных, сопоставимая по всем показателям. Для купирования симптомов у них использовались другие комплексные препараты для интраназального применения (КИП). Кратность их приема и длительность курса совпадали с препаратом Ринофлуимцуцил (РФ). Также оценена эффективность различных лекарств, применяемых для элиминационной терапии.
Динамика отдельных показателей представлена на графиках 1–5.
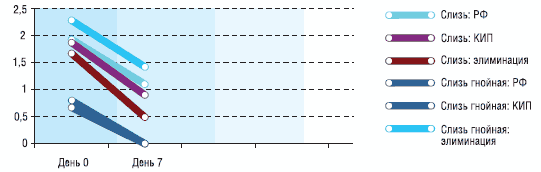
График 2
Динамика отделяемого из полости носа у детей основной и контрольных групп
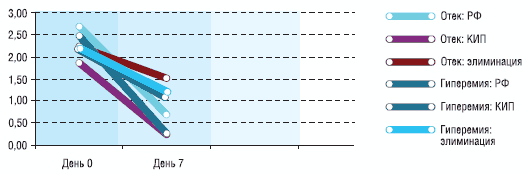
График 3
Динамика риноскопической картины у детей основной и контрольных групп

График 4
Клиническая эффективность 7-дневного курса лечения у наблюдаемых детей
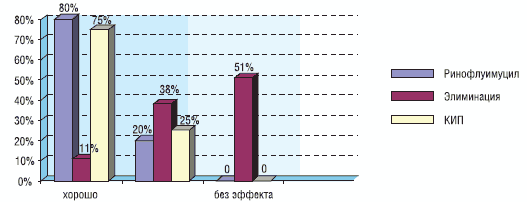
График 5
Сравнительная оценка результатов лечения больными или их родителями
Клиническая эффективность препарата Ринофлуимуцил врачами оценена следующим образом:
- излечение – 67% случаев;
- улучшение – 33% случаев;
- без эффекта – 0% случаев.
Оценка результатов лечения больными или их родителями:
- хорошо – 80% случаев;
- удовлетворительно – 20% случаев;
- без эффекта – 0% случаев.
Переносимость препарата оценена следующим образом:
- очень хорошая – 100% случаев;
- хорошая – 0;
- плохая – 0.
Выводы:
На фоне приема препарата Ринофлуимуцил заложенность, выделения, отек и гиперемия полости носа в 67% случаев полностью купируются к 7-м суткам применения, а в 33% случаев к этому сроку выражены в легкой форме и не снижают существенно качество жизни пациентов.
Препарат хорошо переносится больными, не отмечено ни одного случая непереносимости и/или развития побочных явлений.
В педиатрии 28–30% среди всех заболеваний верхнего отдела дыхательных путей приходится на заболевания полости носа и околоносовых пазух. Половина детей с острыми риносинуситами (ОРС) продолжают страдать этой болезнью и во взрослом возрасте. ОРС является наиболее частым осложнением ОРВИ в любом возрасте, развиваясь в 0,5–10% случаев.
Развитию вирусной инфекции способствует множество факторов: общее и местное переохлаждение, климатические условия, резкие перепады температуры и влажности, характер питания, переутомление, стрессовые ситуации, щелочной характер рН носового секрета, гипогаммаглобулинемия, дефицит сывороточного IgG и sIgA и др. Как только вирус проник в эпителиальную клетку, формируется воспалительный и иммунный ответ организма. Основные его проявления: вазодилатация, повышение сосудистой проницаемости, клеточная инфильтрация, продукция различных медиаторов воспаления. Кроме того, усиливается выделение слизи из серозных и слизистых желез, раздражаются чувствительные нервные рецепторы в эпителиальном и субэпителиальном слоях.
Учитывая этиологию и патогенез, основными направлениями в лечении ОРС у детей являются следующие:
• эрадикация патогенной микрофлоры;
• восстановление нормальной аэрации околоносовых пазух;
• восстановление мукоцилиарного клиренса.
Основными методами эрадикации патогенной микрофлоры являются следующие:
• ирригационная терапия — орошение полости носа и носоглотки стерильными соляными растворами;
• антибактериальная терапия (системная или топическая).
Острый аденоидит (ретроназальная ангина, острый эпифарингит) – острое воспаление глоточной миндалины преимущественно инфекционной этиологии. Проявляет себя как острое воспаление ротоглотки или слизистой полости носа, а длительность течения обычно не превышает 2-3 недель. В большинстве случаев острый аденоидит является физиологической реакцией глоточной миндалины на вирусы. Если при этом нет осложнений со стороны среднего уха, клинических признаков присоединения гнойной бактериальной инфекции и значимого влияния на качество жизни ребенка, такое состояние не является патологией и не требует какого-либо лечения.
Хронический аденоидит – это хроническое полиэтиологическое заболевание, в основе которого лежит нарушение физиологических иммунных процессов глоточной миндалины. Среди специалистов нет единого мнения о длительности воспалительного процесса, при котором данные изменения можно считать хроническими, но о хроническом аденоидите обычно приходится говорить при сохранении клинических проявлений заболевания более 12 недель.
Гипертрофия аденоидных вегетаций – это стойкое увеличение размера глоточной миндалины, приводящее к стойкой или повторяющимся эпизодам затяжной назофарингеальной обструкции, которая помимо затруднения носового дыхания нередко сопровождается другими осложнениями. В зависимости от доли, занимаемой глоточной миндалиной в полости носоглотки, выделяют три степени аденоидов:
I степень – аденоидная ткань занимает не более 1/3 просвета носоглотки
II степень – аденоидная ткань занимает более 1/3, но не менее 2/3 просвета носоглотки
III степень – аденоидная ткань занимает более 2/3 просвета носоглотки.
Аденоиды I степени при отсутствии воспалительных изменений клинического значения не имеют и являются нормальным состоянием глоточной миндалины. Необходимо отметить, что размер глоточной миндалины напрямую не зависит от наличия воспалительных изменений в носоглотке. Например, выраженные клинические проявления хронического аденоидита часто отмечаются у детей с аденоидами I степени, и, наоборот, часто аденоиды II, и иногда III степени, не имеют клинических проявлений и при отсутствии хронического воспаления сохраняют свои физиологические функции.
Жалобы
Чаще всего основными жалобами родителей у детей с хроническим аденоидитом становятся продуктивный ночной и утренний кашель, а также затруднение носового дыхания. Для специалиста очень важно правильно диагностировать эти признаки, очень распространенные во многих ЛОР-заболеваниях.
- подозрение (или диагностированная под данным рентгенологического исследования) на гипертрофию аденоидных вегеаций у детей с хронической или рецидивирующей патологией среднего уха;
- появление или сохранение затруднения носового дыхания у пациентов, которым уже была проведена аденотомия;
- кровотечения из носоглотки (в т.ч. после аденотомии);
- подозрения на новообразования носоглотки.
При подозрении на наличие у ребенка СОАС желательно обследование в специализированных центрах патологии сна. В качестве скринингового исследования для определения СОАС возможно использования мониторинга парциального давления кислорода в капиллярной крови путем использования портативных пульсоксиметров.
Острое воспаление среднего уха
Острый средний отит (ОСО) относится к наиболее частым осложнениям внебольничных инфекций верхних дыхательных путей и занимает доминирующее место в структуре современной патологии, особенно у пациентов детского возраста. В течение первого года жизни хотя бы один эпизод ОСО диагностируется у 62% детей, а у 17% острый отит повторяется до трех раз. К 3-летнему возрасту ОСО переносят 83%, к 5 годам – 91%, а к 7 годам – 93% детей. Тяжелые (осложненные) формы ОСО регистрируются у 16-18% детей. В значительной степени это обусловлено высокой распространенностью острых респираторных заболеваний, играющих активную роль в патогенезе ОСО.
Перенесенное в детском возрасте воспаление среднего уха является одной из наиболее частых причин стойкого нарушения слуха. Примерно у 12% больных ОСО, возникшим после вирусной инфекции дыхательных путей, развивается сенсоневральная тугоухость. Частота постоянного снижения слуха после ОСО у взрослых достигает 26%. Во многом это связано с высокой вероятностью микроциркуляторных нарушений и необратимых изменений нейроэпителия во внутреннем ухе, возникших на фоне острой респираторно-вирусной инфекции.
Острый средний отит – это острое воспалительное заболевание, характеризующее вовлечением в патологический процесс слизистой оболочки воздухоносной систему среднего уха: слуховой трубы, барабанной перепонки, пещеры, клеток сосцевидного отростка и других отделов височной кости.
Определенную роль в развитии ОСО играет вирусная инфекция. Среди детей, болеющих острой респираторно-вирусной инфекцией, воспаление среднего уха регистрируется в 19-20% случаев. Отмечается высокая частота обнаружения вирусов в носоглотке больных ОСО.
Высокая вероятность инфицирования у детей первых месяцев жизни обусловлена возрастными анатомическими особенностями среднего уха: широкая прямая короткая горизонтально расположенная слуховая труба, наличие в полостях среднего уха миксоидной ткани. Кроме того, первые месяцы жизни ребенка являются критическим периодом с точки зрения состоятельности его иммунных механизмов. У ребенка первых лет жизни происходит закономерное снижение уровня материнских антител и повышается его восприимчивость к разнообразным, в первую очередь респираторным, патогенам.
Серьезным фактором риска возникновения ОСО у детей является увеличение и хроническое воспаление глоточной миндалины. При этом нарушаются физиологические пути транспорта отделяемого слизистой оболочки носа, наблюдается скопление назофарингеального секрета в области глоточного устья слуховой трубы, формирование носоглоточно-тубарного рефлюкса и дисфункции слуховой трубы. В этих условиях возрастает вероятность суперинфекции, затяжного течения воспалительного процесса и формирования осложнений.
Жалобы
Острый средний отит отличается определенной последовательностью развития патологического процесса и симптоматики. С практической точки зрения целесообразно различать три стадии типичного течения ОСО:
1 – стадия катарального воспаления (мукозит). Характеризуется появлением жалоб на боль, заложенность, ощущение шума в ухе, снижение слуха, аутофонию. У новорожденных и детей первого года жизни отмечается беспокойство, нарушение сна, вскрикивания, отказ от еды, стремление лежать на больной стороне, может появляться срыгивание. Температура тела достигает 39 0 С и выше. При отоскопии определяется инъекция сосудов, гиперемия, втянутость барабанной перепонки.
2 – стадия гнойного воспаления:
Отоскопические изменения характеризуются выраженной гиперемией и выбуханием барабанной перепонки, обусловленными давлением экссудата.
Б) перфоративная – вследствие давления и протеолитической активности экссудата происходит истончение и перфорация барабанной перепонки, сопровождающаяся гноетечением из уха. При этом наблюдается уменьшение болевых ощущений, постепенное снижение температуры, исчезновение симптомов интоксикации. Сохраняется нарушение слуха. При отоскопии после удаления из наружного слухового прохода гноя часто выявляется пульсирующий рефлекс – толчкообразное (пульсирующее) поступление гноя из барабанной полости через небольшое перфорационное отверстие в барабанной перепонке.
3 – стадия разрешения. Отмечается уменьшение и исчезновение гнойных выделений из уха, нормализация общего состояния пациента. При отоскопии определяются отсутствие экссудата в наружном слуховом проходе, остаточные явления гиперемии, инъекция сосудов барабанной перепонки, небольшая перфорация, которая в большинстве случаев самостоятельно закрывается. При благоприятном течении заболевания происходит постепенное восстановление слуха.
Следует подчеркнуть, что в повседневной практике нередко встречается атипичное течение ОСО. При этом в одних случаях острое воспаление среднего уха может сопровождаться отсутствием болевого синдрома, выраженной температурной реакции, наличием мутной, слегка утолщенной с плохо определяемыми опознавательными пунктами барабанной перепонки, в других – повышением температуры (до 39 0 С-40 0 С), резкой болью в ухе, ярко выраженной гиперемией барабанной перепонки, быстрым нарастанием интоксикации, появлением неврологической симптоматики (рвота, положительные симптомы Кернига, Брудзинского), признаков мастоидита и других отогенных осложнений.
Несмотря на благоприятное в большинстве случаев течение ОСО, существует высокая вероятность развития отогенных осложнений. Во многом это обусловлено недостаточностью иммунного ответа, в особенности у детей раннего возраста, анатомическими вариантами строения среднего уха, наличием сопутствующих заболеваний.
При неадекватном лечении и стойкой дисфункции слуховой трубы ОСО может не завершиться разрешением процесса. В этих случаях патологический процесс приобретает затяжное торпидное течение с постоянным скоплением в барабанной полости серозного или вязкого слизистого экссудата и развитием экссудативного среднего отита (ЭСО), адгезивных процессов, тимпаносклероза с выраженной тугоухостью.
Другим вариантом развития событий при ОСО может быть незавершенность стадии гнойного воспаления с формированием стойкой перфорации и хронического течения патологического процесса в среднем ухе.
Читайте также:


