Лечение инфекционного мононуклеоза в стационаре
Обзор
Инфекционный мононуклеоз — вирусное заболевание, чаще всего поражающее детей и подростков. Возбудителем инфекционного мононуклеоза является вирус Эпштейна-Барр.
Более редкими синонимами инфекционного мононуклеоза являются: болезнь Филатова, железистая лихорадка, моноцитарная ангина.
Инфекционный мононуклеоз может поразить человека в любом возрасте, но в большинстве случаев им болеют дети, подростки и молодые люди. У маленьких детей болезнь протекает бессимптомно или с легким недомоганием. У взрослых мононуклеоз вызывает более тяжелые симптомы.
Основными признаками инфекционного мононуклеоза могут быть температура до 38-40°С, боль в горле, увеличение лимфатических узлов на голове и шее, слабость, а также увеличение печени и селезенки. Иногда болезнь протекает с сыпью и желтухой. После себя болезнь оставляет стойкий пожизненный иммунитет.
Инфекционный мононуклеоз не всегда легко отличить от других инфекций по внешним признакам, поэтому для диагностики обязательно берут анализ крови. В большинстве случаев этого оказывается достаточным, чтобы подтвердить диагноз. Реже требуются дополнительные исследования.
В большинстве случаев, с инфекционным мононуклеозом удаётся справиться в течение нескольких недель дома, соблюдая лечебный режим и принимая симптоматические средства. При развитии осложнений возможна госпитализация в инфекционную больницу.
Симптомы инфекционного мононуклеоза
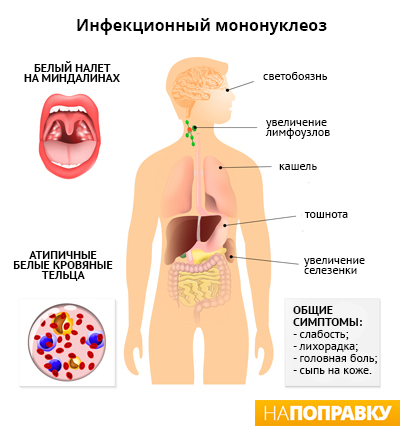
Первые симптомы мононуклеоза проявляются примерно через 1-2 месяца после заражения вирусом Эпштейна — Барр. Основные из них:
- высокая температура (жар);
- боль в горле — как правило, гораздо сильнее, чем при простуде или гриппе;
- увеличение лимфоузлов в шее и, возможно, в других местах, например, под мышками;
- быстрая утомляемость, слабость.
Инфекционный мононуклеоз также может вызывать следующие симптомы:
- общее недомогание;
- мышечная боль;
- повышенное потоотделение;
- отсутствие аппетита;
- боль в области глаз;
- опухание небных миндалин (гланд) и аденоидов (небольших узелков в глубине носа), что может затруднять дыхание;
- покраснение горла;
- небольшие красно-пурпурные пятнышки на небе;
- сыпь на коже;
- припухлость под глазами;
- болезненность или вздутие живота;
- пожелтение кожи и белков глаз (желтуха).
Большинство симптомов мононуклеоза проходят в течение 2-3 недель. Боль в горле обычно беспокоит на протяжении 3-5 дней, а затем постепенно стихает. Температура чаще держится около 2 недель. Усталость — самый стойкий симптом, зачастую она не проходит несколько недель, а некоторые люди испытывают постоянную усталость в течение нескольких месяцев после того, как остальные признаки болезни пройдут.
Причины инфекционного мононуклеоза
Возбудителем инфекционного мононуклеоза является вирус Эпштейна — Барр. В большинстве случаев вирус Эпштейна — Барр передается через слюну зараженного человека. Например, заражение может произойти следующим образом:
Источником инфекции может быть больной человек или носитель вируса, у которого нет симптомов болезни, но в слюне содержатся вирусные частицы. Попав в организм, вирус начинает размножаться в ротоглотке, проникает в лимфоциты — белые кровяные тельца и распространяется по всему телу.
Заражение вирусом обычно происходит в детстве. Если это случается до 3 лет, то инфекция протекает скрыто, иногда под видом ОРЗ. У 45% заразившихся старше 3 лет развиваются симптомы мононуклеоза. К 35 годам человек обычно уже инфицирован вирусом Эпштейна-Барр. Поэтому крайне редко заболевание разворачивается у людей старше 40 лет
После выздоровления иммунитет к вирусу вырабатывается на всю жизнь, и человек никогда больше не заболеет инфекционным мононуклеозом. Однако вирус остается в организме в дремлющем состоянии. Поэтому каждый инфицированный человек может в определенные моменты жизни становиться источником заражения окружающих.
Лечение инфекционного мононуклеоза
Специфического лечения инфекционного мононуклеоза не существует. Признаки инфекции обычно стихают в течение нескольких дней. С помощью лечебного режима и симптоматических средств можно облегчить течение мононуклеоза и ускорить выздоровление.
Для предотвращения обезвоживания старайтесь пить больше жидкости (лучше воду или фруктовые соки без сахара). Не употребляйте алкоголь, так как это может навредить печени, которая и так ослаблена болезнью.
Чтобы снять боль, общую ломоту и сбить температуру можно воспользоваться нестероидными противовоспалительными средствами, которые продаются без рецепта, например, ибупрофен, парацетамол и др. Детям до 16 лет не следует давать аспирин, так как есть риск развития у них редкого, но тяжелого заболевания под названием синдром Рейе. Регулярно полощите рот теплой подсоленной водой, это поможет облегчить боль в горле.
При мононуклеозе необходимо больше отдыхать, однако строгий постельный режим не рекомендуется. Длительное малоподвижное пребывание в кровати может усугубить и продлить слабость и чувство утомления. Постепенно увеличивайте уровень активности по мере возвращения сил, но не делайте ничего, что дается вам с трудом.
В течение месяца с начала заболевания воздерживайтесь от контактных видов спорта и любых занятий, во время которых вы можете упасть, так как мононуклеоз нередко сопровождается увеличением селезенки и резкий удар или падение могут спровоцировать ее разрыв.
Карантинных мер при мононуклеозе не принимают, так как большинство людей имеют иммунитет к вирусу Эпштейна — Барр. Поэтому вы можете вернуться на работу, в институт или школу, как только будете себя достаточно хорошо чувствовать. Риск распространения инфекции невелик, если во время болезни вы будете следовать простым правилам предосторожности, например, никого не целовать и не пользоваться общими столовыми приборами. Кроме того, необходимо тщательно мыть посуду и другие личные принадлежности, которые могут содержать частички слюны.
Антибиотики не помогают при мононуклеозе, так как они не лечат инфекционные заболевания, вызванные вирусами. Однако врач может назначить антибиотик в случае, если заметит признаки бактериальных осложнений, например, гнойной ангины или пневмонии (воспаления легких).
При тяжелом течении инфекционного мононуклеоза в лечении используются короткие курсы кортикостероидов. Например, если:
- очень сильно увеличились небные миндалины, что мешает дыханию;
- развилась тяжелая анемия (нехватка красных кровяных телец, переносящих кислород);
- появились признаки перикардита — воспаления сердечной сумки;
- наблюдаются нарушения работы головного мозга или нервов, например, энцефалит.
В тяжелых случаях мононуклеоза рекомендуется стационарное лечение, то есть госпитализация в больницу. Показаниями к госпитализации может быть:
- свистящее дыхание (стридор) или трудности при дыхании;
- нарушение проглатывания жидкостей;
- сильная боль в животе.
В больнице проводят лечение, в зависимости от тяжести состояния и выраженности симптомов. Это может быть введение лекарственных растворов, антибиотиков, кортикостероидов внутривенно или внутримышечно. В редких случаях требуется операция по удалению селезенки (спленэктомия), если произойдет ее разрыв.
Осложнения инфекционного мононуклеоза
Большинство людей с инфекционным мононуклеозом выздоравливают в течение 2-3 недель и не испытывают каких-либо дальнейших проблем со здоровьем. Тем не менее, в некоторых случаях могут развиться осложнения. Некоторые из основных осложнений при мононуклеозе описаны ниже.
Продолжительная усталость наблюдается более чем в 10% случаев мононуклеоза. Упадок сил может длиться более 6 месяцев после заражения. Некоторые специалисты считают, что это может быть формой синдрома хронической усталости. Это плохо изученное заболевание, вызывающее постоянную усталость и ряд других симптомов, таких как головная боль и боль в суставах.
Сокращение количества клеток крови. В редких случаях мононуклеоз может привести изменениям в крови, а именно к сокращению количества:
- эритроцитов — красных кровяных телец (анемия) — может вызвать усталость и одышку;
- нейтрофилов — белых кровяных телец (нейтропения) — может повысить риск вторичного заражения;
- тромбоцитов — из-за этого легче появляются синяки и дольше не останавливается кровотечение.
В большинстве случаев нарушения формулы крови носят временный характер и проходит в течение нескольких месяцев, не вызывая серьезных симптомов.
Разрыв селезенки — редкое и опасное осложнение мононуклеоза. Риск разрыва селезенки очень мал, это случается лишь в 1 случае мононуклеоза из 500–1000, но разрыв селезенки может приводить к смерти в результате сильного внутреннего кровотечения. Основной симптом разрыва селезенки — острая боль в животе слева. В этом случае нужно вызвать скорую помощь, позвонив со стационарного телефона по номеру 03, с мобильного 911 или 112. В некоторых случаях может потребоваться экстренная операция по удалению увеличенной или разорванной селезенки (спленэктомия).
Разрыв селезенки, как правило, происходит при повреждении, вызванном интенсивной физической активностью, например, занятиями контактными видами спорта. Поэтому необходимо воздерживаться от такой активности не менее месяца после проявления симптомов инфекционного мононуклеоза. Будьте особенно осторожны в течение второй и третьей недели болезни, так как в этот период селезенка наиболее уязвима.
Примерно у половины людей с мононуклеозом увеличивается селезенка. Само по себе это не представляет угрозы здоровью.
Неврологические осложнения. Менее чем в 1% случаев вирус Эпштейна — Барр может поразить нервную систему и спровоцировать развитие ряда неврологических заболеваний:
- Синдром Гийена-Барре — повреждение периферических нервов, что вызывает онемение и слабость в конечностях, вялый паралич.
- Паралич лицевого нерва (паралич Белла) — временный паралич одной половины лица.
- Вирусный менингит — инфекционное заболевание, поражающее защитную оболочку головного и спинного мозга. Вирусный менингит обычно протекает легче, чем бактериальный менингит, который может привести к смерти.
- Энцефалит — инфекционное заболевание головного мозга.
Эти осложнения зачастую требуют специального лечения, но более чем в 80% случаев люди полностью выздоравливают.
Вторичная инфекция. Вторичное бактериальное заражение обычно возникает у людей со слабым иммунитетом, например, у больных СПИДом или людей, проходящих химиотерапию. У них мононуклеоз настолько ослабляет организм, что он становится уязвим для бактерий. При инфекционном мононуклеозе могут возникнуть такие тяжелые вторичные инфекционные заболевания как пневмония (инфекционное заболевание легких) и перикардит (инфекционное заболевание сердечной сумки).
Если у вас ослабленный иммунитет и вы заразились мононуклеозом, в качестве меры предосторожности вас могут положить в больницу, чтобы вы проходили лечение под наблюдением специалистов. Таким образом, врачи смогут тщательно следить за состоянием вашего здоровья и лечить вторичные инфекционные заболевания, если они появятся.
Когда обращаться к врачу при инфекционном мононуклеозе
Если вы думаете, что у вас или вашего ребенка мононуклеоз, обратитесь к врачу широкого профиля: терапевту или педиатру. С помощью сервиса НаПоправку вы также можете найти хорошего инфекциониста — узкого специалиста, который тоже занимается диагностикой и лечением мононуклеоза.
Если вам предложат госпитализацию, вы можете выбрать надежную инфекционную больницу для полноценного лечения мононуклеоза.

Особенности течения мононуклеоза у детей
Основная причина заболевания – вирус Эпштейна-Барр, который проникает в организм через предметы ежедневного обихода (тарелки, полотенца), через поцелуи. Реже диагностируется патология цитомегаловирусной этиологии.
Вирус начинает развиваться на поверхностных слоях ротоглотки, откуда проникает в кровеносное русло и с током крови разносится по всему организму, поражая сердечную мышцу, лимфоузлы, печень и другие органы.

Инфекционный мононуклеоз у детей лечится под контролем врача
Мононуклеоз у детей протекает с выраженной клинической картиной. Вызывает осложнения только при присоединении бактериальной или грибковой микрофлоры на фоне снижения иммунитета, проявляющиеся в виде воспаления легких, среднего уха, верхнечелюстных пазух или других органов.
Длительность инкубационного периода зависит от иммунитета ребенка и колеблется от 5 дней до 3 недель, после чего наступает острая фаза (от 2 до 4 недель), которая сопровождается развитием выраженной симптоматики. При отсутствии корректного лечения переходит в хроническую форму, для которой характерно распространение инфекции и поражение других органов. Ребенок после выздоровления становится носителем вируса Эпштейна-Барр.
Формы мононуклеоза у детей
Мононуклеоз у детей бывает типичным и атипичным. Для первой формы характерно развитие выраженной симптоматики с лихорадкой, воспалением миндалин, увеличением селезенки и печени. При этом в крови диагностируется рост особой разновидности лейкоцитов – мононуклеаров.
Атипичная форма вирусной инфекции не имеет характерных признаков заболевания. Редко могут диагностироваться висцеральные поражения ЦНС, сердечной мышцы, бронхолегочной системы.
В зависимости от тяжести течения патологии мононуклеоз может быть легкой, среднетяжелой или тяжелой степени течения.
Клиническая картина мононуклеоза
Симптомы мононуклеоза у детей – температура, покраснение горла
После окончания инкубационного периода развиваются первые симптомы заболевания:
- катаральные проявления в виде отечности и покраснения слизистых носовых проходов, ротоглотки;
- субфебрильная температура тела;
- общее недомогание.
В острой фазе патологии состояние ребенка ухудшается, вместе с описанными признаками начинают беспокоить следующие симптомы:
- лихорадка;
- озноб;
- головокружение;
- отечность лица;
- обильное отделение пота;
- рост температуры тела до критических отметок (до 39°С);
- мышечные и головные боли;
- бессонница;
- болевой синдром и дискомфорт в горле, которые усиливаются при глотании или разговоре.
Особенностью мононуклеоза у детей является увеличение затылочных, подчелюстных, заднешейных лимфатических узлов. В ходе пальпации пациент испытывает боль и дискомфорт. Также у ребенка развиваются признаки тонзиллита: отечность и покраснение миндалин, зернистость поверхностных слоев ротоглотки, болевой синдром. При присоединении бактериальной флоры возможно образование белого или желтого налета.
У взрослых пациентов отмечается увеличение размеров печени и селезенки.
Характерным симптомом болезни является мононуклеозная сыпь, которая появляется на 3–5-е сутки острого периода. Представляет собой пятна розового, красного или бордового окраса, которые распространяются по всему телу. Не сопровождаются появлением зуда, его присоединение свидетельствует об аллергической реакции на медикаменты. При корректной терапии проходит самостоятельно.
Кроме этого, возможно присоединение симптомов бронхита, пневмонии, желтухи, отравления и других заболеваний, развитие которых зависит от устойчивости иммунитета ребенка. Выздоровление наступает на 2–4-й неделе, реже переходит в хроническую форму, которая длится до полутора лет.
Диагностика

Диагностику и лечение мононуклеоза у детей проводит врач, самолечение опасно
Сложность диагностики заключается в схожей клинической картине с ОРВИ, ангиной, бронхитом и другими заболеваниями. В грудном возрасте болезнь сопровождается симптомами ОРВИ с кашлем, чиханием, ринитом и хрипами при дыхании. Наиболее выражена клиническая симптоматика у пациентов от 6 до 15 лет.
Для постановки диагноза назначается исследование крови.
- Общеклинический анализ для выявления воспалительного процесса в организме. При мононуклеозе происходит рост СОЭ, лейкоцитов, лимфоцитов, моноцитов. Атипичные мононуклеары в крови появляются только на 2–3-й неделе после инфицирования.
- Биохимический анализ для выявления уровня сахара, протеинов, мочевины и других показателей, по которым оценивается функционирование почек, печени и других внутренних органов.
- Иммуноферментный анализ на мононуклеоз для определения антител к герпесвирусам, появление которых помогает подтвердить диагноз. Является обязательным и позволяет дифференцировать мононуклеоз и ВИЧ.
- Полимеразная цепная реакция назначается для определения ДНК возбудителей.
При необходимости перед лечением проводится ультразвуковое исследование внутренних органов.
Осложнения
Мононуклеоз у детей при отсутствии корректной терапии и у пациентов со слабым иммунитетом может стать причиной следующих осложнений:
- разрыв селезенки происходит при резкой смене положения тела, ударе или при сильном надавливании во время пальпации абдоминальной области;
- воспаление желез внутренней секреции: щитовидной, поджелудочной, слюнных, у мальчиков нередко поражаются яички;
- воспалительные процессы в сердечной мышце и сумке;
- аутоиммунные патологии;
- снижение уровня гемоглобина в крови;
- вторичные воспалительные процессы при присоединении бактериальной флоры в бронхолегочной системе, оболочках головного мозга, печени, почках и других внутренних органах;
- аутоиммунные реакции.
Также инфекционный процесс повышает риск образования лимфом – опухолей лимфатической системы при резком снижении иммунитета.
Чаще всего в медицинской практике встречаются последствия в виде повышенной утомляемости, поэтому детям в период реабилитации необходим продолжительный сон, частый отдых, минимальные физические и психоэмоциональные нагрузки, а также щадящая диета.
Лечение мононуклеоза у детей
Специфическая терапия в отношении возбудителя не разработана, поэтому применяется симптоматическая и поддерживающая терапия.
Лечение проводится амбулаторно. Госпитализация необходима в случае длительной лихорадки с температурой тела 40°С, обмороков, выраженных признаков интоксикации, развития осложнений или асфиксии.
При мононуклеозе строго противопоказано использование аспирина, который может ускорить процесс распространения вируса и развития осложнений со стороны печени и других внутренних органов.
Чем лечить заболевание:
- противовирусные средства с интерфероном;
- жаропонижающие препараты с ибупрофеном или парацетамолом;
- орошения горла растворами с хлоргексидином, ромашкой, фурацилином для купирования болевого синдрома и антисептического действия;
- антигистаминные средства при появлении признаков аллергических реакций;
- гепатопротекторы для восстановления функции печени и предупреждения осложнений;
- желчегонные для предупреждения осложнений со стороны печени;
- глюкокортикостероиды для снятия отечности глотки и предупреждения асфиксии;
- иммунотерапия неспецифическими средствами;
- витаминно-минеральные комплексы для укрепления иммунитета;
- пробиотики и пребиотики для восстановления микрофлоры кишечника.
При присоединении вторичной бактериальной инфекции и развитии осложнений лечение дополняется антибактериальными препаратами.

Детям нужно специальное щадящее питание в процессе и после лечения
Режим дня и особенности питания мононуклеоза у детей
Ребенку во время болезни необходимо соблюдать постельный режим с полным исключением физической активности и эмоциональных нагрузок.
Медикаментозное лечение можно дополнять средствами народной медицины, например, полезным будет использование отвара ромашки для орошения горла, листьев мелиссы для обработки сыпи или приема внутрь для седативного эффекта. Также необходимо соблюдать специальную диету. Следует исключить консервированные, острые, соленые, маринованные, жирные продукты, грибы и полуфабрикаты, которые раздражают кишечник и требуют больших энергетических затрат для переваривания. Рацион ребенка должен включать молочные продукты, каши, мясо птицы или нежирные сорта рыбы, овощные супы, крупяные супы на вторичном мясном бульоне. Также показано обильное питье (вода, натуральные соки и компоты, отвары шиповника, травяные чаи).
Профилактика мононуклеоза у детей
Профилактика заболевания заключается в укреплении защитных свойств организма при помощи следующих мероприятий:
- вакцинация в соответствии с календарем прививок;
- частые прогулки на свежем воздухе;
- умеренные физические нагрузки;
- закаливание;
- правильное питание;
- регулярная уборка и проветривания комнаты ребенка;
- профилактические осмотры у специалистов.
Вирусный мононуклеоз – заболевание, которое может протекать с выраженной или стертой симптоматикой. Характеризуется повышением температуры тела, воспалением лимфатических узлов, миндалин и ухудшением общего состояния. Лечение симптоматическое и направлено на уничтожение патогенной микрофлоры и купирование признаков болезни.
Мононуклеоз Лечение инфекционного мононуклеоза подразумевает симптоматическую и поддерживающую терапию, которая включает хорошую гидратацию, прием жаропонижающих средств и анальгетиков (например, парацетамол и разные нестероидные противовоспалительные средства). Из-за риска развития острой почечной недостаточности и энцефалопатии (синдром Рея), детям противопоказано назначение Аспирина . Отдых до сих пор часто рекомендуют, однако его польза при лечении инфекционного мононуклеоза неизвестна.
При инфекционном мононуклеозе больному противопоказаны занятия спортом и физические нагрузки в течение первых 3-4 недель с момента развития патологии, что обусловлено возможным разрывом селезенки. Ацикловир временно снижает распространение вируса Эпштейн-Барр в ротоглотку, но этот препарат не эффективен для снятия симптомов или снижения частоты осложнений. Поэтому Ацикловир и аналогичные противовирусные препараты не показаны.
Лечение при тяжелом течении инфекционного мононуклеоза
Системные кортикостероидные препараты назначают при тяжелой обструкции дыхательных путей, тяжелой форме тромбоцитопении (
ПРИНЦИПЫ ЛЕЧЕНИЯ ИНФЕКЦИОННОГО МОНОНУКЛЕОЗА
Группы пациентов
Лечение
Инфекционный мононуклеоз без серьезных осложнений
Инфекционный мононуклеоз с обструкцией верхних дыхательных путей и/или гемолитической анемией
Инфекционный мононуклеоз с тромбоцитопенией
- Кортикостероиды или иммуноглобулин (внутривенно)
ВАРИАНТЫ ЛЕЧЕНИЯ ИНФЕКЦИОННОГО МОНОНУКЛЕОЗА
- Основой лечения инфекционного мононуклеоза является поддерживающая терапия, которая включает гидратацию, прием жаропонижающих средств и анальгетики ( Парацетамол и нестероидные противовоспалительные средства). Аспирин противопоказан детям из-за риска развития синдрома Рея
- Кортикостероидные препараты назначают для облегчения состояния обструкции верхних дыхательных путей (кортикостероиды позволяют уменьшить размеры увеличенных миндалин и лимфоузлов в ротоглотке)
- С помощью кортикостероидов модифицируют иммунный ответ, что является показанием для их назначения при лечении гемолитической анемии и иммунной тромбоцитопении
- Внутривенное введение иммуноглобулинов позволяет модулировать иммунную реакцию у больных инфекционным мононуклеозом с ассоциированной иммунной тромбоцитопенией
- Внутривенное введение иммуноглобулинов можно рассматривать в качестве первой линии терапии при активном кровотечении. На сегодняшний день нет консенсуса в отношении оптимальной схемы или комбинации применения кортикостероидов и иммуноглобулинов при инфекционном мононуклеозе с осложнениями. Их назначение (по отдельности или совместное) зависит от мнения и склонности лечащего врача
ЛЕЧЕНИЕ ИНФЕКЦИОННОГО МОНОНУКЛЕОЗА БЕЗ ОСЛОЖНЕНИЙ
Парацетамол : дети – 10-15 мг/кг перорально каждые 4-6 часов (по показаниям), максимальная суточная доза у детей – 90 мг/кг; взрослые – 500-1000 мг перорально каждые 4-6 часов (по показаниям), максимальная суточная доза у взрослых – 4000 мг/кг
-- ИЛИ --
Ибупрофен : дети – 5-10 мг/кг перорально каждые 6-8 часов (по показаниям), максимальная суточная доза у детей – 40 мг/кг; взрослые – 200-400 мг перорально каждые 4-6 часов (по показаниям), максимальная суточная доза у взрослых – 1200 мг/кг
ЛЕЧЕНИЕ ИНФЕКЦИОННОГО МОНОНУКЛЕОЗА С ОБСТРУКЦИЕЙ ВЕРХНИХ ДЫХАТЕЛЬНЫХ ПУТЕЙ И/ИЛИ ГЕМОЛИТИЧЕСКОЙ АНЕМИЕЙ
Парацетамол : дети – 10-15 мг/кг перорально каждые 4-6 часов (по показаниям), максимальная суточная доза у детей – 90 мг/кг; взрослые – 500-1000 мг перорально каждые 4-6 часов (по показаниям), максимальная суточная доза у взрослых – 4000 мг/кг
-- ИЛИ --
Ибупрофен : дети – 5-10 мг/кг перорально каждые 6-8 часов (по показаниям), максимальная суточная доза у детей – 40 мг/кг; взрослые – 200-400 мг перорально каждые 4-6 часов (по показаниям), максимальная суточная доза у взрослых – 1200 мг/кг
Преднизолон : дети – 1-2 мг/кг в сутки перорально, распределенного на несколько доз, в течение 5-7 дней; взрослые – 30-60 мг/кг в сутки перорально, распределенного на несколько доз, в течение 5-7 дней; в первые дни лечения можно назначать внутривенное введение эквивалентной дозу препарата
ЛЕЧЕНИЕ ИНФЕКЦИОННОГО МОНОНУКЛЕОЗА С ТРОМБОЦИТОПЕНИЕЙ
Парацетамол : дети – 10-15 мг/кг перорально каждые 4-6 часов (по показаниям), максимальная суточная доза у детей – 90 мг/кг; взрослые – 500-1000 мг перорально каждые 4-6 часов (по показаниям), максимальная суточная доза у взрослых – 4000 мг/кг
-- ИЛИ --
Ибупрофен : дети – 5-10 мг/кг перорально каждые 6-8 часов (по показаниям), максимальная суточная доза у детей – 40 мг/кг; взрослые – 200-400 мг перорально каждые 4-6 часов (по показаниям), максимальная суточная доза у взрослых – 1200 мг/кг
Преднизолон : дети – 1-2 мг/кг в сутки перорально, распределенного на несколько доз, в течение максимум 14 дней, ИЛИ 4 мг/кг в сутки перорально в течение 3-4 дней; взрослые – 0,5-2 мг/кг в сутки перорально, распределенного на несколько доз, в течение 14-28 дней
-- ИЛИ --
Метилпреднизолон : взрослые – 30 мг/кг в сутки внутривенно в течение 7 дней
-- ИЛИ --
Дексаметазон : взрослые – курсом по 40 мг/кг в сутки перорально 1 раз в день каждые 14-28 дней, продолжительность – 1-4 курса
-- ИЛИ --
Иммуноглобулин : дети – 0,8-1 г/кг однократно внутривенно; взрослые – 0,4 мг/кг в сутки внутривенно ИЛИ 1 г/кг внутривенно в течение 1-2 дней
Мониторинг пациентов
Пациенты, после лечения инфекционного мононуклеоза, требуют периодического осмотра в течение последующих 1-2 месяцев для подтверждения разрешения симптоматики.
Рекомендации пациентам
На сегодняшний день нет конкретных клинических указаний в отношении того, когда пациентам можно выполнять физические нагрузки (в том числе и занятия спортом). Стандартная рекомендация избегать физическую активность в течение 21-28 дней и до разрешения симптомов, также касается и спортсменов. После этого пациентам назначается контрольное ультразвуковое исследование селезенки. Если размеры селезенки соответствуют норме, пациенту разрешают выполнять физическую нагрузку низкой интенсивности в течение как минимум 7 дней, затем можно постепенно увеличивать интенсивность до прежнего уровня при условии нормального самочувствия.
Лица, недавно перенесшие инфекционный мононуклеоз не могут быть донорами крови или органов.
ВОЗМОЖНЫЕ ОСЛОЖНЕНИЯ ИНФЕКЦИОННОГО МОНОНУКЛЕОЗА
Осложнение
Продолжительность
Вероятность
Высыпания, обусловленные применением Ампициллина
Часто возникает у взрослых (иногда у детей) примерно на 5-10 день лечения Ампициллином , Амоксициллином или β-лактамами . Несмотря на то, что высыпания связаны с пенициллинами, они не являются истинной аллергией на пенициллин.
Высыпания, как правило, макулопапулезные и сопровождаются зудом; разрешаются через несколько дней после окончания применения антибиотиков
Разрыв селезенки
Возникает редко (у 0,1-0,5% больных) из-за чрезмерной инфильтрации органа лимфоцитами. Уровень смертности от этого осложнения составляет около 30%.
Селезенка может резко увеличиваться и быть уязвимой к спонтанному разрыву или разрыву от незначительного травматического действия (в том числе от кашля, рвоты, дефекации и даже при развороте в кровати). Разрыв селезенки чаще всего происходит в течение 2-3 недели заболевания.
Несмотря на то, что спленэктомию, как правило, проводят тщательно отобранной группе больных, возможно рассмотрение варианта осторожного серийного наблюдения за селезенкой или проведение щадящего вмешательства. Наблюдение и поддерживающая терапия может быть достаточной для пациентов со стабильным гемодинамическим статусом.
Неврологические нарушения
У 1% больных инфекционным мононуклеозом (чаще у подростков и взрослых) в течение первых 14 дней заболевания развивается энцефалит. Этиологическое исследование энцефалита у детей продемонстрировало наличие вируса Эпштейн-Барр у 6% больных.
Хроническая активная Эпштейн-Барр инфекция
Очень редко у пациентов развивается хроническое активное заболевание, которое имеет плохой прогноз с высоким показателем смертности. Осложнение характеризуется постоянным или периодическим повышением температуры тела, чувством общего недомогания, чрезмерной усталостью, гепато- и/или спленомегалией, нарушениями функции печени, цитопениями в течение более 6 месяцев. Летальность обусловлена, как правило, лимфомой, гемофагоцитарным синдромом или фульминантным гепатитом
Аутоиммунные негематологические патологии
Исследования предусматривают возможную связь вируса Эпштейн-Барр с аутоиммунными заболеваниями (например, рассеянный склероз, системная красная волчанка и др)
Злокачественные патологии
Эпштейн-Барр инфекцию ассоциируют с возможным развитием карциномы носоглотки, лимфомы Беркитта и болезни Ходжкина у пациентов в развивающихся странах. Больные с иммунодефицитными состояниями или с угнетенным иммунитетом вследствие трансплантации органов относятся к группе высокого риска потенциальных фатальных нарушений лимфопролиферативных патологий, ассоциированных с инфекцией Эпштейн-Барр (например, посттрансплантационные лимфопролиферативные нарушения, B-клеточные лимфомы и др)
Усталость
Есть данные о синдроме хронической усталости через 6 месяцев после завершения лечения (в одном исследовании осложнение возникало у 9-22% пациентов, в сравнении с 0-6% после инфекции верхних дыхательных путей). Перспективное исследование больных инфекционным мононуклеозом показало, что для достижения функционального статуса, который был до болезни, требуется примерно 2 месяца.
Женский пол и расстройства настроения перед началом заболевания являются факторами риска развития синдрома хронической усталости после перенесенного инфекционного мононуклеоза.
Острый акалькулезный холецистит
Редкие случаи острого акалькулезного холецистита описаны при острой инфекции Эпштейн-Барр. Осложнение может возникать как атипичное клиническое проявление первичной инфекции Эпштейн-Барр
Синдром хронической усталости развивается чаще у женщин среднего возраста и характеризуется длительной чрезмерной усталостью, субфебрильной температурой тела, умеренной лимфаденопатией, фарингитом и невропсихологическими нарушениями. Во всем мире распространенность синдрома хронической усталости составляет примерно 0,4-1%. При изучении данных разных исследований не удалось обнаружить достаточно доказательств о наличии конкретных потенциальных факторов риска развития этого синдрома, которые были бы полезными для практикующих врачей. В разных источниках указывают разный показатель частоты развития синдрома хронической усталости у пациентов с инфекционным мононуклеозом в анамнезе, но в целом эта патология не является очень распространенным явлением. Некоторые небольшие исследования демонстрируют возможность определенного влияния вируса Эпштейн-Барр на патогенез синдрома хронической усталости в некоторых подгруппах пациентов. Однако на сегодняшний день не существует убедительных данных, которые бы позволили предполагать, что вирус Эпштейн-Барр является этиологическим фактором этого синдрома. Скорее всего, новые данные дают основание допустить тот факт, что постинфекционный синдром хронической усталости представляет собой распространенный и стереотипный результат нескольких вирусных и невирусных патологий.
Прогноз инфекционного мононуклеоза у лиц с изначально нормальным здоровьем очень хороший. Летальность при этом заболевании очень низкая и обусловлена, как правило, обструкцией дыхательных путей, разрывом селезенки, кровотечением, неврологическими осложнениями или вторичной инфекцией.
Источники:
3. Leach TC, Sumaya CV. Epstein-Barr virus. In: Feigin RD, Cherry J, Demmel G, et al., eds. Textbook of pediatric infectious diseases. 5th ed. Philadelphia, PA: WB Saunders; 2003:1932-1948
Читайте также:


