Лабораторные исследования опасных инфекционных заболеваний
Инфекционные болезни — это заболевания, вызванные проникновением в организм бактерий, грибков или вирусов. Самая важная часть диагностики инфекций — это определение возбудителя и его концентрации. Для этих целей используются разнообразные лабораторные методы, которые позволяют выяснить, чем именно и как давно атакован организм, а в некоторых случаях — спрогнозировать эффективность лечения тем или иным препаратом.
Особенности диагностики инфекционных заболеваний
В клинической практике данный тип заболеваний встречается очень часто. Именно они, по данным Всемирной организации здравоохранения, становятся причиной 26% всех смертей. В список самых распространенных инфекционных заболеваний входят инфекционная пневмония и другие воспалительные заболевания дыхательных путей, гепатит, ВИЧ, туберкулез, малярия, воспаления органов половой системы и мочевыводящих путей, гистоплазмоз, ротавирусные инфекционные заболевания, ветряная оспа, герпес, вирус папилломы человека и еще несколько десятков болезней. Хотя бы раз в жизни каждый из нас сталкивается с инфекционными заболеваниями и необходимостью быстрой постановки диагноза.
Все инфекционные болезни делятся на пять типов — прионные, вирусные, бактериальные, протозойные и грибковые поражения. Далее будут рассмотрены последние четыре типа как наиболее распространенные. Разные возбудители иногда могут вызывать одно и то же заболевание. В частности, пневмония может быть результатом как вирусной, так и бактериальной инфекции. Лечение зависит не от проявлений, а от возбудителя болезни. Противовирусные препараты бесполезны в борьбе с бактериями и грибками, антибиотики не действуют на вирусы. Поэтому основная задача лабораторной диагностики инфекционных заболеваний — выявление типа возбудителя.
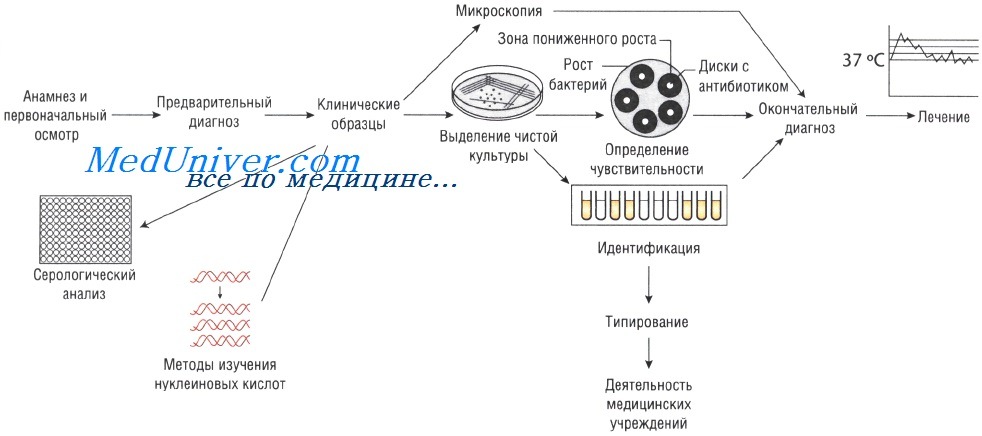
Способы лабораторной диагностики инфекционных болезней можно разделить на два типа: неспецифические и специфические методы.
К неспецифическим относятся общий анализ крови и исследование соотношения ее белковых фракций, печеночные пробы, общий анализ мочи и кала. Эти методы не дают информации о виде возбудителя, но позволяют узнать, в какой мере болезнь затронула органы и системы организма, что именно в их работе нарушено и насколько далеко зашел процесс.
Специфические — вирусологический и бактериологический методы, микроскопическое исследование возбудителей, анализы на антигены и антитела — направлены непосредственно на обнаружение возбудителя.
Современная медицина располагает множеством методов выделения возбудителей бактериальной инфекции:
Бактериоскопический . Исследуется окрашенный специальным образом мазок.
Бактериологический . Биоматериал высеивается в питательную среду, и через некоторое время специалист исследует колонию бактерий, выросшую в ней.
Биологический . Направлен на определение патогенности микроорганизмов.
Серологический . Выявляет антитела и антигены в сыворотке крови — особые вещества, которые вырабатываются организмом при контакте с возбудителем определенной болезни.
Чаще всего для исследований используют кровь или сыворотку крови, реже — слюну, мочу, кал, клетки эпителия (мазок и соскоб) и другой биоматериал.
В лабораторной диагностике вирусных заболеваний используются:
Вирусологическое исследование . Световая и электронная микроскопия дает возможность выявить наличие вирусных включений и сами вирусы и идентифицировать их.
Серологическое исследование для обнаружения антител и антигенов. Этот метод дает возможность быстро выявить агрессора, как и в случае с бактериальными инфекциями. Для диагностики используются разнообразные способы исследования материала — реакции гемадсорбции, гемагглютинации или метод непрямой иммунофлюоресценции. Имунноблоттинг, в частности, позволяет выявлять антитела сразу к нескольким инфекциям и считается современным и точным диагностическим методом.
Молекулярно-генетические методы . Последнее слово в лабораторной диагностике. Позволяют обнаружить вирус даже тогда, когда его концентрация ничтожно мала — то есть на самых ранних стадиях. Самым известным из этих методов является ПЦР, при которой фрагмент вируса многократно копируется до тех пор, пока специалист не получит достаточно материала для определения типа вируса и его изначальной концентрации.
Для выявления вирусов обычно требуется сделать анализ крови.
Так называют инфекции, вызванные простейшими паразитами, например, амебами. Малярия, амёбиаз, токсоплазмоз, лямблиоз, трихомониаз, сонная болезнь — вот неполный список самых распространенных протозойных инфекций. Лабораторная диагностика таких заболеваний включает в себя следующие методы:
Микроскопический . Простейшие паразиты выявляются путем исследования под микроскопом окрашенных образцов биоматериала. Самый простой и надежный метод для многих возбудителей.
Культуральный . Посев биоматериала в питательную следу для дальнейшего исследования размножившихся простейших. У этого метода есть существенный недостаток: результатов нужно ждать долго, сам процесс может занять не менее 5-6-ти дней.
Серологический . Используют редко ввиду малой информативности.
Аллергический . Также не является распространенным. Кожные аллергопробы делают для того, чтобы подтвердить лейшманиоз и токсоплазмоз. Это вспомогательный диагностический метод.
В качестве биоматериала для исследований в основном используется кровь, иногда — – кал или моча.
Микроскопическое исследование . Препарат окрашивается и рассматривается под мощным микроскопом. Посредством иммунофлюоресцентной микроскопии исследуется проба, помеченная флюоресцеинами — специальным красителем. Наиболее быстрый способ выявления грибка по сравнению с другими методами.
Культуральный . Происходит посев пробы на питательную среду и дальнейшее исследование полученной в результате колонии грибков.
Серологический . Используется для выявления грибковых поражений, однако для микозов он считается не особенно точным.
Гибридизация нуклеиновых кислот . Самый современный способ выявления грибковых инфекций, его применяют для идентификации основных возбудителей системных микозов. Из культуры извлекается РНК и вносится особым способом помеченная молекула ДНК. Если в пробе наличествует один из основных патогенных грибков, ДНК объединится с его РНК, создав легко различимую структуру. Несомненным преимуществом метода является возможность определить инфекцию на самых ранних стадиях.
Биоматериалом для исследований являются клетки кожи, волос и ногтей, клетки слизистых оболочек (мазок или соскоб), мокрота, моча, секрет простаты, сперма, грудное молоко.
Современные методики диагностики инфекций позволяет выявить их на начальном этапе, Чем раньше болезнь будет обнаружена, тем проще ее вылечить. Поэтому сдавать анализы на инфекции желательно регулярно, даже если вы ни на что не жалуетесь и не замечаете никаких перемен в самочувствии.

Перед сдачей биоматериала для исследований иногда требуется определенная подготовка. Так, кровь обычно сдают с утра, натощак, а перед забором мазка не рекомендуется принимать душ. Эти требования очень важны: они обеспечивают точность результата, поэтому узнайте у врача заранее о подготовительных мерах и точно следуйте всем его рекомендациям.
[youtube.player]Отбор проб для анализа при инфекционных заболеваниях. Для микробиологического исследования может быть отобрана любая ткань или физиологическая жидкость организма.
Выделение чистой культуры способствует увеличению количества бактерий и их точной идентификации. Для этого используют питательные среды. Если в образце присутствует нормальная микрофлора, то применяют избирательные (селективные) среды, позволяющие создать условия, неблагоприятные для роста непатогенных микроорганизмов и способствующие росту патогенной микрофлоры.
Для получения точных результатов следует выбрать оптимальный метод отбора проб и подойти к этому процессу с должной аккуратностью. При несоблюдении правил асептики контаминация проб крови микроорганизмами извне может привести к назначению неправильного лечения.
Большинство бактерий не способны существовать вне организма хозяина: облигатные анаэробы погибают под действием кислорода воздуха, а некоторые возбудители очень чувствительны к высыханию (Neisseria gonorrhoeae). Именно поэтому анализируемые образцы сразу после отбора должны быть помещены на подходящие среды или посеяны на среды для транспортировки.
Образцы могут быть проанализированы невооружённым глазом (например, для определения взрослых гельминтов в фекалиях или крови в мокроте). Микроскопия — быстрый и недорогой метод исследования, но требует высокого технического мастерства, характеризуется низкой чувствительностью: для точного определения необходимо присутствие большого количества возбудителей.
Кроме того, очень часто условно-патогенные микроорганизмы принимают за патогенные, что связано с недостаточной специфичностью метода.
Для определения возбудителя могут быть использованы различные красители (например, аурамин или окрашивание по Цилю—Нильсену для идентификации микобактерий). Уротропиновый серебряный окрашивает хитин клеточной стенки грибов и Pneumocystis jiroveci. Краситель Гимза применяют для окрашивания возбудителей малярии, лейшманий и других паразитов.
В основе иммунофлюоресцентного метода лежит применение специфических антител, помеченных флюоресцентными маркёрами. Микроскопию осуществляют в ультрафиолетовом свете, при этом возбудитель и связанные с ним антитела светятся ярко-зелёным цветом.
Лабораторные исследования при инфекционных заболеваниях
Иногда, даже при выраженных клинических симптомах, возбудитель может присутствовать в очаге инфекции в количестве, недостаточном для микроскопического определения. В этом случае выделение чистой культуры позволяет увеличить численность микроорганизмов в исследуемом субстрате.
Существует два способа выращивания микроорганизмов: на жидких (увеличивается количество возбудителей) и твёрдых (исследуют отдельные колонии, в том числе и на чувствительность к антибиотикам) питательных средах. Большинство возбудителей инфекций человека достаточно требовательны к условиям культивирования. Именно поэтому питательные среды для их выращивания должны содержать белки, сахарозу и нуклеиновые кислоты (присутствующие в крови и сыворотке).
Кроме того, необходимо поддерживать соответствующий газовый состав: для культивирования анаэробов необходимо отсутствие кислорода, в то время как для облигатных аэробов (Bordetella pertussis) — наоборот. Оптимальная температура выращивания большинства патогенных микроорганизмов составляет 37 °С; культивирование некоторых фибов осуществляют при 30 С.
Симптомы заболеваний зависят от вида возбудителей, вызвавших их. Именно поэтому идентификация микроорганизма позволяет предположить клиническую картину вызываемого им заболевания (например, симптомы инфекции, вызванной Vibrio cholerae, отличны от таковых при заражении Shigella sonnei). Большое значение имеет выделение Neisseria meningitidis именно из спинномозговой жидкости. Идентификация микроорганизмов основана на:
• изучении морфологических свойств их колоний в агаре;
• различной окраске по Граму;
• способности возбудителей к образованию спор;
• изучении биохимических свойств (каталазный или коагулазный тесты).
Точное определение штамма обычно зависит от результатов биохимического анализа (например, уреазный тест) или обнаружения продуктов жизнедеятельности бактерий (индол). Возбудителей, которые не могут быть выращены на питательных средах, идентифицируют при помощи молекулярно-генетического метода ДНК и секвенирования (например, Trophyrema whippelii).

Если для эрадикации микроорганизмов достаточно стандартной дозы антимикробного препарата, то их считают чувствительными, если необходимо увеличение дозы лекарственного средства — относительно устойчивыми. Абсолютно устойчивыми (резистентными) называют возбудителей, в отношении которых антибиотикотерапия неэффективна. Существует широкий спектр различных методов определения чувствительности к антимикробным препаратам.
Методы Британской ассоциации антимикробной химиотерапии (British Society of Antimicrobial Chemotherapy — BSAQ и Института клинических лабораторных стандартов (Clinical Laboratory Standards Institute — С LSI) основаны на определении диаметра зоны слабого роста микроорганизмов на твёрдой питательной среде при применении антимикробного препарата.
Минимальную подавляющую концентрацию антибиотика измеряют с помощью Е-теста, растворения препарата в питательном бульоне или нанесения его на плотный агар. В последнем случае на засеянный исследуемыми микроорганизмами агар наносят бумажные диски, пропитанные различными антибиотиками (метод бумажных дисков).
Уровень чувствительности зависит от диаметра зоны пониженного роста бактерий. Однако тестирование in vitro предоставляет лишь приблизительные данные, так как в клинической практике многое зависит от состояния больного.

Различные виды инфекций можно идентифицировать с помощью определения иммунного ответа, возникающего при внедрении возбудителя. Для этого существует большое количество различных методов: реакция агглютинации (РА), реакция связывания комплемента (РСК), реакция нейтрализации (РН) и иммуноферментный анализ (ИФА). Диагноз устанавливают на основании:
• определения уровня антител (IgM) в ответ на попадание в организм чужеродного белка (антигена);
• определения антигена.
Южный блоттинг и метод гибридизации нуклеиновых кислот. Методы основаны на связывании меченой ДНК с анализируемым образцом, при условии, что он имеет определённую последовательность аминокислот. Связанный комплекс определяют по активности метки. Это достаточно быстрый и надёжный способ, который, тем не менее, уступает по чувствительности молекулярно-генетическим методам.

Для диагностики инфекционных заболеваний используют несколько молекулярно-генетических методов. Механизм выделения патогенной ДНК или РНК в количестве, достаточном для постановки диагноза, для каждого метода индивидуален. Так, при молекулярно-генетическом методе ДНК возбудителя разделяют на отдельные цепи, затем синтезируют праймеры для связывания с целевыми последовательностями. Образование новой ДНК катализирует полимераза.
Основное преимущество — достижение результата даже при наличии всего лишь одной копии ДНК. Благодаря автоматизированным системам и большому выбору специальных наборов эти методы стали доступны большинству диагностических лабораторий. Новые аппараты способны выдавать результат в режиме реального времени. Генетические методы позволяют идентифицировать микроорганизмы, выращивание которых отличается сложностью или сопряжено с риском для человека (например, Mycobacterium tuberculosis и Chlamydia trachomatis).
Кроме того, их можно использовать для определения генов, кодирующих устойчивость к действию антибиотиков (например, мутационный ген rpoВ, обеспечивающий устойчивость М. tuberculosis к рифампицину). Это позволяет заранее выбрать альтернативный путь лечения инфекционных заболеваний.
Иногда необходимо проводить типирование микроорганизмов в случае их распространения в больницах или в окружающей (внебольничной) среде.
[youtube.player]Заведующая лабораторией вирусных и особо опасных бактериальных инфекций, врач-бактериолог
Просянникова Марина Николаевна
(8-423)244-12-78
Лаборатория вирусных и особо опасных бактериальных инфекций входит в состав Испытательного лабораторного центра ФБУЗ "Центр гигиены и эпидемиологии в Приморском крае"
Лаборатория проводит исследования и испытания на основании лицензий:
-на деятельность, связанную с возбудителями инфекционных заболеваний II-IV группы патогенности, регистрационный № 77.99.15.001.Л.001225.10.05;
-на право осуществления медицинской деятельности № ФС -25-01-001302.
Аттестат аккредитации RA.RU.ЦОА.21ДВ01.
- Обеспечение деятельности Управления Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Приморскому краю, осуществляющей государственный контроль и надзор за исполнением обязательных требований законодательства Российской Федерации в области обеспечения санитарно-эпидемиологического благополучия населения и в сфере защиты прав потребителей в части организации и проведения исследований на особо опасные и природно-очаговые инфекции.
- Проведение исследований в рамках аккредитованного Испытательного лабораторного центра.
- Осуществление и совершенствование лабораторного обеспечения профилактических, противоэпидемических мероприятий по особо опасным, природно-очаговым и карантинным инфекциям.
- Обеспечение постоянной готовности лаборатории к участию в проведении комплекса противоэпидемических мероприятий в очагах карантинных и других особо опасных инфекций и при возникновении чрезвычайных ситуаций.
- Внедрение современных методов исследований.
- Работа по совершенствованию внутреннего лабораторного контроля.
- Участие в проведении межлабораторных сравнительных испытаниях.
- Участие в работе по лицензированию деятельности, связанной с использованием возбудителей инфекционных заболеваний.
- Участие в подготовке кадров по вопросам лабораторной диагностики особо опасных и природно-очаговых инфекций.
- Качественно и в установленные сроки проводит необходимые лабораторные исследования по диагностике особо опасных и природно-очаговых инфекций.
- Участвует в выявлении и установлении причин возникновения и распространения природно-очаговых и особо опасных заболеваний путем проведения необходимых лабораторных исследований.
- Осуществляет исследования пищевой продукции, полученной с использованием сырья растительного происхождения, имеющего генетически модифицированные аналоги.
- Проводит работу по осуществлению индикации возбудителей II группы патогенности в объектах окружающей среды.
- Участвует в проведении мероприятий, направленных на предупреждение чрезвычайных ситуаций по особо опасным и природно-очаговым инфекциям.
- Проводит лабораторное испытание и внедрение новых средств и методов лабораторной диагностики.
В лаборатории, для проведения исследований, используются методы, регламентируемые действующими нормативными документами - бактериологический, иммунологический, биологический и молекулярно-биологический (ПЦР). На базе лаборатории особо опасных инфекций организована ПЦР-лаборатория, оснащенная современным оборудованием для проведения ПЦР - анализа в режиме реального времени.
1. Диагностические исследования материала от населения - бактериологические исследования на холеру, иерсиниозы; иммунологические исследования на псевдотуберкулез, кишечный иерсиниоз, туляремию, бруцеллез, эпидемический сыпной тиф, листериоз, на возбудителей клещевых инфекций - моноцитарного эрлихиоза, гранулоцитарного анаплазмоза, лихорадку Западного Нила, брюшной тиф, дифтерию, столбняк; молекулярно-генетические исследования на возбудителей острых кишечных инфекций (одновременное обнаружение в биологическом материале возбудителей сальмонеллеза, дизентерии, эшерихиоза, кампилобактериоза, аденовирусов, норовирусов, ротавирусов, астровирусов).
2. Исследования клещей на одновременное обнаружение в них возбудителей 4 инфекций: клещевого энцефалита, клещевого боррелиоза, гранулоцитарного анаплазмоза, моноцитарного эрлихиоза молекулярно-генетическим методом. Высокочувствительный анализ проведенный при исследовании клеща позволит ответить на вопрос возможно ли заражение данными инфекциями – методы профилактики и лечения этих клещевых инфекций совершенно различны. Это лишь самые яркие примеры преимуществ данного анализа.
3. Санитарно-бактериологические исследования воды, смывов на холеру, иерсиниозы, легионеллез.
Адрес: Приморский край, г. Владивосток, ул. Сельская,3-б
[youtube.player]Особо опасные инфекции (ООИ) — высокозаразные заболевания, которые появляются внезапно и быстро распространяются, охватывая в кратчайшие сроки большую массу населения. ООИ протекают с тяжелой клиникой и характеризуются высоким процентом летальности.
Группы и перечень особо опасных инфекций
На карантинные инфекции (конвенционные) распространяются международные санитарные соглашения (конвенций — от лат. conventio — договор, соглашение). Соглашения представляют собой документ, включающий в себя перечень мероприятий по организации строгого государственного карантина. Соглашение ограничивает передвижение больных. Нередко для карантинных мероприятий государство привлекает военные силы.
- полиомиелит,
- чума (легочная форма),
- холера,
- натуральная оспа,
- желтая лихорадка,
- лихорадка Эбола и Марбург,
- грипп (новый подтип),
- острый респираторный синдром (ТОРС) или Sars.
Рис. 1. Объявление карантина в очаге заболевания.
Несмотря на то, что натуральная оспа считается побежденным заболеванием на Земле, она включена в перечень особо опасных инфекций, так как возбудитель этого заболевания может быть сохранен в некоторых странах в арсенале биологического оружия.
- сыпной и возвратный тифы,
- грипп (новые подтипы),
- полиомиелит,
- малярия,
- холера,
- чума (легочная форма),
- желтая и гемморагические лихорадки (Ласса, Марбург, Эбола, Западного Нила).
- СПИД,
- сибирская язва, сап,
- мелиоидоз,
- туляремия,
- бруцеллез,
- риккетсиоз,
- орнитоз,
- арбовирусные инфекции,
- ботулизм,
- гистоплазмоз,
- бластомикозы,
- менингококковая инфекция,
- лихорадка денге и Рифт-Валли.
- чума,
- холера,
- натуральная оспа,
- желтая лихорадка,
- сибирская язва,
- туляремия.
Микробиологическое подтверждение инфекционного заболевания является самым важным фактором в борьбе с особо опасными заболеваниями, так как именно от него зависит качество противоэпидемических мероприятий и адекватность лечения.
Особо опасные инфекции составляют основу биологического оружия. Они способны в короткое время поразить огромную массу людей. Основу бактериологического оружия составляют бактерии и их токсины.
Бактерии, вызывающие чуму, холеру, сибирскую язву и ботулизм, и их токсины используются как основа биологического оружия.
Признанным обеспечивать защиту населения РФ от биологического оружия является Научно-исследовательский институт микробиологии Министерства обороны.
Рис. 2. На фото знак биологического оружия — ядерного, биологического и химического.
Особо опасные инфекции в России
Чума — особо опасная инфекция. Относится к группе острых инфекционных зоонозных трансмиссивных заболеваний. Около 2 тыс. человек ежегодно заражается чумой. Из них большая часть умирает. Большинство случаев заражения отмечается в северных регионах Китая и странах Центральной Азии.
Возбудитель заболевания (Yersinia pestis) представляет собой биполярную неподвижную коккобациллу. Она имеет нежную капсулу и никогда не образует спор. Способность образовывать капсулу и антифагоцитарную слизь не позволяет макрофагам и лейкоцитам активно бороться с возбудителем, в результате чего он быстро размножается в органах и тканях человека и животного, распространяясь с током крови и по лимфатическим путям и далее по всему организму.
Рис. 3. На фото возбудители чумы. Флюоросцентная микроскопия (слева) и компьютерная визуализация возбудителя (справа).
Легко восприимчивы к чумной палочке грызуны: тарбаганы, сурки, песчанки, суслики, крысы и домовые мыши. Из животных — верблюды, кошки, лисицы, зайцы, ежи и др.
Основной путь передачи возбудителей — через укусы блох (трансмиссивный путь).
Заражение происходит через укус насекомого и втирание его фекалий и содержимого кишечника при срыгивании в процессе питания.
Рис. 4. На фото малый тушканчик — переносчик заболевания чумой в Средней Азии (слева) и черная крыса — переносчик не только чумы, но и лептоспироза, лейшманиоза, сальмонеллеза, трихинеллеза и др. (справа).
Рис. 5. На фото признаки чумы у грызунов: увеличенные лимфоузлы и множественные кровоизлияния под кожей.
Рис. 6. На фото момент укуса блохи.
Инфекция может попасть в организм человека при работе с больными животными: убой, снятие и разделка шкуры (контактный путь). Возбудители могут попасть в организм человека с зараженными продуктами питания, в результате их недостаточной термической обработки. Особо опасны больные легочной формой чумы. Инфекция от них распространяется воздушно-капельным путем.
Возбудители чумы через поврежденные кожные покровы и далее по лимфатическим путям проникают в лимфатические узлы, которые воспаляются и образуют конгломераты, (бубоны).
Рис. 7. На фото пораженные шейные лимфоузлы (бубоны). Множественные кровоизлияния кожных покровов.
Проникновение возбудителя в кровяное русло и его массивное размножение приводит к развитию бактериального сепсиса (септическая форма чумы).
От больного с легочной формой чумы инфекция распространяется воздушно-капельным путем. Бактерии попадают в альвеолы и вызывают тяжелую пневмонию (легочная форма чумы).
В ответ на массивное размножение бактерий организм больного вырабатывает огромное число медиаторов воспаления. Развивается синдром диссеминированного внутрисосудистого свертывания (ДВС-синдром), при котором поражаются все внутренние органы. Особую опасность для организма представляют кровоизлияния в мышцу сердца и надпочечники. Развившийся инфекционно-токсический шок становится причиной гибели больного.
Рис. 8. На фото септическая форма чумы — последствия ДВС-синдрома
Основой диагностики чумы является быстрое обнаружение чумной палочки. Вначале проводится бактериоскопия мазков. Далее выделяется культура возбудителя, которой заражаются подопытные животные.
Лечение чумы стало значительно эффективнее с появлением современных антибактериальных препаратов. Смертность от чумы с этого времени снизилась до 70%.
Больные с подозрением на чуму срочно госпитализируются. Контактные лица проходят антибактериальное лечение и вакцинацию.
Подробно о заболевании и его профилактике читайте статьи:
Холера — особо опасная инфекция. Заболевание относится к группе острых кишечных инфекций. Возбудитель холеры холерный вибрион (Vibrio cholerae 01). Существует 2 биотипа вибрионов серогруппы 01, отличающихся друг от друга по биохимическим характеристикам: классический (Vibrio cholerae biovar cholerae) и Эль-Тор (Vibrio cholerae biovar eltor).
Рис. 9а. На фото возбудитель холеры — холерный вибрион (компьютерная визуализация).
Носители холерного вибриона и больные холерой являются резервуаром и источником инфекции. Самыми опасными для заражения являются первые дни заболевания.
Вода – основной путь передачи инфекции. Инфекция так же распространяется с грязными руками через предметы быта больного и пищевые продукты. Переносчиками инфекции могут стать мухи.
Рис. 9б. Вода – основной путь передачи инфекции.
Возбудители холеры попадают в желудочно-кишечный тракт, где, не выдерживая его кислого содержимого, массово гибнут. Если желудочная секреция снижена и рН >5,5, вибрионы быстро проникают в тонкий кишечник и прикрепляются к клеткам слизистой оболочки, при этом не вызывая воспаления. При гибели бактерий, выделяется экзотоксин, приводящий к гиперсекреции клетками слизистой оболочки кишечника солей и воды.
Рис. 10. На фото холера — крайняя степень обезвоживания.
Результат простой микроскопии испражнений помогает установить предварительный диагноз уже в первые часы заболевания. Методика посева биологического материала на питательные среды является классическим методом определения возбудителя заболевания. Ускоренные методики диагностики холеры только подтверждают результаты основного метода диагностики.
Лечение холеры направлено на восполнение потерянной в результате заболевания жидкости и минералов и борьбу с возбудителем.
Основу профилактики заболевания составляют мероприятия по предупреждению распространения инфекции и попадания возбудителей в питьевую воду.
Рис. 11а. Одно из первых лечебных мероприятий – организация внутривенного введения растворов для восполнения потерянной в результате заболевания жидкости и минералов.
Подробно о заболевании и его профилактике читай статьи:
Возбудитель сибирской язвы — бактерия Bacillus anthracis (род Bacillaeceae) обладает способностью к спорообразованию. Эта особенность позволяет ей десятилетия выживать в почве и в выдубленной коже от больных животных.
Рис. 11б. На фото возбудитель сибирской язвы — бактерия Bacillus anthracis (род Bacillaeceae) слева и возбудитель в спорообразном состоянии (справа).
Человек заражается сибирской язвой от домашних травоядных животных – овец, крупного и мелкого рогатого скота, коней, верблюдов, ослов, оленей и свиней. Бактерии выделяются во внешнюю среду с мочой, слюной, калом, молоком и выделениями из ран.
После смерти обсемененными бактериями остаются все органы животного, включая кожу, мех, шерсть и даже кости.
Рис. 12. На фото сибирская язва у коровы.
Существует множество путей заражения сибирской язвой, но самым распространенным считается контактный путь.
Различают четыре клинических формы заболевания:
- кожная форма (95 – 97% случаев),
- легочная форма,
- кишечная форма (самая редкая, составляет 1%),
- септическая форма.
Кожная форма сибирской язвы (карбункулезная) является самой распространенной.
Рис. 13. На фото сибирская язва, карбункул на лице (слева) и сибиреязвенный конъюнктивит (справа).
Методика посева биологического материала на питательные среды является классическим методом определения возбудителя сибирской язвой. Результаты получаются через 36 – 48 часов. Результат простой микроскопии помогает установить предварительный диагноз.
Лечение сибирской язвы направлено на борьбу с возбудителем, устранение проявлений всех звеньев патологического процесса и повышение защитных сил организма больного.
Профилактика заболевания проводится в тесном контакте с ветеринарной службой.
Рис. 14. Туши и шкуры больных животных сжигаются, а территория дезинфицируется.
Сибирская язва за последние пять лет зарегистрирована в Северо-Кавказском, Южном и Сибирском федеральных областях РФ. Всего заболело 40 человек. Это количество превысило число больных, выявленных за предыдущие пять лет, на 43%. Споры сибирской язвы сохраняются в некоторых странах мира в арсенале биологического оружия.
Подробно о заболевании и его профилактике читай статьи:
Натуральная оспа — особо опасная инфекция из группы антропонозов. Одна из самых заразных вирусных инфекций на планете. Ее второе название черная оспа (Variola vera). Болеют только люди. Натуральную оспу вызывают два вида вирусов, но только один из них — Variola major является особо опасным, так как вызывает заболевание, летальность (смертность) от которого достигает 40 — 90%.
Вирусы передаются от больного воздушно-капельным путем. При контакте с больным или его вещами вирусы проникают через кожу. Плод поражается от больной матери (трансплацентарный путь).
Рис. 15. На фото вирус натуральной оспы (компьютерная визуализация).
Выжившие после оспы люди частично или полностью теряют зрение, а на коже на местах многочисленных язв остаются рубцы.
1977 год знаменателен тем, что на планете Земля, а точнее в Сомалийском городе Марка, был зарегистрирован последний больной с натуральной оспой. А в декабре этого же года этот факт был подтвержден Всемирной организацией здравоохранения.
Несмотря на то, что натуральная оспа считается побежденным заболеванием на Земле, она включена в перечень особо опасных инфекций, так как возбудитель этого заболевания может быть сохранен в некоторых странах в арсенале биологического оружия. Сегодня вирус черной оспы храниться только в бактериологических лабораториях России и США.
Рис. 16. На фото черная оспа. Язвы на коже появляются в результате поражения и гибели росткового слоя эпидермиса. Деструкция и последующее нагноение приводит к формированию многочисленных пузырьков с гноем, заживающих рубцами.
Рис. 17. На фото черная оспа. Видны многочисленные язвочки на коже, покрытые корочками.
Желтая лихорадка внесена в перечень особо опасных инфекций в России из-за опасности завоза инфекции из-за рубежа. Заболевание входит в группу острых геморрагических трансмиссивных заболеваний вирусной природы. Широко распространено в Африке (до 90% случаев) и Южной Америке. Переносчиками вирусов являются комары. Желтая лихорадка входит в группу карантинных инфекций. После заболевания остается стойкий пожизненный иммунитет. Вакцинирование населения является важнейшим компонентом профилактики заболевания.
Рис. 18. На фото вирус желтой лихорадки (компьютерная визуализация).
Рис. 19. На фото комар Aedes aegypti. Является переносчиком лихорадки населенных пунктов, которая является причиной самых многочисленных вспышек и эпидемий.
Рис. 20. Лихорадка джунглей передается комарами от больных обезьян.
Рис. 21а. На фото желтая лихорадка. На третий день заболевания у больного желтеют склеры.
Рис. 21б. На фото желтая лихорадка. У больных на третий день заболевания желтеют склеры, слизистая оболочка полости рта и кожные покровы.
Рис. 22. На фото желтая лихорадка. Течение заболевания разнообразное — от умеренного лихорадочного до тяжелого, протекающего с тяжелым гепатитом и геморрагической лихорадкой.
Рис. 23. Перед выездом в страны, где распространено заболевание, необходимо сделать прививку.
Туляремия — особо опасная инфекция. Заболевание входит в группу острых зоонозных инфекций, которые имеют природную очаговость.
Болезнь вызывается мелкой бактерией Francisella tularensis, грамм отрицательной палочкой. Возбудители туляремии устойчивы к низкой температуре и высокой влажности.
Рис. 24. На фото возбудители туляремии — Francisella tularensis под микроскопом (слева) и компьютерная визуализация возбудителей (справа).
В природе палочки туляремии поражают зайцев, кроликов, водяных крыс, мышей полевок. При контакте с больным животным инфекция передается человеку. Источником инфекции могут стать зараженные пищевые продукты и вода. Возбудители могут попасть при вдыхании инфицированной пыли, которая образуется при обмолке зерновых продуктов. Инфекцию переносят слепни, клещи и комары.
Туляремия является высокозаразным заболеванием.
Рис. 25. На фото носители возбудителей туляремии.
Болезнь протекает в виде бубонной, кишечной, легочной и септической форм. Чаще всего поражаются лимфоузлы подмышечной, паховой и бедренных областях.
Палочки туляремии высокочувствительны к антибиотикам группы аминогликозидов и тетрациклина. Нагноившиеся лимфоузлы вскрываются хирургическим путем.
Рис. 26. На фото туляремия. Поражение кожи на месте укуса грызуна (слева) и бубонная форма туляремии (справа).
Мероприятия по эпидемическому надзору за заболеванием направлены на предупреждение заноса и распространение инфекции. Своевременно выявленные природные очаги заболевания среди животных и проведение дератизационных и дезинсекционных мероприятий предупредят заболевания среди людей.
Особо опасные инфекции представляют исключительную эпидемическую опасность. Меры по профилактике и распространению этих заболеваний закреплены в Международных медико-санитарных правилах, которые были приняты на 22-й сессии Всемирной ассамблеи здравоохранения ВОЗ 26 июля 1969 года.
Подробно о профилактике туляремии читай статью
Особо опасные инфекции (ООИ) — высокозаразные заболевания. Они в кратчайшие сроки способны поразить большую массу населения. Среди них выделены карантинные инфекции, на которые распространяются международные санитарные соглашения.
[youtube.player]Читайте также:


