Критерии острой ревматической лихорадки киселя джонса нестерова
(в модификации Американской ревматологической ассоциации, 1982 г.).
Выделяются большие и малые критерии течения заболевания.
К большим критериям относятся:
• подкожные ревматические узелки.
К малым критериям относятся:
• увеличение С-реактивного белка, лейкоцитоз
• удлинение интервала PQ на ЭКГ
• повышенный титр противострептококковых антител в крови
• обнаружение стрептококкового антигена.
При наличии двух больших и одного или двух малых критериев диагноз считается достоверным, при наличии одного большого и двух малых – вероятным.
Дополнительное диагностическое исследование
Лабораторные методы исследования
• Общего анализа крови (гипохромная анемия, лейкоцитоз со сдвигом влево, увеличение СОЭ);
• биохимическое исследование крови (появление С-реактивного белка, повышение фибриногена, диспротеинемия, α2 —гиперглобулинемия, повышение содержания гаптоглобина, церулоплазмина, кислой фосфатазы);
• иммунологическое исследование для определения повышения титра антител АСГ, АСЛ-О, АСК, миокардиальных антител.
Инструментальные методы исследования
• ЭКГ (определение различных нарушений ритма, проводимости);
• Рентгенологическое исследование бывает информативным при тяжелом процессе, когда отмечается увеличение левых отделов сердца. При первой атаке изменений сердца не выявляется.
Должна проводиться с инфекционным миокардитом. Заболевание развивается в разгар инфекции, ему не свойственны прогрессирование, признаки вальвулита.
Из заболеваний соединительной ткани необходимо учитывать узелковый периартериит, системную красную волчанку, склеродермию.
При нейроциркулярной дистонии по кардиальному типу имеются многообразные жалобы, объективные признаки заболевания отсутствуют.
При синдроме первичного туберкулеза отсутствуют рентгенологические симптомы первичного комплекса, противострептококковые антитела. Проводятся пробы Манту, Пирке, исследуются туберкулезные микобактерии в мокроте.
При активном ревматизме проводится обязательная госпитализация.
Назначается соответствующий режим: при отсутствии кардита – полупостельный 7—10 дней, затем свободный; при наличии кардита – строгий постельный 2–3 недели, затем полупостельный и свободный.
Из питания назначается стол № 10 с содержанием белка не менее 1 г/кг, ограничением поваренной соли до 6 г/сутки.
Проводится обязательное раннее назначение антибиотиков: бензилпенициллина 1,5–4 млн ЕД в сутки (в зависимости от степени активности) в течение 2 недель. Затем переходят на пролонгированную форму: бициллин-5 по 1,5 млн ЕД каждые 2 недели в течение 2 месяцев. После этого антибиотикотерапия проводится каждые 3 недели ежемесячно в течение не менее 3 лет больным без кардита в анамнезе и не менее 5 лет больным с кардитом в анамнезе. При наличии аллергии к пенициллину используются антибактериальные препараты других групп – макролиды, оральные цефалоспорины.
Глюкокортикоидные препараты назначаются только при выраженном кардите, остром (реже – подостром) течении заболевания: преднизолон по 20–30 мг/сутки 2–3 недели, затем доза снижается до полной отмены препарата, курс лечения – 1,5–2 месяца.
Используются НПВС в виде монотерапии, при рецидивирующем или затяжном течении сочетаются с препаратами хинолинового ряда (делагилом, плаквенилом многомесячно).
Из метаболических препаратов используются фосфален, кокарбоксилаза, поляризующая смесь и антиаритмические препараты (при аритмиях).
При развитии недостаточности кровообращения применяются салуретики: гипотиазид, фуросемид, урегит, антагонисты АПФ коротким курсом.
Течение
При продолжительности заболевания до 6 месяцев рассматривается как острое, свыше 6 месяцев – хроническое.
Прогноз
Определяется состоянием сердца. Отсутствие признаков клинического формирования пороков в течение 6 месяцев является хорошим прогностическим показателем. Формирование порока в течение 6 месяцев относится к прогностически неблагоприятным признакам.
К первичной профилактике относится закаливание детей с первых месяцев жизни, полноценное питание, занятие физкультурой и спортом, улучшение жилищных условий, своевременное лечение и санация очагов стрептококковой инфекции.
Вторичная профилактика у больных, перенесших первую ревматическую атаку без кардита, эффективнее до достижения 18 лет, у больных с кардитом при первой атаке ревматизма – эффективнее до достижения 25 лет.
У больных с клапанным пороком бициллинопрофилактика может проводиться в течение всей жизни.
| | | следующая лекция ==> | |
| Второй период представляет ревматическую атаку. | | | Сущность международных расчетов. |
Дата добавления: 2017-03-29 ; просмотров: 864 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
[youtube.player]4. Подкожные ревматические узелки
5. Кольцевидная эритема
6. Ревматический анамнез: связь с перенесённой носоглоточной стрептококковой инфекцией, наличие больных ревматизмом в семье (предложен А.И. Нестеровым)
7. Доказательства ex juvantibus – улучшение течения болезни под влиянием 3 – 5 дневного антиревматического лечения.
Дополнительные критерии (по А.И. Нестерову):
1. Повышение температуры
2. Адинамия, утомляемость, слабость
3. Бледность кожных покровов
5. Носовые кровотечения
6. Абдоминальный синдром
· Специальные (главным образом лабораторные показатели) (Нестеров А.И. 1972)
1. Лейкоцитоз (нейтрофильный)
появление С-реактивного белка
повышение уровня α2 и γ- глобулинов
повышение сывороточных мукопротеидов, гликопротеидов
3. Патологические серологические показатели: стрептококковый антиген в крови, повышение титров АСЛ-О, АСК, АСГ.
4. Повышение проницаемости капилляров
Указанные критерии неоднократно модифицировались Американской кардиологической ассоциацией и в настоящее время, в соответствии с рекомендациями ВОЗ, они применяются в качестве международных для диагностики ОРЛ (первой атаки ревматической лихорадки).
Критерии Джонса, применяемые для диагностики ОРЛ (в модификации Ассоциации ревматологов России АРР, 2003г)
| Большие критерии | Малые критерии | Данные, подтверждающие предшествующую А-стрептококковую инфекцию |
| 1. Кардит 2. Полиартрит 3. Хорея 4. Кольцевидная эритема 5. Подкожные ревматичес-кие узелки | Артралгии Лихорадка (>38ºС) Повышенные острофазовые показатели: СОЭ (>30 мм/ч), С-реактивный белок (≥ 2 норм) Удлинение интервала PR на ЭКГ Признаки митральной и/или аортальной регургитации при Допплер – ЭхоКГ. | Позитивная А-стрептококковая культура, выделенная из зева, или положительный тест быстрого определения А-стрептококкового антигена. Повышенные или повышающиеся титры противострептококковых антител (АСЛ-О, АСК, АСГ, анти - ДНКаза В). |
Наличие 2-х больших критериев + данные, подтверждающие А – стрептококковую инфекцию или 1-го большого и 2-х малых + данные, подтверждающими предшествующую А – стрептококковую инфекцию, свидетельствуют о большой вероятности ОРЛ.
Однако ни один диагностический критерий не является строго специфичным для ОРЛ, поэтому трудности в раннем распознавании заболевания и дифференциальной диагностике с другими нозологиями сохраняются по-прежнему.
В типичных случаях первые признаки острой ревматической лихорадки выявляются через 2-3 недели после ангины, фарингита.
К ранним симптомам первичного ревмокардита относится нарушение частоты сердечных сокращений по типу тахикардии или брадикардии, а также повышение температуры тела. Наряду с этим может наблюдаться нарушение атриовентрикулярной проводимости (АВ-блокады I, реже II степени). К характерным признакам относится расширение границ сердца, преимущественно влево, приглушение и ослабление тонов сердца, которое выявляется у большинства больных. Достаточно часто при первичном ревмокардите обнаруживается появление дополнительного III и реже IV тонов.
По рекомендации AHA, основным критерием ревмокардита является вальвулит, который проявляется сердечным шумом:
· систолический шум митральной регургитации вместе с протодиастолическим шумом аортальной регургитации или без него;
· преходящий верхушечный мезодиастолический шум (в сочетании с миокардитом и/или перикардитом).
При ревматизме наиболее характерным является поражение митрального клапана (митральный клапан поражается в 85% случаев, реже встречается двухклапанное поражение, ещё реже поражается изолированно аортальный клапан). Именно вальвулиту митрального клапана отводится основная роль в формировании клапанных пороков сердца.
В настоящее время эхокардиография (ЭхоКГ) с использованием Допплеровской техники (Допплер-ЭхоКГ) рассматривается как наиболее важный инструментальный метод для диагностики ревмокардита, позволяя оценить анатомическую структуру сердца, состояние внутрисердечного кровотока, а также установить наличие перикардиального выпота. ЭхоКГ помогает объективизировать признаки клапанного поражения сердца. При ревматическом вальвулите створки клапана утолщены, рыхлые по краю.
В настоящее время выделены ЭхоКГ-критерии ревматического эндокардита, которые могут быть использованы в любой возрастной группе.
ЭхоКГ-признаки ревматического эндокардита митрального клапана:
· краевое булавовидное утолщение передней створки митрального клапана
· гипокинезия (снижение подвижности) задней створки митрального клапана
ЭхоКГ признаки ревматического эндокардита аортального клапана:
· ограниченное краевое утолщение створок аортального клапана
· преходящий прогиб (пролапс) створок
Исход острой ревматической лихорадки определяется частотой формирования порока сердца. Процент случаев формирования порока сердца после первой атаки ревматизма снизился в 2,5 раза и составляет в настоящее время 15-25% (у детей и подростков) преимущественно при тяжёлом течении заболевания. Формирование порока сердца после одной атаки ревматизма у взрослых происходит в 39-45% случаев. Ревматические пороки сердца формируются значительно более длительное время – в течение 3–6 месяцев – по сравнению с формированием пороков при ИЭ (2-3 недели).
Ревмокардит при повторной атаке ревматизма часто развивается на фоне приобретённого порока сердца, а нередко и у пациентов (чаще детей и подростков) без сформированного во время предыдущей атаки клапанного порока. Характерным проявлением ревмокардита является появление новых шумов или нарастание интенсивности шумов, изменение звучности тонов, появление признаков сердечной недостаточности. Если при первой атаке ревматизма формирование порока сердца происходит не всегда, то при повторных атаках ревматизма число случаев формирования пороков сердца, нередко в виде сочетанных и/или комбинированных поражений клапанов, значительно возрастает (может достигать 100%). Тяжёлое течение ревмокардита, его рецидивы, наличие пороков сердца, миокардиосклероза, приводит к развитию стойкой сердечной недостаточности, приводящей к инвалидизации пациентов и возможному летальному исходу.
Ревматический полиартритхарактеризуется острым началом, доброкачественностью, относительной кратковременностью, симметричностью и летучестьюпоражения преимущественнокрупных и средних суставов(чаще всего коленных и голеностопных) с быстрым(2-3 нед.)обратным развитиемвоспалительных изменений в них и полным восстановлением формы и функции суставов, особенно под влиянием современной противовоспалительной терапии (в течение нескольких часов или дней).Ревматический артрит чаще всего сочетается с кардитом, реже протекает изолированно. У 10-15% больных отмечаются полиартралгии. Суставной синдром наблюдается у 2/3 детей, заболевших ревматизмом впервые, и примерно у половины пациентов с повторной атакой заболевания. Частота поражения суставов при первичном ревматизме у взрослых составляет 70-75% и значительно снижается при рецидивах заболевания. Особенностью суставного синдрома у взрослых является нередкое вовлечение в процесс крестцово-подвздошных сочленений.
В отличие от классического ревматического полиартрита, постстрептококковый реактивный артрит (ПСРА)может встречаться у лиц среднего возраста, развивается после относительно короткого латентного периода от момента перенесённой А-стрептококковой инфекции глотки, персистирует в течение более длительного времени (около 2 мес.), протекает без кардита и недостаточно оптимально реагирует на терапию противовоспалительными препаратами. На сегодняшний день не существует диагностических исследований, позволяющих с уверенностью дифференцировать ПСРА от ОРЛ, поэтому, согласно рекомендациям AHA, больных с ПРСА, формально удовлетворяющих критериям Джонса, при условии исключения артритов другой этиологии следует рассматривать как пациентов с ОРЛ и вести их соответствующим образом.
Ревматическая хорея(малая хорея, хорея Сиденгама) развивается преимущественно в детском и реже в подростковом возрасте у 12-17% больных острой ревматической лихорадкой. Хорея поражает преимущественно девочек в возрасте от 6 до 15 лет. Ведущий клинический симптом – хореические гиперкинезы, наиболее выраженные в мышцах дистальных отделов конечностей и мимической мускулатуре лица. Гиперкинезы проявляются беспорядочными, нестереотипными, насильственными движениями различных групп мышц и сопровождаются нарушением почерка, невнятностью речи, неловкостью движений. Они могут сочетаться с мышечной гипотонией, расстройствами координации, психическими и вегетативными нарушениями. Длительность атаки ОРЛ в виде малой хореи составляет от 3 до 6 мес., однако остаточные явления могут сохраняться до 1 года.
Кольцевидная эритема(аннулярная сыпь) – бледно-розовые неяркие высыпания в виде тонкого кольцевидного ободка, не возвышающиеся над поверхностью кожи, исчезающие при надавливании, не сопровождающиеся зудом или индурацией, варьирующие в размерах. Локализуются главным образом на туловище и проксимальных отделах конечностей (но не на лице). Кольцевидная эритема обычно быстро исчезает. В последние годы встречается достаточно редко (4-17% больных) в основном у детей, тем не менее является специфичным симптомом острой ревматической лихорадки.
Подкожные ревматические узелки– округлые, плотные, малоподвижные, безболезненные, варьирующие по размерам от нескольких миллиметров до 1-2 см образования. Локализуются у мест прикрепления сухожилий, над костными поверхностями и выступами в области коленных, локтевых, пястно-фаланговых суставов, затылочной кости. В настоящее время встречаются очень редко, преимущественно у детей при тяжёлом течении ревматизма, сохраняются от нескольких дней до 1-2 мес. без остаточных явлений.
Абдоминальный синдром (боли в животе различной выраженности и локализации), поражение лёгких (ревматическая пневмония, лёгочный васкулит, плеврит), почек (гломерулонефрит) и других органов в настоящее время встречаются крайне редко, в основном при тяжёлом течении первой атаки.
Последнее изменение этой страницы: 2016-08-01; Нарушение авторского права страницы
[youtube.player]Ревматизм — угроза для здоровья детей, подростков, взрослых, пожилых. Заболевание характеризуется высоким риском проявления негативных последствий, включая инвалидность. Самостоятельно недуг не проходит, а успешность лечения обуславливается временем начала терапии. Шансы на полное исцеление значительно повышает своевременная диагностика. Однако составить правильное медицинское заключение непросто — ревматическая лихорадка проявляется огромным разнообразием симптоматики. Правильный диагноз зависит от профессионализма медицинских сотрудников, обладающих нужными знаниями и необходимым опытом.

Первичная диагностика ревматического заболевания по характерным симптомам
Заподозрить у пациента ревматическое заболевание позволяет осмотр. В ходе приема доктор выявляет подозрительную симптоматику:
- Повышенная температура (часто более 39 градусов) позволяет предположить наличие воспалительного процесса. Важно помнить — некоторые случаи заболевания протекают без температурных изменений.
- Воспаления соединительной ткани, области суставов проявляются болезненностью. Например, ревматическое поражение кистей рук выделяется нестерпимой болью в процессе сгибания пальцев.
- Припухлость области суставов позволяет предположить наличие патологического процесса (например, опухает локтевой сустав). Встречаются случаи покраснения кожи около воспаленной области.
- Нарушения работы сердца — последствия ревматической атаки (у пациентов нарушается ритм, возникают колющие боли, отмечается чувство тяжести в грудной клетке);
- Страдает общее самочувствие (больные резко устают, ощущают спад активности);
- Кожные покровы поражают кольцевидные пятна, под кожей локализуются маленькие узелки.
- Больные отмечают нарушения эмоциональной сферы. Особенно ярко симптомы проявляются у детей: повышается капризность, ухудшается запоминание, снижается внимание, нарушается сон.
- Двигательную активность затрагивают негативные изменения: трясутся руки, сложно держать предметы, непроизвольно подергивается голова.
Высококвалифицированный доктор не выносит заключение только по внешним признакам. Свои подозрения медицинский сотрудник записывает в карточку, высказывая диагноз в форме предположения. Для установления точного медицинского заключения проводится дифференциальная диагностика ревматизма, включающая дополнительные методы обследования (например, проведение анализа крови, электрокардиограммы).
Диагностические критерии ревматизма Киселя-Джонса-Нестерова
Диагностика ревматизма — сложная задача даже для опытного доктора. Многообразные признаки поражения, наличие стертых течений болезни, разные формы недуга затрудняют выявление верной причины ухудшения здоровья. Единого метода для точной диагностики ревматической атаки не существует.
Установление диагноза основано на комплексе симптомов, предложенных педиатром А.А. Киселем еще в 1940 году. Ценные дополнения внес кардиолог Т. Джонс. Разработанный учеными симптоматический комплекс утвердился американской ассоциацией кардиологов в 1965 году, а несколько позже усовершенствовался А.И. Нестеровым.
Диагностические критерии Киселя-Джонса-Нестерова состоят из основных и дополнительных признаков. Диагностика ревматизма у детей и взрослых проводится по аналогичным критериям с учетом возрастных норм.
В основную симптоматику ревматизма включены следующие нарушения:
- воспалительное поражение сердечных оболочек;
- воспалительная реакция в суставах;
- аномальные двигательные акты;
- подкожные узелки;
- кольцевидные розовые пятна на коже;
- наличие факторов риска (родственники с аналогичным недугом, перенесенные стрептококковые болезни);
- эффективность использования противоревматических препаратов (наступление улучшения через несколько дней после начала лечения).
Раннее развитие недуга проявляется более яркими признаками, чем хроническая форма. Не стоит медлить — обращайтесь в поликлинику при малейших подозрениях!
Как правило, основная симптоматика ревматических атак сопровождена дополнительными признаками. Заболевание выявляется по общим дополнительным критериям:
- пациентов беспокоит повышенная температура;
- больные жалуются на слабость, чувство перманентной усталости;
- кожа отличается бледностью;
- пациенты часто потеют (особенно ночью);
- из носовой полости вытекает кровь;
- пациентов беспокоят боли.

Лабораторная диагностика позволяет выявить комплекс дополнительных специальных симптомов ревматизма:
- Количество лейкоцитов превышает нормальные показатели. Выявить уровень содержания белых защитных клеток помогает общий анализ крови. Важно понимать — у детей и взрослых нормы различаются. Например, для взрослых превышением лейкоцитов считается уровень выше 9 х109/л, для детей до года — 17,5.
- Увеличивается СОЭ (скорость, с которой оседают эритроциты). Женщин должны насторожить показатели выше 15 мм/ч, пациентов мужского пола — превышение показателя в 10 мм/ч. Выделить СОЭ можно на общем анализе крови.
- Повышенное содержание фибриногена (обнаруживается в результатах биохимического анализа). Норма фибрина составляет 3-4 г/л. При ревматической атаке показатели увеличиваются в 3 раза.
- Обнаружение С-реактивного белка. Нормальное функционирование организма подразумевает отсутствие подобного белка. При ревматизме С-реактивный белок находится в биохимическом анализе крови.
- Присутствует рост количества альфа-глобулинов (специальные белки, отвечающие за иммунитет) Нормой содержания альфа-глобулинов первого типа считается значение до 5 %, второго типа — до 13 %. Выявить точный процент белков помогает анализ сыворотки крови.
- Отмечается рост гамма-глобулинов (белки, защищающие организм от проникновения инфекций). В норме количество гамма-глобулинов не превышает 22 %. Для определения уровня содержания глобулинов проводится исследование сыворотки крови.
- Увеличивается количество мукопротеидов (определяется по сыворотке крови). Резкое увеличение мукопротеидов указывает на острое начало ревматической атаки.
Помните — точные результаты получаются только при правильной подготовке к забору крови. Накануне исключите острую, жирную пищу. Непосредственно перед анализами не рекомендуется есть или пить. Также лучше обращаться в лабораторию в утренние часы.
Критерии диагностики ревматизма от Всемирной Организации Здравоохранения
В 1982 американскими исследователями были пересмотрены критерии диагностики ревматических атак. Спустя 7 лет Всемирная Организация Здравоохранения огласила модифицированный комплекс симптомов, разделив их на две группы:
- Большие критерии. К данной группе относятся воспалительные процессы в сердечных оболочках, воспаление суставов, бесконтрольные движения, розовые кольца на коже, ревматические узелки под кожным покровом.
- Малые критерии включают результаты клинической и лабораторной диагностики. Подтверждают ревматический недуг рост скорости оседания эритроцитов, проявление С-реактивного белка, обнаружение роста лейкоцитов. Также необходимы положительные пробы, доказывающие присутствие стрептококка у пациента (анализ АСЛ-О, мазок из горла). Ранее перенесенный ревматизм — дополнительное подтверждение медицинского заключения.
Важно! По одному критерию диагноз не выставляется. Для правильного медицинского диагноза необходимо выделить хотя бы по два критерия в каждой группе. Доктор обязан принимать во внимание все признаки в совокупности. В сомнительных случаях лучше посетить несколько медицинских сотрудников, повторно сдать анализы.
Правильный, своевременный диагноз — основа успешного лечения ревматизма. Помните о комплексности диагностики, не утаивайте от доктора подозрительные симптомы. Не бойтесь услышать неутешительный диагноз — ревматизм успешно излечивается!
[youtube.player]Данные, подтверждающие предшествовавшую А-стрептококковую инфекцию
подкожные ревматические узелки
Позитивная А-стрептококковая культура, выделенная из глотки, или положительный экспресс-тест определения А-стрептококкового антигена.
повышение или повышающиеся титры противострептококковых антител (АСЛО, антиДНКаза В)
повышенные острофазовые реактанты: СОЭ, С-реактивный белок
удлинение интервала PR на ЭКГ, признаки митральной и/или аортальной регургитации при Доплер-ЭхоКГ
Наличие двух больших критериев или одного большого и двух малых в сочетании с данными, документировано подтверждающими предшествовавшую инфекцию стрептококками группа А, свидетельствуют о высокой вероятности ревматизма.
Главная опасность ревматизма заключается в вовлечении в процесс сердца, что может окончиться фатально уже на острой стадии течения болезни или привести к ревматическому поражению сердца, хроническому состоянию, вызванному фиброзным перерождением и деформацией клапанов.
Артрит — наиболее частое клиническое проявление ревматизма. При его развитии суставы становятся болезненными, горячими на ощупь, припухшими, кожа над ними гиперемирована, иногда появляется внутрисуставной выпот. Обычно поражаются голеностопные, коленные, локтевые суставы или запястья. Плечевые, бедренные суставы, а также мелкие суставы кистей и стоп могут быть вовлечены в патологический процесс, но почти всегда — наряду с другими суставами.
Кардит имеет разнообразные клинические симптомы: шумы в сердце, шум трения перикарда, кардиомегалия, недостаточность кровообращения. Сердечная недостаточность, развившаяся в острой фазе болезни, может привести к смерти больного. Возникшее острое поражение клапанов может приобрести хроническую форму и привести к серьезной инвалидизации пациента. Клиническая картина может варьировать от стремительного фатального течения до вялого, незаметного воспаления. У подавляющего большинства больных с кардитом симптомы со стороны сердца могут отсутствовать. Они возникают лишь в тяжелых случаях при развитии сердечной недостаточности или накоплении перикардиального выпота.
Клинический диагноз кардита может быть поставлен при наличии одного или более из следующих условий:
появление новых или изменение характера старых органических шумов сердца
заметное увеличение размеров сердца, подтвержденное рентгенологически
выслушивание шума трения перикарда или появление перикардиального выпота (ЭхоКГ)
возникновение симптомов застойной сердечной недостаточности.
Хорея — это расстройство центральной нервной системы, характеризующееся внезапными бесцельными, беспорядочными движениями, мышечной слабостью, эмоциональной нестабильностью. Это позднее проявление ревматизма. Латентный период длится до нескольких месяцев, и болезнь становится клинически выраженной спустя продолжительное время после предшествующей стрептококковой инфекции.
Клинические признаки хореи нарастают постепенно. Пациенты становятся необычайно нервозными и суетливыми, у них возникают трудности при письме, рисовании и выполнении работ руками. Они спотыкаются или падают при ходьбе, роняют вещи, на лице появляются гримасы. По мере прогрессирования болезни, спазматические движения распространяются на все туловище. Мышечная слабость может быть настолько выражена, что больной теряет способность передвигаться, говорить или сидеть. Нередко развиваются параличи. Симптомы усиливаются при возбуждении, напряжении или утомлении, но стихают во время сна.
Краевая эритема. Для ревматизма характерна розовая быстро исчезающая сыпь. Эритематозные области часто имеют четкие центры и круглые или звездчатые края. Размеры их существенно варьируют. Локализуются главным образом на туловище и проксимальных отделах конечностей. На лице практически не встречаются. Эритема носит транзиторный, мигрирующий характер, может возникнуть под действием тепла, не сопровождается зудом или уплотнением кожи, не возвышается над уровнем кожи, при надавливании бледнеет, быстро исчезает без остаточных явлений (пигментаций, шелушения, атрофических изменений).
Подкожные ревматические узелки — это округлые плотные безболезненные образования небольших размеров, не более булавочной головки. Подвижность кожи над ними сохранена. Характерна их локализация на разгибательной поверхности суставов, в области лодыжек, ахилловых сухожилий, на коже головы, над лопатками и вдоль остистых отростков позвонков. Претерпевают обратное развитие от 2 недель до 1 месяца.
К малым признакам проявления ревматизма относятся лихорадка, артралгия, боли в области живота, тахикардия и носовые кровотечения.
Лечение ревматизма проводится терапевтами и ревматологами. Профилактика первичных ревматических атак заключается в раннем и адекватном лечении инфекционных поражений глотки, вызванных стрептококками группы А. Профилактика рецидивов — регулярное внутримышечное введение пенициллина пролонгированного действия.
[youtube.player]Ревматический артрит является одним из проявлений ревматизма. Современное и более правильное название этого заболевания – ревматическая лихорадка.
Острая ревматическая лихорадка (ревматизм, болезнь Сокольского-Буйо) – это системное воспалительное заболевание с преимущественной локализацией поражения в сердечно-сосудистой системе (кардит, формирование клапанных пороков сердца), развитием суставного (артрит), кожного (ревматические узелки, кольцевидная эритема) и неврологического (хорея) синдромов, возникающее на фоне иммунного ответа организма на антигены β-гемолитического стрептококка группы А и перекрёстной реактивности со схожими тканями организма человека.
Ревматический артрит в настоящее время встречается значительно реже, 
чем раньше. Но учитывая то, что в 20-30 годах прошлого века смертность от ревматизма доходила до 40%, а пороки сердца формировались в 50-75% случаев, то врачи по-прежнему с настороженностью относятся к данной патологии.
Заболевание, как правило, развивается у лиц, имеющих предрасположенность к нему. Обычно возникает у детей и подростков в возрасте 7-15 лет, чаще у девочек.
Ни в коем случае не следует путать ревматический артрит с ревматоидным. Помимо схожих названий и ряда лабораторных показателей, у этих процессов нет ничего общего. Подробнее о ревматоидном артрите вы можете прочитать в соответствующем разделе сайта.
В настоящее время доказано, что ревматизм возникает после перенесенной организмом инфекции, вызванной β-гемолитическим стрептококком группы А. Этот микроорганизм может служить причиной целого ряда заболеваний: скарлатины (при первом контакте организма с возбудителем), ангины, обычной острой респираторной инфекции (тонзиллита, фарингита) и других.
К предрасполагающим факторам возникновения ревматизма относят молодой возраст, переохлаждение, отягощенную наследственность. Доказана роль определенных генов в возникновении этого заболевания (наследование определенных вариантов гаптоглобина, аллоантигена В-лимфоцитов, антигенов HLA А11, В35, DR5, DR7, HLA А3, B15 и ряда других).
Считается, что за развитие заболевания отвечают токсико-иммунологические реакции. Стрептококк вырабатывает токсины, которые вызывают воспаление в клетках соединительной ткани, в том числе, суставах и клетках оболочек сердца (токсический механизм – прямое повреждение факторами патогенности стрептококка). Помимо этого, антигены микроорганизма схожи с собственными антигенами организма человека.
В результате воспалительного процесса возникает дезорганизация соединительной ткани, которая включает следующие стадии:
- мукоидное набухание (обратимое разволокнение соединительной ткани),
- фибриноидный некроз (необратимый процесс, заканчивающийся распадом коллагеновых волокон),
- формирование специфических гранулем (гранулемы Ашоффа-Талалаева),
- склероз гранулем.

Начиная от мукоидного набухания до склероза гранулем проходит около 6 месяцев. Помимо описанного процесса, в тканях отмечается отек, пропитывание белками плазмы и фибрином, инфильтрация нейтрофилами, лимфоцитами и эозинофилами.
Морфологическим признаком активного ревматизма является обнаружение специфической гранулемы и неспецифического воспаления.
- наличие диффузных заболеваний соединительной ткани (ревматическая лихорадка, системная красная волчанка, склеродермия и другие) или дисплазии соединительной ткани (синдром Марфана, синдром Элерса-Данлоса, недифференцированные виды дисплазий) у ближайших родственников;
- наличие в ближайшем окружении (семье или коллективе) больного острым инфекционным заболеванием, вызванным β-гемолитическим стрептококком группы А (скарлатина, ангина и прочие), или носителя данного микроорганизма;
- возраст 7-15 лет;
- женский пол;
- недавно (обычно 1-3 недели назад) перенесенное острое инфекционное заболевание стрептококковой этиологии или обострение хронической патологии (например, тонзиллита);
- частые острые респираторные инфекционные заболевания (более 3-4 раз в год);
- носительство В-клеточного маркера D8/7 или наличие его у ближайших родственников, наличие определённых групп крови (А и В), фенотипы кислой эритроцитарной фосфатазы и локусами системы HLA (DR5–DR7, Cw2–Cw3);
- неблагоприятные социально-экономические условия (например, доказано, что частота встречаемости ревматической лихорадки выше в развивающихся странах, а в Российской Федерации подъем заболеваемости отмечался в начале 90-х гг.).
Классическими критериями для диагностики первичной ревматической атаки являются диагностические критерии ревматизма Киселя-Джонса-Нестерова. 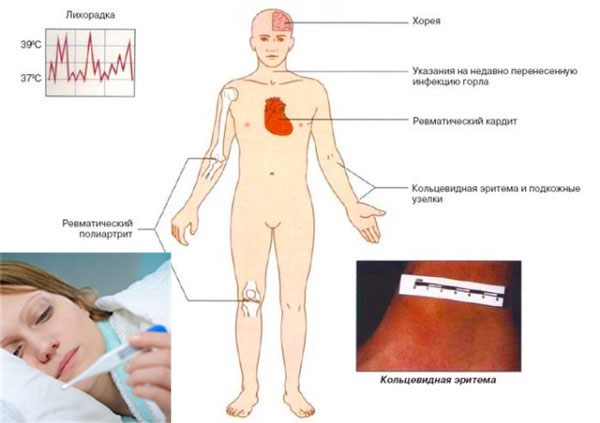
Несколько модифицированные, в соответствии с современными данными, они включают:
Помимо перечисленных признаков, необходимо установить наличие предшествующей стрептококковой инфекции группы А. Для этого делается мазок из зева и носа для выделения носительства стрептококка путем посева и определения антигена стрептококка, анализ крови на наличие противострептококковых антител. В ряде случаев подтверждение и не потребуется, например, после недавно перенесенной скарлатины.
Диагноз считается вероятным при наличии двух больших или одного большого и двух малых критериев с данными о предшествующей стрептококковой инфекции.
К дополнительным признакам, которые должны навести на мысль о наличии стрептококковой инфекции – улучшение на фоне противовревматической терапии в течение 3-5 дней. Также обращают внимание на общие симптомы: утомляемость, слабость, бледность кожи, потливость, носовые кровотечения, боли в животе.
Для диагностики повторных ревматических атак и определения активности ревматического процесса обычно ограничиваются лабораторными показателями и дополнительными исследованиями (например, эхокардиография для определения кардита).
Рентгенография пораженных суставов обычно не информативна, так как при ревматическом артрите она не выявляет изменений. Ее назначают лишь в спорных случаях (например, при стертом течении заболевания или изолированном суставном синдроме). Но обычно этого не требуется, и диагноз ставится на основании клинической картины и специфических изменений в лабораторных анализах. 
Для исключения ревмокардита проводятся:
- ЭКГ: нарушения ритма и проводимости, снижение амплитуды зубца Т и интервала S-T.
- Эхокардиография: утолщение и уменьшение экскурсии створок клапанов (при их воспалении), выявление приобретенного порока сердца.
- Рентгенография органов грудной клетки: при наличии кардита отмечается расширение границ сердца.
Для исключения нефрита: общий и биохимический анализ мочи (в пределах нормы или протеинурия, гематурия).
Симптомы острой ревматической лихорадки (ревматизма)
Клинико-диагностические критерии острой ревматической лихорадки Киселя-Джонса:

- Большие (ревматическая клиническая пентада):
- ревмокардит;
- полиартрит;
- малая хорея;
- ревматические узелки;
- анулярная (кольцевидная) эритема.
- Малые:
- клинические (лихорадка, артралгии);
- абдоминальный синдром;
- серозиты;
- лабораторно-инструментальные.
Первоначально возникает острое инфекционное заболевание стрептококковой этиологии или обострение хронического процесса. Спустя 2-3 недели после болезни или затянувшегося выздоровления возникают типичные проявления ревматической атаки, которая постепенно стихает. Затем может следовать латентный период продолжительностью 1-3 недели. В это время возможно полное отсутствие симптомов, легкое недомогание, артралгии, принимающиеся за обычную усталость, субфебрильная температура, изменение лабораторных показателей (повышение уровней СОЭ, АСЛ-О, антистрептокиназы, антистрептогиалуронидазы). Далее может идти период ревматической атаки, который проявляется полиартритом, кардитом, нейроревматизмом и другими симптомами, сдвигами в лабораторных анализах.
Для заболевания характерно чередование периодов обострений и ремиссий. Рецидивы возникают на фоне нового или обострения хронического инфекционного процесса стрептококковой этиологии.
- У детей заболевание часто начинается остро или подостро. Характерны полиартрит, кардит, хорея и кожные проявления (кольцевидная эритема и ревматические узелки).
- В подростковом возрасте болезнь чаще развивается постепенно. Ревмокардит обычно носит затяжной рецидивирующий характер с формированием пороков сердца. Хорея возникает реже.
- В молодом возрасте (18-21 год) характерно острое начало, классический полиартрит с высокой температурой (часто поражаются мелкие суставы стоп и кистей, грудинно-ключичные и крестцово-подвздошные суставы). Самочувствие значительно страдает.
Тем не менее, заболевание часто проходит без следа, пороки сердца формируются примерно в 20% случаев. - У взрослых болезнь проявляется в основном поражением сердца, примерно у половины из них формируется порок. При артрите часто поражаются крестцово-подвздошные суставы. Нередко и бессимптомное течение болезни.
- В пожилом возрасте болезнь практически не встречается, но возможны ее рецидивы.
За последние годы редко встречается тяжёлое течение ревмокардита, отмечается тенденция к моносиндромной форме заболевания, уменьшается частота и кратность повторных атак.
- острая ревматическая лихорадка (первая атака);
- повторная ревматическая лихорадка (рецидив).
- В зависимости от вовлеченности сердца:
- без поражения сердца;
- ревматическая болезнь сердца: без порока, с пороком, неактивная фаза).
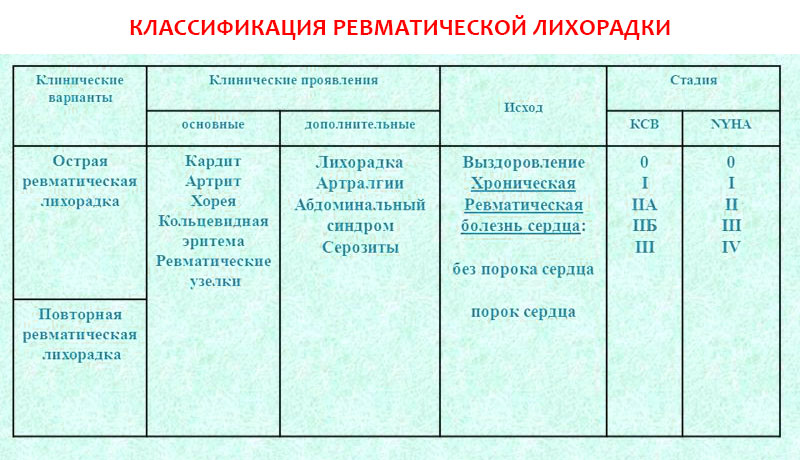
В зависимости от наличия сердечной недостаточности:
- без сердечной недостаточности, сердечная недостаточность I, II A, II Б или III ст.;
- функциональный класс I, II, III, IV.
В зависимости от степени выраженности проявлений заболевания (соответственно, и выраженности системного воспаления), выделяют следующие степени активности:
- максимальная: соответствует выраженному экссудативному воспалению и характеризуется яркими симптомами с лихорадкой, острым полиартритом, диффузным миокардитом или панкардитом, серозитом, пневмонитом и другими проявлениями;
- умеренная: без выраженного экссудативного воспаления с субфебрильной лихорадкой или без нее, полиартралгией, хореей и кардитом;
- минимальная: слабо выраженные симптомы, часто без экссудативного воспаления.
Лечение острой ревматической лихорадки (ревматизма)
Лечение острой ревматической лихорадки складывается из следующих этапов:
- I – стационарное лечение острого периода,
- II – долечивание и реабилитация в местном ревматологическом санатории;
- III – наблюдение в кардиоревматологическом диспансере.
- Строгий постельный режим на 15-20 дней при тяжелом течении болезни, при легком течении – полупостельный режим на 7-10 дней.
- Диетическое питание с ограничением поваренной соли.
- Медикаментозная терапия (гормоны, нестероидные противовоспалительные средства, психотропные препараты – при хорее, антибактериальные препараты пенициллинового ряда и другие, сердечные гликозиды и мочегонные – при сердечной недостаточности, витамины и ряд других средств). Выбор того или иного лекарственного препарата и его дозы зависит от степени активности ревматического процесса и сопутствующих проявлений.
- Физиотерапевтические процедуры – применяются редко, так как многие из них противопоказаны. При правильном лечении процесс и так проходит без остаточных изменений.
- Санаторно-курортное лечение – применяется при переходе заболевания в неактивную фазу или для продолжения начатой в стационаре противоревматической терапии (Кисловодск, санатории Южного берега Крыма). Противопоказано при активности ревматизма II и III степени, тяжелых комбинированных или сочетанных пороках сердца с недостаточностью кровообращения II или III степени.
Прогноз зависит от степени выраженности проявлений заболевания и от наличия ревмокардита.
Ревматический кардит, по различным данным, приводит к формированию пороков сердца в 25-75% случаев. Также на его фоне могут возникать жизнеугрожающие нарушения ритма и сердечная недостаточность.
Остальные проявления – артрит, нейроревматизм, кожные изменения, серозиты – обычно протекают благоприятно и не оставляют после себя изменений.
Меры профилактики ревматизма следующие:

- Первичные: санация очагов хронической инфекции и своевременное лечение острых инфекционных заболеваний, мазки из зева и носа при ангинах, при хроническом тонзиллите (особенно, при гипертрофии миндалин III-IV степени), при обнаружении носительства стрептококка, при повышенных цифрах АСЛ-О, АСК, АСГ или других показателей активности стрептококкового процесса решается вопрос о профилактике препаратами пенициллинового ряда. Также проводится неспецифическая профилактика, например, закаливание.
- Вторичная: после перенесенной острой ревматической лихорадки назначаются антибиотики пенициллинового ряда (бициллин, экстенциллин и др.) 1 раз в 3 недели курсом на 5 лет. При повторной ревматической атаке до подросткового возраста или в подростковом возрасте, но без порока сердца – профилактика продлевается до 18 лет, а при наличии порока сердца – до 25 лет.
- Текущая: при возникновении на фоне острой ревматической лихорадки каких-либо инфекционных заболеваний обязательно назначение антибактериальных препаратов (преимущественно пенициллинового ряда) и нестероидных противовоспалительных средств.
Читайте также: