Красная волчанка прививка от краснухи
Прививка от краснухи в РФ введена в Национальный календарь прививок в 2001 году. Это позволило значительно снизить количество больных с краснухой, а массовая вакцинация против краснухи, которая проводится среди девочек-подростков и молодых женщин свела на нет риск рождения детей с синдромом врожденной краснухи (СКВ).
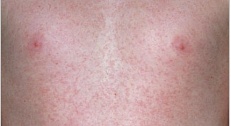
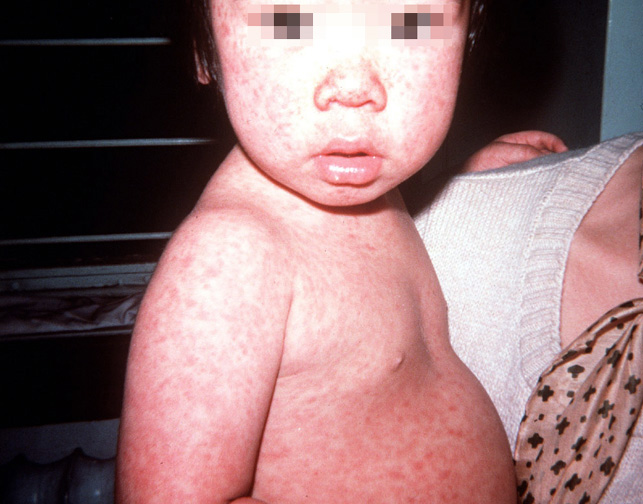
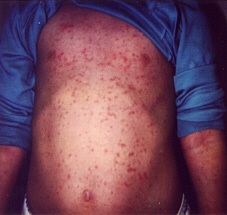
Краснуха (Rubella) занимает ведущее место среди всех воздушно-капельных инфекций. Причиной заболевания являются вирусы краснухи (Rubella virus). Для заболевания характерны такие симптомы, как мелкопятнистая сыпь и увеличенные шейные лимфатические узлы (часто затылочных). До 90% всех случаев заболевания протекает без видимых симптомов. Болеют краснухой и распространяют инфекцию воздушно-капельным путем только люди. Чаще всего заболевание регистрируется среди детей 3 — 9 лет. Подростки и взрослые болеют крайне редко. Особую опасность заболевание представляет для беременных в связи с опасностью внутриутробного инфицирования плода, что грозит развитием врожденных уродств. Ежегодно в мире появляются на свет до 300 тысяч новорожденных с синдромом врожденной краснухи.
Рис. 1. На фото краснуха у детей.
Профилактика краснухи у детей и взрослых
Прививка от краснухи в РФ проводится моновакциной Рудивакс (Франция), Вакциной против краснухи (Индия) и Вакциной против краснухи (Хорватия), а также комбинированными тривакцинами (вакцина корь, краснуха, паротит) ММR-2 (США) и Приорикс (Бельгия).
Риск развития поствакцинных осложнений при применении комбинированных вакцин не выше, чем при применении моновакцин из-за снижения количества балластных веществ.
Рис. 2. На фото моновакцины.
Рис. 3. На фото комбинированные вакцины.
Прививка от краснухи в нашей стране делается бесплатно следующей категории населения:
- Плановая прививка от краснухи детям проводится в 12 -и месячном возрасте.
- Дети в возрасте от 1-го до 6-и летнего возраста ранее не привитые и не болевшие также вакцинируются.
- Повторная прививка от краснухи (ревакцинация) проводится в 6-и летнем возрасте (перед школой) тем детям, у которых защитный титр антител ниже положенного (защитного) уровня.
- Дети в возрасте до 17-и лет, которые ранее были привиты только один раз, а также лица, прививочный анамнез которых неизвестен, должны быть привиты от краснухи еще один раз в любом возрасте.
- Девочки в возрасте 11 — 13-и лет, которые ранее не болели краснухой и не были привиты вовсе или были привиты только один раз.
- Девочки и женщины до 25 лет, которые ранее не болели данным заболеванием и не были привиты вовсе или были привиты только один раз.
Прививка от краснухи взрослым проводится платно в следующих случаях:
- Лицам, работающим в детских дошкольных и образовательных учреждениях.
- Мужчинам при планировании совместно с женщиной пополнения в семье.
- Всем членам семьи, в которой проживает женщина, планирующая беременность.
При введении вакцины от краснухи ранее переболевшим лицам ничего страшного не произойдет. Имеющиеся антитела в крови заблокируют вакцинные вирусы.
Рис. 4. В РФ прививаются девочки и женщины до 25 лет, которые ранее не болели краснухой и не были привиты вовсе или были привиты только один раз.
- Вакцина от краснухи вводится подкожно в область лопатки или внутримышечно в область плеча в объеме 0,5 мл.
- Иммунитет после прививки развивается спустя 15 — 20 дней и сохраняется в течение 15 — 25 лет.
- Моновакцина и тривакцина может вводиться одновременно с вакциной АКДС, гемофильной вакциной, живой и инактивированной полиовакциной, вакциной против ветряной оспы и гепатита В.
Рис. 5. Вакцина от краснухи вводится подкожно в область лопатки или внутримышечно в область плеча в объеме 0,5 мл.
Реакция на прививку от краснухи регистрируется редко.
- Она может проявляться в виде местной болезненности, лихорадки и увеличения затылочных лимфоузлов.
- Преходящий острый артрит и артралгии появляются через 1 — 3 недели после вакцинации. Чаще в процесс вовлекаются коленные и лучезапястные суставы. Осложнение регистрируется у девушек и молодых женщин.
- Редко отмечаются такие реакции на прививку, как анафилактическая реакция и тромбоцитопения.
- У детей раннего возраста реакция на прививку от краснухи случается крайне редко.
- Реакции на прививку, проведенные в послеродовом периоде и через 7 дней от начала месячного цикла отмечаются крайне редко.
- По последним данным (изучалось более 1000 беременных) при вакцинировании беременных женщин, которые отрицали наличие беременности, довольно часто отмечалось инфицирование плода, однако это никак не влияло на его развитие.
- Реакция на прививку от краснухи может развиться вследствие ошибок, возникших при проведении иммунизации: введение повышенной дозы вакцины, нарушение путей введения препарата, нарушение правил антисептики.
У небольшой части людей формируется неполноценный иммунитет. На длительность иммунитета оказывает влияние температурный режим при транспортировке и хранении вакцины от краснухи. Несоблюдение температурного режима при транспортировке и хранении оказывают негативное влияние на качество вакцины. Оптимальным режимом при транспортировке и хранении вакцины является температура плюс 8 о С. Вакцина от краснухи должна использоваться сразу же после разведения. Хранится вакцина в холодильнике не более 15-и месяцев.
Рис. 6. Правильное хранение и транспортировка вакцины оказывает влияние на формирование полноценного иммунитета.
- Абсолютным противопоказанием является сильная реакция на предыдущее введение вакцины.
- Не рекомендовано прививать лиц с тяжелой аллергией, а также лиц с аллергией на куриные и перепелиные яйца, аминогликозиды и другие продукты, которые используются в производстве вакцин.
- После введения иммуноглобулинов или плазмы крови вакцинация переноситься на более поздние сроки (отсрочка должна составить не менее 2 — 3 месяцев).
- У детей с фебрильными судорогами прививка от краснухи проводится в возрасте 2-х лет.
- Запрещается вакцинировать больных с туберкулезом, лейкозом, лимфомой, ВИЧ-инфицированных и других лиц с иммунодефицитами. Вакцинирование проводится через 3 месяца после окончания курса иммуносупрессивной терапии.
- Вакцинацию нельзя проводить в период острого заболевания или обострения хронического.
- Несмотря на то, что случайная прививка от краснухи во время беременности не оказывает негативного влияния на плод, беременность сегодня является противопоказанием для вакцинирования. После введения вакцины в течение 2 — 3 месяцев необходимо пользоваться контрацептивами для исключения беременности. Кормление грудью не является противопоказанием к вакцинации.
Краснуха после прививки
Очень редко регистрируются случаи заболевания краснухой детей в возрасте до 15-и месяцев. Это связано со значительным снижением материнских антител в крови ребенка. Такая ситуация имеет место в случае приобретения матерью антител не в результате заболевания, а в результате вакцинации. Поствакцинный иммунитет всегда слабее иммунитета, приобретенного в результате заболевания.
Очень редко регистрируются случаи заболевания краснухой ранее привитых детей школьного возраста. В данном случае имеет место ослабление поствакцинального иммунитета или первичная вакцинальная недостаточность, которая составляет 2 — 10%.
Противоэпидемические мероприятия при краснухе
Основные задачи противоэпидемических и профилактических мероприятий при заболевании:
- выявить источник инфекции,
- определить границы эпидемического очага,
- выявить контактных лиц,
- определить среди контактных лиц, не защищенных от инфекционного заболевания.
Распознать типично протекающую краснуху во время вспышки заболевания в коллективах не представляет трудностей. Распознать заболевание, протекающее в атипичной или бессимптомной формах довольно трудно.
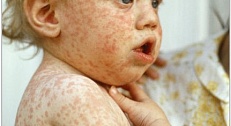
Мелкая пятнисто-папулезная быстропроходящая сыпь, локализующаяся на спине, области поясницы, ягодиц и разгибательных поверхностях конечностей, отсутствие или незначительное повышение температуры тела, отсутствие симптомов интоксикации, увеличение заднешейных и заушных лимфатических узлов — основные симптомы типично протекающей краснушной инфекции. Поможет в постановке диагноза эпидемический анамнез и сведения о прививках в прошлом.
Рис. 7. На фото краснуха у ребенка и взрослого. Сыпь — ведущий симптом заболевания.
В течение первых 2-х часов врач, который выявил или заподозрил заболевание, направляет экстренное извещение в территориальный отдел Роспотребнадзора.
При заболевании больные незамедлительно изолируются. Срок изоляции длиться до 5-го дня с момента появления сыпи.
- Разобщение контактных лиц при выявлении больного не предусматривается. Карантинные мероприятия не проводятся.
- Если в семье больного проживает беременная женщина, то сам больной и беременная подлежит разобщению сроком на 10 дней от начала заболевания.
- Контактных детей в возрасте до 10-и лет, сведения о прививках и ранее перенесенном заболевании у которых отсутствуют, не отправляются в детские учреждения закрытого типа в течение 21 дня со дня разобщения с больным краснухой.
Rubella virus весьма чувствительны к факторам внешней среды и дезинфицирующим средствам, из-за чего заключительная дезинфекция в очаге инфекции после изоляции больного не проводится. Ежедневная влажная уборка, частое проветривание помещения, обеззараживание посуды больного, его полотенец и носовых платков — достаточные меры профилактики заболевания.
- Прививка от краснухи контактным лицам не предотвращает от заболевания.
- Обнаружение в крови у контактного лица антител — иммуноглобулинов IgM свидетельствует о заболевании.
- Обнаружение к крови контактного лица (в том числе беременной) антител -иммуноглобулинов IgG говорит о наличии протвокраснушных антител. Положительный анализ подтверждает ранее перенесенную краснуху или вакцинирование. У таких лиц заболевание не разовьется.
- Контактным лицам, у которых отсутствуют защитные антитела класса IgG, проводится прививка от краснухи. Введение вакцины от краснухи в инкубационный период побочные эффекты не вызывает.
Лечение краснухи у детей и взрослых
При лечении заболевания применяются только методы симптоматической терапии, так как специфическая (этиотропная) терапия от данной инфекции на данный момент не разработана.
- В период высыпания больному рекомендован постельный режим.
- При угрозе развития энцефалита больному назначаются кортикостероиды, лазикс и другие препараты, действие которых направлено на устранение отека мозга.
- В период восстановления после перенесенного энцефалита применяются ноотропные препараты.
- При развитии полиартрита назначаются нестероидные противовоспалительные препараты и антигистаминные средства.
- При развитии геморрагического синдрома назначаются гормональные препараты и гепарин.
Рис. 8. Вирус краснухи представляет большую опасность в первом триместре беременности. При внутриутробном инфицировании ¾ детей рождается с синдромом врожденной краснухи.
Что такое краснуха
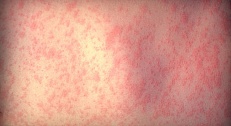
Розово-красная сыпь при краснухе, которая сначала появляется.
Симптомы краснухи
- Умеренную лихорадку (до 38,9 С)
- Головную боль
- Насморк или заложенность носа
- Воспаленные, красные глаза
- Увеличенные, болезненные лимфатические узлы на затылке, в заушной области и задней части шеи.
- Яркую розовую сыпь, которая сначала появляется на лице, а затем быстро распространяется на туловище, руки и ноги; исчезает сыпь в той же последовательности
- Боли в суставах (особенно часто - у молодых женщин)
Информация для пациентов. Что такое корь? Симптомы, диагност.
Осложнения краснухи
- Замедление роста
- Катаракта
- Глухота
- Врожденные пороки сердца
- Дефекты в других органах
- Умственная отсталость
Все что Вы хотели знать о вакцинации от кори (краснухи, паро.
- Вы (или Ваш ребенок) привиты против краснухи? Сколько раз, какие даты прививок?
- Когда Вы впервые почувствовали себя больным? Когда впервые появились сыпь или боли в суставах?
- Вы были в контакте с кем-либо, больным краснухой?
- Вы выезжали за рубеж недавно? В какие страны?
- Что, на Ваш взгляд, облегчает симптомы болезни?
- Что, на Ваш взгляд, ухудшает течение болезни?
- С кем Вы были в контакте в последние недели, есть ли среди них беременные женщины или непривитые люди?
Диагностика краснухи
Лечение краснухи
Острый средний отит у детей. Факторы риска. Симптомы среднег.
Домашние способы лечения краснухи
- Постельный режим
- Парацетамол (Эффералган и др), чтобы облегчить дискомфорт от лихорадки и болей.
- Сообщите друзьям, семье и коллегам, особенно беременных женщинам, о Вашем диагнозе, если они, возможно, были с Вами в контакте накануне вашего заболевания.
- Оставайтесь дома, не посещайте работу, учебу и общественные заведения до истечения сроков заразности. Особенно оберегайте от контакта с Вами беременных женщин и лиц с дефицитом иммунитета (ВИЧ-инфекция и др)
- Сообщите врачу детского сада или школы о том, что Ваш ребенок болеет краснухой.
Профилактика краснухи
- Получили две дозы препарата в возрасте после 12 месяцев.
- По анализам крови имеете антитела против кори, эпидемического паротита (свинки) и краснухи
- Вы небеременная женщина детородного возраста
- Посещаете школу, училище или ВУЗ
- Работаете в больнице, медицинском учреждении, образовательном учреждении или ухаживаете за детьми
- Планируете поездку за границу.
- Беременным женщинам, или женщинам, которые планируют забеременеть в течение следующих четырех недель
- Людям, которые имели жизнеугрожающие аллергические реакции на желатин, неомицин или на предыдущую дозу вакцины MMR

Почти детективная история о том, как появился миф о связи .
Читайте также



мион (myonum, LNH; греч. mys, myos мышца) - поперечнополосатое мышечное волокно в совокупности с его базальной оболочкой, кровеносными и лимфатическими капиллярами и нервным аппаратом. [[Категория:Нек.
магнитная запись - фиксирование на ферромагнитном материале последовательности электрических сигналов с целью их последующего воспроизведения; широко применяется для накопления диагностической.
лихорадка денге классическая (f. dengue classica; син.: лихорадка "жирафов", лихорадка костоломная, лихорадка суставная) - клиническая форма лихорадка денге, характеризующаяся двухфазной лих.
Краснуха – это вирусное инфекционное заболевание, которое передаётся от человека к человеку. Сами по себе его симптомы не несут потенциальной угрозы жизни, приводят к образованию специфической сыпи и общей интоксикации, при этом формируется стойкий иммунитет к возбудителю. Опасность этой болезни заключается в её тератогенном действии. Она чрезвычайно опасна для беременных женщин и будущего ребёнка, поскольку вызывает уродства и отклонения в развитии. Самым эффективным способом защиты от этой инфекции является прививка от краснухи.
Виды вакцин против краснухи
Вакцина от краснухи производится на основе ослабленных жизнеспособных вирусов, обработанных специальным методом. Прививка запускает специфический ответ иммунной системы на проникновение в организм инфекционных агентов, в результате чего начинается активная выработка антител к вирусному возбудителю. Противокраснушная иммунизация проводится с использованием моно- и поливалентных вакцин.

Моновакцина содержит только антиген вируса краснухи. Она считается малореактогенной. Ослабленный введённый возбудитель не передаётся окружающим. Поскольку такая прививка против краснухи переносится легко, то делается она чаще взрослым, или когда у членов семьи или коллектива обнаружена краснуха, поэтому требуется вакцинация в экстренном порядке.
Некоторые родители склоняются к тому, чтобы прививать ребёнка однокомпонентной вакциной от краснухи, а не делать прививку корь-краснуха-паротит. Они мотивируют это стремлением минимизировать возможные побочные последствия. Такой подход ошибочен, так как нагрузка на иммунитет только увеличится, поскольку придётся делать втрое больше уколов, а при каждой инъекции организм подвергается стрессу.
В педиатрической и терапевтической практике используются следующие моновакцины.

Главным достоинством трёхкомпонентных составов является содержание в них антигенов сразу трёх инфекций. Выполнение всего одной инъекции вместо трёх значительно упрощает сам процесс, активирует выработку иммунитета одновременно от краснухи, кори и паротита (свинки). В России и СНГ применяются:
Трёхкомпонентная вакцина с таким сочетанием компонентов в России, к сожалению, не производится. Краснушная составляющая (в Российской Федерации) добавляется при постановке детям дивакцины против кори и паротита, которые являются одними из наиболее опасных детских инфекций.
В России для защиты от краснухи обычно применяют живую аттенуированную бикомпонентную вакцину (паротит-краснуха). Одна доза препарата у 95 % вакцинируемых обеспечивает формирование иммунитета, похожего на иммунитет при реальном инфицировании.
В дополнение к этой комбинации потребуется инъекция против кори, что не совсем удобно. Используются моновалентные или комбинированные составы:
- против кори – КК;
- против кори и свинки – КСК;
- против кори, свинки и ветрянки – КСКВ.
Большинство импортных препаратов против краснухи является трёхкомпонентными (перечислены выше) и дают возможность выработать антитела сразу к нескольким серьёзным болезням всего за один укол. Самое главное, что иммунитет настолько же эффективен, как и при введении моновалентных вакцин. При этом реже отмечается развитие побочных эффектов.

Вакцины российского производства доступны для населения. Так, моновалентные составы вводятся в государственных поликлиниках бесплатно в соответствии с утверждённым графиком прививок. Весомым преимуществом отечественных вакцин перед импортными является технология их изготовления – они производятся на основе перепелиных яиц и подходят пациентам с острой аллергией на куриный белок. В этом смысле аналогов нашим вакцинам просто нет.
Показания и противопоказания
Одной из важнейших задач органов здравоохранения является минимизация ротации вирусов среди населения и полное их уничтожение. Вакцинация от краснухи рекомендована:
- работникам детских садов;
- медицинскому персоналу детских больниц и родильных домов;
- членам семьи беременной женщины, проживающим с ней в одном помещении;
- студентам;
- часто путешествующим людям;
- женщинам от 20 до 35 лет.

Прививка от краснухи категорически воспрещена, если:
- в предыдущих случаях введения вакцины у пациента отмечены осложнения;
- присутствует аллергическая реакция на компоненты (неомицин, аминогликозиды и другие);
- имеет место любое иммунодефицитное состояние: ВИЧ, болезни крови, онкопатологии на фоне использования препаратов, подавляющих иммунитет;
- пациентка беременна или кормит грудью;
- зафиксированы хронические заболевания в стадии обострения;
- пациент перенёс несколько переливаний крови;
- происходит восстановление после оперативного вмешательства.
Подготовка
Специально готовиться к процедуре не надо, однако для исключения возможной острой реакции лучше придерживаться следующих правил.
- Если пациент – аллергик, ему следует начать принимать антигистаминные препараты за 2-3 дня до назначенной даты.
- Если запланирована прививка ребёнку, который часто болеет, то следует попоить его общеукрепляющими препаратами за неделю до прививки. Это снизит риски обострения хронических болезней и возникновения осложнений.
- Если ребёнку дается витамин Д, то за 3-4 дня до прививки приём его следует приостановить и возобновить только через 5-6 дней.
- Плотно завтракать перед инъекцией не рекомендуется.
Особенности вакцинации
Инъекция выполнятся специалистами в стерильных условиях (в процедурном кабинете), при этом для манипуляции применяются одноразовые шприцы. Обязательно проверяются маркировка и срок годности препарата, укол делается согласно техники, описанной в инструкции по применению. Большое значение имеет визуальный осмотр упаковки. Если целостность ампулы нарушена, а сам состав изменил цвет или содержит хлопья, то применять его запрещено. Ампулу следует вскрывать непосредственно перед набором суспензии в шприц, предварительно обработав место скола антисептическим раствором.
До года детям прививку от краснухи не ставят. Даже в случае заболевания кого-то из близких экстренную вакцинацию не проводят. Это связано с тем, что в состав вакцины включены живые, хотя и ослабленные, вирусы, которые к детям до года не применяются.
Реакция на прививку от краснухи у маленьких детей тем слабее, чем они младше. Именно поэтому схема противокраснушной вакцинации выглядит так.
- 1-я прививка – возраст 12 месяцев. Используется состав корь-краснуха-паротит.
- 1-я ревакцинация – возраст 6 лет. Используют такую же трёхкомпонентную вакцину.
- 3-я прививка – возраст 13 лет (только девочки). Это обусловлено бурным развитием организма и изменением гормонального фона подростков, что сильно ослабляет иммунитет.
Существуют важные нюансы, о которых должны знать родители. Мальчикам нельзя делать прививку от краснухи после 16 лет, девочек нельзя прививать от эпидемического паротита после 15 лет.
Далее прививки ставятся каждые 10-15 лет. Вакцинация взрослых, как правило, организуется по месту регистрации или работы при достижении определённого возрастного рубежа. Прививание в возрасте 22-29 лет обусловлено окончанием периода действия иммунитета (10 лет). Большинство женщин именно в этот период обзаводятся семьями и детьми, поэтому необходимость выполнения прививки от краснухи очевидна. Следующий этап вакцинации наступает примерно в 32-39 лет, однако в этом возрасте женщины рожают реже, и риск развития синдрома врождённой краснухи очень невелик.

Каждый пациент должен подписать документ о добровольном согласии на процедуру. Врач обязан довести до него сведения о возможных побочных эффектах и рассказать о правилах поведения после прививки. Место, куда будет вводиться состав, зависит от возраста пациента.
- Дети от 12 месяцев до 6 лет. Состав вводится в мышцу бедра для обеспечения большей эффективности вакцины.
- Дети старше 7 лет. Вакцина вводится в руку (область ниже плеча). Укол в бедро в этом возрасте не делается, так как это ограничивает двигательную активность.
- Взрослому укол делают в руку или под лопатку.
Прививку против краснухи не ставят в ягодицу, поскольку сильно развитая подкожная жировая клетчатка в этом месте может явиться причиной уплотнений. Всасывание препарата при этом будет ограничено.

Чтобы предотвратить заболевание после прививки, следует чётко соблюдать противопоказания, особенно связанные с иммунодефицитными состояниями. Если ребёнка с такими проблемами привили по ошибке или недосмотру, инфекция может перерасти в болезнь. Даже ослабленный вирус для такого организма является очень опасным.
Как вести себя после вакцинации
После процедуры врачи рекомендуют провести некоторое время (30-60 минут) в поликлинике или поблизости, чтобы врачи смогли оказать своевременную помощь в случае возникновения острых побочных реакций. После прививки следует:
- не посещать места с большим скоплением народа, чтобы не заразиться другой инфекцией. Иммунная система после укола начинает активно работать, может просто не хватить сил на борьбу с дополнительной нагрузкой;
- избегать намокания места инъекции в течение суток, чтобы не занести инфекцию;
- пациентам с болезнями нервной системы надо пройти курс терапии между первичной прививкой и ревакцинацией, чтобы предупредить обострение.
Как переносится прививка
Если вакцинация прошла с соблюдением всех правил, прививка переносится хорошо. Выделяют характерные проявления после инъекции, которые обычно проходят сами и не считаются побочными эффектами:
- небольшая локальная припухлость;
- болезненность и гиперемия;
- увеличение лимфоузлов, расположенных рядом с местом укола;
- небольшая температура;
- головные боли и боли в суставах.
Эти проявления не требуют специального лечения и проходят без применения лекарств.
Когда не полностью обследованному ребёнку делают прививку, могут проявляться более интенсивные последствия:
- сыпь (крапивница), красные пятна по телу;
- отёк Квинке и другие аллергические симптомы.

С взрослением вероятность осложнений у привитых пациентов возрастает, к ним относят:
- анафилактические реакции;
- судороги без температуры;
- менингит;
- полиневрит;
- глухота;
- конъюнктивиты;
- многоморфная эритема;
- неврит зрительного нерва.
Чтобы не допустить возникновения подобных осложнений, надо учесть индивидуальные особенности пациента, посоветоваться с лечащим врачом, сообщив о возникавших раньше негативных реакциях на прививки и о хронических болезнях.
Стоит ли делать прививку
Нужна ли вакцинация против краснухи, каждый человек решает сам. Но если он хочет защитить себя и своего ребёнка от инфекции, прививку делать надо. Особенно это касается женщин детородного возраста, которые хотят родить и вырастить здорового малыша в ближайшие 10 лет. Учитывая, что организм беременной женщины с ослабленным иммунитетом будет не способен бороться с инфекцией, профилактические меры следует принять заранее. Это касается и мужчины, проживающего с ней.
С прививками детям дело обстоит сложнее, поскольку сейчас многие родители отказываются от вакцинации вообще. Да, ребёнок переносит краснуху сравнительно легко, но он контактирует со многими людьми, среди которых могут находиться и беременные, и люди с хроническими болезнями и аллергиями, поэтому лучше защитить и его и окружающих от возможных осложнений.
Аннотация научной статьи по клинической медицине, автор научной работы — Белов Борис Сергеевич, Соловьев С.К., Тарасова Г.М., Асеева Е.А.
В ревматологии значимость коморбидных инфекций за последнее время существенно увеличилась, особенно в связи с внедрением в клиническую практику генно-инженерных биологических препаратов. Одним из путей решения указанной проблемы является изучение и активное применение вакцин. В настоящем обзоре рассмотрены вопросы, касающиеся применения вакцин против различных инфекций у больных системной красной волчанкой . Обсуждаются безопасность и иммуногенность вакцинации , в том числе с применением адъювантных вакцин. Обозначены основные направления будущих исследований по рассматриваемой проблеме.
Похожие темы научных работ по клинической медицине , автор научной работы — Белов Борис Сергеевич, Соловьев С.К., Тарасова Г.М., Асеева Е.А.
Vaccination in patients with systemic lupus erythematosus: results and prospects
The importance of comorbid infections in rheumatology has increased substantially in recent years, particularly in connection with the introduction of biological agents into clinical practice. One of the ways to solve this problem is to study and actively use vaccines. This review deals with the issues related to the use of vaccines against various infections in patients with systemic lupus erythematosus . It discusses the safety and immunogenicity of vaccination , including the use of adjuvant vaccines. Cardinal directions for future investigations of the problem are denoted.
Вакцинация у больных системной красной волчанкой: результаты и перспективы
Белов Б.С., Соловьев С.К., Тарасова Г.М., Асеева ЕА
V.A. Nasonova Research Institute of
Rheumatology, Moscow, Russia
34A, Kashirskoe Shosse, Moscow 115522
Контакты: Борис Сергеевич Белов; belovbor@yandex.ru
Boris Belov; belovbor@yandex.ru
В ревматологии значимость коморбидных инфекций за последнее время существенно увеличилась, особенно в связи с внедрением в клиническую практику генно-инженерных биологических препаратов. Одним из путей решения указанной проблемы является изучение и активное применение вакцин. В настоящем обзоре рассмотрены вопросы, касающиеся применения вакцин против различных инфекций у больных системной красной волчанкой. Обсуждаются безопасность и иммуногенность вакцинации, в том числе с применением адъювантных вакцин. Обозначены основные направления будущих исследований по рассматриваемой проблеме.
Ключевые слова: системная красная волчанка; коморбидные инфекции; грипп; пневмония; хронические вирусные инфекции; вакцинация.
Для ссылки: Белов БС, Соловьев СК, Тарасова ГМ, Асеева ЕА. Вакцинация у больных системной красной волчанкой: результаты и перспективы. Научно-практическая ревматология. 2018;56(3):373-379.
VACCINATION IN PATIENTS WITH SYSTEMIC LUPUS ERYTHEMATOSUS: RESULTS AND PROSPECTS Belov B.S., Solovyev S.K., Tarasova G.M., Aseeva E.A.
The importance of comorbid infections in rheumatology has increased substantially in recent years, particularly in connection with the introduction of biological agents into clinical practice. One of the ways to solve this problem is to study and actively use vaccines. This review deals with the issues related to the use of vaccines against various infections in patients with systemic lupus erythematosus. It discusses the safety and immunogenicity of vaccination, including the use of adjuvant vaccines. Cardinal directions for future investigations of the problem are denoted. Keywords: systemic lupus erythematosus; comorbid infections; influenza; pneumonia; chronic viral infections; vaccination.
For reference: Belov BS, Solovyev SK, Tarasova GM, Aseeva EA. Vaccination in patients with systemic lupus erythematosus: results and prospects. Nauchno-Prakticheskaya Revmatologiya = Rheumatology Science and Practice. 2018;56(3):373-379 (In Russ.). doi: 10.14412/1995-4484-2018-373-379
ХХ век ознаменовался впечатляющими победами над многими массовыми инфекциями. Между тем, несмотря на несомненные успехи, значимость инфекционных болезней в общей структуре заболеваемости и летальности отнюдь не снижается, а в ряде случаев демонстрирует тенденцию к нарастанию.
Инфекционная патология эволюционирует вместе с развитием всего человечества. Возникают новые аспекты в данной проблеме, новые тенденции в диагностике, лечении и профилактике инфекций, расширяются круг заболеваний и перечень возбудителей. Имеющиеся данные официальной статистики позволяют констатировать, что вклад инфекционной патологии в формирование общей летальности, а следовательно, и ожидаемой продолжительности жизни представляется достаточно весомым. Показано, что с учетом таких массовых инфекций, как грипп, острые респираторные вирусные инфекции и пневмония, значимость инфекционных и паразитарных болезней в общей структуре смертности от всех причин возрастает в 2,4 раза [1].
В современной ревматологии коморбидные инфекции (КИ) вносят существен-
ный вклад в морбидность и летальность, особенно при системных заболеваниях соединительной ткани. Так, при системной красной волчанке (СКВ) частота КИ составляет 27—50%. Согласно данным систематического обзора, анализирующего 176 работ, посвященных выживаемости взрослых и детей, страдавших СКВ, за период 1950—2016 гг., инфекции как причина летального исхода у этих пациентов занимают вторую позицию, уступая лишь активности болезни, а в ряде работ — опережая ее (табл. 1) [2].
Повышенная восприимчивость больных СКВ к инфекциям связана с разнообразными расстройствами иммунной системы: снижением числа Т-лимфоцитов и активности Т-хелперов, дисфункцией системы комплемента, нарушениями функциональной способности моноцитов-макрофагов (снижение хемотаксиса, опсониза-ции, фагоцитоза, окислительного метаболизма) и т. д. Выделен ряд факторов риска развития КИ при СКВ, имеющих отношение как к самому заболеванию (высокая активность и частые обострения болезни, наличие нефрита и лейкопении, низкое содержание комплемента и др.), так и к его
лечению. Применение глюкокортикоидов (ГК) и цик-лофосфана рассматривается в качестве мощных факторов риска КИ, при этом данная ассоциация носит до-зо- и времязависимый характер. У ряда пациентов включение в схему лечения генно-инженерных биологических препаратов (ГИБП) — ритуксимаба (РТМ) и белимумаба (БЛМ) — сопровождается развитием тяжелых КИ [3, 4].
Одним из самых эффективных методов профилактики инфекций и наиболее важным достижением медицины ХХ в. является вакцинация. В настоящее время накоплены многочисленные данные, свидетельствующие об отсутствии какого-либо значимого негативного влияния вакцинации на течение основного ревматического заболевания (РЗ). Однако, несмотря на имеющиеся рекомендации Европейской антиревматической лиги (European League Against Rheumatism — EULAR) [5], Американской коллегии ревматологов (American College of Rheumatology — ACR) [6], Американского общества инфекционных болезней (Infectious Diseases Society of America — IDSA) [7], а также других международных и национальных медицинских ассоциаций, многие практикующие врачи по-прежнему продолжают рассматривать аутоиммунные заболевания как противопоказание для вакцинации. Так, по данным немецких авторов, среди больных СКВ вакцинацию против гриппа и пневмококковой инфекции получили 49 и 21% соответственно [8]. Основными причинами низкого охвата вакцинацией больных ревматологического профиля являются отсутствие рекомендаций со стороны лечащих врачей и обеспокоенность в связи с возможными неблагоприятными реакциями (НР) 9.
Ниже будут рассмотрены вопросы, касающиеся применения вакцин против отдельных инфекций у больных СКВ.
Таблица 1 Причины летальных исходов
среди больных СКВ [2] (в модификации)
Годы Причины смерти, частота, %
СКВ инфекции ССЗ онкология прочие
Взрослые в странах с высоким уровнем доходов
До 1980 42,4 23,7 16,5 5,4 12,0
1980-1989 31,0 23,7 21,9 4,5 18,9
1990-1999 18,0 23,1 20,8 8,0 30,1
2000 и позже 12,3 15,1 11,3 7,5 53,8
Взрослые в странах со средним и низким уровнем доходов
До 1980 25,0 35,8 15,0 1,5 22,7
1980-1989 36,5 34,9 12,2 0,4 16,0
1990-1999 26,9 53,9 4,1 2,1 13,0
2000 и позже 34,3 37,5 10,6 4,2 13,4
Дети в странах с высоким уровнем доходов
До 1980 41,54 44,9 4,9 0,6 5,1
1980-1994 56,3 34,9 3,4 0 5,0
1995 и позже 28,2 63,7 0 0 8,1
Дети в странах со средним и низким уровнем доходов
До 1980 26,7 42,4 19,4 0 11,4
1980-1994 41,8 35,7 12,6 0 9,9
1995 и позже 67,3 32,7 0 0 0
В конце 70-х годов прошлого века в США в рамках Национальной программы по вакцинации против гриппа было выполнено 5 аналогичных по дизайну исследований 17, имевших целью изучить эффективность и переносимость моно- и бивалентной гриппозных вакцин у больных СКВ в неактивной фазе заболевания. В абсолютном большинстве случаев продемонстрирована высокая имму-ногенность вакцины, показатели сероконверсии1 были аналогичны таковым в контрольной группе. Обострение заболевания зарегистрировано у 4 из 125 (3,2%) вакцинированных больных СКВ и у 1 из 21 (4,8%) пациента без вакцинации.
По данным M. Abu-Shakra и соавт. [18], применение трехвалентной гриппозной сплит-вакцины у 24 больных СКВ не привело к изменению индекса активности (SLEDAI) ни в одном случае в течение 12-недельного периода наблюдения. На 6-й неделе наблюдалось транзитор-ное повышение титров аутоантител к Sm- и Ro-антиге-нам, а также к рибонуклеопротеиду и кардиолипину без признаков обострения заболевания. По сравнению с общей популяцией, поствакцинальная концентрация антител к вирусу гриппа была меньшей (но не ниже протектив-ного уровня), что наблюдалось, как правило, у пациентов, получавших лечение преднизолоном в суточной дозе >10 мг или азатиоприном. В целом по группе частота се-роконверсии в зависимости от вирусного штамма колебалась от 37,5 до 62,5% 19.
В многоцентровое исследование иммуногенности и безопасности вакцинации против сезонного и пандемического (H1N1) гриппа у больных с различными аутоиммунными заболеваниями были включены 60 пациентов с СКВ. Основные показатели иммуногенности как сезонной, так и эпидемической вакцинации были следующими: серопротекция2 — 71,4 и 65,6%, сероконверсия — 55 и 85,7%, фактор конверсии3 через 3 нед — 4,8 и 4 соответственно. Указанные параметры удовлетворяли требованиям Европейского комитета по гриппозным вакцинам. Случаев обострения СКВ, имевшего непосредственную связь с вакцинацией, не наблюдали [21].
По данным метаанализа, выполненного Y. Huang и соавт. [22], у больных СКВ по сравнению с контролем выявлены значимые различия показателей серопротекции для Н1Ш-штамма [относительный риск (ОР) 0,79; 95% до-
Примечание. ССЗ - сердечно-сосудистые заболевания.
'Показатель сероконверсии определяется как: а) доля больных (в процентах) с 4-кратным, по сравнению с исходным, нарастанием титров антител к гемагглютинину вируса гриппа после вакцинации или б) доля больных (в процентах) с титром после вакцинации >1:40 среди имевших исходный титр 40% или >30% для лиц в возрасте 18—60 лет или старше 60 лет соответственно.
2Показатель серопротекции определяется как доля больных (в процентах) с поствакцинальными титрами антител к гемагглю-тинину вируса гриппа >1:40. В соответствии с требованиями Европейской комиссии к гриппозным вакцинам частота серопро-текции должна составлять >70% или >60% для лиц в возрасте 18—60 лет или старше 60 лет соответственно.
3Фактор конверсии определяется как средняя кратность увеличения антительного ответа, выраженного в среднегеометрических титрах (СГТ), СГТпосле/СГТдо. В соответствии с требованиями Европейской комиссии к гриппозным вакцинам показатель фактора конверсии должен составлять >2,5 или >2 для лиц в возрасте 18—60 лет или старше 60 лет соответственно.
верительный интервал (ДИ) 0,73—0,87] и для В-штамма (ОР 0,75; 95% ДИ 0,65-0,87), но не для ЮШ-штамма (ОР 0,84; 95% ДИ 0,68-1,03). В подгруппах пациентов, получавших ГК и цитостатики (ЦС), отмечались более низкие показатели серопротекции. Нарастания частоты НР, связанных с вакцинацией, не отмечено (ОР 1,88; 95% ДИ 0,94-3,77).
Сходные результаты приводятся в систематическом обзоре французских авторов [23], которые проанализировали 17 работ, включавших 1598 больных СКВ и 810 здоровых лиц (контрольная группа). Через 1 мес после иммунизации трехвалентной гриппозной вакциной показатели сероконверсии между больными и контролем не различались для штаммов Н3№ (ОР 0,66; 95% ДИ 0,36-1,22) и В (ОР 0,51; 95% ДИ 0,2-1,28), в то время как для штамма НШ1 они были значимо ниже среди пациентов (ОР 0,38; 95% ДИ 0,27-0,54). Показатели се-ропротекции были значимо ниже среди больных СКВ для штаммов НШ1 (ОР 0,36; 95% ДИ 0,28-0,47) и Н3Ш (ОР 0,26; 95% ДИ 0,14-0,50). Активность болезни по SLEDAI в результате вакцинации значимых изменений не претерпела.
Тайваньскими учеными выполнено ретроспективное когортное исследование влияния вакцинации против гриппа на морбидность и летальность больных СКВ с использованием национальной базы данных. Для когорты пациентов с СКВ, вакцинированных от гриппа, были свойственны более низкая частота госпитализации, как в целом, так и в связи с пневмонией, септицемией, бактериемией и виремией, меньшая необходимость пребывания в отделении реанимации и интенсивной терапии (ОРИТ) и потребность в гемодиализе, а также более низкие показатели летальности (табл. 2) [24].
но вышеизложенному, авторы настоятельно рекомендуют вакцинацию от пневмококковой инфекции всем больным СКВ [26].
В большинстве исследований отмечаются достаточная иммуногенность и высокая безопасность пневмококковых вакцин при СКВ. В частности, C. Pisoni и соавт. [27] наблюдали 37 больных СКВ, иммунизированных 23-валентной пневмококковой полисахаридной вакциной (ППВ-23). У 30 (85,7%) больных концентрации поствакцинальных антител были увеличены как минимум в 2 раза, что соответствовало достижению протективного уровня. Серьезных НР не наблюдали, активность по SLEDAI существенно не менялась [24]. Предварительные результаты исследования, выполняемого в ФГБНУ НИИР им. В.А. Насоновой, также свидетельствуют о высокой иммуногенно-сти и хорошей переносимости вакцинации ППВ-23 у больных СКВ [28]. В метаанализе, выполненном M. Puges и соавт. [23], подтверждена достаточная иммуногенность ППВ-23 без каких-либо отрицательных изменений индекса SLEDAI.
В соответствии с рекомендациями Американского комитета по практике иммунизации (Advisory Committee on Immunization Practices — ACIP) [29], Междисциплинарного комитета экспертов Российской Федерации [30], вакцинацию взрослых больных, получающих иммуносу-прессивную терапию, необходимо начинать с 13-валентной пневмококковой конъюгированной вакцины (ПКВ-13). После ПКВ-13 не менее чем через 8 нед может быть введена ППВ-23, вторая доза ППВ-23 — через 5 лет. На наш взгляд, подобный подход к вакцинопрофилакти-ке пневмококковых инфекций у взрослых пациентов рев-
В ретроспективном исследовании, выполненном в Дании, показано, что частота инвазивных пневмококковых инфекций, включая пневмонии, среди больных СКВ в 13 (!) раз превышала таковую в популяции (210 и 15,6 на 100 тыс. пациен-то-лет соответственно). По мнению авторов, данное обстоятельство является весомым аргументом в пользу вакцинации против пневмококковой инфекции всех (!) больных СКВ [25].
По данным французских авторов, частота инвазивных пневмококковых инфекций среди больных СКВ на протяжении 10-летнего периода составила 236 на 100 тыс. па-циенто-лет. При СКВ пневмококковые инфекции развивались в более молодом возрасте (р 65
Читайте также:


