Когда можно сдать анализ на инфекции после чистки
Для профилактики женщинам необходимо бывать у гинеколога не реже, чем раз в полгода. Мужчинам также рекомендуется каждый год проходить профилактическое обследование у уролога.

Частота сдачи анализов на половые инфекции не регламентирована строго. Обращаться к дерматовенерологу необходимо при любой подозрительной симптоматике, которая проявляется в области половых органов. Это могут быть:
- обильные выделения;
- зуд и жжение в паху;
- воспаление лимфоузлов;
- появление сыпи на слизистых половых органов;
- болезненность при мочеиспускании, интимной близости.
Для профилактики женщинам необходимо бывать у гинеколога не реже, чем раз в полгода. Это позволяет своевременно выявить инфекции в организме и прочие нарушения. Мужчинам также рекомендуется каждый год проходить профилактическое обследование у уролога.
Врача посетить следует при планировании беременности, при незащищенном половом акте с малознакомым партнером, чтобы исключить возможность заражения венерическими инфекциями.
Для чего необходимо обследоваться на половые инфекции?
Выявление половых инфекций лабораторными методами позволяет определить возбудителей болезней, выстроить грамотную линию лечения, чтобы нейтрализовать не только симптоматику, но и причину появления пагубного состояния. Вовремя пройденный курс терапии способен избавить от множества нежелательных последствий, остановить процессы развития аномалий в организме.
На какие инфекции, передаваемые половым путем, стоит обследоваться?
К ИППП, так называемым половым инфекциям, относят сифилис, гонорею, трихомониаз, генитальный герпес, донованоз, венерическую лимфогранулему, хламидиоз, аногенитальные бородавки. С помощью анализов можно выявить микоплазмы и уреаплазмы, относящиеся к микроорганизмам. При их большом содержании рекомендуется пройти лечение. Особенно актуально это в преддверии запланированной беременности, чтобы возбудители болезни не передались от матери будущему ребенку в момент родов.
Полезно пройти лабораторное обследование при подозрении на кандидоз (молочницу). К ИППП он не относится, но является инфекцией, которая сопряжена с нарушением нормальной микрофлоры и подлежит лечению. С помощью лабораторных анализов можно выявить или исключить заражение ВИЧ, вирусными гепатитами и другими инфекционнымизаболеваниями, передаваемыми через кровь, а также при половых контактах. Все эти заболевания включены в комплексное обследование на ИППП.
Как готовиться к обследованию?
Если речь ведется о мазке, то минимум за сутки стоит воздержаться от половых контактов. Непосредственно перед сдачей анализа нельзя мочиться. Лучше, если пройдет не менее часов от последнего похода в туалет до посещения специалиста.
Лучшим временем для сдачи мазка для женщин является 4–5 день цикла по окончании месячных. Мазок на половые инфекции готовится в течение двух дней. У мужчин забор материала проходит из мочеиспускательного канала, у женщин — из уретры, шейки матки, влагалища.
Если речь ведется о сдаче венозной крови, то здесь правила несколько отличаются от предыдущей схемы. Кровь сдается пациентом утром на голодный желудок. Несколько дней перед сдачей анализов рекомендуется избегать алкоголя, копченых, острых и соленых продуктов. Результаты на присутствие в крови ВИЧ готовятся от до дней. Обследование можно пройти анонимно.
Какие анализы сдаются — общий обзор
Среди анализов при обследовании на инфекции и заболевания, передающиеся половым путем, присутствуют:
- Анализ венозной крови на наличие ВИЧ. Проводится иммуноферментный анализ, при котором изучается сыворотка на выявление уровня антител к вирусу иммунодефицита. Также осуществляется , в которой ВИЧ идентифицируется на ранних стадиях заболевания. Обнаружение вируса в ранний срок препятствует его перерождению в СПИД, тормозит процессы пагубной трансформации организма, улучшает эффективность лечения.
- Метод ПЦР, проводимый путем забора материала из канала шейки матки у женщин и уретры у мужчин, позволяет выявить сифилис, мико- и уреаплазмоз, ВПЧ, цитомегаловирус, генитальный герпес, хламидиоз, а также другие инфекции. Хорошо проявил себя метод в ситуациях, где мазок не показывает полной клинической картины.
- Анализ мочи — проводится для выявления возбудителей таких заболеваний, как кандидоз, гонорея, хламидиоз, трихомониаз. Такой метод позволяет диагностировать стадию воспалительного процесса в организме и степень вовлеченности в него мочевыводящих каналов.
- Мазок на флору с последующим микроскопическим обследованием содержимого забора. Может применяться культуральный метод, когда биологический материал высеивается на питательные среды, в результате чего создается колония бактерий. С помощью мазка можно выявить возбудителей гонореи, кандидоза, уреа- и микоплазмоза, трихомониаза и прочих инфекций.
- Иммуноферментный анализ применяется для выявления антител, индивидуальных для каждого микроорганизма.
Наиболее эффективным методом диагностирования инфекций является комплексный анализ на ЗППП, позволяющий выявить все присутствующие в микрофлоре патогенные микроорганизмы.
Если вы планируете беременность, обнаружили у себя признаки инфекции или просто решили обследоваться, чтобы уточнить состояние своего здоровья, посетите многопрофильный медицинский центр Бест Клиник. Мы проводим все виды обследований, что позволяет нам точно идентифицировать инфекции и заболевания, передающиеся половым путем. По результатам анализов врач подберет для вас оптимальный вид лечения.
К сожалению, на долю некоторых женщин выпадает такой страшный диагноз, как замершая беременность. Аналогичным состоянием считается развитие полого плодного яйца (оплодотворение было, но зародыш не начал развиваться). Конечно, это колоссальный стресс, как для организма, так и для психологического состояния женщины.
Со временем переживания притупляются, а желание обрести малыша, к счастью, возникает вновь.
Но у женщины остается некий психологический барьер, из-за боязни повторения несчастного случая. Каким образом успокоить себя, что необходимо для того, чтобы предупредить такой случай в будущем? Для этого, очень значимо выяснить все причины замирания плода. Именно для определения возможных патологий, необходимо сдать некоторые анализы после замершей беременности. Такие манипуляции помогут будущей матери с уверенностью забеременеть повторно.
Подготовка к новой беременности
После неудачной беременности, женщина хочет опять забеременеть и наконец реализовать себя как мама. Но врачи настоятельно рекомендуют перед повторным зачатием подождать, как минимум не менее полугода. Это верно, потому что в данной ситуации не следует руководствоваться эмоциями, ведь ослабший организм требует времени для восстановления.
К планированию новой беременности подходите тщательно и следуйте двум пунктам:
- Пообщайтесь с лечащим врачом-гинекологом и пройдите консультацию у эндокринолога, для утверждения количества нужных анализов, которые следует сдать после замирания плода.
- Предстоящая беременность должна иметь запланированный характер.
Если супружеская пара окончательно утвердилась в решении пополнить свою семью, теперь осталось дело за малым — узнать какие анализы нужно сдать при замершей беременности.

***
Какие анализы следует сдавать обязательно
Зачатие ребенка всегда подразумевает тщательное обследование одновременно двух партнеров.
- Первостепенно следует сдать анализ крови на различные скрытые инфекции. При обнаружении возможных болезней, пройти полный курс лечения, и лишь потом приступать к зачатию.
- Часто пара нуждается в консультации эндокринолога и сдачи некоторых анализов эндокринной направленности. Наличие такого анализа, в любом случае, не помешает, а если выяснится, что беременность прервалась по причине гормональной нехватки, то даже окажется в приоритете.
- Гормоны щитовидной железы, прибывая за пределами нормы, способны вызывать ряд осложнений, начиная от раннего токсикоза и заканчивая внутриутробной гипоксией эмбриона.
- Если замирание плода возникло по причине генетической мутации, то следует записаться к генетику, который сможет окончательно выяснить причины.
Но не стоит забывать, что основным специалистом является гинеколог. Именно он, при необходимости, направит к нужному врачу, опираясь на результаты полученных анализов.
Когда лучше проводить обследование
Есть несколько рекомендаций, на которые следует опираться при подготовке к новой беременности:
- Анализы сдают после восстановления цикла. От дня выскабливания, до первого дня менструации в среднем проходит от 25 до 30 дней.
- В первом цикле обследуются на различные TORCH-инфекции (цитомегаловирус, токсоплазмоз, обычный герпес, краснуха, сифилис, гепатит В). Если ни одна из этих инфекций обнаружена не была, гинеколог посоветует провести вакцинацию против краснухи, которую следует сделать за несколько месяцев до планируемого зачатия малыша.
- В профилактических целях, следует, как можно меньше находится в одном помещении с кошками, и избегать уличных животных.
- Во второй фазе смело сдают кровь на гемостаз.

***
Забор различных мазков гинеколог осуществляет через месяц после отмены антибиотических препаратов, которые были назначены после чистки. Сдача гормональных анализов приходится на второй цикл менструаций.
Анализы, необходимые обоим супругам
- Исследование на инфекции половых органов, такие как хламидиоз, уреплазмоз, микоплазмоз, кандидоз. Такой процесс диагностики очень важен, ведь большинство неудачных беременностей происходит из-за заражения женщины половой инфекцией. Анализ необходим обоим партнерам, чтобы назначить синхронное лечение, которое только в таком случае будет иметь результативность.
- Сдача крови, с целью выяснения резус-фактора и группы крови. Проводится для исключения или подтверждения несовместимости по данному принципу.
- Тест на генетическую предрасположенность следует сдавать супругам, у которых замирание плода произошло больше одного раза. А также парам, возраст которых превысил 35 лет, и тем, чья наследственность уже была обременена генетическими болезнями.
- Сдача обычного общего анализа крови и мочи, который даст общую оценку о состоянии здоровья предстоящих родителей.
- Анализ крови на кариотип. Данное исследование определяет количество хромосом, которое характерно определенному биологическому типу. Сдать его достаточно один раз за всю жизнь, потому что показатели этого анализа неизменны.
Какие следует сдать анализы будущей маме
Естественно, при планировании беременности женщина должна в первую очередь думать о своем здоровье, как физическом, так и психологическом. Неудавшаяся беременность создала некий дисбаланс в организме. Поэтому необходимо качественно оценить состояние организма, определить его готовность для последующего вынашивания малыша.
Изначально проводится ряд мероприятий:
- Мазок для определения насколько благоприятна флора влагалища.
- УЗИ органов малого таза.
- Забор на бактериальный посев из цервикального канала.
- Анализ на ряд гормонов щитовидной железы, половых гормонов: показатель прогестерона, уровень ТТГ, пролактина, тестостерона.
- Коагулограмма — результаты которой отображают быстроту свертываемости крови.
- Анализ на биохимию.

Пример коагулограммы
Бывают случаи, когда вышеперечисленных анализов врачу недостаточно, и для составления полноценного анамнеза с дальнейшим правильным лечением, гинеколог назначает некоторые дополнительные исследования:
Анализ, который исключит наличие у женщины антифосфолипидного синдрома. Посредством анализа можно определить присутствие или отсутствие у собственной иммунной системы выработки антител к плоду. Говоря простым языком, не стремится ли сам организм, избавится от эмбриона, воспринимая его чужеродным.
Анализ для составления иммунограммы, которая отображает основные показатели в иммунной системе.
Какие следует сдать анализы будущему папе
Наблюдающий и готовящий пару врач акушер-гинеколог обязательно порекомендует пройти мужчине некоторые лабораторные анализы и исследования. В этот перечень обычно входят:
Спермограмма. Главной целью обследования, является оценка состояния мужского здоровья, а точнее его дееспособность в плане зачатия. Также поможет выявить некоторые урологические заболевания.
MAR – тест – это главнейший метод для определения фактора иммунного бесплодия. При подтверждении, мужчине следует обратиться к врачу-андрологу.
Основные причины в замирании плода
К замершей беременности, врачи относят остановку плода в развитии в промежуток до 27 недель. Обычно, остановка происходит намного раньше, в первом триместре, еще до 13 недель. Статистические данные утверждают, что в мире, у каждой восьмой беременности случается такой печальный исход в виде самопроизвольного прерывания.
К ключевым причинам можно отнести несколько пунктов:
- Тяжело перенесенные в первом триместре инфекционные заболевания. Такие, как ветрянка, краснуха, грипп, который мог повлиять на не укрепившийся в достаточной мере плод.
- Различные генетические мутации у эмбриона, которые и привели к замиранию.
- Нехватка гормона прогестерона, который стимулирует внутриутробное закрепление и развитие желтого тела.
- Конфликт резус-факторов у матери и плода.
- Нарушения в системе свертываемости крови.
Внешние вредные вмешательства в виде злоупотреблений наркотическими веществами, алкоголем и курением. Причем их влияние возможно не только при употреблении во время беременности, но также, отмечаются отрицательные последствия спустя много лет.
Главная опасность замершего плода в том, что о таком исходе женщине становится известно, когда запущен процесс выкидыша, тогда, когда мертвый плод вызвал нарушение кровяной свертываемости в матке, и возникло сильное кровотечение.

***
В таких ситуациях опасности подвергается и сама мать. Зачастую организм начинает воспринимать замерший плод, как инородное тело, спустя долгое время, и не всегда может отторгнуть его естественным образом. А в это время замерший эмбрион запускает механизм разложения внутри матки – возникает риск общего заражения организма (сепсис).
Важнейшим моментом является своевременное обнаружение замершей беременности, для того чтобы вовремя принять необходимые меры, в виде выскабливания матки, если организм сам не прибег к избавлению от мертвых тканей.
Замирание плода обнаруживается и на плановом УЗИ. В том случае, если поставленный диагноз вызывает сомнения, то пройдите УЗИ еще раз у другого специалиста или в другом центре. Но отнеситесь к этому серьезно, и пройдите исследование в этот же день.
Если срок беременности 6-8 недель, то вполне возможна ошибка постановки диагноза. Но если обследование все-таки покажет замершую беременность, незамедлительно следует обратиться к врачу или ближайший стационар.
Выяснение причины замершей беременности
При подготовке к новой беременности необходимо выяснить причину неудачи предыдущей. Только узнав об источнике, можно, посредством принятия различных мер, воспрепятствовать повторению ситуации.
Поиск патологий на генетическом уровне у погибшего эмбриона обычно является первым этапом на пути к выяснению причин. Для проведения данной экспертизы необходимы ткани плода для проведения анализа на гистологию после замершей беременности.
Еще до выскабливания сообщите врачу, что вы намерены провести гистологическое исследование и необходим биоматериал. В лабораторию его отвозят родственники, после того как он будет надлежащим образом упакован.
После генетических мутаций, анализ показывает ряд гормональных нарушений, хронических и инфекционных заболеваний, наличие которых и привело к гибели эмбриона.
Замершая беременность — испытание для женщины и семьи в целом. Но не стоит отчаиваться. Если в дальнейшем соблюдать рекомендации врача по приему лекарств, витаминов, проходить нужные обследования, то в скором времени рождение здорового малыша послужит новым стартом в жизни.



Что такое замершая беременность
Есть несколько терминов, описывающих одно и то же состояние: замершая беременность, неразвивающаяся беременность и несостоявшийся выкидыш. Все они означают одно — малыш в утробе вдруг перестал расти. Если это произошло на сроке до 9 недель, говорят о гибели эмбриона, на сроке до 22 недель — плода. При этом выкидыша не происходит, плод остается в полости матки.
Большинство врачей сходятся в том, что 10-20 процентов всех беременностей замирают на первых неделях. При этом женщины, у которых обнаружили неразвивающуюся беременность, в дальнейшем зачастую без проблем вынашивают ребенка. Однако бывают ситуации, когда две и более подряд беременности замирают. Тогда врачи говорят о привычном невынашивании, и такой диагноз уже требует наблюдения и лечения.
Признаки замершей беременности
Женщина едва ли способна сама распознать, замерла ее беременность или нет. Посудите сами, обильных кровянистых выделений, как при выкидыше, тут нет, нет и боли. Зачастую пациентка прекрасно себя чувствует и тем больнее ей слышать диагноз врача.
Иногда все же заподозрить проблему можно. Насторожить должны следующие симптомы:
- прекращение тошноты;
- прекращение нагрубания молочных желез;
- улучшение общего состояния; иногда появление кровянистой мазни.
- К сожалению, нет типичных признаков замершей беременности, и только УЗИ позволяет поставить точный диагноз. Перечисленные симптомы очень субъективны, - уточняет врач акушер-гинеколог Марина Еремина (@doctor_eremina).
При этих признаках врачи советуют сделать УЗИ, только во время ультразвукового исследования можно определить, замер эмбрион или нет. Иногда устаревшее оборудование или не слишком компетентный специалист могут ошибиться, поэтому врачи советуют либо пройти УЗИ в двух местах (лучше с разницей 3-5-7 дней), либо сразу выбрать клинику с современной техникой и высококвалифицированными врачами.
Специалист УЗИ диагностирует замершую беременность по следующим признакам:
- отсутствие роста плодного яйца в течение 1-2 недель;
- отсутствие эмбриона при размерах плодного яйца не менее 25 мм;
- если копчико-теменной размер эмбриона 7 мм и более, а сердцебиения нет.
Иногда требуется сдать несколько анализов крови на ХГЧ, чтобы проверить, меняется ли уровень этого гормона. При нормально протекающей беременности он должен увеличиваться.
Риск замершей беременности особенно велик в первом триместре.
- Чаще всего замершие беременности бывают на ранних сроках, на 6-8 неделях, в редких случаях после 12 недель беременности, - уточняет врач акушер-гинеколог.
Следующий опасный рубеж после первого триместра - это 16-18 недели беременности. Очень редко развитие эмбриона останавливается на более поздних сроках.
Причины замершей беременности
Услышавшая такой диагноз женщина может подумать, что это с ней что-то не так, однако врачи заверяют — 80-90 процентов замерших беременностей происходят из-за самого эмбриона, а точнее, из-за его генетических аномалий. Так случилось, хромосомы неправильно разошлись, поэтому эмбрион получился нежизнеспособный. Чем грубее патология, тем раньше замрет беременность. Как правило, аномальный эмбрион погибает на сроке до 6-7 недель.
Остальные причины замершей беременности касаются лишь 20 процентов случаев. Эти причины уже связаны с матерью, а не с ребенком.
1. Нарушения свертывающей системы крови, различные тромбозы, а также антифосфолипидный синдром, при котором кровь свертывается слишком активно. Из-за этого плацента может не справляться со своими функциями по питанию зародыша и в дальнейшем малыш может погибнуть.
2. Гормональные сбои. Любые виды дисбаланса, будь то недостаток прогестерона или избыток мужских гормонов, могут негативно сказаться на развитии эмбриона.
3. Инфекционные заболевания, главным образом, болезни, передающиеся половым путем, цитомегаловирус, краснуха, грипп и другие. Особенно опасно подхватить их в первом триместре, когда закладываются все органы и системы будущего малыша.
4. Сбалансированные хромосомные транслокации у родителей. Звучит сложно, но суть такова - половые клетки родителей содержат патологический набор хромосом.
Немаловажную роль играет и образ жизни женщины, а также ее возраст. Риск неразвивающейся беременности возрастает в позднем репродуктивном возрасте. Если в 20–30 лет — он в среднем равен 10%, то в 35 лет - уже 20%, в 40 - 40%, а старше 40 доходит до 80%.
Другие возможные причины замершей беременности:
- злоупотребление кофе (4–5 чашек в день);
- курение;
- прием некоторых лекарственных средств;
- дефицит фолиевой кислоты;
- систематические стрессы;
- алкоголь.
Есть еще ряд факторов, которые ошибочно причисляют к опасным, но на деле они не являются причинами замершей беременности:
- авиаперелеты;
- применение контрацептивов до беременности (гормональных контрацептивов, спиралей);
- физическая нагрузка (при условии, что женщина занималась спортом в таком же режиме и до беременности);
- секс;
- аборты.
Что делать при замершей беременности
Если вам нет еще 35 и это ваша первая замершая беременность, врачи советуют не расстраиваться и не паниковать. Чаще всего это случайность, и следующая ваша попытка стать мамой закончится рождением здорового малыша. Сейчас же первое, что нужно сделать, - это избавиться от плодного яйца хирургическим или медикаментозным путём.
В это время женщине остро необходима поддержка близких. Так что не держите переживания в себе, поговорите о чувствах с мужем, мамой, подругой.
Для собственного спокойствия будет не лишним сдать анализы на стандартные инфекции — как те, что передаются половым путем, так и на грипп и другие недуги. Если ничего не нашли, можно беременеть снова.
Другое дело, если это вторая или более замершая беременность, тогда нужно выяснять причины проблемы и их устранять.
Если вы потеряли двух или более малышей, нужно тщательно обследоваться. Чаще всего врачи рекомендуют следующий список анализов и процедур:
- кариотипирование родителей - это основной анализ, который покажет, есть ли генетические аномалии у самих супругов;- анализ свёртывающей системы крови:коагулограмма (АЧТВ, ПТВ, фибриноген, протромбиновое время, антитромбин lll), Д-димер, агрегация тромбоцитов или тромбодинамика, гомоцистеин, выявление мутаций генов свёртывающей системы;
- HLA-типирование - анализ крови на гистосовместимость, который сдают оба родителя;- TORCH-комплекс, выявляющий антитела к герпесу, цитомегаловирусу, краснухе и токсоплазме;
- обследование на инфекции, передающиеся половым путём;- анализы крови на гормоны: андростендиол, ГСПГ (глобулин, связывающий половые гормоны), ДГЭА-сульфат, пролактин, тестостерон общий и свободный, ФСГ (фолликулостимулирующий гормон), эстрадиол, а также гормоны щитовидной железы: ТТГ (тиреотропный гормон), Т4 (тироксин), Т3 (трийодтиронин), тиреоглобулин.
Если анализ покажет проблему со свертываемостью, может понадобиться консультация гемостазиолога, если с генетикой — специалиста-генетика, если с гормонами - гинеколога и эндокринолога.
Возможно, и партнеру придется посетить врача-андролога и сдать ряд анализов.
- Как ни странно, причиной замершей беременности часто становится мужской фактор. Это связано не только с вредными привычками, такими, как алкоголь и курение, но и с неправильным питанием, например, употреблением некачественных продуктов, малоподвижным образом жизни и множеством других причин, - уточняет врач акушер-гинеколог Марина Еремина.
Мужчине скорее всего порекомендуют сделать расширенную спермограмму и, если в анализе присутствует тератозооспермия, то пройти дополнительное обследование на фрагментацию ДНК в сперматозоидах или электронно-микроскопическое исследование сперматозоидов - ЭМИС.
Практически все эти процедуры платные, чтобы не разориться, сдавая их все, прислушайтесь к рекомендациям врача. По вашему анамнезу специалист определит, какие анализы в приоритете.
К сожалению, до сих пор существуют ситуации, когда врачи не в состоянии найти причину проблемы.
Мазок после лечения – важное исследование, назначаемое любому пациенту, что обратился к врачу с жалобами на симптомы ЗППП.
Задача подобной диагностики состоит в первую очередь в том, чтобы удостовериться, что терапия оказалась подобрана верно. А также была проведена в полном объеме.
Если лечение полноценно, пациент может не волноваться о том, что его недуг снова начнет беспокоить его, подрывать здоровье. По анализу узнают о качестве выполненных мероприятий, их эффективности.
В какое время после лечения можно сдавать мазок, часто спрашивают пациенты, и каковы особенности сдачи материала при разных возбудителях. Как собирают биологический материал на исследование, и что делать, если несмотря на предпринятые меры, результат оказался положительным снова?
- Почему важно проходить контроль мазка после лечения
- Мазок после лечения гонореи
- Мазок после лечения хламидий, уреаплазм и микоплазм
- Мазок при лечении ВПЧ
- Мазок после поражения мужского полового члена кандидозом
- Как берется биоматериал для мазка
- Когда стоит пройти мазок после лечения
- Что делать, если результат мазка после лечения снова положительный
Почему важно проходить контроль мазка после лечения
Почему вообще важно проходить контрольные обследования после того, как терапия осталась позади?
Часто больные, проходящие терапию под контролем венеролога, задаются этим вопросом.
Как отмечают врачи, причин может быть несколько:
- Удостовериться, что лечение было успешным
Патогенные микроорганизмы, вызывающие ЗППП, склонны в течение своего жизненного цикла приобретать выраженную устойчивость в отношении препаратов из группы антибиотиков. Чтобы правильно подобрать лекарство, доктору порой требуется приложить усилия.
Да и никто не сможет дать гарантии, что выбранный препарат будет действовать эффективно на протяжении всей терапии.
Нужно избежать ситуаций, когда лечение пройдено, и бактерия лишь затаилась до поры до времени. Рекомендуется сдача мазка, помогающего исключить подобное развитие событий.
- Убедиться, что не произошло заражение новыми патологиями
В период течение одного ЗППП организм так или иначе становится особенно чувствителен к другим патологиям этой группы. Недаром человек, получающий терапию по поводу инфекций, передающихся половым путем, получает рекомендацию прервать сексуальные контакты до выздоровления.
Контрольные исследования в этом случае позволяют не только убедиться, что выбранные доктором манипуляции оказались удачными. Но и подтвердить, что не произошло инфицирования какими-либо иными микроорганизмами, что может потребовать отдельной терапии.
Мазок после лечения гонореи
Гонорея – довольно распространенное в современном мире заболевание. Развивается в том случае, если на слизистую оболочку половых путей попадают гонококки.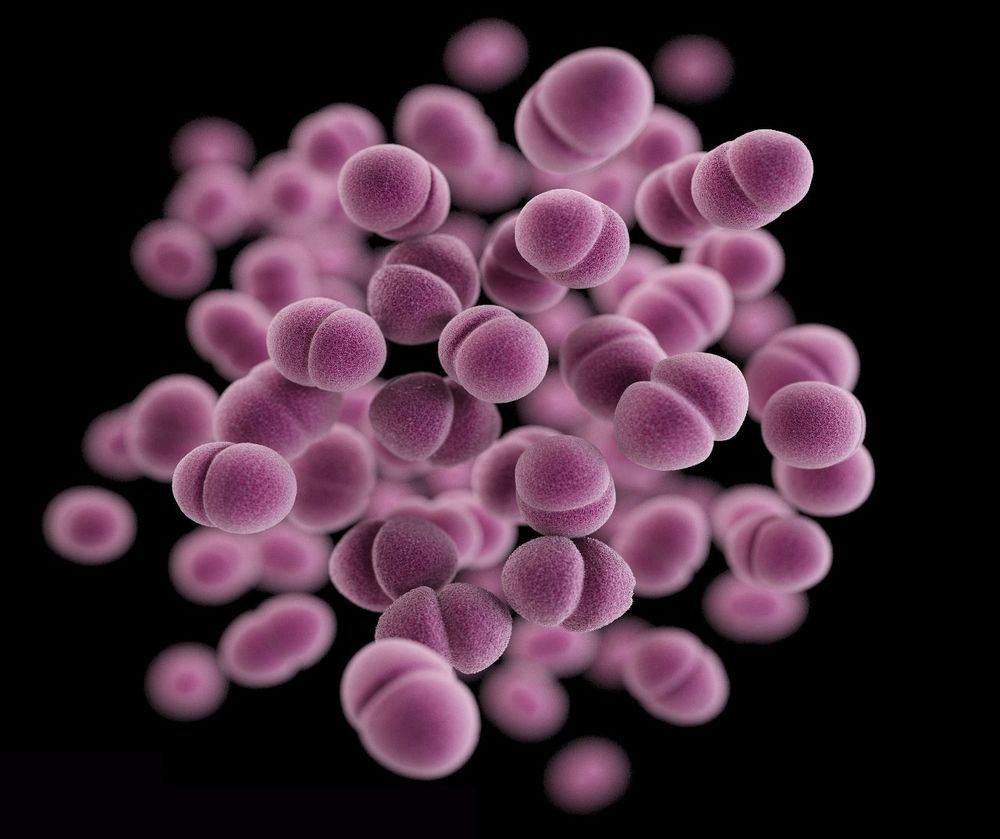
Недуг характеризуется достаточно яркими симптомами, от которых особенно сильно страдают представительницы прекрасного пола. Однако ошибочно полагать, что у мужчин симптомов не будет, просто выражены они зачастую не столь ярко, как у представительниц прекрасного пола.
Основная цель лечения, если поставлен диагноз гонореи – полностью уничтожить патогенный микроорганизм.
Гонококки не относятся к условно-патогенной микрофлоре, наличие которой допускается в половых путях. Поэтому в мазке они обнаруживаться не могут вообще.
Следовательно, при лечении гонореи мазок после лечения всегда должен быть только отрицательным. Положительные изменения недопустимы категорически.
После того, как курс терапии от гонореи остается позади, пациенту можно впервые проходить контрольное обследование уже через два дня. Если оно окажется чистым, повторить его придется через две недели после того, как курс терапии подойдет к завершению. В том случае, если оба анализа не покажут патологических изменений, человека считают излечившимся и снимают с наблюдения.
Мазок после лечения хламидий, уреаплазм и микоплазм
Хламидиоз, уреаплазмоз и микоплазмоз – инфекции, способные распространяться половым путем. Они довольно часто встречаются в практике любого доктора, специализирующегося на венерологии.
Патологии, как у мужчин, так и у женщин могут сопровождаться скудной симптоматикой. Это нередко существенно затрудняет процесс диагностики, особенно если пациент медлит с обращением к врачу.
При хламидиях, микоплазмах и уреаплазмах мазок после лечения сдается в разные сроки.
Если речь идет о микоплазмозе и уреаплазмозе, проходить обследование рекомендуется через 2-3 недели после того, как антибактериальная терапия была окончена.
Причем, как отмечают доктора, добавиться полного устранения возбудителей вовсе не обязательно. Так как микоплазма и уреаплазма – условно-патогенные бактерии. Их присутствие в ограниченном количестве допускается в анализах.
Совсем другое дело – хламидии. Эти микроорганизмы в любом случае считаются не условно-патогенными, а полностью патогенными. Естественно, их присутствие по итогам терапии даже в минимальном количестве не допускается в организме, что подтверждается с помощью мазка.
Промежутки между окончанием терапии и сдачей контрольных анализов зависят не только от вида возбудителя. Но и от варианта оценки материала. Например, посев мазка на бактерии после лечения рекомендуется сдавать не ранее, чем через 2 недели после завершения курса приема антибиотиков.
С полимеразной цепной реакцией ситуация иная. Метод обладает высокой чувствительностью, Его рекомендуется применять для итоговой диагностики не ранее, чем через 28 дней после окончания курса приема медикаментов.
Мазок при лечении ВПЧ
Одной из самых неприятных инфекций, что тяжело диагностируются и сложно поддаются терапии, является папилломавирусная инфекция.
Патология характеризуется появлением на кожных покровах и слизистых специфических кожных разрастаний.
Могут причинять существенные неудобства, если происходит их травматизация во время повседневной жизни. Так же, как отмечают доктора, ВПЧ имеет несколько онкогенных штаммов, что способствуют злокачественным перерождениям в организмах пациентов.
Важно понимать, что лечение ВПЧ не дает эффективного на 100% результата.
Болезнь можно загнать в спящее состояние, когда вирус не будет доставлять неудобств, перестанет провоцировать появление новых разрастаний. Однако избавиться от возбудителя в крови раз и навсегда невозможно. Чтобы ВПЧ как можно меньше напоминал о себе неприятными симптомами, пациенту назначают противовирусные средства.
Также препараты из группы иммуномодуляторов. Однако они неспособны полностью победить возбудитель.
Эффективность выбранной схемы контролируется с помощью анализов.
При ВПЧ мазок после лечения рекомендуется проходить минимум 1 раз в полгода в том случае, если в организме выявлен онкогенный штамм. Подобный подход поможет своевременно заметить негативные изменения в здоровых тканях, выбрать оптимальные способы коррекции.
Мазок после поражения мужского полового члена кандидозом
Кандидоз – заболевание, вызываемое не бактерией или вирусом, а условно-патогенным грибком. Он в изобилии заселяет область половых путей как у мужчин, так и у женщин. Называется грибок кандидой.
Если размножение его выходит из-под контроля, у пациента развиваются симптомы кандидоза. Это патология, обладающая инфекционно-воспалительным характером.
У представителей сильного пола кандида, если позволить ей бесконтрольно размножаться на половых органах, провоцирует развитие баланопостита.
Недуг сопровождается неприятной симптоматикой, значительно снижающей качество жизни.
Мазок после лечения с головки при кандидозном баланопостите рекомендуется сдавать всем мужчинам, столкнувшимся с этим заболеванием. Правда, важно понимать, что поскольку кандида – условно-патогенный микроорганизм. Ни один доктор не будет ставить себе целью полное его уничтожение.
Задача – добиться падения уровня грибка до приемлемых показателей. А также проследить, чтобы исчезли симптомы заболевания, сказывающиеся на качестве жизни. Анализ в этом случае играет вспомогательную роль. Он позволяет правильно подобрать лечение, скорректировать его, если в этом возникает насущная необходимость.
Как берется биоматериал для мазка
Часто среди больных венерическими инфекциями звучит вопрос о том, как именно берется контрольный мазок после лечения.
Как отмечают доктора, никаких отличий от стандартной диагностической процедуры в этом случае нет.
Пациенту рекомендуют соблюдать следующие простые правила:
- отказаться от использования антибиотиков до исследования минимум за несколько дней под контролем доктора
- не совершать подмываний с антибактериальными средствами накануне вечером перед прохождением процедуры
- отказаться от использования в пищу острых продуктов, блюд с большим количеством специй (исключая случаи, когда для постановки диагноза требуется отдельная провокация)
- в течение минимум суток избегать сексуальных контактов
- перед посещением врача не мочиться в туалете минимум 3 часа

В некоторых случаях доктор может брать мазок не с половых органов, а из других зон человеческого тела.
Диктуется выбор зоны забора особенностями инфекционного процесса. Так, например, если инфекция поразила ротовую полость, брать мазок с гениталий нецелесообразно. Стоит взять биоматериал из ротовой полости.
Аналогично ситуация может обстоять с анусом, поражение которого встречается в парах, практикующих анальный секс. В этом случае забор материала с зоны гениталий также будет неэффективен, нужно будет взять мазок с анального отверстия.
С высыпных элементов мазок после лечения в том случае, если пациент страдал от кандидоза, герпеса.
Оценка результатов в этом случае необходима, чтобы убедиться, что высыпания не сохранили в себе возбудителя. А значит, не станут повторным очагом инфекционного процесса.
Когда стоит пройти мазок после лечения
Часто среди больных звучит вопрос о том, когда после лечения можно сдавать мазок после антибиотиков.
Как отмечают врачи, однозначного ответа на этот вопрос нет. Многое зависит от двух факторов.
Во-первых, роль играет инфекционный процесс, терапия которого проводилась.
При гонорее, например, контрольное исследование можно проводить уже через двое суток после окончания терапии. А при хламидиозе подобный подход не даст ценных результатов.
Также важно, насколько быстро антибиотики, используемые доктором, выводятся из организма. Какие-то вещества способны сохраняться в кровотоке в течение длительного промежутка времени, порой до нескольких недель. Какие-то, напротив, выводятся легко, в течение нескольких суток. Естественно, результаты могут значительно разниться, если эту особенность не учитывать.
Что делать, если результат мазка после лечения снова положительный
Порой получается так, что мазок на флору после лечения все еще оказывается положительным. В этом случае пациенты оказываются в замешательстве, не зная, что им дальше делать.
В первую очередь при подобном исходе рекомендуется обратиться за помощью к лечащему врачу.
Доктор оценит результаты и решит, насколько велика вероятность того, что они оказались ложными.
Если ложность результатов исключена, остается только один вариант: лечение оказалось неэффективным. В этом случае пациенту придется повторно обследоваться, после чего врач выдаст ему новые рекомендации по терапии.
Естественно, подобный расклад неблагоприятно влияет на состояние пациента, однако, к сожалению, повторить терапию все же придется.
Повторный мазок после лечения – это не прихоть доктора. Это способ удостовериться, что лечение прошло успешно и в полном объеме.
Пренебрегать этой диагностической процедурой категорически не рекомендуется. В некоторых случаях она позволяет определить, что лечение оказалось неудачным, и пациенту требуется повторный курс.
Если же после подобранной доктором терапии результаты контроля оказались отрицательными, больного можно только поздравить с выздоровлением!
При необходимости сдать мазок после лечения обращайтесь к автору этой статьи – венерологу в Москве с многолетним опытом работы.
- ВИЧ
- Гарднереллез
- Кондиломатоз
- Молочница
- Сифилис
- Трихомониаз
- Баланопостит
- Герпес
- Гонорея
- Микоплазмоз
- Уреаплазмоз
- Уретрит
- Хламидиоз
- ЗППП
Читайте также:


