| |
Клещевой инцефалит
Различают первичные и вторичные энцефалиты. К первичным относят энцефалиты, которые развиваются вследствие внедрения в головной мозг нейротропных вирусов (клещевой энцефалит, комариные энцефалит и энцефалиты, вызываемые вирусами герпеса и опоясывающего лишая, и др.). Для большинства первичных энцефалитов характерны наличие резервуара вируса в природе (обычно грызуны, птицы и др.), переносчика вируса (комары, клещи) и связанные с этим природная очаговость и сезонность заболевания. Возбудители первичных энцефалитов проникают в головной мозг гематогенным путем, т.е. через кровь, реже — по нервным волокнам.
Вторичные энцефалиты — следствие поражения головного мозга при общей или местной инфекции, например при ревматизме, гриппе, кори, краснухе, ветряной оспе и др. Определенную роль в развитии вторичных энцефалитов, по-видимому, играет сенсибилизация организма к определенному антигену, возникающая при той или иной инфекции.
Клещевой энцефалит или, по международному классификатору заболеваний МКБ-10, энцефалит весенне-летнего типа (таежный) — вирусная инфекция, поражающая оболочку, серое и белое вещество и другие отделы головного и спинного мозга ЦНС, корешки спинномозгового нерва и периферические нервы, приводящая к развитию парезов и параличей.
При клещевом или алиментарном заражении вирусом входными воротами организма человека служат кожа и подкожная клетчатка или клетки эпителия пищеварительного тракта откуда вирус распространяется в организме по кровеносным, лимфатическим и (или) невральным путям, инфицирует клетки крови, органы иммунной системы, другие внутренние органы и достигает мозга, который служит местом длительного размножения вируса и основным центром локализации патологического очага нейроинфекции.
Клинически клещевой энцефалит, как правило, развивается в острой циклической форме с выздоровлением, однако, иногда со временем может трансформироваться в хроническую инфекцию. Не исключается развитие инфекции и в первично-хронической форме. Тяжелые осложнения острой инфекции (это в первую очередь территориально относится к Дальнему Востоку России) часто могут завершиться параличом и летальным исходом.
Диагностика клещевого энцефалита
Клиническое распознавание клещевого энцефалита на первом этапе основывается на известных клинико-эпидемиологических данных. В большинстве наблюдений удается установить предшествующее пребывание человека в лесу, укус клеща или возможность употребления им сырого инфицированного молока. Сразу оценивается вероятная продолжительность инкубационного периода, а клинические исследования могут выявить нейроинфекционный характер болезни.
Предварительный диагноз должен быть подтвержден лабораторным методом. Для выявления инфицирования вирусом и установления диагноза клещевого энцефалита повсеместно используются лабораторные методы иммуноферментного анализа антигенов вируса клещевого энцефалита при четырехкратном нарастании титра вирусспецифических антител в парных сыворотках. Повторное обследование можно провести спустя 7-10 дней. Обычно антитела в высоких титрах обнаруживаются на 10-14-й день болезни, а иногда и раньше, и достигают высокого уровня к концу месяца. Даже однократное определение высокой концентрации вирусспецифических иммуноглобулинов класса IgM следует считать достоверным свидетельством в пользу клинического диагноза клещевого энцефалита. Ранние антитела IgM в сыворотке пациентов выявляются, начиная с первых дней после укуса клеща. Чувствительность применения ИФА вирусспецифических антител класса IgM для диагностики максимальна в первой десятидневке после инфицирования. Антитела класса IgG в максимальных титрах выявляются в течение 2-6 месяцев после инфицирования. Однако, следует учитывать отсутствие антител или весьма низкий уровень продукции их у части больных в титрах не выше 1:640. При этом следует иметь в виду возможность обнаружения специфических антител в низких титрах в течение длительного времени у вакцинированных.
Поэтому для подтверждения диагноза часто рекомендуется применение высокочувствительного ПЦР-анализа для определения РНК вируса клещевого энцефалита. Определение вирусной РНК при клещевом энцефалите в образцах сыворотки, ликвора, в зависимости от сроков выявления и корреляции с определенными соотношениями уровней специфических антител IgM и IgG, может служить для диагностики серонегативной формы клещевого энцефалита, затяжной реконвалесценции, прогноза второй волны лихорадки клещевого энцефалита и возможности хронизации процесса.
В последнее время ПЦР-анализ РНК вируса клещевого энцефалита, метод ИФА для индикации вирусного антигена в клещах, снятых с людей, все чаще применяются для прогноза риска заболевания клещевым энцефалитом. При положительных результатах тестирования рекомендуется экстренная серопрофилактика укушенного путем внутримышечного введения специфического противоэнцефалитного человеческого иммуноглобулина.
Дифференциальная диагностика должна учитывать возможность заболевания пациента японским энцефалитом, геморрагической лихорадкой с почечным синдромом, энтеровирусным менингитом, клещевым риккетсиозом, болезнью Лайма (боррелиозом) и др.
Профилактика. Общие меры по профилактике укусов клещей включают:
ношение в лесу специальной одежды — сапоги; куртки с плотно застегнутыми рукавами; платок или сетка, закрывающая шею; головной убор, закрывающий волосы; одежду выбирайте светлую, чтобы легче было заметить напавшего клеща;
само- и взаимоосмотры на выходе из леса и на привалах;
скашивание травы и низкорослого кустарника, рубка сухостоя, освобождение от завалов и пней;
применение жидких и аэрозольных репеллентов (специальных химических веществ для борьбы с насекомыми);
кипячение сырого козьего и коровьего молока на территориях, где регистрируется клещевой энцефалит.
Специфическая (для клещевого энцефалита) профилактика осуществляется с помощью инактивированных вакцин. Быструю (через 24 часа от момента введения) профилактику также можно осуществлять с помощью однократного введения иммуноглобулина, который защищает на срок до 1 месяца.
Плановая вакцинация от клещевого энцефалита осуществляется в прививочных кабинетах или центрах. Экстренная же профилактика иммуноглобулином проводится либо в травматологических пунктах, где осуществляется и удаление присосавшихся клещей, либо в специально организованных сезонных кабинетах по профилактике клещевых инфекций при поликлиниках или больницах.
Вакцинация от энцефалита
Принципиально все вакцины для профилактики клещевого энцефалита представляют собой выращенные на куриных эмбрионах, инактивированные формалином вирусы, сорбированные на адъюванте (вещество для усиления иммунного ответа) — гидроокиси алюминия. В качестве дополнительных, стабилизирующих компонентов применяют желатин или альбумин.
На настоящий момент в России доступны четыре вакцины:
Культуральная вакцина (пр-во НПО Вирион, Томск)
Показана для вакцинации детей с 4-х лет и взрослых до 65 лет. Курс вакцинации состоит из трех доз по схеме: 0-1-4. Альтернативная схема для быстрой защиты состоит из двух доз с интервалом 1-2 месяца, причем последняя доза вводится не позднее, чем за 2 недели до входа в природный очаг инфекции. Объем вводимой дозы для детей до 6 лет составляет 0,5 мл, для всех остальных — 1 мл. Выпускается в ампулах по 2 мл.
Вакцина обладает самым обширным списком противопоказаний, включающим острый туберкулез и ревматизм, заболевания ЦНС, сердечно-сосудистой системы, почек, печени; аллергические расстройства, эндокринные заболевания (сахарный диабет и др.), онкологические заболевания, болезни крови, беременность.
Концентрированная культуральная вакцина (пр-во Института полиомиелита и вирусных энцефалитов, Москва, Россия; штамм Софьин)
От первой отличается тем, что может применяться с возраста 18 лет. Курс вакцинации состоит из двух доз с интервалом 5-7 месяцев. Первую ревакцинацию делают одной дозой вакцины через 1-2 года, вторую и последующие — через три года.
Противопоказания — активный туберкулез, перенесенная в предыдущие 6 месяцев менингококковая инфекция и вирусный гепатит; наследственные и активные заболевания нервной системы, эпилепсия, пищевая аллергия, бронхиальная астма, заболевания соединительной ткани (напр. ревматизм), болезни крови, перенесенный инфаркт и инсульт, болезни эндокринной системы, злокачественные новообразования, беременность.
Все перечисленные вакцины обладают высокой иммуногенной активностью. Через две недели после введения последней дозы первичного курса вакцинации иммунитетом обладают от 90 до 97% привитых. Среди побочных реакций преобладают реакции в месте инъекции (покраснение, уплотнение, болезненность) их отмечают около 8% привитых первой дозой вакцины, с последующими дозами вакцины число побочных реакций снижается. Температурные реакции встречаются у 5% вакцинированных.
При всей важности профилактических мер, прививки против энцефалита можно делать не всем.
Временные противопоказания. Любое острое заболевание, например, ОРЗ, или обострение хронического процесса — это повод отложить противоклещевую вакцинацию. Прививку проводят через месяц после выздоровления или наступления ремиссии (периода, когда проявления хронического заболевания стихают).
Постоянные противопоказания. Крайне редко, но случается, что введение вакцины вызывает тяжелую аллергическую реакцию. В такой ситуации дальнейшую вакцинацию не проводят. Не делают прививку и тем, кто страдает аллергией на белок куриного яйца.
Вакцинацию можно проводить одновременно с другими прививками (кроме БЦЖ), но отдельными шприцами и в различные участки тела. Вакцину вводят внутримышечно, предпочтительно в дельтовидную мышцу плеча. Детям младше 1,5 лет — в бедро.
В местах инъекций вакцины может возникнуть легкая болезненность, отек и уплотнение — это нормальная местная поствакцинальная реакция. После первой инъекции иногда отмечается кратковременное повышение температуры, головная боль, тошнота и рвота, боль в мышцах и суставах, слабость. В случае повышения температуры выше 38,5 градусов С нужно обязательно провести жаропонижающую терапию.
Йодантипирин Йодантипирин — химиопрепарат широкого спектра действия, обладает противовирусными, интерфероногенными, иммуномодулирующими и противо-воспалительным свойствами. Йодантипирин существенно повышает активность фибробластов и индуцирует их антивирусную резистентность, задерживает проникновение вируса в клетку за счет стабилизирующего действия на биологические мембраны, значительно стимулирует продукцию антител.
Еще одним преимуществом препарата является его низкая цена и доступность каждому, препарат можно приобрести в аптечной сети и постоянно иметь при себе, так как для хранения не требуется особых условий.
Недостатки йодантипирина связаны, в основном, с повышенной чувствительностью отдельных людей к йодсодержащим препаратам.
Таблетки йодантипирина принимают внутрь после еды по следующим схемам:
после присасывания клеща — по 0,3 г (3 таблетки) 3 раза в день в течение первых двух дней, по 0,2 г (2 таблетки) З раза в день в течение следующих двух дней и по 0,1 г (1 таблетка) 3 раза в день в течение следующих пяти дней;
в качестве профилактики принемают по 0,2 г (2 таблетки) 1 раз в день в течение всего периода пребывания в местах, связанных с возможным присасыванием клещей, или по 0,2 г (2 таблетки) 3 раза в день в течение 2 дней перед посещением мест, связанных с возможным присасыванием клещей.
При очаговых формах клещевого энцефалита вначале назначается специфический иммуноглобулин против вируса клещевого энцефалита по обычной схеме и через 2-3 дня назначается йодантипирин в указанных выше дозировках.
Таким образом, йодантипирин с успехом может применяться для экстренной профилактики клещевого энцефалита как препарат выбора. Его можно всегда иметь при себе и принимать в случае необходимости.
Лечение клещевого энцефалита
Лечение больных клещевым энцефалитом проводится по общим принципам, независимо от проводимых ранее профилактических прививок или применения с профилактической целью специфического гамма-глобулина.
В остром периоде болезни, даже при легких формах, больным следует назначать постельный режим до исчезновения симптомов интоксикации. Почти полное ограничение движения, щадящее транспортирование, сведение к минимуму болевых раздражений отчетливо улучшают прогноз заболевания.
Не менее важную роль в лечении имеет рациональное питание больных. Диета назначается с учетом функциональных нарушений желудка, кишечника, печени. Принимая во внимание наблюдаемые у ряда больных клещевым энцефалитом нарушения витаминного баланса, необходимо назначение витаминов группы В и С. Аскорбиновая кислота, стимулирующая функцию надпочечников, а также улучшающая антитоксическую и пигментную функции печени, должна вводиться в количестве от 300 до 1000 мг в сутки.
Этиотропная терапия Этиотропная терапия заключается в назначении гомологичного гамма-глобулина, титрованного против вируса клещевого энцефалита. Препарат оказывает четкий терапевтический эффект, особенно при среднетяжелом и тяжелом течении болезни. Гамма-глобулин рекомендуется вводить по 6 мл внутримышечно, ежедневно в течение 3 суток. Лечебный эффект наступает через 12-24 часа после введения гамма-глобулина: температура тела снижается до нормы, общее состояние больных улучшается, головные боли и менингеальные явления уменьшаются, а иногда и полностью исчезают. Чем раньше вводится гамма-глобулин, тем быстрее наступает лечебный эффект.
В последние годы для лечения клещевого энцефалита применяются сывороточный иммуноглобулин и гомологичный полиглобулин, которые получают из плазмы крови доноров, проживающих в природных очагах клещевого энцефалита. В первые сутки лечения сывороточный иммуноглобулин рекомендуется вводить 2 раза с интервалами 10-12 часов по 3 мл при легком течении, по 6 мл — при среднетяжелом и по 12 мл — при тяжелом. В последующие 2 дня препарат назначают по 3 мл однократно внутримышечно. Гомологичный полиглобулин вводится внутривенно по 60-100 мл. Считается, что антитела нейтрализуют вирус (1 мл сыворотки связывает от 600 до 60000 смертельных доз вируса), защищают клетку от вируса, связываясь с ее поверхностными мембранными рецепторами, обезвреживают вирус внутри клетки, проникая в нее путем связывания с цитоплазматическими рецепторами.
Для специфического противовирусного лечения клещевого энцефалита используется также рибонуклеаза (РНК-аза) — ферментный препарат, приготовляемый из тканей поджелудочной железы крупного рогатого скота. РНК-аза задерживает размножение вируса в клетках нервной системы, проникая через гематоэнцефалический барьер. Рибонуклеазу рекомендуется вводить внутримышечно в физиологическом растворе (препарат разводится непосредственно перед выполнением инъекции) в разовой дозе 30 мг через 4 часа. Первая инъекция выполняется после десенсибилизации по Безредко. Суточная доза вводимого в организм фермента составляет 180 мг. Лечение продолжается в течение 4-5 дней, что обычно соответствует моменту нормализации температуры тела.
Современным способом лечения вирусных нейроинфекций является применение препаратов интерферона, которые можно вводить внутримышечно, внутривенно, эндолюмбально и эндолимфатически. Следует учитывать, что большие дозы интерферона 1-3-6×10 ME — обладают иммунодепрессивным свойством, а устойчивость клеток к проникновению вируса не прямо пропорциональна титрам ИФН. Поэтому целесообразно использовать относительно небольшие дозы препарата либо применять индукторы интерферона (двуспиральная РНК фага f2, тилорон и др.), обеспечивающие невысокие титры ИФН и обладающие иммуномодулирующим свойством. Двуспиральная РНК фага f2 (ларифан) вводится внутримышечно по 1 мл с интервалом 72 часа от 3 до 5 раз. Тилорон в дозе 0,15-0,3 г назначается перорально с интервалом 48 часов от 5 до 10 раз.
Патогенетическая терапия Патогенетическая терапия при лихорадочной и менингеальной формах клещевого энцефалита, как правило, заключается в проведении мероприятий, направленных на уменьшение интоксикации. С этой целью производится пероральное и парентеральное введение жидкости с учетом водно-электролитного баланса и кислотно-основного состояния.
При менингоэнцефалитической, полиомиелитической и полирадикулоневритической формах болезни дополнительное назначение глюкокортикоидов является обязательным. Если у больного нет бульбарных нарушений и расстройств сознания, то преднизолон применяется в таблетках из расчета 1,5-2 мг/кг в сутки. Назначается препарат равными дозами в 4-6 приемов в течение 5-6 дней, затем дозировка постепенно снижается (общий курс лечения 10-14 дней). Одновременно больному назначаются соли калия, щадящая диета с достаточным содержанием белков. При бульбарных нарушениях и расстройствах сознания преднизолон вводится парентерально при увеличении вышеуказанной дозы в 4 раза.
При бульбарных нарушениях (с расстройством глотания и дыхания) с момента появления первых признаков дыхательной недостаточности должны быть обеспечены условия для перевода больного на ИВЛ. Люмбальная пункция при этом противопоказана и может быть произведена только после устранения бульбарных устройств.
Для борьбы с гипоксией целесообразно систематическое введение увлажненного кислорода через носовые катетеры (по 20-30 минут каждый час), проведение гипербарической оксигенации (10 сеансов под давлением рСO2=0,25 МПа), использование нейроплегиков и антигипоксантов: внутривенное введение оксибутирата натрия по 50 мг/кг массы тела в сутки или седуксена по 20-30 мг в сутки. Кроме того, при психомоторном возбуждении можно использовать литические смеси.

Рубрика: 1. Общие вопросы медицины и здравоохранения
Дата публикации: 06.12.2016
Статья просмотрена: 283 раза
This article deals with common, exclusively in the spring and summer, the disease of the Central nervous system, tick-borne encephalitis.
Key words: tick-borne encephalitis, complications, prevention
Полиморфизм клинических проявлений клещевого энцефалита, риск развития инвалидности у каждого пятого пациента, повышенный уровень, возможность летальных исходов до 7 % обуславливают целесообразность совершенствования диагностики, профилактики и лечения данного заболевания [3,7]. Известно, что разнообразие клинических форм клещевого энцефалита связано как с циркуляцией различных серотипов вируса, так и с характером иммунного ответа организма. У детей также существенным фактором является возраст, этапное становление нейроиммунных процессов, от степени зрелости которых зависит исход заболевания [4].
Клещевой энцефалит — широко распространенная на территории России нейроинфекция, поражающая преимущественно ЦНС. Переносчиками энцефалита являются иксодовые клещи, обитающие в лесах и лесостепях. Заражение человека обычно происходит через укус инфицированного клеща.
Заболевание чаще встречается в школьном возрасте: 7–9 лет — в 32,7 %, 10 до 12 лет — в 24,6 %, а с 13 до 17 лет — 25,7 %, реже от 1 года до 3 лет — 3,5 % случаев и от 4 до 6 лет — 13,5 %. Среди больных преобладают мальчики (64,9 %). Превалирует трансмиссивный путь инфицирования (67,8 %) в сравнении с алиментарным (18,1 %) [4].
Известно, что инкубационный период у больных клещевым энцефалитом колеблется от 1 до 29 дней. Заболевание развивается, как правило, остро с подъемом температуры до 38–40°С в течение 3–14 дней. У 3,5 % детей до появления лихорадки возможны продромальные симптомы в виде недомогания, снижения аппетита, головной боли и болей в мышцах.
Согласно работам Н. В. Скрипченко, Г. П. Ивановой, Т. Н. Трофимовой, Н. В. Моргацкого [4], среди клинических форм клещевого энцефалита, можно выделить несколько, которые также отличаются по течению инфекционного процесса (см.рис.1).
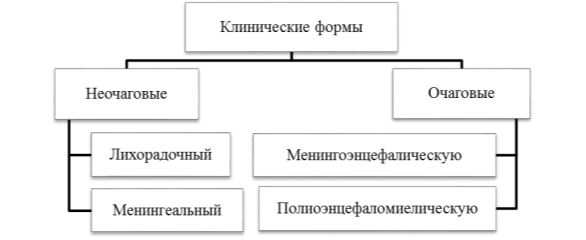
Рис. 1. Клинические формы клещевого энцефалита
Чаще диагностируют неочаговые — лихорадочную (52 %) и менингеальную (34 %) — формы по сравнению с очаговыми (14 %), хотя структура клинических форм имеет региональные различия [1].
Лихорадочная форма заболевания отличается подъемом температуры до 37,5–39,6°С в течение 1–6 дней и выраженными симптомами интоксикации в виде вялости, снижения аппетита, иногда головной боли. После нормализации температуры состояние полностью восстанавливается. При менингеальной форме КЭ наблюдается развитие серозного менингита. Данная форма заболевания, как и лихорадочная, начинается остро с внезапного подъема температуры до фебрильных цифр (38,6±1,1°С). Однако в дальнейшем при одноволновом течении на 2–4-е сутки заболевания, а при двухволновом — на 1–2-й день второй волны присоединяются менингеальные и общемозговые симптомы в виде сильной головной боли, повторных рвот и светобоязни. У 12,6 % детей имеет место нарушение сознания до степени сомноленции, что проявляется выраженной сонливостью в течение суток.
При очаговой форме КЭ по превалированию симптомов поражения головного мозга или ствола и спинного мозга различают менингоэнцефалическую и полиоэнцефаломиелическую. У 75 % детей наблюдается менингоэнцефалическая форма, характеризующаяся симптомами диффузного или очагового поражения полушарий головного мозга и, в меньшей степени, — ствола. При этой форме заболевания, помимо общеинфекционных симптомов, во всех случаях выявляются общемозговые нарушения, характеризующиеся головной болью, многократными рвотами, а также разной степенью расстройства сознания — от сомноленции до комы. У 55,6 % детей отмечается сомноленция, несколько реже — сопор и кома. Полиоэнцефаломиелическая форма диагностируется значительно реже, чем менингоэнцефалическая, составляя четверть случаев среди всех очаговых форм заболевания. Проявляется симптомами поражения, преимущественно, ствола и спинного мозга на уровне шейного или поясничного утолщения. Данная форма характеризуется развитием на 3–4-е сутки заболевания вялых парезов мышц шеи и конечностей на фоне общемозговой симптоматики, наблюдавшейся в 83,3 % случаев [4].
Учитывая программу обследования, утверждённой стандартом оказания медицинской помощи больным клещевым энцефалитом, диагностика будет основываться на данных анамнеза (укус клеща, употребление сырого козьего молока или пребывание в лесной зоне) и лабораторной диагностики, которая заключается в исследовании крови и цереброспинальной жидкости (ЦСЖ) методами иммуноферментного анализа с определением иммуноглобулинов М и G класса и антигена вируса, полимеразной цепной реакции [5].
Н. А. Пеньевская излагает, что способов специфического лечения клещевого энцефалита не существует [2]. При возникновении симптомов, свидетельствующих о поражении центральной нервной системы (менингит, энцефалит), больного следует незамедлительно госпитализировать для оказания поддерживающей терапии, предполагающей обязательное проведение комплексной терапии — этиотропной, патогенетической и симптоматической [8].
Опираясь на результаты исследований А. А. Смородинцева, и А. В. Дубова в настоящее время общепризнано, что основой борьбы с клещевым энцефалитом является вакцинопрофилактика, предполагающая проведение иммунизации с помощью вакцин, зарегистрированных в России [6]. Вакцинацию проводят детям и взрослым, проживающим в очагах с высокой интенсивностью заражения.
Помимо вакцинации, против КЭ также проводят экстренную специфическую профилактику противоклещевым иммуноглобулином лиц, укушенных инфицированным клещом. Иммуноглобулин вводят в течение 96 ч после укуса. Для диагностики инфицированности клеща (обнаружения РНК или антигена вируса КЭ в клеще) его после удаления исследуют методом ПЦР или ИФА. В случае отрицательных результатов исследования клеща рекомендуется наблюдение за ребенком в течение 1 мес. Для повышения неспецифической резистентности организма следует рекомендовать применение Анаферона детского по 1 табл. 3 раза в день детям до 12 лет и по 2 табл. 3 раза в день детям старше 12 лет [5].
Вакцины против клещевого энцефалита исхемы иммунизации
Укус клеща – пустяк, который может обернуться серьезной проблемой для здоровья и жизни человека. Некоторые клещи являются переносчиками опасных инфекционных заболеваний. Как спастись от этих кровососущих тварей, и что делать, если вас уже укусил клещ?
Клещи – одни из наиболее многочисленных представителей класса членистоногих. В настоящее время ученые насчитали более 48 тысяч видов клещей, однако реальное их количество может быть на порядок больше. С медицинской точки зрения клещи представляют интерес, поскольку они являются переносчиками серьезных инфекционных заболеваний.
Среди известных болезней, переносимых клещами – клещевой энцефалит, болезнь Лайма (клещевой боррелиоз) и туляремия. В целом, науке известно о примерно 60 заболеваниях, передающихся клещами. Но самым опасным считается клещевой энцефалит. Это воспаление мозга, которое может закончиться смертью больного.

В подавляющем большинстве случаев укус клеща обнаруживают до того, как они успевают отпасть. Вокруг присосавшегося клеща вы заметите ярко-красное пятно диаметром не более 1 сантиметра. Это типичная реакция организма на укус.

Прикрепляется клещ к коже с помощью специальных выростов, позволяющих ему закрепиться и сосать кровь. Чаще всего клещ прикрепляется к паховой области, животу, пояснице, груди, к области подмышек и ушей. Как правило, клещ долгое время передвигается по телу в поисках мест с нежной кожей, поскольку толстые кожные покровы ему не по силам.
При заражении человека болезнью Лайма место укуса клеща приобретает специфический вид. В частности, воспаленное красное пятно может увеличиваться до 20 сантиметров в диаметре. А спустя некоторое время образуется небольшая возвышенность, имеющая более интенсивный окрас. Центральная часть пятна становится синеватой или белой, образуется корочка, а затем и рубец. Однако уже через 10-15 дней рубец полностью исчезает.
Как уже было сказано, укус клеща не сопровождается никакими болевыми ощущениями. Поэтому долгое время человек просто не замечает присосавшегося клеща.
Выраженность симптоматики зависит от количества присосавшихся клещей. Чем больше клещей укусило человека, тем ярче будут симптомы.
Помимо вышеупомянутых симптомов, укусы клещей также сопровождаются следующими проявлениями:
- высокой температурой;
- учащенным сердцебиением (тахикардия);
- пониженным давлением;
- увеличением региональных лимфатических узлов;
- кожным зудом с высыпаниями;
- головными болями;
- тошнотой и рвотой;
- затруднением дыхания, хрипами;
- симптомами со стороны нервной системы, например, галлюцинациями (в редких случаях).
Поскольку основным симптомом большинства инфекционных заболеваний является лихорадка, то в данном случае уместно будет отдельно сказать о таком симптоме, как высокая температура. Если после укуса клеща повышается температура, то это явный признак либо развивающегося инфекционного заболевания, либо аллергической реакции.

Вот некоторые особенности протекания лихорадки при укусе клеща, которые помогают врачам заподозрить ту или иную инфекцию:
- Клещевой энцефалит. Температура при энцефалите мозга имеет возвратный характер. То есть, спустя 2-4 суток температура повышается, держится в течение 2-3 суток, а затем вновь нормализуется. Спустя 8-10 суток после укуса температура вновь может подняться. В редких случаях клещевой энцефалит сопровождается другой картиной лихорадки.
- Болезнь Лайма (боррелиоз). Как правило, высокая температура при боррелиозе возникает в середине заболевания. В начале болезни Лайма обычно лихорадки не наблюдается. Помимо температуры, боррелиоз также сопровождается головными болями, мигренозными состояниями и болью в мышцах и суставах.
- Гранулоцитарный анаплазмоз. При данном заболевании повышение температуры отмечается спустя 14-18 дней после укуса клеща.
- Моноцитарный эрлихиоз. Высокая температура возникает через 8-14 дней. Лихорадка может задержаться на более чем 20 суток!
- Другие инфекционные заболевания. Характер лихорадки при других инфекционных заболеваниях, переносимых клещами, может быть различным.
Клещевой энцефалит – самая опасная вирусная болезнь, разносчиком которой являются иксодовые клещи. Инфекция преимущественно поражает нервную систему, приводя к энцефалиту головного мозга.

Клещевой энцефалит головного мозга развивается внезапно. Первые симптомы начинаются в промежутке от 1 до 30 дней после укуса паразитарного клеща. У больного резко повышается температура до 39 градусов по Цельсию, возникают сильные головные боли, боли в суставах и в теле. Глаза и лицо становятся красными, развивается общая слабость.
Уже с 3-5 дня после появления первых признаков заболевания возникают симптомы со стороны нервной системы. В частности, больного беспокоят судороги мышц, нарушается координация движений, возможно бредовое состояние. При появлении таких симптомов нужно немедленно вызывать скорую помощь. Больного следует как можно скорее доставить в больницу на курс интенсивного лечения.
Лечение клещевого энцефалита.
В настоящее время эффективным средством против клещевого энцефалита является противоклещевой иммуноглобулин, который вводится больному внутримышечно один раз. В этом препарате содержатся специфические антитела, которые, попав в организм, начинают уничтожать вирусные частицы.
Кроме того, применяется ряд противовирусных препаратов, которые могут назначаться пострадавшему от укуса клеща для профилактики развития клещевого энцефалита.
Отметим, что далеко не каждый человек, укушенный энцефалитным клещом, заболевает энцефалитом. Здесь многое зависит от состояния иммунной системы человека.

Самой эффективной профилактикой клещевого энцефалита головного мозга является прививка. Как правило, вакцины проводят людям, работающим в сельском хозяйстве и в лесах, поскольку у них высок риск заразиться данной патологией.

Поскольку при энцефалите поражается нервная система, то основным осложнением данного заболевания является паралич конечностей. Примерно в 2-3% при клещевом энцефалите наступает смерть больного. Как правило, летальный исход происходит в течение 1 недели после появления первых симптомов заболевания.
Болезнь Лайма – относительно распространенное инфекционное заболевание, которое вызывается спирохетами и переносится клещами.

Болезнь нередко переходит в хроническую стадию со склонностью к рецидивам. Как правило, при болезни Лайма поражается кожа, нервная система, суставы, мышцы и сердце.
Первый симптом болезни Лайма – покраснение на месте укуса. Как правило, красное пятно имеет диаметр от 1 до 10 сантиметров. В редких и особо тяжелых ситуациях диаметр покраснения составляет 50-60 сантиметров и более. Внешний край воспалительного покраснения имеет более интенсивный окрас и слегка возвышается над уровнем кожных покровов.
Спустя время центр пятна становится белым или синеватым, а потом покрывается корочкой. Спустя 30-45 дней после укуса клеща возникают признаки поражения нервной системы, сердечной мышцы или суставов.
На этом этапе больного беспокоят симптомы, напоминающие грипп: головная боль, высокая температура, боль в горле, усталость, боль в мышцах и другие. Воспалительный процесс в суставах приводит к их нагреванию и отечности.
Поражение нервной системы при болезни Лайма приводит к нарушению чувствительности кожи, параличам лица и конечностей, бессоннице и нарушению слуха. Что касается сердечных симптомов, то при болезни Лайма это чаще всего аритмия, тахикардия, боли в груди, брадикардия, нарушение дыхания и головокружение. В редких случаях болезнь Лайма приводит к депрессии.
Поскольку боррелиоз вызывается спирохетами, то единственно верным лечением данного заболевания является антибиотикотерапия. При болезни Лайма назначают антибиотики тетрациклинового и пенициллинового ряда. Длительность такой терапии, как правило, не менее 14 дней (чаще дольше). При тяжелых формах болезни Лайма антибиотики вводятся внутривенно.

Профилактика болезни Лайма. К сожалению, как в случае с клещевым энцефалитом, специфической профилактики болезни Лайма не существует. Единственный способ минимизировать наступление болезни – не допустить укуса клеща, но об этом мы поговорим чуть позже.
Если болезнь Лайма не лечить на ранней стадии, то со временем развиваются серьезные осложнения со стороны сердца, суставов и нервной системы. По статистике, даже среди тех пациентов, которые вовремя обратились за медицинской помощью, в 15% случаев боррелиоз приводит к вышеупомянутым осложнениям.
Это вирусное заболевание, при котором поражаются почки. Симптоматика геморрагической лихорадки с почечным синдромом довольно яркая. Болезнь сопровождается высокой температурой, сильным ознобом, болями в пояснице и мышцах.
Примерно на 3-5 день заболевания появляются характерные кожные проявления в виде кровоизлияний и сыпи, которыми покрывается почти все тело. Этот симптом возникает из-за того, что вирус поражает сосуды, делая их ломкими.
Геморрагическая лихорадка с почечным синдромом нуждается в скорейшей госпитализации больного. Однако в изоляции больного нет никакой надобности, поскольку болезнь не передается от человека к человеку.
Основное лечение заболевания – назначение противовирусных препаратов. Кроме того, необходим постоянный контроль работы почек. Если больному оказать своевременную и адекватную медицинскую помощь, то пациент полностью выздоравливает. В противном случае возможны серьезные нарушения в работе почек вплоть до летального исхода.
Это острое инфекционное заболевание, возбудителем которого являются анаплазмы – мелкие внутриклеточные бактерии, которые поражают белые кровяные тельца (гранулоциты).
Чаще всего заражение анаплазмой происходит при укусе клеща, в слюне которого и содержится патогенная бактерия. Симптоматика заболевания во многом напоминает грипп. Больного также беспокоят перебои в работе сердца, а формула крови изменена в сторону снижения количества лейкоцитов и тромбоцитов.
Определить гранулоцитарный анаплазмоз, основываясь лишь на симптомах, невозможно. В подавляющем большинстве случаев больные переносят недуг на ногах, думая, что они болеют простудой или гриппом.
Это еще одна опасная инфекционная болезнь, которую распространяют клещи. Возбудителем туляремии является мелкая бактерия (палочка), которая чувствительна к высоким температурам. При 60-65 градусах по Цельсию бактерия погибает.
Чаще всего туляремией заражаются, употребляя в пищу зараженные продукты. Однако болезнь переносится и кровососущими членистоногими, в том числе и клещами.
Симптоматика туляремии достаточно яркая. Болезнь сопровождается высокой температурой, ознобом, головными болями, ломотой в теле, рвотой и носовыми кровотечениями.
Основное лечение сводится к назначению мощной антибиотикотерапии, направленной на уничтожение патогенной бактерии.
Эта бактериальная инфекция, которую переносят некоторые виды иксодовых клещей, главным образом, поражает кожу, центральную нервную систему, печень и костный мозг.
Для подтверждения наличия эрлихиоза проводят специальную лабораторную диагностику, и в случае подтверждения заболевания назначаются антибиотики из группы тетрациклинов.
Что же делать и куда обращаться при укусе клеща?
Если вы заметили на своем теле присосавшегося членистоногого, то врачи рекомендуют следовать таким правилам:

КАК ЗАЩИТИТЬСЯ ОТ УКУСА КЛЕЩА – НЕСКОЛЬКО ПРОСТЫХ РЕКОМЕНДАЦИЙ
Вот несколько простых рекомендаций, которые позволят вам не подпустить клеща к своему телу:
- Если вы долго планируете находиться в лесу, где обитают клещи, то рекомендуется воспользоваться противоэнцефалитным костюмом. Если противоэнцефалитного костюма нет, то верхняя одежда (сорочка, куртка) должна быть с длинными рукавами и манжетами, а штанины следует заправить в носки.
- Защитите шею – наденьте плотно прилегающий к телу капюшон или косынку.
- Каждые 40-60 минут проверяйте одежду, нет ли на вас клещей.
- Используйте специальные репелленты, которые можно наносить на тело и одежду. Эти средства отпугивают клещей и насекомых, не давая им возможности приблизиться к вам.
Помните, что укус клеща – обстоятельство, которым нельзя пренебрегать. Если вы столкнулись с этой проблемой, то как можно скорее нужно предпринять все необходимые меры для сохранения своего здоровья.
Читайте также:
 Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
Пожалуйста, не занимайтесь самолечением!При симпотмах заболевания - обратитесь к врачу.
