Кишечная инфекция и боль в шее
Кишечные инфекции – это острые состояния, которые возникают вследствие инвазии патогенных микроорганизмов в кишечник человека. Поражение пищеварительной системы может быть вызвано множеством возбудителей. Объединяет данные состояния общность клинической картины – выраженный диарейный синдром и интоксикация пациента.
Возбудители кишечных инфекций
В зависимости от происхождения все кишечные инфекции можно разделить на:
Значительно реже заболевание ассоциировано с патогенными грибками.
| Бактериальные инфекции | Вирусные инфекции | Протозойные инфекции |
|
|
|
Симптомы
- Болевой синдром. В зависимости от уровня поражения кишечника боли могут локализоваться в области верхних или нижних отделов живота.
- Диарейный синдром. Для большинства кишечных инфекций характерно учащение дефекации, которое часто сопровождается появлением ложных позывов – тенезмов.
- Запоры. В тяжелых случаях заболевания возможно развитие пареза кишечника, который внешне характеризуется стойким запором, сохраняющимся на протяжении нескольких суток.
- Изменение характера стула. В большинстве случаев стул становится жидким, водянистым, меняется его цвет. В составе кала могут обнаруживаться остатки непереваренной пищи, слизь или кровь.
- Общая интоксикация организма. Кишечная инфекция обязательно сопровождается ухудшением общего состояния пациента, которое проявляется возникновением лихорадки, общей слабости, головных болей, снижения массы тела, отсутствием аппетита.
- Тошнота и рвота. В зависимости от тяжести течения заболевания рвота может быть однократной или многократной, приносить пациенту облегчение или, наоборот, ухудшать его состояние.

Пути передачи кишечных инфекций

Алиментарный путь. Заражение происходит через употребляемую пищу. Такой механизм передачи наиболее характерен для кишечных инфекций.- Водный путь. Попадание микроорганизмов в тело человека осуществляется при употреблении воды из непроверенных источников.
- Контактно-бытовой путь. Распространение бактерий происходит через предметы обихода.
- Воздушно-капельный путь. Наиболее редко микроорганизмы проникают в тело человека после вдыхания воздуха, в который попали частички мокроты инфицированного пациента. Для кишечных инфекций практически не характерен аэрозольный путь передачи, однако в исключительных случаев возможно и такое заражение.
Диагностика
При подозрении на кишечную инфекцию пациент должен обратиться к своему терапевту. После обследования врач сможет предположить конкретный диагноз и назначит лечение. При тяжелом течении заболевания или при подозрении на специфическую инфекцию (например, дизентерию) больной направляется в специализированный инфекционный стационар для проведения профильной терапии и обеспечения необходимой изоляции.
Для подтверждения диагноза кишечной инфекции используются следующие методики диагностики:

Исследование кала. Копрограмма дает возможность исследовать кал, обнаружить возможные примеси крови, иммунных клеток, выделить бактерии и отправить их на посев.- Бактериологическое исследование кала. Посев полученного от пациента биоматериала – основной способ определения возбудителя заболевания. Бактерии культивируются на специальных питательных средах и тщательно исследуются, что позволяет установить вид патогенной бактерии. Кроме того, после определения возбудителя проводится его тестирование на чувствительность к антибиотикам, что позволяет точно подобрать эффективную терапию для пациента.
- Серологические исследования. Дополнительным способом диагностики являются исследование на антитела в крови пациента. Они выделяются в ответ на воздействие бактерий через 4-5 дней. Антитела имеют высокую специфичность по отношению к определенной бактерии, благодаря чему можно установить разновидность микроорганизма.
Лечение
Лечение кишечной инфекции зависит от того, каким возбудителем она вызвана, однако можно выделить ряд общих правил, которые относятся ко всем поражениям пищеварительной системы.

При легкой форме патологии пациенту назначается щадящая диета. Уменьшается общий объем пищи, исключаются вредные для кишечника продукты, назначается максимально щадящее питание. При среднетяжелом и тяжелом течении заболевания общий суточный калораж сокращается примерно на 40-50%. Рекомендуется увеличить частоту приемов пищи до 6-8 раз в день. В период восстановления, когда диарейный синдром исчезает, рекомендуется назначить пациенту пребиотики как в виде пищевых продуктов, так и отдельно, в таблетках.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
Для лечения тяжелых бактериальных инфекций применяются антибиотики. Средства подбираются в зависимости от возбудителя.
Определение схемы терапии и дозировки лекарства проводится только лечащим врачом пациента.
При более легких формах заболевания антибактериальные препараты обычно не назначаются, проводится симптоматическая терапия. В нее входят:
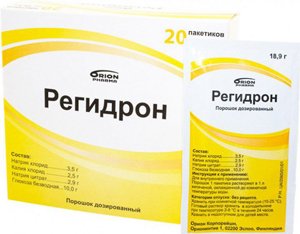
Введение солевых растворов (Трисоль, Регидрон). При легких формах заболевания жидкость назначается внутрь, при тяжелом течении – вводится парентерально.- Жаропонижающие средства. Для снижения температуры и интоксикации назначаются нестероидные противовоспалительные средства (Ибупрофен, Нимесулид), а также Парацетамол.
- Сорбенты (Энтеросгель, Полисорб, Смекта). Препараты из данной группы обезвреживают токсические вещества, которые содержатся в пораженном кишечнике, и выводят их из организма. Благодаря этому снижается выраженности интоксикации организма.
- Пробиотики и пребиотики. Кишечные инфекции обычно сопровождаются симптомами дисбактериоза, поэтому пациентам назначаются средства для восстановления нормальной микрофлоры пищеварительной системы. Лекарства применяются исключительно в реабилитационном периоде, когда исчезает диарейный синдром, так как до этого их использование практически неэффективно.
При подозрении на кишечную инфекцию пациент должен оценить свое состояние и принять решение о тактике лечения. Если это легкое пищевое отравление, которое не сопровождается выраженным подъемом температуры и внекишечными симптомами, то заболевание можно лечить дома. Для этого рекомендуется голод и покой, обильное питье, использование сорбентов. При тяжелом состоянии больного, выраженной лихорадке, присоединении внекишечных проявлений обязательно нужно обратиться к врачу. Возможно, пациенту потребуется госпитализация в гастроэнтерологическое отделение или инфекционную больницу.
Прогноз для пациента будет зависеть от возбудителя кишечной инфекции. В большинстве случаев болезнь легко устраняется, однако при некоторых специфических заболеваниях болезнь сопровождается осложнениями и может даже привести к летальному исходу. Залогом благоприятного разрешения заболевания является раннее обращение к врачу и соблюдение его инструкций.
Возможные осложнения
- инфекционно-токсический шок;
- вторичное распространение очагов инфекции, поражение других органов;
- острая почечная недостаточность;
- дисбактериоз.
Профилактика
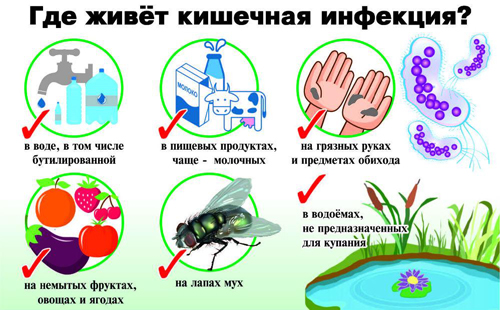
- регулярно мыть руки перед приемом пищи;
- употреблять мясные и молочные продукты из проверенных источников;
- не пить воду из природных водоемов, не купаться на неофициальных пляжах;
- тщательно мыть фрукты и овощи, даже перед термической обработкой;
- соблюдать правила личной гигиены, не пользоваться чужими личными вещами (например, полотенцами);
- по возможности ограничить контакты с людьми, имеющими признаки кишечных инфекций.

Боль в шее (цервикалгия) — это болевые ощущения различного характера и интенсивности, возникающие в шейной области. Симптом сопровождается головокружениями, чувством онемения затылка или руки, локальным покраснением и отеком кожи. Шея может болеть при инфекционно-воспалительных заболеваниях этой области, травмах и дегенеративных процессах в позвоночнике, после длительного нахождения в вынужденном неудобном положении. Для установления причины боли в шее назначают КТ, МРТ, УЗИ, лабораторные анализы. Для купирования симптома применяют анальгетики, НПВС, методы физиотерапии.
Общая характеристика
Неприятные ощущения усиливаются при поворотах и наклонах головы, поэтому человек вынужден поворачиваться всем корпусом. Зачастую шея начинает болеть после длительного пребывания в неудобном положении: пациенты отмечают, что дискомфорт появился после рабочего дня за компьютером или швейной машинкой. Многие больные связывают развитие цервикалгии с переохлаждением, действием сквозняков. Если сильно болит шея, или боли сочетаются с головокружениями, онемением в затылке, шумом в ушах, необходимо как можно быстрее обратиться за квалифицированной медицинской помощью.
Классификация
В зависимости от продолжительности болей в шее выделяют острую форму длительностью до 10 дней, и хроническую цервикалгию, которая может быть постоянной или рецидививующей. В соответствии с этиопатогенетической классификацией различают две формы цервикалгии:
- Вертеброгенная боль в шее. Развивается вследствие первичного поражения костно-хрящевых структур шейного отдела позвоночника. К этой группе относят спондилогенную цервикалгию, связанную с поражением костей и сдавлением спинного мозга, и дискогенную, обусловленную деформацией межпозвоночных дисков.
- Невертеброгенная боль в шее. Включает все остальные причины, из-за которых болит шея. Неприятные ощущения могут возникать при воспалительных процессах в мышечно-связочном аппарате, патологиях внутренних органов — глотки, щитовидной железы, лимфатических узлов и слюнных желез.
По локализации различают болевой синдром спереди или в боковых отделах шеи, в области позвоночного столба. Отдельно выделяют боль в горле. Цервикалгию, которая иррадиирует в соседние анатомические области, подразделяют на цервикокраниалгию (распространение болей на затылочную область) и цервикобрахиалгию (шейно-плечевой синдром).
Почему болит шея
Чувство першения, царапанья в горле ассоциируется с простудными заболеваниями, но неприятные ощущения зачастую могут быть вызваны и другими причинами (чрезмерно сухим воздухом в помещении, воздействием атмосферных поллютантов). Иногда болевой синдром ощущается настолько сильно, что пациентам кажется, будто у них болит вся шея. С болями в горле протекают такие состояния, как:
- Ларингиты: атрофический, геморрагический, гиперпластический.
- Вирусные болезни: ОРВИ, инфекционный мононуклеоз, грипп и др.
- Бактериальные инфекции: ангина, дифтерия, скарлатина.
- Аллергическое воспаление: ларинготрахеиты, фарингиты.
- Инородные тела в глотке; мясные и рыбные кости, у детей — детали игрушек.
- Дефицитные состояния:авитаминоз В12 и В2, недостаток аскорбиновой кислоты, железа.
- Гастроэзофагеальный рефлюкс.
- Редкие причины: длинный шиловидный отросток, синдром Иценко-Кушинга, злокачественные новообразования горла или голосового аппарата.
Дискомфортные ощущения могут локализоваться непосредственно под подбородком, на ограниченном участке, но чаще беспокоят сильные разлитые боли. Болезненность усиливается при глотании, поворотах головы, сдавливании шеи воротником рубашки. Боль в шее вызывают:
- Патологии щитовидной железы: острый и подострый тиреоидит, диффузный токсический зоб, тиреоидит Хашимото.
- Травмы: растяжения и разрывы мышечных волокон, удары в область шеи.
- Воспалительные процессы:миозиты, невриты, тендиниты.
- Гнойные заболевания: нагноившаяся шейная киста, паратонзиллярный абсцесс.
- Поражение лимфоидных образований: лимфадениты, лимфангиты.
- Шейный компрессионный синдром: корешковый, позвоночной артерии.
- Болезни смежных органов: эзофагиты, трахеиты.
- Приступ стенокардии.
- Дегенеративные болезни позвоночника: шейный остеохондроз, остеоартроз, пролапс или грыжа межпозвоночного диска.
- Травмы костей: компрессионные переломы шейных позвонков, компрессия спинного мозга, переломы позвоночных дуг и отростков.
- Повреждение других структур: разрывы надостных и межостных связок позвоночника, поражение околопозвоночных мышц.
- Системные болезни соединительной ткани: болезнь Бехтерева (анкилозирующий спондилоартрит), артриты (ревматоидный, псориатический), синдром Рейтера.
- Инфекционные процессы: остеомиелит, туберкулез позвонков.
- Редкие причины: наличие патологических двусторонних шейных ребер, синдром Клиппеля-Фейля.
Интенсивные болевые ощущения по боковой поверхности шеи обычно иррадиируют в плечо или ухо. Человек может ощущать покалывание, жжение, пульсацию в этой области. При сильном дискомфорте формируется вторичная кривошея, при которой голова постоянно наклонена к больной стороне, а подбородок обращен к здоровой. Наиболее распространенные причины, почему возникает боль в шее сбоку:
- Патологии кровеносных сосудов: варикозное расширение вен шеи, атеросклероз крупных шейных артерий, питающих головной мозг.
- Пребывание в неудобной позе: постоянно наклоненная голова при работе за компьютером, плохая подушка для сна, особенности походки с наклоном шеи в одну и ту же сторону.
- Мышечные спазмы: при резком повороте головы, интенсивной физической нагрузке, после переохлаждения.
- Заглоточный абсцесс.
- Онкологические заболевания: новообразования щитовидной и паращитовидных желез, опухоли боковой поверхности глотки и гортани.
- Врожденные болезни: синдром Гризеля, крыловидная шея при аномалии Шерешевского-Тернера.
- Редкие причины: осложнения после субарахноидального кровоизлияния, перенесенного менингита.
Диагностика
Человек, у которого болит шея, чаще всего обращается к остеопату или врачу-неврологу. Обследование длительное и комплексное, для постановки правильного диагноза необходимо исключить множество причин, вызывающих боли в шее. Диагностический поиск предполагает использование лабораторных и инструментальных методов, направленных на визуализацию пораженной области и поиск признаков сопутствующих заболеваний. Наибольшей информативностью обладают:
- Сонография.УЗИ шеи и других частей тела применяется для быстрой неинвазивной визуализации всех шейных структур, выявления признаков патологии внутренних органов, которые могут спровоцировать боль в шее. Проводится прицельное УЗИ щитовидной железы, подчелюстных слюнных желез. Дуплексное сканирование помогает оценить состояние кровотока в крупных сосудах.
- Рентгенологическая визуализация. Обзорная рентгенография ШОП применяется для выявления деформаций костных структур, смещения позвонков, при которых всегда болит шея. Более информативным методом считается КТ позвоночника, которая позволяет оценить характер и степень вертебральных нарушений. Для изучения связочного аппарата рекомендована МРТ.
- Функциональная диагностика. Появление болей в шее может вызываться поражением мышечного аппарата, поэтому целесообразно выполнение электромиографии. При подозрении на корешковый характер боли показана электронейрография. Для выявления шейного кифоза необходима проба Форестье. Степень болевого синдрома определяют с помощью опросника Мак-Гилла.
- Лабораторные методы. Общий и биохимические исследования крови требуются для исключения острых воспалительных процессов, в связи с которыми может болеть шея. Обязательно определяется концентрация тиреоидных гормонов. При наличии общеинфекционного синдрома проводят бактериологический посев мокроты или мазка из зева, серологические реакции (РИФ, ИФА, ПЦР).
Если у пациента болит не только шея, но и горло, необходим осмотр отоларинголога. При интенсивном болевом синдроме, особенно у больных пожилого возраста или при наличии сердечных заболеваний в анамнезе, регистрируется ЭКГ для исключения атипичных форм стенокардии и инфаркта миокарда. При серьезных травмах позвоночника, сопровождающихся нарушениями чувствительности или парезами, производится миелография для оценки состояния спинномозгового канала.
Лечение
Если начала болеть шея, нельзя затягивать с визитом к врачу. Цервикалгия требует тщательной диагностики, чтобы установить причины появления неприятных симптомов. Нужно избегать резких движений в шейном отделе, сквозняков и переохлаждений. До верификации диагноза боли в шее облегчают с помощью согревающих процедур (укутывания шейной области шерстяным шарфом). Если болевые ощущения выражены сильно, допускается прием анальгетиков из группы НПВС. Но эти препараты нельзя принимать длительно без назначения врача, поскольку они могут вызвать язвы и кровотечения из ЖКТ.
Врачебная тактика при цервикалгии зависит от причины развития заболевания и интенсивности болевых ощущений. Изолированное медикаментозное лечение применяется редко, более эффективны его комбинации со современными физиотерапевтическими методами. Для купирования болей в шее и устранения основной патологии, вызвавшей цервикалгию, используются следующие группы препаратов:
- НПВС. Лекарства эффективно устраняют воспалительный процесс и снимают болевые ощущения. Для снижения побочных эффектов желательно применять селективные ингибиторы ЦОГ-2, которые не влияют на слизистую ЖКТ.
- Миорелаксанты. Препараты быстро устраняют мышечные спазмы, после расслабления мышц шея болит гораздо меньше. Эффект наблюдается уже после первого укола, для закрепления действия средства применяют курсами.
- Анестетики. Используются при сильных болях в шее, которые пациент не может переносить. Средства вводятся в пораженную область в виде инъекций (блокад). Длительное назначение местных анестетиков нецелесообразно.
- Антибиотики. Препараты показаны при бактериальных и гнойных процессах шейной области, которые вызвали болевой синдром. В такой ситуации дискомфортные ощущения у больных прекращаются после устранения причины.
- Витамины. Препараты витаминов группы В, особенно тиамин, активно применяются в тех случаях, когда боли в области шеи имеют хронический характер. Лекарства улучшают питание спинномозговых корешков и нервов.
Для устранения напряжения мышц, из-за которого заболела шея, используют воротник Шанца, который рекомендуют носить в течение 2-3 недель. Шея меньше болит после местных тепловых процедур — грязевых ванн и компрессов, электрофореза с анестетиками. Для восстановления анатомического положения позвонков и дисков полезны приемы мануальной терапии. Уменьшить хронические боли в шее помогает магнитотерапия, иглорефлексотерапия. После стихания острых болей начинают сеансы массажа, при этом физиотерапию необходимо дополнять методами ЛФК.
При болях в шее, обусловленных патологией позвоночного столба, необходимо оперативное вмешательство. Для снижения давления на нервные корешки применяют дискэктомию, фораминотомию и ламинэктомию. При выявлении грыж выполняют соответствующие операции, при обнаружении новообразований в шейной части тела проводят их хирургическое удаление. Тяжелые дегенеративные поражения позвоночника — показание к спондилодезу. Если боль в шее вызвана гнойниками или кистами, необходимо их вскрытие и дренирование, промывание образовавшейся полости антибактериальными растворами.

Кишечная инфекция – это группа заболеваний, при которых главными симптомами являются повышение температуры тела, признаки интоксикации и нарушения со стороны желудочно-кишечного тракта.
Передаются микроорганизмы, вызывающие эти болезни, в основном через грязные руки.
Тяжелее всего заболевания протекают у детей и пожилых людей, но могут вызывать серьезные осложнения и у лиц молодого возраста.
Медикаментозное лечение и диета обязательны при этих видах инфекции.
Возбудители кишечных инфекций
Возбудителей кишечной инфекции много.
Источником инфекции являются люди – больные выраженными, стертыми формами заболевания или носители этой (обычно это касается только бактериальной) инфекции.

Период заразности при каждой инфекции отличается, но при бактериальной инфекции обычно он занимает промежуток времени от появления первых симптомов до полного выздоровления. При вирусных заболеваниях человек продолжает быть источником инфицирования до 2-3 недель после угасания у него всех признаков болезни.
Выделяются микробы в основном с калом, но также могут находиться и в моче, и в слюне, и в рвотных массах. Иммунитета ко всем указанным микроорганизмам нет, то есть даже если человек переболел каким-то кишечным заболеванием, то шанс через небольшое время заразиться таким же видом инфекции.
Заражаются от больного при попадании микроба через рот. Обычно это происходит при употреблении:
- сырой воды или молока;
- тех продуктов, которые не могут быть термически обработанными (торты с кремом, кисломолочные продукты);
- необработанного термически мясо;
- птичьих яиц, выпитых сырыми или неполностью проваренных/прожаренных;
- пользования общими полотенцами, посудой, контакт с сиденьями унитаза, дверными ручками, игрушками в том доме, где живет или работает больной, после чего здоровый ранее человек не помыл руки;
- купание с заглатыванием воды в открытых водоемах.
Больше шансов заразиться у таких категорий населения:
- пожилые люди;
- недоношенные дети;
- дети, которых кормят искусственными смесями;
- люди с иммунодефицитами;
- дети, рожденные с патологиями нервной системы;
- люди, страдающие алкоголизмом.
Симптомы кишечной инфекции у взрослых

Инкубационный период – 6-48 часов. Чем раньше у взрослых появляются какие-либо симптомы с момента употребления инфицированной пищи, тем тяжелее будет протекать кишечная инфекция.
Затем развиваются такие синдромы:
1) Интоксикационный, который проявляется такими симптомами:
- слабость;
- головная боль;
- ломота в теле;
- головокружение;
- тошнота.
3) Гастритический синдром:
- боль в желудке;
- тошнота;
- после приема пищи или воды – рвота, после нее становится легче.
6) Сочетание трех вышеуказанных симптомов в различных комбинациях.
Для каждой из инфекций характерно свое сочетание этих симптомов, но оно не обязательно наблюдается каждый раз.
Диагностика кишечной инфекции
Предварительный диагноз ставят по клинической картине заболевания, характеру употребляемой пищи и внешнему виду стула.
Следующим шагом у детей является проведение экспресс-теста на наличие ротавирусной инфекции: так уже через 10 минут, после получения кала можно узнать, вызвана ли данная кишечная инфекция ротавирусом или нет.
Если тест отрицательный, проводятся следующие методы диагностики:
- 1) Посев кала, промывных вод и рвотных масс на различные питательные среды с целью определения бактерии, вызвавшей заболевание. Результат приходит только через 5 дней.
- 2) Серологические методы: определение специфических антител в крови к различным вирусам и бактериям методами ИФА, РА, РПГА и РНГА. Кровь на эти исследования набирается из вены не в первый день болезни, результат приходит еще через несколько дней.
- 3) ПЦР-исследование генома некоторых бактерий в биоматериале.
- 4) Инструментальные исследования (ректороманоскопия, колоноскопия и другие) могут только отметить изменения в кишечнике, характерные для того или иного заболевания. Помогают они и оценить поражение ЖКТ.
Как лечить кишечную инфекцию?

1) В первую очередь лечение кишечной инфекции начинается с того, что человеку назначается диета.
Из рациона исключаются
- :
- молочные продукты;
- сырые овощи, ягоды и фрукты;
- жареные продукты;
- жирное;
- соленое;
- острое;
- копченое;
- салаты.
3) Важным фактором является восполнение потерь жидкости, которые произошли с калом, рвотой и повышенной температурой. То есть в дополнение к своей физиологической норме человек должен получить еще минимум 1,5 л жидкости в сутки (расчет для взрослых). Можно попытаться вернуть эту жидкость с помощью питья. Пить нужно воду без газа, компот из сухофруктов, очень слабый отвар шиповника. Нужно использовать также готовые солевые препараты, которые разводятся кипяченой водой: Регидрон, Хумана, Оралит и другие.
5) Симптоматическое лечение: при симптомах гастрита назначаются Омез, Ранитидин; при тошноте – Церукал.
6) Препараты бифидо- и лактобактерий: Энтерожермина, Йогурт, Био-Гая, Энтерол.
Обычно прогноз благоприятный – и для выздоровления, и для жизни – при условии проведения полного и адекватного курса антибактериальной и регидратационной терапии.
В редких случаях могут формироваться тяжелые септические формы вышеперечисленных бактериальных инфекций. Иногда формируется длительное, и даже пожизненное носительство этих бактерий.

Специфической профилактики (то есть вакцин или анатоксинов) ни для одной из этих инфекций нет.
Применяются только неспецифические профилактические мероприятия:
- соблюдение индивидуальных гигиенических мероприятий;
- кипячение воды и молока перед употреблением;
- мытье рук после туалета;
- отказ от употребления сырых яиц (даже собранных от собственных же птиц);
- достаточная термическая обработка мяса;
- скрупулезный просмотр сроков годности тех продуктов, которые вы собираетесь покупать;
- мытье овощей, ягод, зелени, фруктов перед употреблением;
- хранение готовой продукции в холодильнике;
- отказ от кормления грудничков неразведенным коровьим или козьим молоком;
- поддержка достаточных санитарных условий в доме/квартире;
- если в семье кто-то заболел – кипячение всей его посуды, отказ от употребления еды из одной посуды, обеззараживание испражнений хлорсодержащими препаратами.
К какому врачу обратиться для лечения?
Если после прочтения статьи вы предполагаете, что у вас характерные для этого заболевания симптомы, то вам стоит обратиться за консультацией к гастроэнтерологу.
Читайте также:


