Кератит реферат список литературы
Введение
Кератит — воспаление роговицы глаза, проявляющееся преимущественно её помутнением, изъязвлением, болью и покраснением глаза. Может иметь травматическое или инфекционное (грипп, туберкулёз и др.) происхождение. Наблюдаются слезотечение, светобоязнь, блефароспазм, уменьшение прозрачности и блеска роговицы с последующим её изъязвлением и развитием тяжелых осложнений. Возможный исход кератита — бельмо, снижение зрения.
1. Типы
При поверхностном кератите поражается верхний слой роговицы. Поверхностный кератит может возникнуть как осложнение после конъюнктивита, дакриоцистита. После поверхностного кератита рубцы на роговице, как правило, не остаются.
При глубоком кератите идет воспаление внутренних слоев роговицы. В этом случае на роговице остаются шрамы, которые в случае появления на зрительной оси могут снижать остроту зрения. Чтобы избежать этого при глубоком кератите иногда локально используются стероидные капли для глаз. [1]
2. Виды
• Весенний кератоконъюнктивит. Причина воспаления и изъязвления роговицы — тяжелая аллергическая реакция [2].
• Бактериальный кератит. Бактериальная инфекция роговицы может возникнуть в результате травмы или ношения контактных линз. Как правило, бактериальные кератиты вызывают такие бактерии как Staphylococcus aureus и синегнойная палочка (часто у тех, кто носит контактные линзы).
Одной из самых серьезных инфекций, вызывающих бактериальный кератит, является амёбная инфекция (амёбные кератиты). Обычно она встречается у людей, которые носят контактные линзы. [2] Как правило, заболевание вызывает простейшее Acanthamoeba. В долгосрочной перспективе амебный кератит может привести к слепоте.
• Грибковый кератит. Вызывается паразитическими грибками. Заболевание сопровождается выраженным корнеальным синдромом, болью и смешанной гиперемией глаза. При этом типе кератита изъязвляются, как правило, как поверхностные, так и глубокие слои роговицы, вплоть до ее перфорации. В воспалительный процесс нередко вовлекается сосудистая оболочка. Часто грибковые кератиты приводят к появлению бельма и существенному снижению зрения. [3]. Диагностика грибкового кератита часто затруднена, что приводит к ошибкам в лечении. [9]
• Вирусный кератит. Вызывается вирусами, в 70 % случаев вирусом герпеса. [4]
• Онхоцеркозный кератит. В развитии онхоцеркозного кератита ведущую роль играют аллергические реакции. Различают поражения переднего и заднего отделов глаз. Экссудативно-пролиферативный процесс заканчивается склерозом оболочек глаз. Ранним признаком онхоцеркозного кератита является конъюнктивально-роговичный синдром: зуд, слезотечение, светобоязнь, блефароспазм. Характерны гиперемия и отек конъюнктивы с образованием валика вокруг лимба (лимбит). Часто это заболевание приводит к значительному снижению зрения или слепоте. [6]
• Ползучая язва роговицы. Возникает чаще всего после поверхностных травм роговицы мелкими инородными телами. Развитию процесса способствует дакриоцистит (гнойное воспаление слезного мешка). Течение обычно тяжелое. При отсутствии своевременного лечения возможны осложнения вплоть до прободения роговицы. [7]
• Фотокератит — воспаление роговицы, возникающее вследствие ожога роговицы и конъюнктивы в результате интенсивного воздействия ультрафиолетового излучения (естественного — при долгом пребывании на солнце, или искусственного — от сварочного аппарата).
• Неязвенный кератит. При такой форме наблюдается отек эпителия без изъязвления роговицы. Как правило, возникает в результате попадания в глаз грамм-отрицательных бактерий (чаще всего через контактные линзы).
3. Причины
В зависимости от вида, кератит может иметь разные причины. Среди них вирусная и бактериальная инфекция, травмы глаза, заражение вирусом простого герпеса.
4. Диагностика
Своевременная диагностика играет важную роль для эффективного лечения кератита, так как это заболевание часто ошибочно принимается за аллергический конъюнктивит.
5. Лечение
Лечение зависит от причины кератита. В любом случае на время заболевания рекомендуется прекратить использование контактных линз.
Инфекционные кератиты, как правило, требуют антибактериальной, противогрибковой или противовирусной терапии. Обычно при кератитах назначают глазные капли, таблетки, или даже внутривенные инъекции препаратов. При герпетических и других вирусных кератитах используются глазные капли Офтальмоферон, содержащие интерферон альфа- 2, димедрол, борную кислоту, метацель (искусственная слеза).
При бактериальных инфекциях показаны антибактериальные средства, например, левофлоксацин, гатифлоксацин, моксифлоксацин, офлоксацин. При этом использование стероидных препаратов не рекомендуется, так как они могут привести к обострению заболевания, серьезному изъязвлению и перфорации роговицы. [5]
При первых признаках кератита следует как можно быстрее обратиться к офтальмологу. Поскольку в результате некоторых инфекции могут появляться шрамы на роговице и снижением зрения или перфорацией роговицы, проникновением инфекции вглубь, что может привести даже к слепоте. При правильной терапии кератиты успешно поддаются лечению, без серьезного снижения зрения.
Очень хороший результат в лечении кератита нетравматической природы дает применение раствора бетадина: начинали 1:10, потом 1:5
скачать
Данный реферат составлен на основе статьи из русской Википедии. Синхронизация выполнена 11.07.11 00:19:57
Похожие рефераты: Поверхностный точечный кератит.
Возбудители: палочка Коха-Уикса, пневмо-, гоно-. стрепто- и стафилококки и др. Как правило, происходит экзогенное заражение конъюнктивы. Возможна аутоинфекция. Предрасполагающие факторы-охлаждение или перегревание организма, общее ослабление, микротравмы конъюнктивы.
Конъюнктивит Коха-Уикса (острый эпидемический конъюнктивит) передается через загрязненные руки больного и инфицированные предметы, обусловливает эпидемические вспышки и наблюдается в основном летом среди детей в странах жаркого климата. Конъюнктивит бленнорейный, вызываемый гонококком, возникает у новорожденных при прохождении головки через родовые пути матери, страдающей гонореей.
Симптомы, течение. Острое начало: резь в глазах, светобоязнь, слезотечение, отек век, отек и гиперемия конъюнктивы, слизисто-гнойное или гнойное отделяемое. Для бленнорейного конъюнктивита характерно вначале серозно-кровянистое, а спустя 3-4 дня обильное гнойное отделяемое. Возможно образование инфильтратов, язв роговицы.
При конъюнктивите Коха -Уикса часты множественные мелкие кровоизлияния в конъюнктиве склеры и ее отек в виде треугольных возвышений в пределах глазной щели. В отличие от острых конъюнктивитов конъюнктивит, вызываемый палочкой Моракса - Аксенфельда, отличается подострым или хроническим течением и преимущественной локализацией в углах глазной щели. Для выяснения этиологии заболевания необходимо бактериологическое исследование конъюнктивального отделяемого.
Лечение. Частые промывания конъюнктивального мешка раствором оксицианида ртути 1:3000-1:5000. Впускание капель 30% раствора сульфацил-натрия, 10% раствора сульфапиридазина натрия, раствора пенициллина или эритромицина (5000-10 000 ЕД/мл) через каждые 2-3 ч, закладывание за веки 30-50% этазоловой мази или 30% мази сульфацил-натрия 4-6 раз в сутки. При тяжелых формах заболевания прием сульфаниламидов внутрь. При конъюнктивите, вызванном папочкой Моракса-Аксенфельда, 0,3-0,5-1% раствор сульфата цинка в виде капель 4-6 раз в день в конъюнктивальный мешок. В случае развития роговичных осложнений-лечение, как при кератитах.
Прогноз при своевременном лечении благоприятный.
Профилактика. Для предупреждения эпидемических вспышек конъюнктивита Коха -Уикса - борьба с бациллоносительством путем санации конъюнктивы детей в детских учреждениях в апреле - мае. Надежным методом предупреждения бленнореи у новорожденных является закапывание в глаза по одной капле 2% раствора нитрата серебра, у взрослых-соблюдение больными гонореей правил личной гигиены.
Этиология, патогенез: длительно действующие раздражения конъюнктивы (пыль, дым, химические примеси в воздухе и др. ), авитаминоз, расстройства обмена веществ, хронические поражения носа и слезных пуей, аметропии.
Симптомы: зуд, жжение, ощущение "песка за веками", светобоязнь, усталость глаз. Разрыхленность, легкая отечность, гиперемия конъюнктивы, скудное слизистое или слизисто-гнойное отделяемое. Течение очень длительное.
Лечение. Устранение вредностей, которые могли обусловить заболевание. Общеукрепляющее лечение. Местно- вяжущие препараты в виде капель: 0,25-0,33% раствор сульфата цинка с адреналином идикаином, 1% раствор резорцина. При обострении процесса - 30% раствор сульфацил-натрия, 0,3% раствор синтомицина, 10% раствор сульфапиридазина натрия.
Конъюнктивит аденовирусный (фарингоконъюнктивальная лихорадка).
Вирус передается воздушно-капельным путем. Заболевание возникает спорадически и в виде эпидемических вспышек, преимущественно в детских коллективах.
Симптомы. Начало заболевания острое. Поражению глаз, как правило, предшествуют и сопутствуют поражения верхних дыхательных путей, повышение температуры тела, увеличение предушных лимфатических узлов (чаще у детей). Отмечаются слезотечение, светобоязнь, отек и покраснение кожи век, умеренный блефароспазм, гиперемия конъюнктивы, скудное негнойное отделяемое (катаральная форма). Нередко заболевание сопровождается появлением фолликулов (фолликулярная форма) или пленок.
Пленчатая форма наблюдается главным образом у детей. Поражение роговицы встречается редко, в виде эпителиального точечного кератита, который вскоре бесследно рассасывается. Диагноз ставят на основании сочетания конъюнктивита с катаром верхних дыхательных путей и регионарной аденопатией, а также данных цитологических, серологических и вирусологических исследований.
Лечение. Гамма-глобулин в/м по 2-3 мл или под конъюнктиву по 0,5 мл - 3-5 инъекций через 2- 3 дня, местно инстилляции 0,1-0,5% раствора ДНК-азы, интерферона и его индуцентов, 0,1 % раствора амантадина по 4-6 раз в день, закладывание за веки 0,5% теброфеновой мази 3-4 раза в день. Прогноз благоприятный: через 2-4 нед наступает полное выздоровление.
Профилактика заключается в своевременном выявлении и изоляции больных, тщательном соблюдении больными и окружающими их лицами правил личной гигиены и асептики
Эндофтальмит - гнойное воспаление внутренних оболочек глаза с образованием абсцесса в стекловидном теле.
Этиология, патогенез: инфицирование внутриглазных тканей после проникающего ранения глаза, полостных операций на глазном яблоке, при прободных язвах роговицы или вследствие метастазирования инфекта при гнойных септических процессах.
Симптомы. Боль в глазу, отек век и конъюнктивы, выраженная смешанная инъекция глазного яблока, резкое понижение остроты зрения. Роговица отечна. В передней камере нередко экссудат. При исследовании в проходящем свете выявляется желто-серый или желто-зеленоватый рефлекс либо его отсутствие.
Лечение. Инъекции бензилпенициллина под конъюнктиву ежедневно по 300 000 ЕД, стрептомицина по 200 000 ЕД или мономицина по 50 000 ЕД. Введение антибиотиков ретробульбарно (мономицин по 25 000 ЕД в 0,5 мл 0,5% раствора новокаина). Инстилляции трипсина 1:5000, ванночки с трипсином. В тяжелых случаях введение бензилпенициллина в стекловидное тело по 1500-2000 ЕД или трипсина по 0,2 мл в разведении 1:5000.
Общее - применение антибиотиков и сульфаниламидов. При начальных признаках эндофтальмита - парацентез с промыванием передней камеры растворами антибиотиков и трипсина. Прогноз серьезный: только в части случаев удается сохранить глаз и зрение.
Хориоидит - воспаление сосудистой оболочки, обычно в сочетании с воспалением сетчатки (хориоретинит).
Этиология: хронические и острые инфекционные заболевания, травмы глаз, осложненная близорукость. Патогенез: экзогенный (при травме) или эндогенный занос возбудителя в сосуды сетчатки и затем в сосудистую оболочку; определенную роль играют токсины микробов, аллергия, иммуноагрессия.
Симптомы. Понижение зрения, мерцание перед глазами (фотопсия), искажение предметов (метаморфопсия), скотомы в поле зрения, при периферической локализации процесса - гемералопия. На глазном дне сероватые или желтоватые очаги с нечеткими контурами, проминирующие в стекловидное тело. Сосуды сетчатой оболочки проходят над ними не прерываясь. В исходе заболевания, которое обычно отличается длительным рецидивирующим течением, наступает атрофия сосудистой оболочки - очаг приобретает белый или слегка желтоватый цвет, четкие контуры, в нем появляется пигментация.
Лечение. При выраженной воспалительной реакции - мидриатические средства (1% раствор атропина сульфата, 0,2% раствор гидробромида скополамина и др. ). В остром периоде - инстилляции 1 % эмульсии гидрокортизона 4-5 раз вдень, закладывание 0,5% гидрокортизоновой мази 3-4 раза в день, субконъюнктивальные и ретробульбарные инъекции 0,2 мл 0,5-1% эмульсии кортизона или гидрокортизона 1-2 раза в неделю.
Общая противоаллергическая и противовоспалительная терапия-бутадион, салициламид, препараты кальция, димедрол, дипразин (пипольфен), антибиотики и сульфаниламиды. Прогноз: при центральных хориоретинитах и атрофических изменениях в сетчатке острота зрения значительно снижается.
Панофтальмит - острое гнойное воспаление всех тканей и оболочек глаза.
Этиология, патогенез. Экзогенное инфицирование глаза стафило-, пневмо- и стрептококками и другими микробами при проникающих ранениях глаза и при прободении язвы роговицы. Крайне редко - занос инфекта в глаз при сепсисе и других инфекционных заболеваниях. Может быть исходом эндофтальмита.
Симптомы. Сильная боль в глазу и в голове. Резкая гиперемия, отек век и конъюнктивы глазного яблока. Роговица отечная, мутная, в передней камере гной, частицы некротизированной ткани. В стекловидном теле гнойный экссудат. Характерно быстрое и значительное снижение зрения. При прогрессировании процесса происходит перфорация склеры, обычно у лимба. Нередки явления общей интоксикации, повышение температуры тела.
Лечение максимально интенсивное, принципы те же, что при эндофтальмите (см. ). При раннем распознавании заболевания и своевременном активном лечении иногда удается сохранить глаз и остаточное зрение. Чаще, однако, приходится прибегать к эвисцерации глаза, так как наступает его гибель и последующая атрофия.
Профилактика: своевременное и правильное лечение проникающих ранений глаза и других заболеваний, которые могут вызвать панофтальмит.
Кератит - воспаление роговой оболочки глаза.
Этиология, патогенез. Возникает под влиянием экзогенных (пневмококк, гонококк, стафилококк, стрептококк, вирус герпеса, аденовирус, грибы и др. ) или эндогенных (туберкулез, сифилис и др. ) инфекционных факторов. Экзогенные кератиты могут развиваться при конъюнктивитах вследствие нарушения питания роговицы из-за сдавления краевой сосудистой сети отечной конъюнктивой, токсического действия конъюнктивального секрета на роговицу и проникновения в ее ткань возбудителя заболевания.
При мелких дефектах роговицы возбудителем кератита могут быть микробы, выделяющиеся из слезного мешка при дакриоциститах, или микробы нормальной конъюнктивы. Особую и редкую форму экзогенного кератита представляет высыхание и вторичное инфицирование роговицы в случае лагофтальма. Эндогенные кератиты обусловлены попаданием в глаз гематогенным путем самого возбудителя, токсических продуктов его жизнедеятельности и распада или возникают вследствие аллергических реакций, нарушения обмена и трофики роговицы при поражении тройничного (гассерова) узла или первой ветви тройничного нерва и при авитаминозах.
Симптомы. Светобоязнь, слезотечение, блефароспазм, выраженная перикорнеальная или смешанная инъекция, нарушение прозрачности роговицы. В ней возникают инфильтраты: точечные, узелковые, линейные, полиморфные, изолированные или слившиеся, ограниченные или диффузные, поверхностные или глубокие. Роговица становится тусклой, матовой, шероховатой. В ее ткани часто развиваются сосуды - поверхностные, идущие из конъюнктивы, и глубокие, эписклерального или склерального происхождения. Чувствительность роговицы снижена либо отсутствует. Инфильтраты бесследно рассасываются или на их месте формируются стойкие помутнения различной интенсивности. Возможно образование язвы роговицы.
При нейропаралитическом кератите раздражения глаза нет, или оно слабо выражено. Отмечается резкое понижение, иногда полная потеря тактильной чувствительности роговицы. Нередко присоединяются невралгические боли. Туберкулезно-аллергическое воспаление роговицы обычно протекает в виде фликтенулезного кератита: у лимба появляются сероватые, полупрозрачные возвышения-фликтены, к которым подходит пучок сосудов.
При диссеминации туберкулезной инфекции наблюдается глубокий диффузный кератит- на фоне распространенного гомогенного помутнения в глубоких слоях роговицы имеются желтовато-серые небольшие очаги густой инфильтрации, глубокие сосуды. Часты явления ирита. Клиническим многообразием отличаются герпетические заболевания роговицы. Они разделяются на поверхностные и глубокие и могут протекать в виде точечного, везикулезного, древовидного, краевого, язвенного, дисковидного, буллезного и полиморфного кератита.
Нередко процесс имеет вид тяжелого вялотекущего кератоиридоциклита. Регенерация роговицы замедлена. При паренхиматозном сифилитическом кератите на периферии роговой оболочки в средних и глубоких слоях образуется серовато-белый диффузный инфильтрат, который медленно распространяется и захватывает всю роговицу или большую ее часть. В ткань роговицы врастают глубокие сосуды.
Лечение. При экзогенных кератитах - местное применение сульфаниламидов и антибиотиков в виде капель и мази (20-30% раствор или 10% мазь сульфацил-натрия: 0,25% раствор, 1% эмульсия или 5% мазь синтомицина; 0,5% раствор и 0,5% мазь левомицетина, раствор пенициллина 20 000 ЕД/мл и др. ). При тяжелом течении процесса и отсутствии эффекта - частые инстилляции 10-20% раствора сульфапиридазина натрия и использование антибиотиков широкого спектра действия - 1 % мази или 1 % раствора тетрациклина, олететрина, неомицина, эритромицина. Показано общее применение антибиотиков и сульфаниламидов.
При туберкулезных и сифилитических поражениях роговицы - специфическая терапия. По показаниям -мидриатики, миотики, в период заживления - рассасывающие препараты: 0,05-0,1 % раствор дексаметазона в виде капель 2-3 раза в день, кортизоновая мазь, желтая ртутная мазь, раствор рибофлавина, физиотерапевтические процедуры, ультразвуки др. , рентгенотерапия. Прогноз. При своевременном и правильном лечении поверхностные инфильтраты, как правило, рассасываются полностью или оставляют легкие помутнения. Глубокие кератиты приводят к более или менее интенсивным помутнениям роговицы и снижению зрения, особенно значительному при центральном расположении очага.
Ирит - воспаление радужной оболочки или радужной оболочки и цилиарного тела (иридоциклит).
Этиология: туберкулез, токсоплазмоз, ревматизм, грипп, сифилис, лептоспироз, бруцеллез, гонококковая инфекция, болезни обмена веществ, фокальные инфекции, ранения глаз, операции на глазном яблоке, гнойные процессы в роговой оболочке.
Патогенез: воздействие возбудителя или его токсинов на передний отдел увеального тракта; реакция радужной оболочки и цилиарного тела, находящихся в состоянии сенсибилизации, на действие микробного или аутоиммунного антигена. Заболевание, как правило, протекает в виде иридоциклита. Изолированное поражение радужной оболочки встречается крайне редко.
Симптомы. Боль, усиливающаяся при пальпации глаза; перикорнеальная или смешанная инъекция глазного яблока. Радужная оболочка отечна, зеленоватого или ржавого цвета, ее рисунок нечеткий. Зрачок сужен, реакция на свет замедлена. На поверхности радужной оболочки и на задней поверхности роговицы отложения экссудата - преципитаты. Влага передней камеры нередко мутнеет, на ее дне образуется скопление гнойных клеток (гипопион-ирит). Иногда бывают кровоизлияния на поверхности радужной оболочки и осаждение крови на дно камеры в виде гифемы. Между зрачковым краем радужной оболочки и передней капсулой хрусталика образуются спайки - синехии.Течение иридоциклита может быть острым и хроническим. Продолжительность острых форм обычно 3-6 нед, хронических - несколько месяцев со склонностью к рецидивам, особенно в холодное время года. При изменениях в преломляющих средах глаза острота зрения снижается. Дифференциальный диагноз.
Острый иридоцикпит отличается от острого конъюнктивита отсутствием отделяемого, наличием перикорнеальной инъекции глазного яблока, изменением радужной оболочки, зрачка. Важно отличать острый иридоциклитот острого приступа глаукомы, при котором внутриглазное давление повышено, роговица мутна, отечна, имеется застойная, а не воспалительная, инъекция сосудов, зрачок (до применения мистических средств) расширен, передняя камера мелковата, боль локализуется не в самом глазу, а в соответствующей половине головы.
Лечение направлено на основное заболевание, вызвавшее иридоцикпит. Раннее назначение мидриатических средств - инсталляции 1 % раствора сульфата атропина 4- 6 раз в день, на ночь 1 % атропиновая мазь. Для лучшего расширения зрачка за нижнее веко закладывают тампон, смоченный 0,1% раствором адреналина гидрохлорида и 1% раствором кокаина гидрохлорида, на 15-20 мин, 1-2 раза в день; применяют электрофорез атропина или закладывают за нижнее веко 1-2 кристаллика(!) сухого атропина. На глаз рекомендуется тепло, на кожу виска ставят пиявки. В остром периоде - инстилляции 1 % эмульсии гидрокортизона 4-5 раз вдень, закладывание 0,5% гидрокортизоновой мази 3-4 раза в день, субконъюнктивальные инъекции 0,2 мл 0,5-1 % эмульсии кортизона или гидрокортизона 1-2 раза в неделю.
Для уменьшения воспалительных явлений, рассасывания экссудата, устранения свежих синехий - папаин в виде субконъкзнктивальных инъекций (1-2 мг препарата в изотоническом растворе хлорида натрия, от 2 до 15 инъекций) или электрофореза. Проводят общее противоаллергическое и противовоспалительное лечение. Внутрь бутадион по0,15 гили реопирин по 0,25 г 3 раза в день в течение 10 дней с исследованием крови через 5 дней, салициламид по 0,5-1 г 6-8 раз в день после еды; препараты кальция внутрь, в/м и в/в; димедрол по 0,03 г 2-3 раза в день, пипольфен по 0,025 г 2-3 раза в день. При токсико-аллергических процессах внутрь кортикостероиды.
В случаях острых гнойных иридоциклитов - антибиотики и сульфаниламиды, витамины С, В1, В2, B6, PP. При иридоциклитах туберкулезной, токсоплазмозной, сифилитической, ревматической этиологии - специфическое лечение.
Прогноз. Острые формы заканчиваются обычно в течение 3-6 нед, хронические продолжаются несколько месяцев, склонны к рецидивам, особенно в холодное время года. Степень понижения зрения зависит от тяжести процесса и изменений в преломляющих средах глаза.
Ирина Раско. Воспалительные заболевания коньюнктивы и оболочек глаза.

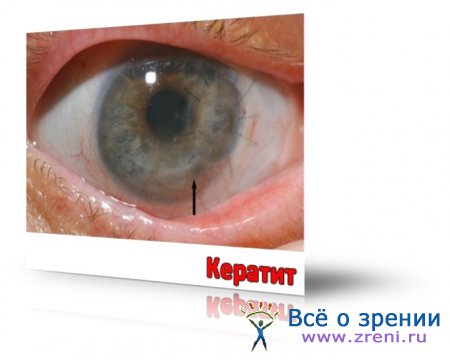
Кератит — воспаление роговой оболочки глаза.
Этиология, патогенез. Возникает под влиянием экзогенных (пневмококк, гонококк, стафилококк, стрептококк, вирус герпеса, аденовирус, грибы и др.) или эндогенных (туберкулез, сифилис и др.) инфекционных факторов.
Экзогенные кератиты могут развиваться при конъюнктивитах вследствие нарушения питания роговицы из-за сдавления краевой сосудистой сети отечной конъюнктивой, токсического действия конъюнктивального секрета на роговицу и проникновения в ее ткань возбудителя заболевания. При мелких дефектах роговицы возбудителем кератита могут быть микробы, выделяющиеся из слезного мешка при дакриоциститах, или микробы нормальной конъюнктивы. Особую и редкую форму экзогенного кератита представляет высыхание и вторичное инфицирование роговицы в случае лагофтальма.
Эндогенные кератиты обусловлены попаданием в глаз гематогенным путем самого возбудителя, токсических продуктов его жизнедеятельности и распада или возникают вследствие аллергических реакций, нарушения обмена и трофики роговицы при поражении тройничного (гассерова) узла или первой ветви тройничного нерва и при авитаминозах.
Симптомы. Светобоязнь, слезотечение, блефароспазм, выраженная перикорнеальная или смешанная инъекция, нарушение прозрачности роговицы. В ней возникают инфильтраты: точечные, узелковые, линейные, полиморфные, изолированные или слившиеся, ограниченные или диффузные, поверхностные или глубокие. Роговица становится тусклой, матовой, шероховатой. В ее ткани часто развиваются сосуды—поверхностные, идущие из конъюнктивы, и глубокие, эписклерального или склерального происхождения.
Чувствительность роговицы снижена либо отсутствует. Инфильтраты бесследно рассасываются или на их месте формируются стойкие помутнения различной интенсивности. Возможно образование язвы роговицы. При нейропаралитическом кератите раздражения глаза нет, или оно слабо выражено. Отмечается резкое понижение, иногда полная потеря тактильной чувствительности роговицы. Нередко присоединяются невралгические боли.
Туберкулезно-аллергическое воспаление роговицы обычно протекает в виде фликтенулезного кератита: у лимба появляются сероватые, полупрозрачные возвышения—фликтены, к которым подходит пучок сосудов. При диссеминации туберкулезной инспекции наблюдается глубокий диффузный кератит—на фоне распространенного гомогенного помутнения в глубоких слоях роговицы имеются желтовато-серые небольшие очаги густой инфильтрации, глубокие сосуды. Часты явления ирита.
Клиническим многообразием отличаются герпетические заболевания роговицы. Они разделяются на поверхностные и глубокие и могут протекать в виде точечного, везикулезного, древовидного, краевого, язвенного, дисковидного, буллезного и полиморфного кератита. Нередко процесс имеет вид тяжелого вялотекущего кератоиридоциклита. Регенерация роговицы замедлена.
При паренхиматозном сифилитическом кератите на периферии роговой оболочки в средних и глубоких слоях образуется серовато-белый диффузный инфильтрат, который медленно распространяется и захватывает всю роговицу или большую ее часть. В ткань роговицы врастают глубокие сосуды.
Лечение. При экзогенных кератитах—местное применение сульфаниламидов и антибиотиков в виде капель и мази (20—30% раствор или 10% мазь сульфацил-натрия: 0,25% раствор, 1% эмульсия или 5% мазь синтомицина; 0,5% раствор и 0,5% мазь левомицетина, раствор пенициллина 20 000 ЕД/мл и др.).
При тяжелом течении процесса и отсутствии эффекта — частые инстилляции 10—20% раствора сульфапиридазина натрия и использование антибиотиков широкого спектра действия—1 % мази или 1 % раствора тетрациклина, олететрина, неомицина, эритромицина. Показано общее применение антибиотиков и сульфаниламидов.
При туберкулезных и сифилитических поражениях роговицы — специфическая терапия. По показаниям—мидриатики, миотики, в период заживления—рассасывающие препараты: 0,05—0,1 % раствор дексаметазона в виде капель 2—3 раза в день, кортизоновая мазь, желтая ртутная мазь, раствор рибофлавина, физиотерапевтические процедуры, ультразвук и др., рентгенотерапия.
Прогноз. При своевременном и правильном лечении поверхностные инфильтраты, как правило, рассасываются полностью или оставляют легкие помутнения. Глубокие кератиты приводят к более или менее интенсивным помутнениям роговицы и снижению зрения, особенно значительному при центральном расположении очага.
Описание и лечение болезни Кератит
Кератиты – группа воспалительных поражений роговицы — передней прозрачной оболочки глаза, имеющих различную этиологию, вызывающих помутнение роговицы и снижение зрения. Для кератита типичен, так называемый роговичный синдром, характеризующийся слезотечением, светобоязнью, блефароспазмом; ощущение инородного тела глаза, режущие боли, изменение чувствительности роговицы, снижение зрения. Диагностика кератита включает проведение биомикроскопии глаза, пробы с флуоресцеином, цитологического и бактериологического исследования мазка с конъюнктивы и роговицы, постановку иммунологических, аллергологических проб. При выявлении кератита проводится этиотропное (противовирусное, антибактериальное, противоаллергическое и т. д.) лечение. При изъязвлениях роговицы показано микрохирургическое вмешательство (кератопластика).
Кератит
Воспалительные заболевания глаза являются наиболее частой патологией в офтальмологии. Наибольшую группу среди них составляют конъюнктивиты(66,7%); воспалительные поражения роговицы – кератиты встречаются в 5% случаев. В конъюнктивальной полости глаза постоянно присутствует микрофлора, которая даже при минимальном повреждении роговицы легко вызывает ее воспаление. В половине случаев последствием кератита становится стойкое понижение зрения, требующее применения микрохирургических методик для восстановления оптических свойств роговицы, а в ряде случаев течение кератита может привести к необратимой слепоте. Развитие гнойной язвы роговицы при кератите в 8% случаев сопровождается анатомической гибелью глаза и в 17% — требует энуклеации глазного яблока в связи с безуспешностью консервативного лечения.
Причины кератитов
Наибольшее число случаев развития кератита связано с вирусной этиологией. В 70% наблюдений возбудителями выступают вирусы простого герпеса и герпеса Зостера (опоясывающего герпеса). Провоцировать развитие кератита, особенно у детей, также может аденовирусная инфекция, корь, ветряная оспа.
Следующую большую группу кератитов составляют гнойные поражения роговицы, вызванные бактериальной неспецифической флорой (пневмококком, стрептококком, стафилококком, диплококком, синегнойной палочкой, кишечной палочкой, клебсиеллой, протеем) и специфическими возбудителями туберкулеза, сальмонеллеза, сифилиса, малярии, бруцеллеза, хламидиоза, гонореи, дифтерии и т. д.
Тяжелая форма кератита вызывается амебной инфекцией — бактерией Acanthamoeba; амебный кератит часто возникает у людей, носящих контактные линзы, и в долгосрочной перспективе может закончиться слепотой. Возбудителями микозного кератита (кератомикоза) являются грибки фузариум, аспергиллы, кандиды.
Кератит может служить проявлением местной аллергической реакции при поллинозах, использовании некоторых лекарственных препаратов, глистной инвазии, повышенной чувствительности к пищевым продуктам или пыльце растений. Иммунно-воспалительное поражение роговицы может наблюдаться при ревматоидном артрите, узелковом периартрите, синдроме Шегрена и др. заболеваниях. При интенсивном воздействии на глаза ультрафиолетового излучения может развиваться фотокератит.
В большинстве случаев возникновению кератита предшествует механическая, химическая, термическая травма роговицы, в том числе интраоперационное повреждение роговицы при проведении глазных операций. Иногда кератит развивается как осложнение лагофтальма, воспалительных заболеваний век (блефарита), слизистой глаз (конъюнктивита), слезного мешка (дакриоцистита) и слезных канальцев (каналикулита), сальных желез века (мейбомита). Одной из распространенных причин кератита служит несоблюдение правил хранения, дезинфекции и использования контактных линз.
Среди эндогенных факторов, благоприятствующих развитию кератита, выделяют истощение, недостаток витаминов (А, В1, В2, С и др.), снижение общей и местной иммунной реактивности, расстройства обмена (сахарный диабет, подагра в анамнезе).
Патоморфологические изменения при кератитах характеризуются отеком и инфильтрацией роговичной ткани. Инфильтраты, образованные полинуклеарными лейкоцитами, гистиоцитами, лимфоидными и плазматическими клетками, имеют различную величину, форму, цвет, нечеткие границы. В стадии разрешения кератита происходит неоваскуляризация роговицы — прорастание в оболочку новообразованных сосудов из конъюнктивы, краевой петлистой сети или обоих источников. С одной стороны, васкуляризация способствует улучшению трофики роговичной ткани и ускорению восстановительных процессов, с другой – новообразованные сосуды в дальнейшем запустевают и снижают прозрачность роговицы.
При тяжелом течении кератита развиваются некроз, микроабсцессы, изъязвления роговицы. Язвенные дефекты в роговице в дальнейшем рубцуются, образуя бельмо (лейкому).
Классификация кератитов
Кератиты классифицируются в зависимости от этиологии, течения воспалительного процесса, глубины поражения роговицы, расположения воспалительного инфильтрата и других признаков.
В зависимости от глубины поражения различают поверхностные и глубокие кератиты. При поверхностном кератите в воспаление вовлекается до 1/3 толщины роговицы (эпителий, верхний стромальный слой); при глубоком кератите – вся строма.
По локализации инфильтрата кератиты бывают центральными (с расположением инфильтрата в зоне зрачка), парацентральными (с инфильтратом в проекции пояса радужки), и периферическими (с инфильтратом в зоне лимба, в проекции цилиарного пояса радужной оболочки). Чем центральнее расположен инфильтрат, тем сильнее страдает острота зрения во время течения кератита и в его исходе.
По этиологическому критерию кератиты подразделяют на экзогенные и эндогенные. К экзогенным формам относят эрозию роговицы, кератиты травматического, бактериального, вирусного, грибкового генеза, а также кератиты, обусловленные поражением век, конъюнктивы и мейбомиевых желез (мейбомиевый кератит). В число эндогенных кератитов входят инфекционные поражения роговицы туберкулезной, сифилитической, малярийной, бруцеллезной этиологии; аллергические, нейрогенные, гипо- и авитаминозные кератиты. Эндогенные кератиты неясной этиологии включают нитчатый кератит, разъедающую язву роговицы, розацеа-кератит.
Симптомы кератита
Общим проявлением, характерным для всех форм заболевания, служит развивающийся при кератите роговичный синдром. При этом возникают резкие боли в глазу, непереносимость яркого дневного или искусственного света, слезотечение, непроизвольное смыкание век (рефлекторный блефароспазм), ухудшение зрения, ощущение инородного тела под веком, перикорнеальная инъекция глазного яблока.
Роговичный синдром при кератите связан с раздражением чувствительных нервных окончаний роговицы образующимся инфильтратом. Кроме этого, вследствие инфильтрации уменьшается прозрачность и блеск роговицы, развивается ее помутнение, нарушается сферичность и чувствительность. При нейрогенном кератите чувствительность роговицы и выраженность роговичного синдрома, напротив, снижены.
При скоплении лимфоидных клеток инфильтрат приобретает сероватый оттенок; при преобладании лейкоцитов его цвет становится желтым (гнойный инфильтрат). При поверхностных кератитах инфильтрат может рассосаться практически бесследно. В случае более глубокого поражения на месте инфильтрата образуются различные по интенсивности помутнения роговицы, которые могут в разной степени снижать остроту зрения.
Неблагоприятный вариант развития кератита связан с образованием изъязвлений роговицы. В дальнейшем, при отслаивании и слущивании эпителия, вначале образуется поверхностная эрозия роговицы. Прогрессирование отторжения эпителия и некроз тканей приводит к формированию язвы роговицы, имеющей вид дефекта с мутным серым дном, покрытым экссудатом. Исходом кератита при язве роговицы может быть регресс воспаления, очищение и эпителизация язвы, рубцевание стромы, приводящее к помутнению роговицы – образованию бельма. В тяжелых случаях глубокий язвенный дефект может проникать в переднюю камеру глаза, вызывая образование десцеметоцеле — грыжи десцеметовой оболочки, прободение язвы, формирование передних синехий, развитие эндофтальмита, вторичной глаукомы, осложненной катаракты, неврита зрительного нерва.
Кератиты нередко протекают с одновременным воспалением конъюнктивы (кератоконъюнктивит), склеры (кератосклерит), сосудистой оболочки глаза (кератоувеит). Нередко также развиваются ирит и иридоциклит. Вовлечение в гнойное воспаление всех оболочек глаза приводит к гибели органа зрения.
Диагностика кератита
В диагностике кератита важное значение имеет его связь с перенесенными общими заболеваниями, вирусными и бактериальными инфекциями, воспалением других структур глаза, микротравмами глаза и т. д. При наружном осмотре глаза офтальмолог ориентируется на выраженность роговичного синдрома и местные изменения.
Ведущим методом объективной диагностики кератита служит биомикроскопия глаза, в ходе которой оценивается характер и размеры поражения роговицы. Толщину роговицы измеряют с помощью ультразвуковой или оптической пахиметрии. С целью оценки глубины поражения роговицы при кератите проводится эндотелиальная и конфокальная микроскопия роговицы. Изучение кривизны роговичной поверхности осуществляется путем проведения компьютерной кератометрии; исследование рефракции – с помощью кератотопографии. Для определения корнеального рефлекса прибегают к проведению теста на чувствительность роговицы или эстезиометрии.
С целью выявления эрозий и язв роговицы показано выполнение флюоресцеиновой инстилляционной пробы. При нанесении на роговицу 1% раствора флюоресцеина натрия, эрозированная поверхность окрашивается в зеленоватый цвет.
Важную роль для определения лечебной тактики при кератите играет бактериологический посев материала с дна и краев язвы; цитологическое исследование соскоба эпителия конъюнктивы и роговицы; ПЦР, ПИФ, ИФА-диагностика. При необходимости проводятся аллергологические, туберкулиновые пробы и т. д.
Лечение кератита
Лечение кератита должно проводиться под наблюдением офтальмолога в специализированном стационаре в течение 2-4 недель. Общие принципы фармакотерапии кератитов включают местную и системную этиотропную терапию с применением антибактериальных, противовирусных, противогрибковых и др. лекарственных средств.
При вирусных кератитах с целью подавления выявленной инфекции применяются местные инстилляции интерферона, ацикловира; закладывание мазей (теброфеновой, флореналевой, бонафтоновой, с ацикловиром). Парентерально и внутрь назначают иммуномодуляторы (препараты тимуса, левамизол).
Бактериальные кератиты требуют назначения антибиотиков с учетом чувствительности к ним возбудителя в виде глазных капель, парабульбарных и субконъюнктивальных инъекций, в тяжелых случаях – путем парентерального введения пенициллинов, цефалоспоринов, аминогликозидов, фторхинолонов.
Лечение туберкулезного кератита проводят под руководством фтизиатра, используя противотуберкулезные химиопрепараты. При аллергическом кератите назначаются антигистаминные средства, субконъюнктивальное введение и инстилляции гормональных препаратов. В случае сифилитического или гонорейного кератита показана специфическая терапия под наблюдением венеролога.
При кератитах различной этиологии с целью профилактики вторичной глаукомы показано местное применение мидриатиков (атропина сульфата, скополамина); для стимуляции эпителизации дефектов роговицы — закапывание таурина, нанесение заживляющих мазей и т. д. При снижении остроты зрения назначают фонофорез и электрофорез с ферментами.
Изъязвления роговицы являются основанием для проведения микрохирургических вмешательств: микродиатермокоагуляции, лазеркоагуляции, криоаппликации дефекта. В случае резкого снижения зрения и ввиду рубцового помутнения роговицы показано проведение эксимерлазерной процедуры удаления поверхностных рубцов или кератопластики. При развитии на фоне кератита вторичной глаукомы показано лазерное или хирургическое лечение глаукомы. При тяжелых кератитах может потребоваться энуклеация глазного яблока.
Прогноз и профилактика кератитов
Исход и последствия кератита в значительной мере зависят от этиологии поражения, характера и локализации инфильтрата, сопутствующих осложнений. Своевременная и рациональная терапия кератита приводят к бесследному рассасыванию инфильтратов роговицы или образованию легких помутнений типа облачка. При глубоких кератитах, в особенности осложненных язвой роговицы, а также при парацентральном и центральном расположении инфильтрата, развиваются помутнения роговицы различной степени выраженности.
Исходом кератита может стать бельмо, вторичная глаукома, атрофия зрительного нерва, атрофия глазного яблока и полная потеря зрения. Особенно угрожающими для жизни являются септические осложнения в виде тромбоза пещеристой пазухи, флегмоны глазницы, сепсиса.
Профилактика кератитов включает предупреждение травм глаза, своевременное выявление и лечение конъюнктивитов, блефаритов, дакриоцистита, соматических заболеваний, общих инфекций, аллергий и т. п.
Читайте также:




