Камни в почках при волчанке

Поражение почек — одно из первых или даже единственное проявление заболевания. СКВ — аутоиммунное диффузное заболевание соединительной ткани. Заболевают чаще женщины молодого возраста, нередко после инсоляции, беременности, вакцинации. Прогноз определяется поражением почек, которое отмечается у 50—70% больных.
Причины развития СКВ — нарушения клеточного и гуморального иммунитета, образование аутоантител к компонентам клеточных ядер и иммунных комплексов.
Определенное значение имеют вирусная инфекция и генетические факторы.
Симптомы
Клиническая картина волчаночного нефрита чрезвычайно разнообразна — от персистирующей минимальной протеинурии, не отражающейся на самочувствии больных и не влияющей на прогноз заболевания, до тяжелейшего быстропрогрессирующего нефрита с отеками, анасаркой, почечной недостаточностью и артериальной гипертонией. Поражение почек развивается чаще при остром и подостром течении болезни.
В зависимости от тяжести клинической картины, течения, прогноза выделяют три варианта волчаночного нефрита:
- быстропрогрессирующий (подострый) волчаночный нефрит протекает с нефротическим синдромом, гипертонией, иногда злокачественной, ранним развитием (в первые месяцы) почечной недостаточности;
- характеризуется бурным прогрессирующим течением и при отсутствии активной комплексной терапии приводит больных к смерти в течение 6—12 месяцев. Составляет 20% всех случаев волчаночного нефрита, может сопровождаться кардитом, цереброваскулитом;
- активный волчаночный васкулит протекает с выраженной протеинурией (у половины больных — с нефротическим синдромом), эритроцитурией, лейкоцитурией, часто с гипертонией.
Особенностью волчаночного нефротического синдрома является редкость очень высокой протеинурии и гиперальфаглобулине-мии, умеренное повышение содержания холестерина в сыворотке крови. СКВ является причиной 5—10% случаев нефротического синдрома. Выраженная эритроцитурия обычно сочетается со значительной протеинурией, но может быть и изолированный гематурический волчаночный нефрит. Лейкоцитурия может быть следствием как активного воспалительного процесса в почках (высокая лимфоцитурия), так и результатом нередко присоединения инфекции мочевых путей с преобладанием нейтрофилов в мочевом осадке. При своевременном и активном лечении прогноз благоприятен, при недостаточно активном лечении развивается почечная недостаточность, но в более поздние сроки, чем при первом варианте течения. Наиболее неблагоприятный прогностический признак — гипертония и почечная недостаточность;
субклиническая протеинурия. Содержание белка в моче до 0,3 г/л в сочетании с небольшой лейкоцитурией и эритроцитурией при нормальном артериальном давлении и не сниженной функции почек. При таком варианте течения СКВ ведущими являются суставной синдром, серозиты, пневмониты, миокардиты. Поражение почек обычно не прогрессирует. Прогноз определяется выраженностью внепочечных поражений.
Диагноз не представляет трудностей, если поражение почек возникает на фоне других характерных для волчанки признаков.
Диагностически важными являются следующие признаки СКВ:
- общие сиптомы — лихорадка (обычно без ознобов), похудание;
- поражение суставов — мигрирующие полиартралгии, поражение мелких суставов кистей, реже крупных суставов, деформации развиваются редко;
- поражение ЦНС — судороги, психозы, эпилептиформные припадки, иногда депрессия, нарушения поведения;
- лабораторные показатели — повышение СОЭ, лейкопения с лимфопенией, тромбоцитопения, анемия, гипер-гамма-глобулинемия, гипокомплементемия.
В 90% наблюдний в крови находят LE-клетки и антинуклеарный фактор. Достоверны гистологические признаки.
В отличие от СКВ узелковый периартериит поражает преимущественно мужчин, протекает с периферическими полиневритами, абдоминальными кризами, лейкоцитозом. Поражение почек характеризуется васкулитом и злокачественной артериальной гипертензией при умеренно выраженном мочевом синдроме, часто с гематурией.
Геморрагический васкулит чаще развивается у юношей после респираторных инфекций, протекает с абдоминальными кризами; в отличие от СКВ чаще поражаются крупные суставы, нефрит с эпизодами макрогематурии, симметричными высыпаниями (пурпура) на голенях с остаточной пигментацией.
Ревматоидный артрит также протекает с нефритом, поражением суставов, сердца, легких; но для ревматоидного артрита характерно многолетнее течение болезни с развитием стойких деформаций суставов и атрофией межкостных мышц, выраженными рентгенологическими, характерными морфологическими изменениями с выявлением амилоидоза, который практический не встречается при СКВ. Обнаружение амилоида при биопсии почки, десны или слизистой оболочки прямой кишки позволяет отличить от СКВ и другие случаи амилоидоза — как вторичного, так и первичного. Проведение дифференциального диагноза с амилоидозом важно для ограничения иммуносупрессивной терапии, которая может потенцировать амил оидогенез.
В некоторых случаях приходится дифференцировать волчаночный нефрит от миеломной нефропатии, протекающей обычно у женщин более старшего возраста с болями в костях, резким повышением СОЭ, гиперпротеинемией, протеинурией, анемией. Диагноз миеломы удается уточнить с помощью иммуноэлектрофореза белковых фракций сыворотки крови и мочи, стернальной пункции, рентгенологического исследования костей, выявления гиперкальциемии. Еще важнее исключение инфекции и опухолей, требующих незамедлительной терапии; может напоминать СКВ подострый бактериальный эндокардит, протекающий с лихорадкой, лейкопенией, анемией, повышением СОЭ, поражением сердца, нефритом, иногда с нефротическим синдромом, в сомнительных случаях необходимы эхография, посев крови. Также важно исключение туберкулеза, который может и присоединиться к волчаночному нефриту после массивной терапии иммунодепрессантами, и опухолей, особенно рака почки с частыми параспецифическими реакциями.
Лечение
Основу терапии составляют глюкокортикоиды и цитостатики, причем только высокие дозы могут остановить процесс в почках. Следует учитывать противопоказания к применению глюкокортикоидов (преднизолона). При тяжелых формах волчаночного нефрита показано лечение гепарином в сочетании с антиагрегантами. При быстро прогрессирущем волчаночном нефрите проводят четырех-компонентную схему (преднизолон + цитостатик + гепарин + курантил); внутривенное введение сверхвысоких доз преднизолона, плазмаферез. После купирования обострения показана поддерживающая терапия преднизолоном и цитостатиком в течение 2— 3 лет, в дальнейшем проводят лечение 4-аминохинолинами, индометацином. При терминальной почечной недостаточности возможно проведение хронического гемодиализа и трансплантации почек. В случае отсутствия внепочечной активности иммуносупрессивная терапия не показана, оправданно лечение 4-аминохинолинами, индометацином, курантилом.
Больные волчаночным нефритом должны находится под постоянным диспансерным наблюдением с осмотром 1 раз в неделю в течение 3 месяцев после госпитализации по поводу обострения, в дальнейшем осмотр 1 раз в 2—3 месяца. При достижении полной ремиссии осмотр 1 раз в 6 месяцев.
Профилактика состоит в профилактике поражения почек при внепочечной СКВ и профилактике обострений нефрита при уже развившемся поражении почек.
Прогноз при волчаночной нефропатии не совсем благоприятный, но при рациональном лечении удается добиться длительной ремиссии и стабилизации процесса.
Диагноз системной красной волчанки (СКВ) в последние десятилетия стал все чаще встречаться в нефрологическом стационаре. Судить о том, насколько актуальна проблема СКВ, можно хотя бы на основании того, что статья
Системная красная волчанка — аутоимунное заболевание, характеризующееся изменениями со стороны клеточного и гуморального иммунного ответа. Фундаментальным нарушением в иммунной системе у больных с СКВ в настоящее время принято считать генетически обусловленный дефект апоптоза (программированной смерти) аутореактивных клонов Т- и В-клеток. В индукции заболевания помимо генетических факторов важную роль играет уровень половых гормонов. Отрицательное влияние эстрогенов подтверждается развитием заболевания преимущественно у женщин детородного возраста, высокой частотой дебюта и/или обострения заболевания после родов и абортов, а также низким уровнем тестостерона и повышенным — эстрадиола у мужчин с СКВ. Среди экзогенных факторов большое значение придается ультрафиолетовому облучению, бактериальным липополисахаридам и различным группам вирусов, активирующих В-клетки, и применению некоторых лекарственных препаратов, в особенности гормональных контрацептивов.
Потеря иммунной толерантности к собственным, в первую очередь ядерным, антигенам приводит к продукции множества комплемент-связывающих аутоантител к компонентам клеточного ядра, цитоплазмы и мембран, в частности к двухцепочечной ДНК и нуклеосомам. Аутоантитела оказывают как прямое повреждающее действие на различные органы и ткани, так и опосредованное — через формирование иммунных комплексов и активацию системы комплемента. Характерно также не только иммунокомплексное, но и тромботическое поражение сосудов, последнее обусловлено наличием антител к кардиолипину, а также развитием антифосфолипидного синдрома (АФС) и вторичного ДВС. Таким образом, системные повреждения имеют смешанный (цитотоксический, иммунокомплексный и тромботический) генез.
Прогрессирующее поражение жизненно важных органов — почек, центральной нервной системы, сердца, легких, системы крови — определяет тяжесть и прогноз заболевания. Поражаются также и другие органы, суставы, серозные оболочки, кожа. Характерной особенностью СКВ является тот факт, что даже через много лет после начала заболевания процесс сохраняет свою активность.
Диагноз устанавливается при наличии четырех и более из следующих клинических и серологических критериев (критерии Американской ревматологической ассоциации, 1982):
Системный характер заболевания и вовлечение почек в патологический процесс именно в период его максимальной активности приводят к тому, что в большинстве случаев в нефрологической клинике приходится сталкиваться с разнообразными экстраренальными проявлениями СКВ (см. таблицу 1). К ним относятся легочные инфильтраты и альвеолярные кровотечения, цереброваскулит и поперечная миелопатия, тромботические поражения сосудов легких, конечностей, кишечника, головного мозга, эндо-, мио- и перикардит, поражения печени, суставов, тромбоцитопения, анемия, лимфоаденопатия, серозиты, разнообразные кожные проявления и другие симптомы. Наибольшее прогностическое значение имеют поражения ЦНС и легких.
Вовлечение центральной и периферической нервной системы при СКВ встречается довольно часто — до 50% случаев. Отмечаются цереброваскулит, двигательные нарушения, моно- и полинейропатия, асептический менингит, острые психозы, цефалгии, дисфория, судороги. Поперечная миелопатия представляет собой хотя и довольно редкое — 1—3%, но прогностически неблагоприятное и плохо поддающееся терапии проявление заболевания.
Поражение легких чаще всего отмечается в виде пульмонита и тромбоэмболии легочной артерии (ТЭЛА). Диффузные альвеолярные кровотечения развиваются менее чем у 2% больных с СКВ, смертность при этой патологии составляет 70—90%.
Большое значение придается в настоящее время антифосфолипидному синдрому. В рамках АФС рассматриваются такие проявления заболевания, как поражения клапанов сердца, тромбозы коронарных артерий, тромботическая легочная гипертензия, пурпура и язвы голеней, синдром Эванса (сочетание гемолитической анемии с тромбоцитопенией), синдром Снеддона (артериальная гипертензия, рецидивирующие тромбозы мозговых артерий и мраморный рисунок кожи).
Среди поражений сердца наиболее часто встречается перикардит (до трети случаев), причем среди пациентов с активной стадией заболевания распространенность перикардита еще выше — он отмечается более чем у половины больных. У некоторых из них перикардит оказывается первым проявлением СКВ. Грозным осложнением является тампонада сердца, встречающаяся, однако, достаточно редко — примерно 1% случаев.
Волчаночный гломерулонефрит (ВГН) представляет собой одно из наиболее серьезных и прогностически значимых проявлений СКВ. Механизм развития люпус-нефрита иммунокомплексный. Связывание антител к ДНК и других аутоантител с базальной мембраной почечных клубочков ведет к активации комплемента и рекрутированию клеток воспаления в гломерулы.
Клинически почечная патология выявляется, по данным разных авторов, у 50—70% больных, а морфологические изменения — еще чаще. Изучение почечных биоптатов больших групп пациентов показало, что вовлечение почек имеет место практически во всех случаях СКВ. Даже при отсутствии мочевого синдрома в биопсийном материале крайне редко не обнаруживаются изменения, особенно при использовании методов иммунофлюоресценции и электронной микроскопии. Помимо собственно ВГН могут развиваться также почечная тромботическая микроангиопатия, тромбозы почечных артерий и вен, обусловленные наличием антифосфолипидных аутоантител, и иммунокомплексные тубулоинтерстициальные повреждения.
Клиническая картина гломерулонефрита (ГН) при СКВ многообразна (см. таблицу 2) и включает в себя практически все выделяемые в настоящее время варианты: минимальный мочевой синдром; выраженный мочевой синдром в комбинации с гипертонией; нефротический синдром (НС), часто сочетающийся с гематурией и гипертонией, и быстро прогрессирующий гломерулонефрит. При этом каких-либо специфических клинических признаков, характерных именно для люпус-нефрита и позволяющих только на основании симптомов поражения почек диагностировать СКВ, нет.
Доминирующим симптомом является протеинурия — до 100% случаев, НС развивается примерно у половины больных. Микрогематурия присутствует почти всегда, но не бывает изолированной; макрогематурия встречается достаточно редко. Преобладают тяжелые формы заболевания, распространенность которых достигает 63%. Артериальная гипертензия зафиксирована в 50% случаев, более чем у половины больных отмечается снижение скорости клубочковой фильтрации, нарушаются также канальцевые функции. Поражение почек часто развивается в начале заболевания, на фоне высокой активности процесса, иногда становится его первым проявлением или возникает в период обострения.
Разнообразны также и морфологические изменения. Имеются характерные для ВГН признаки (фибриноидный некроз капиллярных петель, гиалиновые тромбы, проволочные петли), что в некоторых случаях позволяет поставить диагноз СКВ на основании результатов биопсии почки, но могут обнаруживаться и изменения, свойственные ГН в целом. Согласно отечественной классификации В. В. Серова (1980), выделяют очаговый пролиферативный волчаночный нефрит, диффузный пролиферативный волчаночный нефрит, мембранозный ГН, мезангиопролиферативный ГН, мезангиокапиллярный и фибропластический ГН. Классификация ВОЗ (1995), базирующаяся на данных световой, иммунофлюоресцентной и электронной микроскопии, позволяет выделить шесть классов изменений.
При сопоставлении этих двух классификаций (см. таблицу 3) можно отметить параллели между мезангиопролиферативным гломерулонефритом и II классом и, отчасти, между очаговым пролиферативным волчаночным нефритом и III классом. Класс IV включает в себя диффузный пролиферативный волчаночный нефрит, а также случаи мезангиокапиллярного гломерулонефрита. Класс V соответствует мембранозному нефриту, а VI — фибропластическому.
Частота обнаружения различных морфологических классов варьирует, чаще всего — до 60% случаев — выявляются изменения IV класса, считающегося, по мнению большинства исследователей, прогностически наиболее неблагоприятным. Помимо морфологического типа отрицательное прогностическое значение имеют нарушение функции почек, артериальная гипертензия, выраженная гематурия, а также мужской пол, высокие титры антител к ДНК, низкий уровень комплемента, анемия, тромбоцитопения и наличие полисерозита.
Течение заболевания и прогноз при СКВ вообще и при ВГН в частности в настоящее время не могут рассматриваться вне связи с результатами лечения. За последние 40 лет прогноз заболевания существенно улучшился (см. таблицу 4). Пятилетняя актуариальная выживаемость увеличилась почти в два раза как при СКВ в целом, так и при ВГН. При ВГН с изменениями IV класса динамика еще более яркая. Если 30 и более лет назад выживаемость пациентов с ВГН IV класса редко превышала один-два года, то в последующем пятилетняя актуариальная выживаемость возросла более чем в четыре раза.
Эффективность терапии высокими дозами КС в сочетании с ЦС при ВГН, в том числе с изменениями IV класса, показана во множестве работ и контролированных исследований. Преимущества терапии комбинацией ЦФ с преднизолоном, по сравнению с монотерапией ПЗ у больных с пролиферативным ВГН, наглядно подтверждены показателями почечной выживаемости.
В заключение хочется еще раз подчеркнуть, что проблема диагностики и лечения СКВ весьма актуальна не только для ревматологии и нефрологии, но и для других, на первый взгляд далеких от нее областей медицины. Пациентов с СКВ нередко длительное время обследуют и лечат с различными диагнозами амбулаторно или госпитализируют в инфекционные, неврологические, гинекологические, туберкулезные и другие стационары, из-за чего больные не получают своевременно адекватного лечения. Между тем современная иммуносупрессивная терапия может радикально изменить их судьбу. В связи с этим необходимо еще раз напомнить врачам различных специальностей, что системная красная волчанка — это не так уж редко встречающееся, грозное, опасное для жизни заболевание, требующее своевременной диагностики и лечения.
Е. В. Захарова
ГКБ им. С. П. Боткина, Москва
Основная задача почек — отфильтровать лишнюю воду и отходы из крови в виде мочи. Чтобы организм работал нормально, почки балансируют соли и минералы, такие как кальций, фосфор, натрий и калий, циркулирующие в крови. Так же они продуцируют гормоны, которые помогают контролировать давление и вырабатывают красные кровяные клетки.
Описание
Волчанка гораздо чаще встречается у женщин, чем у мужчин, и поражает детей до 10 лет. Код по МКБ-10 N08.5. Существует два типа:
Причина
Повреждение почек является одной из наиболее распространенных проблем со здоровьем, вызванных волчанкой. До сих пор не выявлена причина, вызывающая развитие болезни. Определенную роль имеет семейная история, инфекции, вирусы, токсичные химические или загрязняющие вещества. По статистике мужчины болеют реже, а около 90 процентов составляют женщины.
Классификация
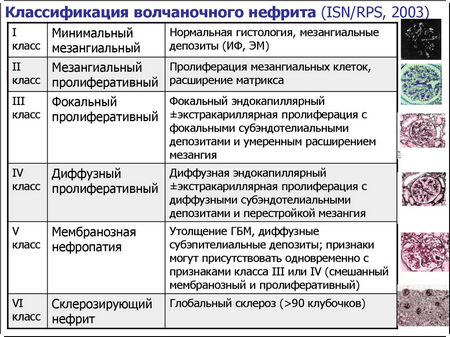
Всемирная организация здравоохранения подразделила волчаночный нефрит на 6 групп. Они представляют собой уровни серьезности и требуют различных вариантов лечения.
Наблюдается у 10-25% людей с волчанкой (СКВ). Диагноз: иммунные комплексы (антиген-антитело) —специфические молекулы, которые могут быть получены из СКВ. Они накапливаются в следовых количествах в клубочках и наращивание можно увидеть под электронным микроскопом. Анализ мочи является нормальным.
Распространенность: 20% случаев волчаночного нефрита относятся к 2 классу. Диагноз: если есть какая-то мазангиальная гиперклеточность (избыточные ящурные клетки в маленькой определенной области), связанные с отложениями иммунного комплекса. Лечение: обычно реагирует на кортикостероиды. Почечная недостаточность встречается редко.
Распространенность: 25% случаев. Диагноз: активные повреждения существуют менее чем в половине клубочков. Обычно поражения происходят в одном или двух сфокусированных местах. Может наблюдаться микроскопическое количество крови в урине (гематурия) и / или избыточный белок в моче (протеинурия). Лечение: обычно реагирует на высокие дозы кортикостероидов. Почечная недостаточность встречается редко.
Распространенность: 40% случаев и очень тяжелый подтип. Диагноз: более 50% клубочков затронуты активными поражениями. Иммунные комплексные отложения существуют под эндотелием при наблюдении с помощью электронного микроскопа. Симптомы: гематурия, протеинурия, гипертония, повышенный креатинин сыворотки и титры анти-дсДНК. Лечение: кортикостероидами и иммунодепрессантами. Присутствует почечная недостаточность.
Распространенность: 10% случаев развития болезни. Диагноз: чрезвычайная опухоль (отеки) и протеинурия. Гломерулярная капиллярная стенка толще в сегментах. Могут развиваться тромбозы почечной вены, легочная эмболия или другие тромботические осложнения. Лечение: кортикостероидами и иммунодепрессантами.
Диагноз: глобальный склероз характеризуется повреждением более 90% клубочков и прогрессирующем ухудшением функции почек.
Волчаночный нефрит симптомы

Аномалия влияет на всех по-разному, и болезнь может вызывать симптомы, затрагивающие почти любую часть тела. Заболевание можно определить по основным признакам:
Диагностика

Волчаночный нефрит часто является коварным проявлением СКВ. Хотя отличительной чертой болезни считается протеинурия, пациенты не сообщают о таких симптомах, как никтурия, вспенивание мочи и отек нижних конечностей. Поэтому необходим регулярный скрининг креатинина сыворотки и урины на белок.
Предположительный диагноз ставится, когда в мочевом пузыре за 24 часа содержится больше 0,5 г белка или более 3+ белка на щупе для определения урины. Часто при наличии инфекции, а также при красных и белых клеточках, может быть сопутствующая гематурия или пиурия (> 5RBC или WBC/высокомолекулярное поле).
Физическое обследование не сможет выявить реальные признаки волчаночного нефрита. Если подозревается люпус, то проводятся следующие тесты:
Нет необходимости назначать компьютерную томографию (КТ) или магнитно-резонансную томографию (МРТ) для оценки почечной паренхимы.
Как лечить люпус нефрит при скв

Медикаментозный протокол направлен на:
В большинстве случаев назначаются лекарства, блокирующие иммунную систему организма. К ним относятся стероиды (кортикостероиды) и противомалярийные препараты. План лечения для каждого случая индивидуален, но в основном используются:
Каждый из препаратов может иметь свои побочные эффекты. Большинство пациентов хорошо себя чувствуют в течение долгого времени. Возможно, вам придется принимать лекарства на протяжении многих лет.
Если пациент нефротический, тщательное внимание должно быть уделено артериальному давлению, контролю глюкозы и состоянию жидкости при почечной недостаточности. Пациентам потребуется амбулаторное наблюдение в течение 7-10 дней с госпитализацией.
Осложнения

Для людей с люпус-нефрит и прогрессированием почечной недостаточности варианты лечения включают:
Наиболее тяжелая форма, называемая диффузным пролиферативным нефритом, может вызвать образование шрамов в почках. Они являются постоянными, и функция органов часто снижается по мере появления большего количества. Ранняя диагностика и лечение способны помочь предотвратить длительный ущерб.
Люди, у которых есть волчаночный нефрит, подвергаются высокому риску проблем с сердцем, с кровеносными сосудами и возникновению онкологии. Прежде всего, лимфомы В-клеток — тип рака, который начинается в клетках иммунной системы.
. или: Люпус-нефрит, волчаночный нефрит
Симптомы
- Кровь в моче.
- Отеки (лица — преимущественно вокруг глаз, особенно по утрам; стоп и голеней).
- Жажда.
- Боли в поясничной области.
- Повышение артериального (кровяного) давления.
- При развитии почечной недостаточности наблюдаются:
- уменьшение количества выделяемой мочи;
- общие признаки интоксикации — тошнота, рвота, мышечная слабость, головная боль;
- сухость и зуд кожи;
- одышка;
- диарея (понос);
- снижение остроты зрения.
Формы
- Быстропрогрессирующий волчаночный нефрит – характеризуется выраженными отеками, высоким содержанием белка в моче, пониженным уровнем белка в крови, высоким уровнем холестерина, повышением артериального (кровяного) давления, трудно поддающимся терапии, и ранним (в первые месяцы) развитием почечной недостаточности. Прогноз неблагоприятный.
- Нефрит с нефротическим синдромом (нефротическая форма) – белок в моче определяется в меньшей степени, менее выражены нарушения содержания в крови белка и холестерина, чаще наблюдается повышение артериального давления и наличие крови в моче.
- Активный волчаночный нефрит с выраженным мочевым синдромом – умеренное количество белка в моче, появление в моче эритроцитов и лейкоцитов. Повышение артериального давления возможно, но легко поддается лечению.
- Нефрит с минимальным мочевым синдромом – небольшое количество белка, эритроцитов и лейкоцитов в моче. Артериальное давление, как правило, остается нормальным. Функция почек сохранена. Самый благоприятный тип поражения почек.
Причины
Врач ревматолог поможет при лечении заболевания
Диагностика
- Анализ жалоб заболевания (боли в поясничной области, отеки на лице, появление крови в моче).
- Анализ анамнеза заболевания (истории развития) заболевания – расспрос о том, как начиналась и протекала болезнь.
- Общий осмотр (осмотр кожных покровов, ощупывание области почек).
- Общий анализ мочи – позволяет обнаружить в моче белок, эритроциты, лейкоциты.
- Анализ мочи по Нечипоренко (выявление скрытого воспалительного процесса в мочевыделительной системе, он заключается в определении количества лейкоцитов, эритроцитов в моче).
- Проба по Зимницкому (позволяет определить способность почек концентрировать мочу).
- Анализ азотовыделительной функции почек (уровень мочевины и креатинина в крови).
- Определение уровня клубочковой фильтрации (проба Реберга-Тареева) — проводится для оценки выделительной способности почек.
- Биопсия почек.
- Возможна также консультация нефролога.
Лечение
- Лечение основного заболевания – системной красной волчанки.
- Диета с ограничением соли, белка.
- В период обострения заболевания — постельный режим, ограничение физической нагрузки.
- Глюкокортикостероидные гормоны, цитостатики, аминохинолиновые препараты (с целью подавления аутоиммунного воспаления).
- При отеках, высоком артериальном (кровяном) давлении – мочегонные препараты.
- Гемодиализ (метод очищения крови от продуктов азотистого обмена с помощью специальных аппаратов) – при развитии почечной недостаточности.
- Трансплантация почек – при неэффективности вышеперечисленных методов лечения и развитии почечной недостаточности.
- При присоединении вторичной инфекции – антибиотики.
Осложнения и последствия
- Присоединение вторичной инфекции.
- При отсутствии своевременного, адекватного лечения и наличии тяжелого быстропрогрессирующего поражения почек возможно развитие почечной недостаточности вплоть до летального исхода.
Профилактика
- Необходима адекватная терапия основного заболевания – системной красной волчанки.
- Своевременное лечение инфекционных заболеваний.
- Устранение очагов хронической инфекции.
- Сбалансированное и рациональное питание (употребление в пищу продуктов с высоким содержанием клетчатки (овощи, фрукты, зелень), отказ от консервированной, жареной, острой, горячей пищи).
- Частое дробное питание (5-6 раз в день небольшими порциями).
- Избегать переохлаждения.
- Отказ от вредных привычек (алкоголь).
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Выбрать подходящего врача ревматолог
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Читайте также:


