Какие могут быть изменения кожи при инфекционных заболеваниях

Инфекции кожи – группа заболеваний, которые характеризуются прогрессированием поражения эпидермиса на фоне инвазии патогенных микроорганизмов. Проблема возникает как у взрослых пациентов, так и у детей.

Особенностью кожных инфекций является поражение преимущественно только внешнего покрова тела. Некоторые болезни протекают со втягиванием в процесс внутренних органов и систем тела человека.
Причины
Возникновение инфекционной патологии всегда предусматривает наличие соответствующего возбудителя. Им выступают бактерии, вирусы, грибки или паразиты. В зависимости от типа патогена, будет отличаться клиническая картина конкретного заболевания.
Распространенные возбудители кожных инфекций:
- Бета-гемолитический стрептококк группы А – скарлатина, рожистое воспаление.
- Вирус герпеса – опоясывающий лишай.
- Вирусы краснухи, кори, ветряной оспы, вызывающие соответствующие заболевания с выраженным поражением кожи.
- Грибы рода Candida – кандидоз.
- Микобактерия туберкулеза – специфическое поражение кожи.
- Вирус папилломы человека – бородавки.
- Стафилококки и стрептококки – сикоз (поражение кожи под носом), пиодермии, фолликулиты – воспаление волосяного мешочка.
- Грибки – трихофития, микроспория.
- Микобактерия лепры – проказа.
Механизм заражения человека базируется на физическом контакте с носителем. Передача микроорганизмов может происходить воздушно-капельным путем (корь, краснуха, ветрянка). Шанс на развитие соответствующего поражения кожного покрова напрямую зависит от следующих факторов:
- Агрессивность и количество возбудителя, попавшего в тело человека.
- Реактивность организма пациента. Если человек здоров, имеет крепкую иммунную систему, тогда риск заболеть снижается. В случае прогрессирования патологии она протекает более мягко.
- Наличие сопутствующих заболеваний.
Кроме указанных причин, важную роль играет влияние на человека внешних факторов, которые могут увеличить риск на развитие патологии:
- Игнорирование правил личной гигиены.
- Частая травматизация кожного покрова. В группу риска попадают работники шахт, лесорубы, врачи.
- Неполноценное питание.
- Врожденный или приобретенный иммунодефицит.
- Частые колебания температуры воздуха.
- Избыточное воздействие солнечных лучей.
Произвольное сочетание указанных факторов влияет на активность патологии, ее прогноз. В зависимости от возбудителя, подбирается соответствующее лечение для стабилизации состояния пациента.
Общая симптоматика
Кожные инфекции – группа заболеваний, которые преимущественно поражают дерму и эпидермис человека. Клиническая картина напрямую зависит от локализации процесса с прогрессированием характерной симптоматики.
Общие признаки:
- Покраснение кожи.
- Возникновение патологических элементов разной формы и размера. Все зависит от конкретного возбудителя. Характер высыпаний является одним из важных элементов для дифференциальной диагностики различных инфекционных заболеваний.
- Зуд или боль в зоне поражения эпидермиса.
- Локальное повышение температуры тела.
- Общее ухудшение состояния человека.
При тяжелых формах болезней, протекающих с поражением кожного покрова, в процесс втягиваются другие структуры тела – внутренние органы. Симптомы могут дополняться нервозностью человека, прогрессированием диспепсических расстройств – тошнота, рвота, диарея.
Частым признаком инфекций кожи остается лихорадка, которая может иметь разный характер. Данный симптом является факультативным (необязательным) и возникает при тяжелых формах патологии с массивным проникновением возбудителя в кровь человека.

Дополнительные признаки:
- Образование пленки или налета на поверхности патологических кожных элементов.
- Втягивание в процесс лимфатических проток или узлов с их болезненностью и увеличением.
- Истончение, выпадение волос или поражение ногтевых пластинок, которые становятся неровными, постепенно разрушаются.
- Появление темных пятен по телу.
- Нарушение ритма сна.
Общая симптоматика дополнительно усугубляется при наличии сопутствующих заболеваний и расстройств, которые усиливают активность возбудителя. Дети и пожилые люди тяжелее переносят бактериальные и вирусные поражения покрова тела.
Основные заболевания
Инфекционные заболевания кожи – большая группа патологий, включающая разные варианты протекания проблемы. Одни из них в практике встречаются чаще, другие реже. Ниже будут описаны основные заболевания, требующие особого внимания со стороны пациента и врача.
Проказа или лепра – относительно малораспространенное хроническое инфекционное заболевание покрова тела человека, которое возникает из-за деятельности соответствующей микробактерии. Передается только при длительном и тесном контакте с зараженным человеком.
Рожистое воспаление – острое поражение кожи, вызванное гемолитическим стрептококком, которое проявляется выраженной клинической картиной с покраснением эпидермиса, лихорадкой и болевым синдромом.
Розацеа – хроническая форма кожного заболевания, которое сопровождается локальным расширением кровеносных сосудов в эпидермисе с образованием характерных розовых угрей. Инфекция в данном случае чаще выступает провоцирующим болезнь фактором.
Скарлатина – одна из детских инфекций, которая вызывается стрептококком и протекает с синдромом общей интоксикации организма, лихорадкой и характерной сыпью, распространяющейся по всему телу пациента.
Эритразма – бактериальное поражение рогового слоя эпидермиса, которое возникает в природных складках – под грудью у женщин, в области мошонки – у мужчин. Реже поражается подмышечная ямка.
Какой врач лечит инфекционные заболевания?
Любое поражение кожи традиционно становится причиной обращения к дерматологу. Врач занимается лечением и диагностикой большинства указанных болезней. При высокой заразности патологии пациент изолируется в инфекционном стационаре для соответствующего лечения.
Тяжелые формы кожных поражений с вовлечением в процесс внутренних органов и систем могут потребовать госпитализации человека в отделение интенсивной терапии.
Диагностика
Диагностика патологии влияет на правильность подбора терапии. Для установления первопричины конкретного заболевания врачи проводят:
- Анализ жалоб и анамнеза пациента.
- Общий осмотр кожного покрова и патологических элементов.
- Клинический анализ крови.
При необходимости проводится дополнительно микроскопическое исследование соскобов из пораженных участков эпидермиса для верификации возбудителя. Вспомогательным лабораторным методом остается изучение крови на наличие антител к соответствующим бактериям – серологический анализ.

Для установления чувствительности микроорганизмов к отдельным препаратам проводят антибиотикограмму. Она позволяет точно выбрать медикамент, который будет влиять на конкретного возбудителя.
Для верификации наличия вирусной инвазии дополнительно используется полимеразная цепная реакция – диагностический метод, позволяющий выявить частицы ДНК или РНК патогена в крови пациента.
Принципы лечения
Терапия при инфекционных заболеваниях делится на три большие группы:
- Этиотропная – предусматривает уничтожение возбудителя проблемы.
- Патогенетическая – базируется на нейтрализации основных моментов соответствующего процесса.
- Симптоматическая или поддерживающая – предусматривает минимизацию негативных ощущений пациента без влияния на источник проблемы.
При установлении конкретного возбудителя обязательно используют специфические медикаменты. Если причиной патологии являются бактерии, тогда врачи применяют противомикробные средства (тетрациклиновая мазь и другие), вирусы – противовирусные и стимуляторы иммунной системы (интерфероны, ацикловир), грибки – фунгициды (флуконазол).
От правильно подобранной этиотропной терапии зависит скорость устранения сопутствующей симптоматики. Уничтожение возбудителя автоматически разрывает патологический процесс, который сопровождается поражением кожи и других органов в теле человека.
Для ускорения процесса используют вспомогательные медикаменты, которые существенно повышают эффективность антибиотиков и других групп веществ. Самыми популярными остаются глюкокортикостероиды (Преднизолон, Гидрокортизон).
Данная группа гормональных препаратов применяется в средних и тяжелых случаях для поддержки организма и ускорения выздоровления. Неправильное использование стероидов чревато прогрессированием ряда осложнений и побочных реакций.
В качестве симптоматической терапии назначают следующие группы медикаментов:
- Антигистаминные – Тавегил, Супрастин, Диазолин. Препараты способствуют снижению активности зуда, частично уменьшают выраженность воспалительного процесса.
- Иммуномодуляторы– Виферон, Арбидол и другие. Средства используются с целью усиления активности эндогенных защитных механизмов.
- Нестероидные противовоспалительные препараты (НПВП) – ибупрофен, парацетамол, ацетилсалициловая кислота. Назначаются для борьбы с лихорадкой и болевым синдромом.
Для улучшения состояния кожи в редких случаях используются разнообразные увлажняющие кремы. Их назначение должно проводиться только после консультации с лечащим врачом из-за риска усугубления симптоматики при неумелом применении.
Профилактика

Не допустить развитие заболевания всегда легче, чем бороться с его последствиями. Для профилактики любого инфекционного процесса существуют несколько простых советов:
- Исключение или минимизация контактов с заразным человеком. При невозможности полностью ограничить общение стоит пользоваться маской, не вступать в телесный контакт для предупреждения передачи микроорганизмов.
- Неспецифическое усиление устойчивости иммунной системы. Речь идет о полноценном питании и сне, регулярном правильном закалывании.
- Вакцинация. Специализированная профилактика разработана для малого количества кожных инфекций (корь), но по возможности ею нужно пользоваться.
- Минимизация травматизации кожного покрова.
- Своевременное обращение к врачу при возникновении характерной симптоматики с подбором адекватной терапии.
Иногда инфекции передаются от домашних питомцев – трихофития. В данном случае профилактика болезни предусматривает исключение контакта с кошками или собаками.
Инфекционные заболевания – распространенная проблема, с которой можно справиться. Главное – вовремя обращаться к врачу и не затягивать с правильным лечением.
[youtube.player]Окраска кожных покровов, эластичность, влажность, различного характера высыпания играют существенную роль для диагностики инфекционных заболеваний.
Гиперемия лица и шеи наблюдается при скарлатине, псевдотуберкулезе, геморрагических лихорадках. Бледность кожных чаще всего бывает при дифтерии, брюшном тифе, желудочно - кишечных кровотечениях.
Наибольшим разнообразием отличается желтушный синдромтак как в его основе лежит разная природа. Если желтуха является результатом гемолиза эритроцитов, она называется гемолитической (надпеченочной) и при инфекционных заболеваниях встречается при малярии и лептоспирозе.
Желтухи, связанные с нарушениями оттока желчи в результате опухоли, желчнокаменной болезни или закупорки желчного протока аскаридами называются обтурационными (подпеченочными). Печеночная желтуха, связанная с поражением гепатоцита, характерна для вирусных гепатитов, псевдотуберкулеза, инфекционного мононуклеоза, лептоспироза. Интенсивность окраски кожи может быть различной, как правило, чем интенсивнее окраска, тем более глубокое поражение печени имеется у больного.
Возможны и другие варианты окраски кожи, но это бывает связано с другими причинами. Так, оранжевая окраска кожных покровов бывает после избыточного употребления продуктов, содержащих каротин (морковь, перец, тыква). Серо-коричневый цвет наблюдается при первичной недостаточности коры надпочечников. Синюшный цвет кожных покровов возникает при недостаточности дыхания и кровообращения, а также за счет метгемоглобинемии, которая может быть вызвана наличием нитратов в пищевых продуктах, сульфаниламидами, противомалярийными препаратами.
Тургор кожи изменяется в результате потери жидкости, дегидратации. Так, при холере и кишечных инфекциях она становится сухой, складки плохо расправляются. Отек кожи и подкожной клетчатки шеи наблюдается при токсической форме дифтерии, чем выраженнее и плотнее отек, тем тяжелее заболевание.
Наряду с распространенными первичными экзантемами определенное значение имеют и вторичные экзантемы. К ним относятся: шелушение кожи при скарлатине и псевдотуберкулезе и телеангиоэктазии - паукообразные расширения капиллярной сети при хронических активных гепатитах. Для дифференциальной диагностики инфекционных заболеваний является важным определение характера и сроков высыпания экзантем.
Сыпь, появляющаяся на слизистых оболочках, называется энантемой. Патогномоничной для кори является сыпь на слизистой оболочке щек в виде мелких очагов некроза — пятна Филатова - Коплика. Мелкие петехии на мягком небе — энантема Розенберга при сыпном тифе, скарлатине и псевдотуберкулезе.
Изменение лимфоузлов при инфекционных заболеваниях.
Лимфоаденопатия — увеличение лимфатических узлов, одной или нескольких групп.
Различают увеличение двух групп лимфатических узлов: периферических (шейные, подмышечные, паховые) и висцеральных (мезентериальных, перибронхиальных и др.). При оценке периферических лимфатических узлов необходимо отмечать их величину, состояние клетчатки вокруг них, окраску кожных покровов, консистенцию и болезненность. Для оценки висцерального лимфаденита необходимы углубленные клинические и специальные методы диагностики.
Увеличение лимфатических узлов, ближайших к месту внедрения возбудителя, классифицируют как регионарный лимфаденит. Подобное увеличение наблюдается при болезни кошачьей царапины, чуме, туляремии. Если в процесс вовлекаются окружающие ткани, речь идет уже бубоне (чума). Висцеральный лимфаденит встречается при туберкулезе, иерсиниозе, токсоплазмозе и других инфекциях.
При вовлечении в процесс не менее 2—3 групп лимфатических узлов речь идет о генерализованной лимфоаденопатии. Как правило, в процесс вовлекаются шейные, подчелюстные, паховые и подмышечные лимфатические узлы. Такая картина наблюдается при инфекционном мононуклеозе, туберкулезе, бруцеллезе и других инфекциях.
Особое место при оценке лимфоаденопатии занимает ВИЧ-инфекция. В этом случае она определяется как персистентная генерализованная лимфоаденопатия, с характерной цепочкой эластичных, подвижных, безболезненных, неспаянных с окружающей клетчаткой лимфатических узлов. Такое состояние держится длительное время. Наряду с лимфоаденопатией при ВИЧ-инфекции, как и при паротитной и цитомегаловирусной инфекции может появиться синдром изолированного или генерализованного сиалоаденита (увеличение слюнных желез).
Диарейный синдром.
Возникновение диарейного синдрома является результатом развития острой кишечной инфекции, вызванной одним из возбудителей патогенной флоры — шигеллами, сальмонеллами, эшерихиями, иерсиниями или условно-патогенной, который развивается на фоне других общеинфекционных симптомов. В зависимости от вовлечения в патологический процесс того или иного участка желудочно-кишечного тракта появляется характерный вид испражнений, который является важным диагностическим признаком.
Характер стула зависит от количества и качества пиши. Наличие в диетебольшого количества непереваримой клетчатки приводит к увеличению объема каловых масс. Преимущественно белковая диета — сопровождается уменьшением объема каловых масс. Окраска каловых масс зависит как от съеденных продуктов (черника), так и приема лекарственных препаратов (уголь, соли висмута).
Окраска фекалии зависит от быстроты превращения бидирубина и имеет оттенки от светло-желтого до зеленоватого. В норме билирубин, достигая прямой кишки, превращается в стеркобилин, и каловые массы приобретают коричневый цвет. При ускоренной перистальтике билирубин не успевает восстанавливаться и в нижних отделах кишечника окисляется в биливердин, придающий фекалиям зеленоватую окраску.
При поражении верхних отделов кишечника — тонкой кишки, выполняющей функцию переваривания пиши, развивается энтеритный синдром. Испражнения приобретают водянистый характер, пенистые, с комками непереваренной пищи, кислого запаха.
Толстая кишка выполняет функции всасывания воды и формирования каловых масс. При воспалении слизистой оболочки толстой кишки развивается колитный синдром, для которого типичным является появление стула кашицеобразной или полужидкой консистенции, так как нарушаются процессы всасывания воды; в фекалиях появляются патологические примеси в виде слизи, гноя, крови. В случае развития тяжелого колита испражнения могут состоять только из слизи, крови и гноя. В результате раздражения внутреннего сфинктера anus появляются тенезмы — болезненные сокращения толстой кишки.
По характеру крови в испражнениях можно судить о пораженном отделе толстого кишечника. Алая кровь, не смешанная с каловыми массами, свидетельствует о кровотечении из геморроидальных вен, трещинах заднего прохода, полипах прямой кишки. Дегтеобразный стул (melena) появляется в случае кровотечение из верхних отделов желудочно-кишечного тракта у больных язвенной болезнью, циррозом печени, варикозным расширением вен пищевода. Темная окраска стула связана с тем, что гемоглобин под влиянием соляной кислоты превращается в гемосидерин.
Диарейный синдромхарактерен для дизентерии, иерсиниоза, сальмонеллеза, холеры, эшерихиозов, энтеровирусных инфекций, лямблиоза и др.
Менингиальный синдром.
При многих инфекционных заболеваниях, таких как менингококковая, герпетическая инфекция, эпидемический паротит, клещевой энцефалит, сепсис, возникает поражение мозговых оболочек. Диагноз менингита устанавливается на основании ряда симптомов:
- ликворологического (изменения цереброспинальной жидкости)
Менингиальный синдромвключает в себя общемозговые и оболочечные симптомы. Общемозговые симптомы связаны с раздражением рецепторов мозговых оболочек воспалительным экссудатом, токсинами возбудителя, раздражением за счет повышения внутричерепного давления. Появляется нарастающая головная боль с внезапной рвотой. Нередко возникает нарушение сознания, вплоть до комы. У детей большое значение имеют симптомы напряжения и выбухания родничка.
Оболочечные симптомы развиваются на фоне общеинфекционных, зависят от нозологии заболевания, формы и тяжести инфекционного процесса.
Гнойные менингиты (менигоэнцефалиты) наиболее часто развиваются при менингококковой, пневмококковой, стафилококковой и гемофильной инфекциях.
Серозные менингиты возникают при герпетической, паротитной, туберкулезной, микоплазменной, энтеровирусной и других инфекциях.
Таким образом, синдромальный подход к диагностике инфекционных заболеваний имеет существенное значение, прежде всего на этапе предварительного диагноза. В дальнейшем диагностический процесс включает данные анамнеза, эпидемиологической обстановки, результаты динамических осмотров, лабораторных (вирусологических, бактериологических, иммунологических, биохимических) и инструментальных исследований.
При постановке диагноза инфекционного заболевания у ребенка необходимо учитывать факторы возрастной восприимчивости и иммунитета, состояние привитости, возможность врожденной инфекции.

Болезни лица могут быть спровоцированы внешними и внутренними причинами. Важно понимать, что факторов, провоцирующих появление кожных заболеваний, может быть несколько. Точные причины проблемы может установить только дерматолог, который должен знать полную картину вашего здоровья. В частности, обострение болезней ЖКТ зачастую сопровождается высыпаниями на коже и изменением цвета лица.
Причины кожных заболеваний

Основные причины, вызывающие или усугубляющие кожные заболевания:
- генетическая предрасположенность;
- наличие хронических заболеваний;
- стресс и наличие навязчивых состояний (прикосновение к лицу, расчесывание ранок, постоянное использование антибактериального мыла);
- инфекция или заражение вирусом;
- гормональные нарушения;
- различные аллергические реакции;
- заражение кожными паразитами;
- постоянное воздействие негативных факторов (некачественная вода, сильная запыленность, повышенная влажность окружающей среды, загрязненный воздух и прочее);
- наличие вредных привычек, нарушение режима гигиены, питания и сна;
- использование неподходящей, некачественной или испорченной косметики.
Важно!Заболевания кожи лица, не связанные с инфекциями и вирусами, могут быть спровоцированы хроническими болезнями, генетическими особенностями или внешними факторами.
Купероз
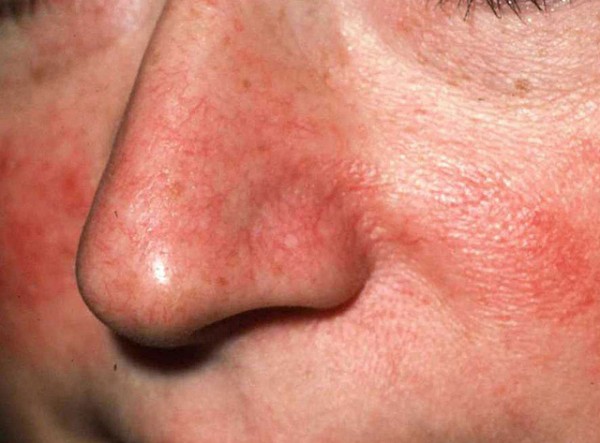
Частые причины появления:
- травмы;
- воздействие УФ-лучей;
- наследственность;
- употребление алкоголя и курение;
- длительное воздействие низких температур;
- пилинг и другие косметические процедуры;
- наличие хронических заболеваний.
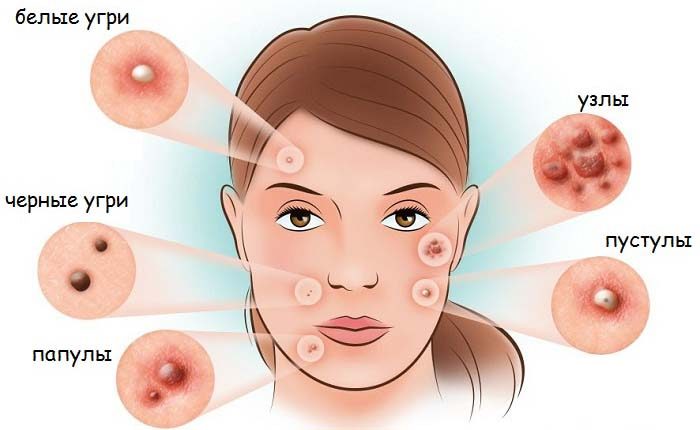
Симптомы: наличие угревой сыпи, гнойников, внутренних прыщей. Причина проявления: воспаление сальных желез. Существует три степени тяжести акне: высокая – более 40 высыпаний, средняя от 10 до 40, легкая – до 20 образований.
- гормональные изменения (возрастные, менструальные и другие);
- наследственность;
- побочный эффект гормонотерапии.
Обычно акне наблюдается у подростков, но может проявиться и у взрослого. В группе риска – люди с жирной кожей или гормональными отклонениями.
Аллергия
Аллергическая реакция может появляться в виде зуда, шелушения, отеков, покраснений и высыпаний. Реакция может наблюдаться при воздействии внешних и внутренних факторах: приеме пищи, использовании косметики, наличии пыльцы, контакте с тканями. Высыпания могут наблюдаться и по всему телу, и поражать только лицо.
Меланома
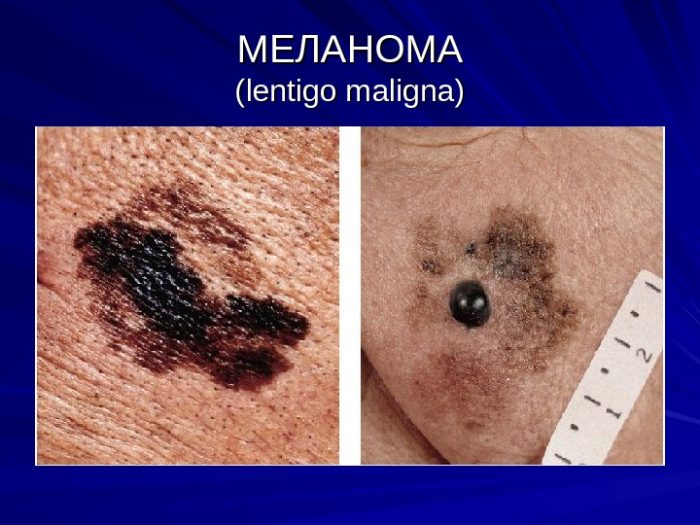
Это злокачественная опухоль, которая может развиться из невуса. Основные признаки: болезненность, изменение контура или цвета, уплотнение, увеличение невуса. Чаще от меланомы страдают взрослые пациенты.
Кератоз
Проявление: ороговение, уплотнение, шелушение участка кожи. Процесс протекает без воспаления, но приносит болевые ощущения при развитии, так как кожа может трескаться, появления зуд, изъявления.
Витилиго
Отсутствие пигментации на участках кожи, из-за чего на теле и лице появляются белые или розовые пятна. Пятна могут увеличиваться, образуя крупные очаги поражения, стремящиеся к круглой форме. Причины возникновения не установлены.
Хлоазма
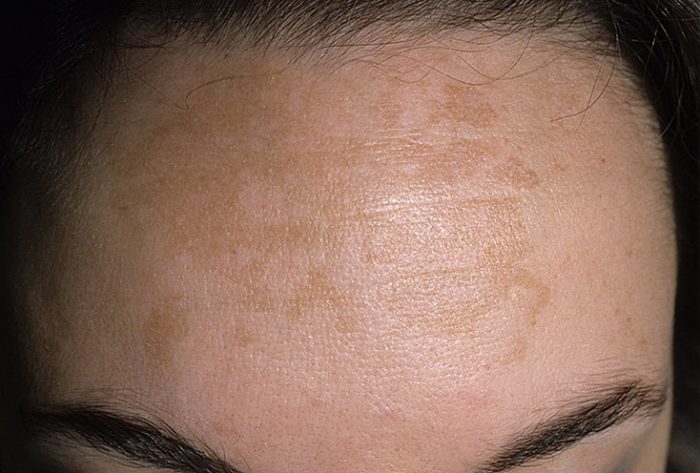
Противоположности витилиго: чрезмерная пигментация. Участок темного, обычно коричневого цвета, постепенно увеличивается. пятна могут сливаться в один округлый очаг поражения. Может быть вызвана беременностью или заболеваниями: нарушения работы яичников, печени или гипофиза.
Важно! Дерматозы – группа заболеваний, протекающих с воспалительными процессами. Могут быть врожденными и приобретенными, в том числе из-за неврологических отклонениях, нарушений функционирования эндокринной системы, реакции на паразитов, снижении иммунитета.
Периоральный дерматит
Болезнь чаще поражает женщин. Папуло-пустулы и мелкие папулы, размером не более 2 мм, локализуются в периорбитально или/и периорально. Нередко проявляется после приема кортикостероидных препаратов, назначенных при других кожных болезнях. Важно: при этом заболевании наблюдаются узкий непораженный кожный участок вокруг контура губ.
Розацеа
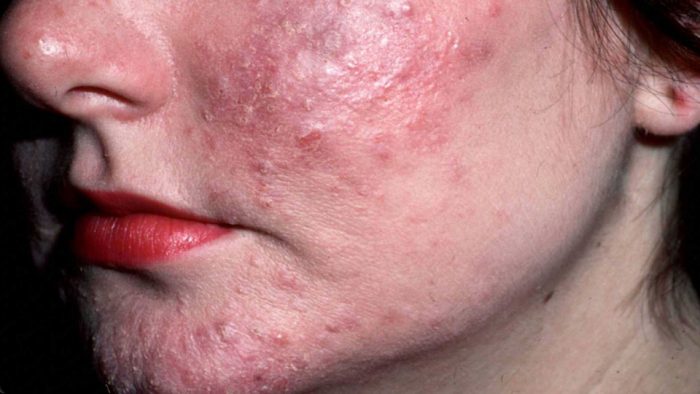
Как правило, поражения затрагивает только кожу лица, в группе риска взрослый пациент с генетической предрасположенностью. Имеет полиэтиологическую природу и стадийное течение. Проявление: гиперемия лица, пустулы, отечные папулы, телеангиэктазия. Важно: свойственна гиперплазия соединительной ткани и сальных желез, а не повышенное выделение секрета сальных желез (в отличие от акне). Как правило, кожное заболевание проявляется у пациентов 35-40 лет, достигает пика в 40-50 лет. Болезнь провоцируется изменениями тонуса поверхностных сосудов кожи, вызванных эндогенными и экзогенными факторами.
Демодекоз
Специфические высыпания, вызванные деятельностью клеща Demodex folliculorum, наблюдаются на подбородке, щеках, носе, лбу. Степень воспалительного процесса зависит от реакции оргазма на присуствие паразита в сально-волосяных фолликулах. Диагноз ставится только после анализов.
Мелкоузелковый саркоидоз
Важно! Грибковые и инфекционные заболевания кожи лица провоцируются патогенные организмами. Инфекции на лице могут заразить глубокие ткани или попасть в кровоток, став причиной сепсиса.
Себорейный дерматит
В этом случае высыпания поражают в основном носогубные складки, волосистую часть головы, подбородок и заушные складки. Чаще проявляется у пациентов с себореей – другого кожного недуга. Иногда поражение затрагивает тело: кожу вдоль позвоночника, между лопатками или на груди. Наблюдаемые очаги эритемы имеют четкие границы, желтоватые чешуйки и мелкие фолликулярные узелки. Пациент с заболеванием может ощущать небольшой зуд.
Стрептококковое поражение
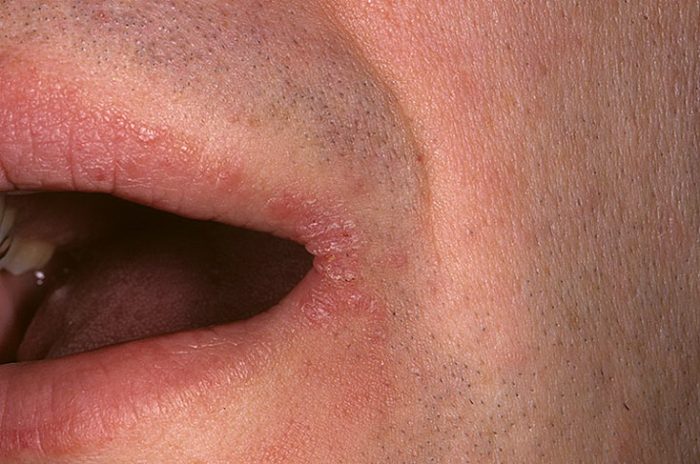
В основном встречается у женщин и детей, поражение затрагивает гладкую кожу и не имеет связи с фолликулярным аппаратом. Проявление: флектены или импетиго, быстро вскрывающегося и образующего серозно-гнойные корки. Чаще наблюдается в уголках рта и глаз.
Важно!Гнойничковые болезни кожи лица чаще всего возникают из-за влияния стрептококков, грибковых инфекций, стафилококков и других инфекций. Факторы, способствующие развитию болезни: повышенный сахар крови, микротравмы, гиповитаминозы. Выделяют поверхностные и глубокие формы. Фурункулы с одним гнойно-некротическим стержнем и карбункулы является проявлением глубокой формы.
Фолликулит
Чаще обнаруживается у взрослых мужчин. При удалении волос в области поражения отчетливо видна гнойная муфточка вокруг волосяного корня. Чаще гнойничковые поражения поверхностные. При фолликулите пустула располагается в устье волосяного фолликула. Схожее отклонение – сикоз – локализуется в области бровей, бороды, и других щетинистых волос, при нем образуется достаточно крупная пустула.
Вульгарные угри
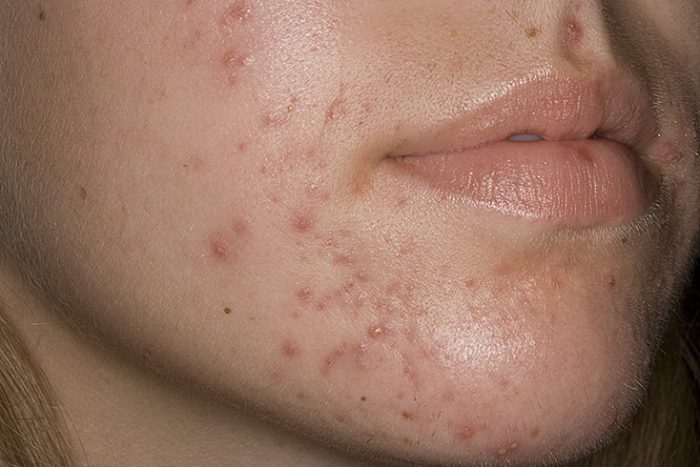
Гнойное воспаление волосяного фолликула и непосредственно сальной железы. Зачастую вызвано со стафилококковой инфекцией. Обычно высыпания наблюдаются на лице, груди, спине. Течение болезни лица: появление черных точек – комедонов, затем появление болезненного красного узелка, после – формирование гнойной пустулы.
При инфекциях возможно некротическое акне, при котором в глубине элемента прогрессирует некроз. В этом случае после заживления образуется рубец. Распространение процесса повышает риски абсцессов и конглобатные угри.
Важно!Вирусные кожные болезни встречаются у 3-4% взрослых пациентов и у до 10% детей.
Простой герпес
По оценкам ученых, эта форма герпеса наблюдается у 90% населения. Вирус попадает в организм через травмированную кожу, слизистые оболочки, возможно – половым путем. Герпес может не проявлять себя годами, но активизироваться при стрессах, других заболеваниях, переохлаждении. При этом происходит пузырьковая реакция на небольшом кожном участке, как правило, на лице.
Опоясывающий лишай
По сути, это тяжелая форма герпеса. Чаще диагностируется у пожилых людей с низким иммунитетом или перенесших болезнь или значительный стресс. Высыпания не болезненны, но отсутствие лечение может вызвать поражение ЦНС.
ВПЧ — Вирус папилломы человека
Вызывает появление кондилом и бородавок на слизистых оболочках и коже. Известно более 200 разновидностей вируса, из них 50% является главной причиной возникновения бородавок. Причина поражения вирусом: низкий иммунитет и кожные микротравмы. При заражении вирус может долгое время не проявляться, но активизироваться, когда организм ослабнет. Имеется определенная связь между заражением ВПЧ и некоторыми формами онкологических болезней, в том числе раком шейки матки.
[youtube.player]Важно!Обычно у каждой болезни есть ярко выраженная симптоматика, но не редко изменения кожи могут группироваться, что усложняют процесс диагностики. Для выяснения причин появления отклонений необходимо пройти обследование и быть предельно откровенным с дерматологом, не скрывая привычек или заболеваний. Самолечение или использование препаратов без точной постановки диагноза может усугубить ситуацию.
Читайте также:


